Головные боли у подростка
Содержание:
- Почему рвутся сосуды?
- Болит зуб мудрости что делать?
- Удалять или нет – вот в чём вопрос
- Серьезные причины, когда помощь медиков нужна немедленно
- Диагностика
- Наружный отит: симптомы
- Стадии
- Основные причины болей в левом виске
- Куда обращаться, если немеет левая рука?
- Как понять что болит зуб мудрости?
- Популярные вопросы
- Локализации опухолей
- В каком случае необходимо немедленно обращаться к врачу?
- Лечение
Почему рвутся сосуды?
Главная причина – артериальная гипертензия, особенно при отсутствии лечения или при перерывах в приеме гипотензивных лекарств. Сосуды физически не могут выдержать того давления, которое оказывается кровью на их стенки. Прорывается сосуд в месте истончения или повреждения, это бывает при наличии атеросклеротической бляшки, врожденных аневризмах, травмах головы, использовании некоторых лекарств, препятствующих свертыванию крови, при опухолях и энцефалитах. Другая важная причина разрыва – артериовенозные мальформации, когда мелкие артериальные и венозные сосуды не заканчиваются капиллярами, а сплетаются в один большой клубок. Такую врожденную патологию можно обнаружить при профилактическом обследовании
Если человек о ней знает, то ведет себя более осторожно, избегает ненужных рисков
Природа максимально защитила головной мозг от повреждений, снабдив его массой протекторных и дублирующих систем. В молодом возрасте они срабатывают, а во второй половине жизни уже не всегда. Поэтому желательно, чтобы люди, находящиеся в группе риска, проходили ежегодное обследование у .
В ЦЭЛТ вы можете получить консультацию специалиста-невролога.
- Первичная консультация — 4 000
- Повторная консультация — 2 500
Записаться на прием
Высок риск развития геморрагического инсульта у таких людей:
- гипертоники, им необходимо принимать медикаменты ежедневно;
- люди с избыточным весом – организм выращивает примерно 1 километр сосудов на 1 кг лишнего веса;
- люди с повышенным уровнем холестерина, а именно липопротеидов низкой плотности, которые образуют атеросклеротические бляшки на сосудистой стенке;
- люди, употребляющие в пищу недостаточное количество белка, не имеющие «строительного материала» для полноценной репарации тканей;
- находящиеся в хроническом стрессе, часто переносящие физическое или эмоциональное перенапряжение;
- злоупотребляющие алкоголем и курящие;
- страдающие сахарным диабетом или болезнями сердца;
- страдающие хроническими инфекциями, разрушающими сосудистую стенку – красной волчанкой, васкулитами;
- люди, постоянно принимающие лекарства для снижения вязкости крови;
- имеющие прямых родственников, погибших от кровоизлияния в мозг.
Болит зуб мудрости что делать?
Болезненный рост восьмого зуба связан с несколькими причинами:
- Нестандартное прорезывание. Восьмёрка растёт впервые, перед ней не бывает молочного зуба – который бы «проложил дорогу» для коренного. Поэтому практически всегда она начинает прорезываться криво – в сторону языка, щеки, или, что ещё хуже – упирается в соседний моляр.
- Теснота от других зубов. Когда десна и зубной ряд уже сформированы, «новичку» просто-напросто не хватает среди других зубов места, и он вынужден их «расталкивать».
- Препятствие в виде мягких тканей. Десна может застопорить рост зуба – часть коронки может так и остаться под ней. У этого явления есть ещё и неприятные последствия: образовывается т.н. капюшон, карманчик из мягких тканей – куда забиваются остатки пищи, где скапливаются бактерии и т.п.
- Неврит. Кривое прорезывание или положение зуба мудрости может зажимать различные нервы – самой восьмёрки, соседних с ней моляров или даже всей челюсти.
Довольно часто такой симптом, как боль, исходящая от этого необычного зуба, также говорит о наличии стоматологических патологий:
- кариес;
- периодонтит;
- пульпит;
- отложения зубного камня – из-за которого воспаляется десна;
- киста у шейки зуба и многие другие.
Только стоматолог способен точно определить, в чём причина зубной боли, и насколько возможно и целесообразно сохранение восьмёрки.

Удалять или нет – вот в чём вопрос
Приведём несколько факторов, в результате которых можно принять решение о том, что нужно обязательно удалять зуб мудрости.
- Проблематичное прорезывание восьмёрки, которое приводит к болям, хроническому воспалению десны, разрушению соседних моляров, нарушению прикуса, повреждению челюстного сустава (ВНЧС) и т.п. патологиям.
- Затруднительные гигиена и лечение, связанные с его слишком глубокой посадкой, искривлёнными корнями и другими причинами.
- Ретенция – т.е. препятствие в виде десневого капюшона для того, чтобы зуб мудрости мог свободно расти.
- Ортодонтологическое лечение (например, установка брекетов) – удаление восьмёрки поможет остальным зубам занять правильное положение.
В каких обстоятельствах стоматолог может рекомендовать сохранение восьмёрки?
- Планы на протезирование при отсутствии шестёрки и семёрки.
- Наличие т.н. зуба-антагониста – т.е. зуба на противоположной стороне челюсти, который соприкасается коронкой с предполагаемой к удалению восьмёркой.
- Медицинские противопоказания (беременность, онкология, гипертония и другие).

Когда серьёзных причин ни в пользу, ни против удаления зуба мудрости нет, человек сам принимает решение о судьбе своих третьих моляров. Если его челюсть настолько гибкая, чтобы открывать рот достаточно широко для стоматологического лечения, и при его проведении он не чувствует рвотных рефлексов – тогда, возможно, есть смысл позволить резаться и расти зубам мудрости под регулярным наблюдением стоматолога.
Серьезные причины, когда помощь медиков нужна немедленно
Иногда головная боль может являться симптомом серьезной патологии. В этих случаях ни о каком самостоятельном лечении не может идти речь. Пациенту требуется немедленная помощь врачей.
Головная боль может сигнализировать об:
- аневризме;
- опухоли головного мозга;
- инсульте;
- гипертоническом кризе.
Обязательно требуется обращение к врачу, если наблюдаются следующие симптомы:
- Беспокоят регулярные головные боли. Они появляются 2 раза в неделю либо чаще.
- Боли сопровождаются необъяснимой тошнотой, рвотой.
- Недавно была перенесена травма головы. После нее стали беспокоить головные боли. Иногда могут присоединяться и другие неприятные симптомы.
- На фоне головной боли возникает помутнение сознания. Может случиться обморок. Пациент жалуется на двоение в глазах и чрезмерную слабость.
- Появляются сильные, внезапные боли в голове. Они сопровождаются скованностью в шее.
- На постоянные головные боли жалуется ребенок.
- Головная боль сопровождается появлением одышки, судорог.
Серьезные патологии, провоцирующие головную боль, диагностируются в довольно редких случаях. Чаще всего причина неприятных ощущений в нарушении образа жизни. Восстановив режим дня, можно полностью избавиться от головных болей. Но если патология напоминает о себе с завидной регулярностью, то обязательно отправьтесь на прием к врачу.
Источник https://www.medsovet.info/
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
- рентгенография и компьютерная томография: эффективны лишь на поздних стадиях развития заболевания, когда изменения становятся хорошо заметными;
- магнитно-резонансная томография: благодаря высокой степени визуализации, позволяет видеть даже начальные изменения; в настоящее время является основным методом диагностики;
- дуплексное сканирование артерий головы и шеи: позволяет оценить качество кровотока, выявить сужение сосудов; используется для определения причин головных болей и головокружения.
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
- ЭКГ, УЗИ сердца;
- суточное мониторирование ЭКГ и артериального давления;
- рентгенография органов грудной клетки;
- консультации узких специалистов: кардиолога, ЛОРа.
Наружный отит: симптомы
- За 1-2 дня до развития клинической картины больной может жаловаться на утрату слуха или звон, шум в ушах, чувство давления, заложенности. Легкая форма наружного диффузного отита начинается с внутреннего зуда, покраснения, дискомфорта. Симптоматика становится выраженнее при надавливании на козелок. Возможно выделение прозрачной воспалительной жидкости.
- По мере нарастания воспаления усиливается зуд, увеличивается площадь покраснения. Присоединяется болевой синдром. Выделяющаяся жидкость желтеет, в ней могут появиться белые хлопья — гной. Больной говорит о «наполненности» уха — это симптом отека слухового канала и задержки отделяемого.
- На третьей стадии отита наружного уха боль становится нестерпимой, иррадиирует в щеку, шею, височную область. Проход полностью перекрыт, внешне ухо краснеет, опухает. На шее можно прощупать увеличенные лимфоузлы. Отмечается высокая температура. Ушной канал отёчен, сужен, из него исходит влажное, гнойное отделяемое.
Клиника ограниченного наружного отита — это сильная локальная боль, наличие абсцесса. На начальных стадиях фурункул выглядит как плотный, красный, отечный узел. При вскрытии получают гнойное отделяемое с кровью.
При наружном грибковом отите пациентов в большей степени беспокоит зуд и заложенность, жидкое отделяемое, образование пробок и корочек. Нередко можно увидеть белые выделения, желтые точки в воспаленной зоне (в зависимости от вида возбудителя). В острой стадии пациенты предъявляют жалобы на повышенную температуру, чувствительность пораженной зоны, головную боль. Как правило, при отомикозе не наблюдается слуховых расстройств, либо они крайне незначительны.
Стадии
В процессе развития шейный остеохондроз проходит четыре последовательных стадии (степени), которые определяют выраженность симптомов и общее состояние пациента.
- 1 стадия. Толщина межпозвонковых дисков незначительно уменьшается. Симптомы практически отсутствуют, иногда возникает легкий дискомфорт в шее, например, при длительном пребывании в неудобной позе.
- 2 стадия. Высота диска становится еще меньше, начинается патологическое разрастание хрящевой ткани, возникают протрузии (выпячивания). Боль становится сильнее, к ней присоединяется скованность в шейном отделе.
- 3 стадия. Фиброзное кольцо, окружающее ядро диска, разрывается, формируется межпозвонковая грыжа. Позвоночный столб заметно деформируется, повышается риск вывихов и подвывихов позвонков. Боль приобретает постоянный характер, к ней присоединяются другие симптомы остеохондроза.
- 4 стадия. В позвоночном столбе происходят необратимые изменения: появляются костные разрастания, межпозвонковый диск замещается рубцовой тканью и теряет способность амортизировать нагрузку. Симптомы становятся выраженными и оказывают значительное влияние на образ жизни пациента и его самочувствие. Качество жизни снижается.
Основные причины болей в левом виске
Височные боли настолько распространены, что диагностировать причину их возникновения порой очень сложно. Они могут возникать под влиянием внешних факторов (например, переутомление, нервные срывы, недосыпание или неправильное питание) или патологий, которые развиваются в скрытой стадии. В последнем случае свидетельством тому являются левосторонние височные боли, в большинстве случаев сопровождающиеся сопутствующими симптомами.
Основные причины развития интенсивных и регулярных болей в левом виске могут крыться в следующих заболеваниях и патологических отклонениях:
- Мигрень. Одно из самых распространенных состояний, при котором давящая боль развивается в височной области, в частности, с левой стороны, при этом она отдает в область верхней челюсти и глаза. В момент приступа, который может продолжаться до нескольких часов, наблюдается давление в области левого виска с сильной пульсацией височной артерии, усиливающееся под воздействием яркого света и режущих слух звуков, обостряется обоняние, повышается чувствительность к запахам, что может спровоцировать тошноту и рвоту. Дополнительными симптомами выступает быстрая утомляемость, вялость, сонливость, при этом больному уснуть не удается.
- Метеозависимость. Острая спазматическая или давящая боль возникает в области левого виска при смене погодных условий, атмосферного давления, а также в период магнитных бурь. На фоне болевых ощущений в височной части проявляется гиперемия глаз, ломота костей черепа и ноющая зубная боль.
- Височный артериит. Заболевание, развивающееся в результате воспаления височных и сонных артерий, характерно для пациентов возрастом от 50 лет. Левосторонняя височная боль является свидетельством того, что поражены сосуды, расположенные с левой стороны. Пульсирующая острая боль осложняется повышением температуры, слабостью, болезненностью виска при ощупывании, жевании и разговоре. В тяжелых случаях болезнь дает осложнения на органы зрения, которые могут привести к слепоте.
- Остеохондроз. Довольно распространенная причина, если болит висок с левой стороны. Боль появляется в результате зажима в области шеи артерии, снабжающей мозг кровью. Солевые отложения, скопившиеся в шейном отделе позвоночника, также нарушают приток к мозгу цереброспинальной жидкости и подачу кислорода. Это приводит к дисбалансу ВЧД и развитию ноющих височных болей.
- Инсульт. Жгучая интенсивная боль появляется вследствие разрыва сосуда и кровоизлияния в мозг. Левое полушарие является более подверженным инсультам, поэтому при возникновении приступа наблюдается левосторонняя боль в виске, отдающая в ухо и спинной отдел. Также проявляется гиперемия глаз, вероятна потеря ориентации или сознания, нарушение речи и частичный паралич.
- Опухоль мозга. Рост новообразования часто сопровождается односторонней височной болью пульсирующего характера, снижением рефлекторных функций – памяти, слуха, зрения, внимания. Дополнительно наблюдается бессонница и потеря аппетита.
- Атеросклероз сосудов. Боль в левом виске появляется в результате сужения сосудов мозга и нарушения циркуляции крови по ним. Сопутствующими симптомами является ухудшение памяти, снижение умственной деятельности и концентрации внимания, бледность лица, нарушенный кровоток в конечностях, быстрая утомляемость и патологии сердечных мышц.
- Инфекционные или простудные заболевания. Боль в виске с левой стороны может проявляться на фоне развития таких острых процессов, как левосторонняя ангина, гайморит, отит, грипп, воспаленный зубной нерв, застуженные мышцы шейного или лицевого отдела. В этом случае боль носит сверлящий или тянущий характер, усугубляется при наклонах или поворотах головой.
- Левостороннее поражение тройничного нерва. Возникает в результате ущемления нервных окончаний, сопровождается интенсивными, внезапно возникающими прострелами в височную область, спазмами лицевых мышц, болевыми ощущениями, отдающими в зону щек, губ, зубов, ушей и глаз. Интенсивность приступов сковывает на время движения, не позволяя пациенту пошевелиться.
Существует множество других, не менее важных причин, под воздействием которых возникают левосторонние височные боли. Все они требуют тщательной диагностики, определения сопутствующих признаков и назначения адекватного лечения, направленного на купирование воспалительных и патологических процессов, и снижение за счет этого уровня дискомфорта, возникающего при болях в висках с левой стороны.

Куда обращаться, если немеет левая рука?
Если Вы столкнулись с подобной проблемой в Москве, обращайтесь в ЦЭЛТ. Наша клиника является многопрофильной, а это значит, что у нас работают врачи разных специальностей. Вы сможете получить профессиональную консультацию у терапевта, кардиолога или и по результатам исследований обратиться к ортопеду, хирургу или реабилитологу.
Диагностическое отделение нашей клиники оборудовано по последнему слову техники. Наши специалисты располагают широчайшими возможностями в плане точной постановки диагноза и выявления заболеваний на ранних стадиях их развития. У нас работают ведущие отечественные специалисты, врачи высшей категории, кандидаты и доктора наук, ведущие научную деятельность и имеющие многолетний опыт практической работы.
Узнать стоимость наших услуг можно перейдя на вкладку «Услуги и цены» данного раздела. Мы рекомендуем Вам уточнять цифры у наших операторов, связавшись с ними по телефону: +7 (495) 266 91 14. Так можно избежать любых недоразумений.
Как понять что болит зуб мудрости?
По статистике, в 78% случаев прорезывание восьмёрок связано с теми или иными осложнениями. Главная причина, по которой зуб мудрости растёт с сильной болью – в том, что он режется сквозь десну. Возникает логичный вопрос: почему коренные зубы у детей растут менее болезненно? Потому что у ребёнка, в отличие от взрослого, десна ещё мягкая и не полностью сформированная.
Тогда почему зуб мудрости начинает резаться так поздно, в зрелом возрасте? Возможно, потому что эволюционная необходимость в них постепенно уменьшается.
На самом деле, не так уж и поздно. Зачатки восьмёрок формируются уже в возрасте 5-7 лет, а корни – в 15-17. Известен, однако, случай, когда зуб мудрости прорезался и в 92 года (у австрийской пенсионерки Ингеборги Вольф-Виммер, она попала в Книгу рекордов Гиннеса в 2014 г.) – но это, конечно, исключение из общего правила.
Куда может отдавать боль от зуба мудрости? Каковы наиболее красноречивые признаки того, что ваш зуб мудрости начал активно расти?
- боль в челюсти, отдающая в висок, голову, ухо;
- отёк и воспаление десны в конце зубного ряда;
- ощущение сильного зуда в десне;
- увеличение ближайших к месту расположения восьмёрки лимфоузлов;
- лихорадка;
- боль и першение в горле, затруднённость глотания;
- невозможность широко открыть рот, и другие.
Каждый такой симптом говорит о большой вероятности наличия проблем с одной из восьмёрок. Болезненное ощущение можно на непродолжительное время снимать болеутоляющими или жаропонижающими препаратами. Но в какой-то момент человек вынужден будет всё равно принять решение о лечении или даже удалении проблематичной восьмёрки.

Популярные вопросы
Может ли остеома привести к раку?
Нет. Остеома – доброкачественная опухоль. Она может вызывать неблагоприятные для здоровья последствия для здоровья, если прорастает в полость черепа. Но вероятность перерождения в рак близка к нулю.
Что вызывает появление остеомы?
Причины появления опухоли неизвестны. Установлена роль наследственной предрасположенности. Если у ваших родственников диагностирована остеома, у вас она появится с большей вероятностью, чем в среднем в популяции. Пусковым фактором роста остеомы может быть травма кости или острый воспалительный процесс. Существует также теория пороков внутриутробного развития. Поводом для её возникновения стал тот факт, что остеома чаще всего развивается на стыке лобной и решётчатой кости, где развиваются мембранные и хрящевые ткани во время эмбриогенеза.
Нужно ли удалять остеому?
Опухоль растёт очень медленно. В большинстве случаев она не опасна. Удаляют только клинически значимые остеомы, которые могут прорасти в орбиту или кости черепа. Операция также может проводиться по эстетическим показаниям.
- Кудайбергенова С.Ф. Остеома носовой полости / С.Ф. Кудайбергенова // Вестник КАЗНМУ. — 2012. — № 2. — С. 92-93.
- Торопова И.А. Особенности клинического течения остеомы носа и околоносовых пазух / И.А. Торопова // Вестник РУДН. — Серия Медицина. — 2005. — № 1(29). — С. 95-97.
Локализации опухолей
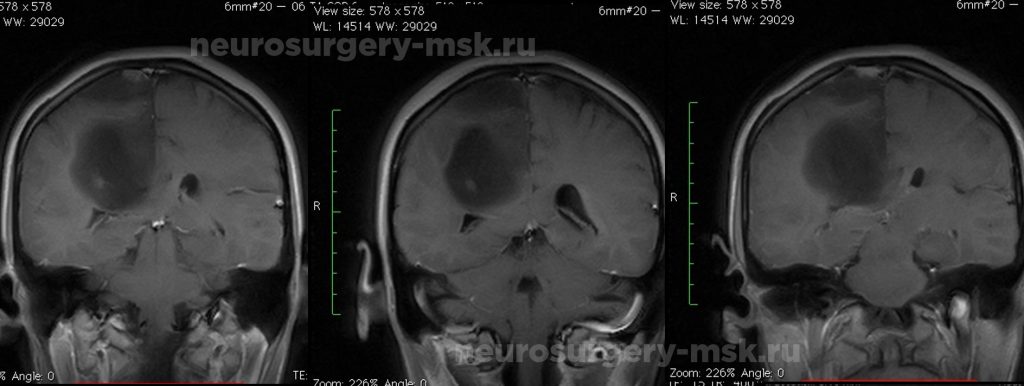
Астроцитома правой теменной доли
Клинические проявления зависят от места локализации новообразования. Внутримозговые опухоли лобной доли долгое время не дают о себе знать. При локализации новообразования слева появляются нарушения речи. Позже возникает слабость в мышцах рук и лица справа.
Внутримозговая опухоль височной доли часто сопровождается галлюцинациями и эпилептическими приступами. В дальнейшем к основным проявлениям присоединяются нарушения зрения в виде выпадения зрительных полей, когда не видно половины изображения слева или справа.
Среди внутримозговых опухолей мозжечка встречается преимущественно менингиома. Рост новообразования сопровождается нарушениями памяти и сознания, постоянными головными болями, склонностью к эпилептическим припадкам. Опухоль произрастает из арахноэндотелия мозга, отличается медленным ростом.
В каком случае необходимо немедленно обращаться к врачу?
Срочный визит к специалисту необходим, если боли:
- острые, интенсивные, сохраняются более трех дней, не проходят после отдыха;
- возникают после травмы;
- сопровождаются нарушением движений в позвоночнике;
- сопровождаются нарушением функции тазовых органов;
- распространяются на ягодицу, бедро, голень, стопу, сопровождаются онемением конечности;
- приступообразные, очень сильные, односторонние, сопровождаются нарушением мочеиспускания, повышением температуры тела;
- возникают в первом триместре беременности, интенсивные, схваткообразные, сопровождаются болью в животе.
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
- медикаментозное воздействие;
- физиотерапию;
- лечебную физкультуру;
- массаж;
- хирургическое лечение.
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
- нестероидные противовоспалительные препараты (мелоксикам, диклофенак, нимесулид и т.п.): направлены на снятие болевого синдрома и воспаления; применяются в виде таблеток, инъекций, мазей, пластырей;
- стероидные препараты (гидрокортизон, дексаметазон): также используются для снятия воспаления при неэффективности НПВС;
- миорелаксанты (мидокалм): препараты, устраняющие рефлекторные мышечные спазмы, за счет чего уменьшается боль и улучшается кровообращение;
- витамины группы B в виде инъекционных или таблетированных препаратов (мильгамма, нейромультивит): способствуют улучшению проведения нервных импульсов;
- седативные препараты при выраженном болевом синдроме для улучшения сна и уменьшения эмоциональной составляющей боли;
- противоотечные средства при защемлении нервного корешка;
- хондропротекторы: препараты, способствующие восстановлению хрящевой ткани.
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
- физиотерапия:
- лазерная терапия;
- магнитотерапия;
- УВЧ-терапия;
- фонофорез и электрофорез;
- массаж;
- лечебная физкультура;
- иглорефлексотерапия;
- мануальная терапия;
- подводное вытяжение.
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
- улучшает кровоснабжение пораженной области, обмен веществ и процессы регенерации;
- усиливает действие препаратов;
- способствует укреплению мышечного каркаса и стабилизации позвоночного столба;
- снижает нагрузку на позвоночные диски;
- устраняет мышечные спазмы и блоки.
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
- хирургическое удаление грыжи диска (микродискэктомия, эндоскопическая или трансфасеточная операция);
- ламинэктомия: удаление остистых отростков или дужки позвонка, за счет чего снижается нагрузка на корешок спинного мозга;
- нуклеопластика: устранение грыжи путем удаления части ядра межпозвонкового диска.
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.