Почему болит и не поднимается рука вверх
Содержание:
- Боль в пояснице при заболеваниях почек
- Лечение вывиха плеча
- Диагностика причин онемения левой руки
- Сухожилия и связки: вращательная манжета
- Физиотерапия, самостоятельные занятия и биологическая регуляционная терапия на основе клеточных технологий
- Лечение боли в спине
- Рекомендации родственникам, помогающим в восстановлении больных после инсульта
- Симптомы постхолецистэктомического синдрома
- Лечение боли в руках
- Механизм получения травмы
- Артрит у детей
- Симптомы
- Как проводится диагностика остеопороза суставов
- Диагностика
- Боль в плече: Когда обращаться к врачу?
- Причины болей в мышцах и суставах после коронавируса
- Как лечить остеопороз суставов
Боль в пояснице при заболеваниях почек
Характеристика болевого синдрома при почечной патологии определяется конкретным заболеванием. Рассмотрим почечную колику и заболевания почек (пиелонефрит, гидронефроз), проявляющиеся болевым синдромом.
Мочекаменная болезнь (почечная колика)
Почечная колика развивается вследствие раздражения или повреждения слизистой мочеточника камнем или его обтурацией (закупориванием) просвета мочеточника. Характеризуется сильнейшими болями в области поясницы со стороны пораженной почки. Боль приступообразного характера, чаще постоянная, может периодически исчезать и проявляться в скором времени заново. Характерно распространение боли по ходу мочеточника, что проявляется иррадиацией болевого синдрома в надлобковую, паховую, подвздошную области, внутреннюю часть бедер и половые органы. Такая же локализация болей будет при нахождении камня в мочеточнике.
При этом изменения положения тела болевые ощущения не меняют. Приступ почечной колики может сопровождаться учащением позывов на мочеиспускание, появлением в моче крови (окрашивание мочи), уменьшением ее количества. Почечная колика также может протекать с тошнотой и рвотой. Продолжительность приступа почечной колики существенно различается (от минут до часов).
Боли в поясничной области при острых и хронических заболеваниях почек
Наиболее характерными для острого и хронического пиелонефрита, гломерулонефрита, гидронефроза являются глубокие постоянные, тупые боли в области поясницы, которые не исчезают и не усиливаются в связи с движением и изменением положения тела. Исключением является опущение почек (нефроптоз), при котором боль присутствует в положении стоя и купируется в лежачем положении.
Болевой синдром при патологии почек развивается вследствие растяжения почечной капсулы, содержащей множество нервных окончаний. Иррадиирущие боли отсутствуют или выражены незначительно. Часто при остром или обострении хронического воспалительного процесса болевой синдром в пояснице на стороне поражения сопровождается ознобом, повышением температуры, скачками давления, утомляемостью, общей слабостью, тошнотой, учащением мочеиспускания и невыраженными отеками на лице, исчезающими к концу дня.
Подведем итоги и подчеркнем главные отличия болей в пояснице при заболеваниях позвоночника и почек:
- Болевой синдром при заболеваниях позвоночника связан с движением или изменением положения тела (усиливается, исчезает), в то время как при заболеваниях почек боль носит постоянный характер и не зависит от этих факторов.
- При заболевании позвоночника боль поверхностная, а при почечной патологии более глубокая и чаще односторонняя.
- Боли при заболеваниях позвоночника преимущественно острые, приступообразные, иррадиирущие в нижнюю конечность, часто сопровождающиеся онемением, ощущением «ползания мурашек». При заболевании почек (за исключением почечной колики) тупые, ноющие, опоясывающие с иррадиацией в надлобковую, паховую, подвздошную области, внутреннюю часть бедер и половые органы.
- Боль при заболеваниях почек сопровождается нарушением мочеиспускания, повышением температуры, появлением крови в моче, отеками на лице, которые к вечеру исчезают, изменением давления, что не характерно для заболеваний позвоночника.
- При болях в позвоночнике наступает облегчение при нанесении и растирании на область поясницы лекарственных средств с согревающим эффектом (капсикам, апизартрон), мазей или кремов, содержащих нестероидные противовоспалительные средства (диклофенак, ибупрофен, вольтарен), в то время как при почечной боли такой эффект отсутствует.
Лечение вывиха плеча
После определения диагноза вправление вывиха плеча осуществляется под анестезией. Чем лучше анестезия и глубже релаксация – тем лучше. Будет нанесено меньше повреждений мягким тканям во время вправления.
Когда вывих плечевого сустава вправлен, рука фиксируется в слинге (простая косынка) на несколько недель для обеспечения состояния покоя. Это первый (консервативный) способ лечения вывиха плеча, который приводит к большому количеству рецидивов – более 80%, формированию хронической нестабильности плеча и прогрессированию артроза (износ хрящевой поверхности в результате нестабильного трения в паре головка-лопатка).
Другой вариант лечения вывиха плеча – оперативный. После вправления вывиха через 2-3 дня покоя на косынке рука перестает болеть. Настало время выполнить МРТ. По результатам исследования определяется повреждение суставной губы и сопутствующая патология.
При изолированном повреждении суставной губы, как правило, я выполняю операцию Банкарта, т.е. фиксацию суставной губы с помощью специальных якорей. Допустимая площадь костного дефекта суставной поверхности лопатки не более 10% и объем костного повреждения Хилл-Сакса не более 1 см3 для данной техники операции.
При вывихе плеча с сопутствующим костным повреждением головки плеча и дефицитом костной ткани переднего отдела суставного отростка лопатки более 10% и дефектом Хилл-Сакса более 1 см3 я выполняю операцию костной пластики. Пример операции Бристоу (Bristow) с артроскопической поддержкой и полностью артроскопическую операцию Латарже (Latаrjet) смотрите в видеороликах ниже, второй ролик озвучен.
Bristow
Latаrjet
Дополнительные материалы
В этой главе две презентации по оперативному лечению вывиха плеча
- Презентация на тему “Артроскопически ассистированная операция Bristow” (62 мб)
- Презентация на тему “Операция артроскопическая Latarjet и 3D печать при вывихе плеча. Новая реальность” (252 мб)
Клиническая картина привычного вывиха плеча
Итак, у вас уже не первый вывих, вы все делали правильно: носили гипс, косынки, слинги, закачивали руку – не помогло. Вывих случается, когда его не ждешь, и иногда во сне.
В клинической картине привычного вывиха плеча преобладает хроническая нестабильность плеча, болевой синдром, страх вывиха плеча под нагрузкой.
В видеоролике представлена картина хронической нестабильности плеча. Головка плечевой кости нестабильна в суставной впадине лопатки, постоянно находится в переднем подвывихе. После релаксации мышц головка плеча свободно вправляется в нормальное положение незначительным усилием, но после прекращения нагрузки самостоятельно вывихивается в порочное положение.
Цель операции – стабилизировать головку в центре суставной впадины лопатки.
Костно-пластическую операцию Latarjet при вывихе плеча с большой потерей костной ткани чаще всего выполняют открытым способом, т.е. через большой операционный разрез. Эта операция достаточно сложна в техническом плане, имеет высокий риск повреждения нервных стволов конечности, поэтому большинство ортопедов предпочитают открытый вариант ее исполнения. В декабре 2003 года известный французский ортопед Laurent Lafosse впервые выполнил эту операцию полностью артроскопической техникой, т.е через небольшие проколы кожи.
С 2013 года, благодаря педагогическим талантам Laurent Lafosse и его ученика Roman Brzoska, и я выполняю операцию Latarjet при вывихе плеча полностью артроскопически.
В видеоролике представлена первая перевязка пациента после операции. Небольшие проколы кожи, малая травматичность, умеренная боль, возможность движения рукой с первых суток после операции являются неоспоримым преимуществом артроскопической техники вмешательства перед стандартным открытым способом.
Первая перевязка поле артроскопической операции Латарже.
36 дней после артроскопической операции Латарже.
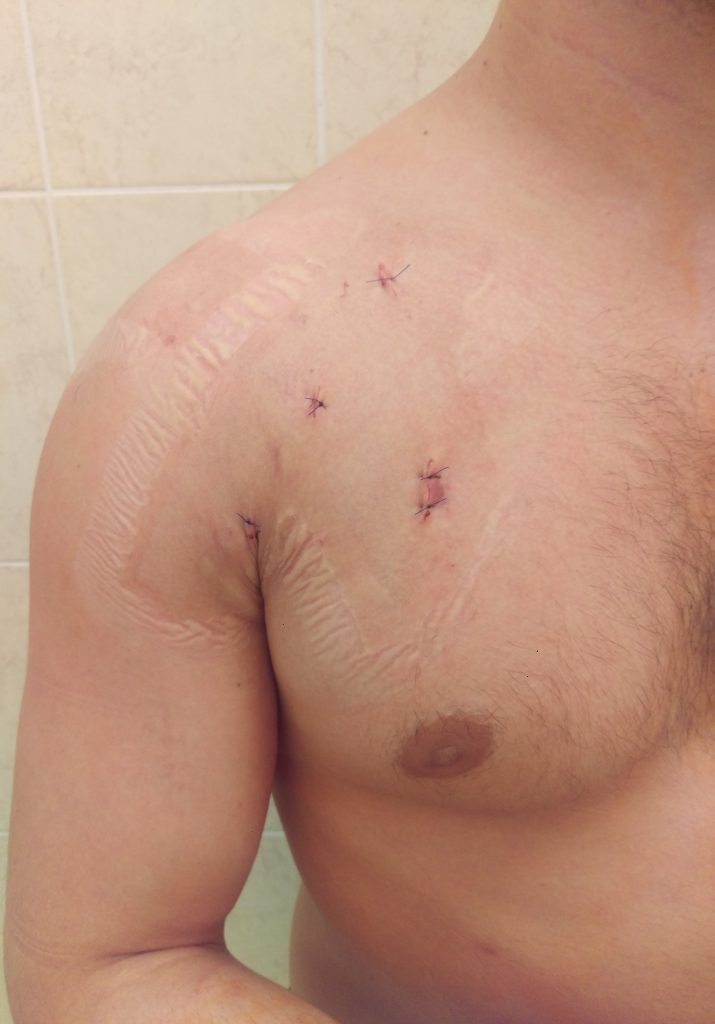 После Latаrjet, первая перевязка
После Latаrjet, первая перевязка
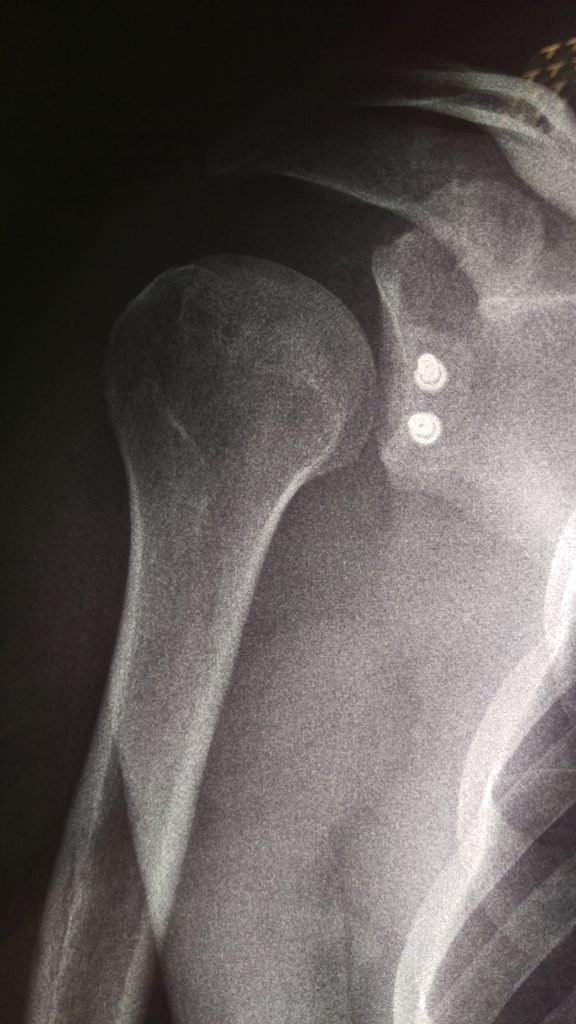
После Latаrjet, рентгеновский контроль – положение костного блока идеальное
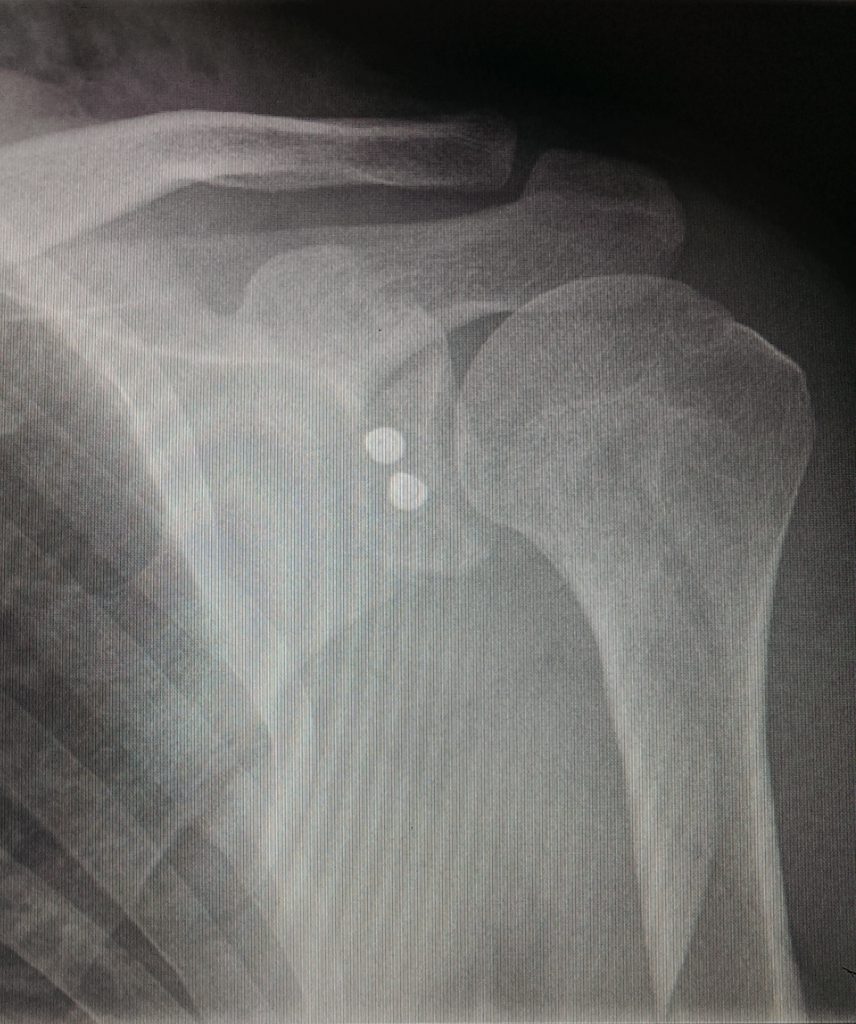
После Latаrjet, рентгеновский контроль – положение костного блока близко к идеальному
- Повреждение Банкарта
- Операция Латарже
- HAGL-повреждения.
Диагностика причин онемения левой руки
Поскольку лечение данной проблемы требует устранения причины, вызвавшей её, прежде всего нужно её правильно установить. Для этого проводят комплексную диагностику. После осмотра и сбора анамнеза пациенту назначают лабораторные исследования крови — общее и на гормоны, а также анализ на витамины. Получив их, врач предварительно составляет картину о состоянии здоровья пациента, сопоставляя и анализируя полученную информацию.
Исходя из своих заключений, он разрабатывает дальнейшую тактику специализированных исследований, назначая пациенту прохождение:
- Рентгенографии — на полученном снимке можно увидеть повреждения отделов позвоночника, грыжи дисков, их смещения, новообразования любой этиологии, патологические состояния дегенеративно-дистрофического характера;
- Электроэнцефалография — эффективно при подозрении на нарушения в работе ЦНС;
- — позволяет выявить компрессионные состояния спинномозговых нервов;
- Дуплексное сканирование — даёт возможность определить состояние кровеносных вен и артерий, выявить в них тромбы, исследовать сосудистые стенки и определить их патологические изменения;
- Электронейрография — позволяет исследовать нервную систему и определить степень имеющихся повреждений.
В зависимости от ситуации вышеперечисленные аппаратные исследования могут проводиться по отдельности или в комплексе, обеспечивая разностороннюю картину здоровья пациента.
Сухожилия и связки: вращательная манжета
В отличии от тазобедренного сустава, фиксация плечевого сустава происходит не путем закрепления суставной головки (лат. caput articulare) в суставной впадине. Головка плечевой кости только прилегает к суставному отростку лопатки (гленоид). Степень нагружаемости и формоустойчивость в плече зависит от лопаточно-связочного комплекса (вращательная манжета), берущего свое начало от головки плечевой кости и отвечающего за устойчивость и мобильность сустава. Разрывы и воспаления сухожилий — прежде всего надостной и двуглавой мышцы — зарождают боль в плече и являются причиной ограничения его подвижности.
Физиотерапия, самостоятельные занятия и биологическая регуляционная терапия на основе клеточных технологий
Если Вы испытываете боль в плече, то физиотерапия поможет Вам постепенно избавиться от нее. Кроме того, стоит отметить, что физиотерапия является наиболее целесообразным методом лечения плечевого сустава, как никакого другого. Врачи объясняют это тем, что стабилизация плеча происходит при помощи мышечного и сухожильного колец — вращательной манжеты. Так как боль в плече часто появляется по причине мышечного дисбаланса, Вам может помочь отдых, самостоятельные тренировки, а также оптимизация процесса обмена веществ.

Биологическая регуляционная терапия на основе клеточных технологий состоит из нескольких этапов, которые вместе способствуют восстановлению здоровых тканей и остановке развития воспалительного процесса. На изображении представлен метод биомеханической стимуляции (БМС) мышц при помощи специального вибрирующего прибора. Травмы, воспаления, функциональные нарушения сухожилий таким образом лечатся намного быстрее. Боль в плече, относиться к одной из наиболее значимых областей, лечением которой занимается биологическая регуляционная терапия на основе клеточных технологий. gelenkreha.de
Лечение боли в спине
Чаще всего пациенты не знают, к какому врачу обращаться. Комплексным лечением болей в спине занимается невролог. Именно к нему нужно обращаться при проблемах с позвоночником. Однако до приезда специалиста или визита к нему нужно оказать первую помощь при боли в спине.
Как облегчить или снять боль в домашних условиях?
Самое главное – расслабиться. Для этого нужно лечь на живот на твердую и ровную поверхность. Лучше всего – на пол. Через несколько минут надо аккуратно перевернуться на спину и поднять ноги, зафиксировав их так, чтобы бедра были под углом 90 градусов. Так вы снимите нагрузку с позвоночника.
Можно использовать противовоспалительные средства в виде мазей и кремов. После снятия болевого синдрома надо аккуратно подняться и зафиксировать болевший участок, например, перевязав шарфом или полотенцем.
Чем обезболить, если нет обезболивающих?
Снять сильную боль можно таким простым средством, как холодный компресс. Он не даст полного избавления, но облегчит состояние. Это может быть продукт из морозилки, пакет со льдом и др. Также помощь при боли можно оказать путем прикладывания греющего компресса или грелки
Только важно не перегревать больное место
Что еще помогает?
Снять дискомфорт поможет легкая физическая нагрузка, направленная на разминание мышц, усиление кровообращения. Это может быть неторопливая прогулка, упражнения на растяжение мышц.
Медицина против боли: методы врачебного вмешательства
В первую очередь устанавливается заболевание, вызвавшее боль, и начинается его лечение. Попутно для снятия дискомфорта, лечения хронической боли применяются лекарственные средства:
- анальгетики, НПВС, в редких случаях – наркотические обезболивающие;
- витамины группы В;
- миорелаксанты.
Человеку прописывается постельный режим, ношение фиксирующего корсета (например, при невралгии).
Важным этапом лечения является физиотерапия. Ее основные методики:
- электрофорез с лекарствами;
- фонофорез;
- лазерная терапия;
- магнитная терапия.
Также проводится рефлексотерапия:
- электронейростимуляция;
- приемы акупунктуры.
Эффективны при болях в спине массаж, остеопатия, мануальная терапия, ЛФК. Эти методики применяются, когда болезненность вызвана заболеваниями мышц и позвоночника, в ходе реабилитации после травм.
Рекомендации родственникам, помогающим в восстановлении больных после инсульта
Лучше помогать самостоятельным движениям больного, чем стремиться двигать его только своими силами.
Приступая к упражнению, убедитесь, что Вы и больной собираетесь делать одно и то же. Лучше если вы руководите и даете ему указания при выполнении движений.
Уберите лишнее, то что может помешать.
Выбирайте удобную обувь без каблуков и свободную одежду, не стесняющую движения.
Если устали — отдохните, избегайте перенапряжения.
У многих людей, перенесших инсульт, происходят изменения в поведении. В первые недели или даже месяцы эмоциональное состояние крайне неустойчиво, больной может быть капризным, плаксивым, вспыльчивым. Некоторые становятся безразличными к своему состоянию и физическими упражнениями занимаются только по принуждению. Это вызвано не ленью, как думают многие, а поражением определенных областей мозга. Такого больного следует терпеливо побуждать к действиям, вырабатывать потребность в движении, самообслуживании, занятиям лечебной гимнастикой.
Кроме физических проблем со здоровьем, больные испытывают и нравственные страдания: тоску от разрыва с привычным образом жизни, страх оказаться обузой для близких, тревогу за будущее. Все это может привести к развитию депрессии, что становится препятствием для успешной реабилитации. Этого ни в коем случае нельзя допустить. Больному необходимо общение, моральная поддержка, контакт с внешним миром. Возможно, понадобится консультация психотерапевта.
В КСЦ Переделкино проводятся занятия с психотерапевтом, созданы все условия для психологической помощи людям, перенесшим инсульт.
Инсульт меняет жизнь не только человека, перенесшего удар, но и его близких. У родственников больного появляется огромная дополнительная нагрузка по уходу за больным и по его реабилитации. В результате накапливается хроническая усталость — эмоциональная и физическая. Ухаживающий за больным член семьи испытывает не меньше переживаний, чем сам пациент. Чувство тревоги, страх, что прежняя, благополучная жизнь больше не вернется, могут привести к стрессу. Поэтому родственникам больных самим нужна помощь и поддержка.
Дайте себе передышку — пока Ваш близкий проходит восстановление под контролем специалистов в санатории, займитесь своим здоровьем. Общайтесь с людьми, имеющими схожие проблемы, делитесь опытом, получайте профессиональные консультации от врачей.
Симптомы постхолецистэктомического синдрома
По своей сути ПХЭС является следствием операции по резекции (удалению) желчного пузыря. Это значит, что после
резекции у пациента могут проявиться неприятные симптомы, такие, как:
- диспепсия или нарушение нормальной деятельности желудка, проявляющееся в виде горечи во рту, тошноты, вздутия
живота и расстройства кишечника; - боль в правом подреберье с переходом в правую ключицу или плечо. Интенсивность боли может быть разной, от
невыраженной ноющей до острой жгучей; - общая слабость, бледность кожи (появляется на фоне плохого всасывания пищи и развивающегося витаминного
дефицита).
При ПХЭС возможны и другие симптомы, обусловленные обострившимися болезнями:
- обострение холангита – воспаления желчных протоков – выражается в длительно сохраняющейся температуре в пределах
37,1—38,0 °C; - Холестаз (застой желчи в ткани печени) может давать выраженную желтуху2.
Лечение боли в руках
Методы лечения боли в руках напрямую зависят от причин, вызвавших их:
-
шейного отдела и межпозвонковой грыжи направлено на устранение первопричины заболевания и включает в себя:
- различные лечебно-диагностические блокады;
- внутривенные инфузии декарственных препаратов;
- радиочастотная абляция отдельных нервов или суставов.
- Лечение воспаления сухожилий и локтевого сустава включает в себя проведение ударно-волновой терапии, направленной на стимуляцию кровообращения, устранение воспалительных процессов и болевых симптомов.
- Лечение артрита требует устранения воспаления, что позволяет свести к минимуму болевые проявления.
- Лечение артроза заключается в улучшении кровоснабжения суставных тканей и стимуляции синтеза коллагена, что в итоге позволяет уменьшить или полностью устранить боль.
- Лечение бурсита прежде всего направлено на фиксацию сустава в одном положении. Оно предусматривает медикаментозное лечение, а также массаж и физиотерапию.
- Головная боль
- Боль в ноге
Механизм получения травмы
Вывихом плеча называется смещение головки плечевой кости относительно суставной впадины лопатки. По направлению смещения выделяют несколько типов вывиха плеча.
Передний вывих
Этот вид травмы возникает наиболее легко, так как именно задний полюс капсулы плечевой кости наименее укреплен сухожилиями и связками. Помимо этого, задняя порция головки дельтовидной мышцы должны обеспечивать стабильность. Однако она недостаточно развита у подавляющего большинства обывателей, причем, спортсмены здесь не исключение.
Возникнуть данная травма может под действием рывкового воздействия на конечность – при занятии единоборствами, выполнении элементов на кольцах, либо на брусьях, начальной точке выхода в стойку на руки. Возможен передний вывих также вследствие удара в область плечевого сустава- при занятии ударными единоборствами(бокс, ММА, карате), либо при приземлении, после выполнения прыжкового элемента(воркаут, паркур).
Задний вывих
Задний вывих плеча случается не так часто как передний, но, тем не менее, достаточно часто в процентном соотношении. При этом головка плечевой кости смещается к задней части от суставной впадины лопатки. Как не трудно догадаться, такое смещение головки плеча происходит при травме переднего полюса капсулы плечевого сустава. Чаще всего, плечо при этом находится в положении сгибания, руки выставлены перед собой. Ударное воздействие происходит в дистальную часть руки. Проще говоря, в ладонь. Такое воздействие возможно при падении на вытянутые руки- например, при недостаточно техничном выполнении упражнения берпи. Либо при неправильном распределении веса штанги при выполнении жима штанги лёжа.
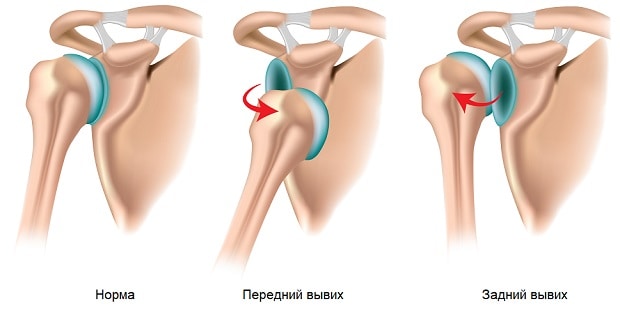
Alila Medical Media — stock.adobe.com
Нижний вывих
При нижнем вывихе головка плечевой кости смещается под суставную впадину лопатки. Такой вид травмы встречается не часто и происходит при поднятой вверх руке. Такая травма возможна при выполнении упражнения «флажок», при выполнении ходьбы на руках, рывке и толчке. Рывок и толчок, в данном случае, наиболее травмоопасны, так как плечи находятся в анатомически не выгодном положении, а нагрузка приходится вертикально.
Привычный вывих
Существуют другие виды вывихов плечевого сустава, однако они, по сути своей, являются комбинациями перечисленных выше разновидностей описываемой травмы.
Самым неприятным последствием вывиха плеча является его хронизация – формирование привычного вывиха. Данное состояние характеризуется тем, что любого минимального воздействия на ранее пораженный сустав хватает для возникновения полноценного вывиха. Чаще всего такая патология развивается при неправильном лечении первично возникшего вывиха плеча.
Артрит у детей
Артрит является причиной длительных болей в суставах у детей. Суставная сумка богата лимфоидными клетками, которые дают иммунологический ответ на чужеродные микроорганизмы подобно лимфоузлам. Из лимфоидных клеток выделяются биологически активные вещества, которые воздействуют на чувствительные нервные окончания и вызывают боль. Основные симптомы, при наличии которых можно заподозрить данное заболевание:
- ограниченность в подвижности пораженных суставов. Если ребенок еще не ходит, то он будет стараться не совершать резких движений ногой или стопой. Дети постарше начинают хромать (при отсутствии травм и падений перед этим) и беречь пораженную конечность;
- повышение температуры. При остром артрите градусник может показывать до 38-39 С, а при хроническом может наблюдаться длительный субфебрилитет (около 37 С);
- покраснение кожи над местом поражения;
- общая вялость;
- возможное образование отека над пораженным суставом.
При наличии хотя бы одного из вышеперечисленных признаков следует немедленно обратится к детскому врачу, который назначит необходимые анализы и обследования, чтобы снять или подтвердить диагноз. Если у ребенка болят суставы ног, следует ограничить его подвижность до выяснения причины и назначения лечения.
Симптомы
Боль в плече, как правило, сложно игнорировать, поскольку она сильно ограничивает привычную подвижность. Становится сложно выполнять простейшие манипуляции: одеться, застегнуть обувь, перенести с места на место даже не очень тяжелый предмет.
Ноющая боль:
- Усиливается при движении плеча – возможно воспаление плечевого сустава;
- Сопровождается болью в животе, кашлем, острой колющей болью в груди – следует искать причину в заболеваниях внутренних органов;
- Возникает в левом плече после физических нагрузок – возможна ишемическая болезнь сердца, требуется срочное обследование у кардиолога;
- Возникает в правом плече после приема пищи – возможен острый холецистит, требуется срочное ультразвуковое исследование желчного пузыря.
Острая боль:
- Усиливается при движении плеча – возможно воспаление или разрыв сухожилий;
- Усиливается при движении шеи, сопровождается покалыванием и онемением в руке – возможно воспаление или травма шейного отдела позвоночника.
В связи с вышесказанным, ответ на вопрос, что делать, если болит плечо, может быть только один: срочно обратитесь к врачу для проведения диагностики и лечения.
Как проводится диагностика остеопороза суставов
Если вы заметили у себя признаки такого заболевания, нужно обратиться к терапевту, травматологу или ревматологу. Врач проведет первичный осмотр и направит на обследования. Самый быстрый, комфортный и информативный метод – ультразвуковая денситометрия. Буквально за пару минут делается вывод о плотности костной ткани во всем организме.
Могут назначаться:
- рентгенография пораженных суставов в двух проекциях, которая может выявить прозрачность костей, шипы на поверхностях суставов, околосуставные переломы;
- УЗИ суставов;
- КТ;
- МРТ;
- анализы крови на кальций, гормоны щитовидной железы, эстрогены.
Если подозревается вторичный тип остеопороза, проводят дифференциальную диагностику для исключения тех болезней, которые могут быть его причиной.
Диагностика
Для постановки диагноза при болях в спине нужно записаться на прием к врачу-неврологу, при необходимости – сдать анализы, а также по назначению специалиста пройти аппаратное исследование.
-
Анализы крови.
Позволяют определить наличие инфекции, СОЭ (повышенную скорость оседания эритроцитов, которая говорит о воспалении, инфекции). Если выявлен повышенный уровень лейкоцитов, то это тоже признак воспаления, инфекции. Также по крови можно определить железодефицитную анемию, причиной которой может быть онкология.
- Аппаратная диагностика.
- Дуплексное и триплексное УЗ-сканирование сосудов шеи и головного мозга. Позволяет опередить структуру и проходимость сосудов, наличие сужение или расширения, бляшек, тромбов, а также соответствие кровотока нормам. Применяется при диагностике причин головной боли, головокружений, повышенного давления, а также при подозрениях на нарушение мозгового кровообращения, при ранней диагностике прединсультных состояний.
- МРТ (магнитно-резонансная томография). Самый точный и эффективный метод обследования. Позволяет визуализировать опухоли на позвонках, грыжи межпозвонковых дисков, компрессию (и ее степень) спинномозговых нервов и спинного мозга, сужение позвоночного канала, воспалительные изменения, включая посттравматические. МРТ обязательно проводится перед операцией и в послеоперационном периоде.
- КТ (компьютерная томография). Выявляет переломы позвонков и их характер, позволяет найти даже очень мелкие осколки, если они сформировались при травме. На основе полученных данных можно создать 3D-изображение нужного участка. КТ «видит» то, что осталось незамеченным при проведении рентгенографии.
- Рентгенография. Позволяет оценить состояние костных структур. Проводится для диагностики переломов, артрита, спондилолистеза, степени нарушения осанки. Может проводиться с функциональными пробами, то есть когда пациент сгибает и разгибает позвоночник в ходе обследования. Визуализирует воспаления суставов в позвоночнике, помогает по косвенным признакам выявить локализацию компрессии нервных отростков. Степень интенсивности окраски позвонков на снимке позволяет оценить их крепость (при остеопорозе они более «прозрачные», а когда здоровые – ярко-белые).
- Электромиография (ЭМГ). Исследование, направленное на определение состояния нервной ткани. В ходе него оцениваются электроимпульсы, которые производятся нервами, а также реакция мышц на них. Электромиография помогает выявлять сдавление нерва, произошедшее из-за стеноза (сужения) позвоночного канала или межпозвонковой грыжи.
- Сканирование костей. Это исследование необходимо, если врач подозревает опухоль на костях или компрессионный перелом на фоне остеопороза.
Боль в плече: Когда обращаться к врачу?
Боль в плече — это довольно частое явление в современном обществе. Если Вы чувствуете острую боль, не стоит сразу обращаться к ортопеду. Как правило, боль продолжается около двух недель, а потом проходит сама по себе. Простые упражнения, а также болеутоляющие препараты ускоряют данный процесс. Однако, если боль усиливается и длится долго рекомендуется заняться поисками специализированной клиники, в которой проведут тщательное обследование.
Боль в плече: Когда необходимо нанести визит к врачу?
- Сильная и колющая боль в плече
- Покраснение и перегревание плеча
- Ограниченная подвижность или онемение в руке и плече на протяжении нескольких дней
- Внезапная слабость и потеря энергии в плечевом суставе
- Боль в плече, не прекращающаяся несколько дней
- Хроническая боль в плече и травматические повреждения
- Предшествующее падение на плечо или на руку, которое вызывает сильную боль и ограничивает мобильность
- Хруст и пощелкивание в плече
- Отчетливое изменение формы плечевого сустава
- Боль в плече, отдающая в шею или руку
- Нарушения чувствительности в плече: Онемение, покалывание («мурашки»), зуд
- Резкая боль с левой стороны плеча, иногда загрудинная боль и отдышка (подозрение на инфаркт или стенокардию)
- Боль в плече и температура
Причины болей в мышцах и суставах после коронавируса
Поражение соединительных тканей и суставов развивается в результате воздействия на них токсинов, которые образуются из-за уничтожения пораженных клеток вирусом. Из-за гибели зараженных клеток возникает воспалительная реакция, которая разносится по всему организму, вызывая боль и воспаления в суставах и мышцах.
Зачастую на боль в суставах и мышцах жалуются те переболевшие, которые раньше никогда не испытывали подобных болезненных ощущений. Причем помимо вируса на состояние организма влияет пандемия и локдаун, в результате которых многие были вынуждены проводить большую часть дня в закрытом помещении. Это, как следствие, привело к снижению физической нагрузки, которая необходима для здоровья суставов.
Как мы уже с вами поняли на возникновение таких проблем влияют как прямые, так и косвенные причины, о которых мы поговорим подробнее.
- Прямое воздействие вируса на состояние тканей человека. В то время как наш организм бросает все силы на борьбу с вирусом, он тем самым откладывает защиту других органов «на потом», что сильно сказывается на работе и состоянии тканей, костей и хрящей. Таким образом наш организм выходит из строя, ограниченный необходимыми веществами и витаминами.
- Ограниченная физическая активность. Как уже упоминалось ранее вследствие самоизоляции люди стали меньше времени уделять физическим нагрузкам, да и в принципе были ограничены в возможностях передвижения и тренировках. «Дистанционный» образ жизни привел к ослаблению наших мышц и суставов и снизил к минимуму физическую активность.
- Появление лишнего веса. Многие люди стали набирать лишние килограммы во время пандемии, одной из причин такого явления также является ограниченная физическая нагрузка на организм. Многие заедали свою скуку, в результате чего, набрав лишний вес, только увеличили нагрузку на свои суставы.
- Обострение хронических болезней. Инфекция оставляет серьезные последствия у взрослых людей и лиц пожилого возраста, которые уже имеют за плечами множество проблем со здоровьем, в том числе и с опорно-двигательным аппаратом. Коронавирус усиливает эти проблемы.
- Образование токсинов. Коронавирус поражает клетки организма, вследствие чего образуются токсины, которые стимулируют различные воспалительные процессы в организме человека. Они распространяются по всему телу по кровеносной системе и могут вызвать воспаления в мышцах и суставах.
Как лечить остеопороз суставов
Лечение остеопороза длительное, может растянуться на несколько месяцев. Оно проводится комплексно – корректируется диета, назначаются специальные препараты и физиотерапия. Основные задачи, которые должен решить врач, – это скорректировать кальциевый обмен, устранить боль, повысить плотность костей, не допустить осложнений.
Диета
Необходимо отказаться от алкоголя, кофеина, бросить курить или значительно сократить число выкуриваемых сигарет (минимум вдвое). Обязательно нужно употреблять богатую кальцием пищу. Рекомендуемые суточные дозы кальция:
- дети до 18 лет – 1200 мг;
- женщины фертильного возраста – 800 мг;
- мужчины – 800 мг;
- женщины в период климакса – 1500 мг.
Кроме кальция, нужны фосфор (800-1000 мг в сутки), магний (от 400 до 800 мг), медь (3 мг), витамин D (400 международных единиц), витамины группы В, А, С, К, фолиевая кислота.
Питаться нужно дробно, 4 раза в день и небольшими или средними порциями
Важно есть в одно и то же время
Важно! Для лучшего усвоения кальция из пищи нужны умеренные физические нагрузки. Рацион должен включать 100-150 г белка, не более, иначе будет перегружен ЖКТ
Чтобы получать достаточное количество витамина D, не нужен интенсивный загар. Достаточно каждый день гулять по 30 минут под неярким солнцем
Рацион должен включать 100-150 г белка, не более, иначе будет перегружен ЖКТ. Чтобы получать достаточное количество витамина D, не нужен интенсивный загар. Достаточно каждый день гулять по 30 минут под неярким солнцем.
Таблица рекомендуемых и запрещенных продуктов
| Что необходимо есть при остеопорозе | Запрещенные продукты | |
|
Продукты, богатые кальцием |
|
|
|
Источники магния |
|
|
|
Источники фосфора |
|
|
|
Продукты, богатые медью |
|
|
|
Источники бора (способствует усвоению витамина D) |
|
|
|
Источники витамина D3 |
|
|
|
Продукты с высоким содержание витаминов А, С, К |
|
Упражнения
ЛФК дает очень хороший эффект. Укрепляется мышечный корсет, стимулируется кровообращение в суставах. Подбирать перечень упражнений должен врач строго индивидуально. Однако то, что полезно для всех, без исключения, – это плавание в бассейне.
Медикаментозная терапия
Основные лекарства, которые применяются в рамках терапии:
- Нестероидные противовоспалительные – для снятия боли. Это могут быть «Ибупрофен», «Кетонал», «Найз».
- Препараты кальция – «Кальций D3 Никомед», «Миокальцикс» и др.
- Витамин D в виде добавок – «Ультра-D» и др.
- Замедлители разрушения костей – бисфосфонаты (золедроновая кислота), кальцитонин, эстрогены (для женщин при их дефиците).
- Препараты, стимулирующие образование костной ткани – анаболики, андрогены, гормоны роста.
Физиотерапия
Комплекс физиотерапевтических мероприятий включает общий массаж, парафинотерапию, ультразвук с гидрокортизоном, магнитотерапию, лечение грязями, электрофорез с «Новокаином» (для снятия локальной боли).



