«гармония»
Содержание:
- Консервативное лечение
- Основные методы лечения патологий
- О лимфе
- Злокачественный наружный отит (некротический наружный отит)
- Лечение
- Что такое лимфатические узлы. Их роль в организме
- Удаление кисты в Центре челюстно-лицевойхирургии и имплантологии
- Заболевания, вызывающие воспаление лимфатических узлов
- Найти и обезвредить
- Первичная и вторичная невралгия.
- Симптомы опухоли шеи
- Острый неэпидемический паротит
- Правила поведения в период реабилитации после лапароскопии
- Причины развития боковой кисты шеи
- Диагностика рака щитовидной железы
- Как понять что болит зуб мудрости?
- Диагностика
- Профилактика
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Основные методы лечения патологий
Анальгетики только скроют на некоторое время симптомы, но не решат проблему. Поэтому необходимо лечить заболевание, которое вызывает боль. Приведем некоторые примеры.
Травмы челюсти
При ушибе на больное место необходимо сразу наложить холодный компресс и повязку. Обязательно стоит показаться врачу, чтобы он исключил другие серьезные патологии, напримервывих или перелом
Во время лечения важно обеспечить полный покой для челюсти
Если причиной болезненных ощущений является вывих, челюсть вправляется в правильное положение и фиксируется повязкой, что позволяет обеспечить ее неподвижность. При переломе травматолог делает шинирование или межчелюстную фиксацию. Если он открытый, применяют методику остеосинтеза титановыми пластинами.
Лечение остеомиелита
Вовлеченный в болезненный процесс зуб придется удалить. Врач при проведении манипуляций в большинстве случаев вскрывает гнойный очаг в кости и прилегающих тканях. Разрезы могут делать как внутриротовые, так и внеротовые. Все действия проводят под местной анестезией
После оперативного вмешательства важно тщательно обрабатывать раны. Доктор назначает антибиотики, витамины, обезболивающие и другие необходимые препараты
При некрозе кости врач определяет, как лечить остеомиелит, основываясь на стадии воспалительного процесса.
Лечение дисфункции ВНЧС
Терапия патологии предусматривает комплексный подход:
- применение ортодонтических методик, предполагающих исправление прикуса;
- операция;
- «переделывание» зубов или протезирование;
- физио- и иглорефлексотерапия.
Лечение ангины
Методику лечения врач определяет в зависимости от степени заболевания. Чаще больной лечится в домашних условиях под контролем специалиста. Доктор назначает жаропонижающие и противовирусные препараты, а также средства от боли в горле.
Применять любые народные средства без традиционного лечения – это большой риск для здоровья. Их можно использовать только в некоторых случаях как вспомогательную терапию, предварительно проконсультировавшись с врачом.
Каждый случай индивидуален, и методика лечения для одного пациента может не помочь другому. Поэтому в любом случае стоит обратиться к специалисту – стоматологу или терапевту, например, а он при необходимости направит к другому врачу.
О лимфе
Лимфатическая система состоит из лимфоузлов и сосудов, их питающих. Она многофункциональна, но главная ее функция – защищать организм от разного рода патогенов.
Для этого в лимфоузлах существуют иммунные клетки – T-лимфоциты и B-лимфоциты.
Прохождение крови через мелкие капилляры создает эффект фильтрации плазмы. Частично кровь поступает в окружающие ткани, частично – уходит обратно в кровеносное русло. Еще одна – в сосуды. Результат – образование лимфы. Она представляет собой прозрачную водянистую жидкость, содержащую иммунные клетки.
Лимфососуды, объединяясь, попадают в грудные лимфатические протоки, правый и левый, те же, в свою очередь, впадают в вены. Получается возвращение жидкости в кровеносное русло.
Лимфоузлы, как часть иммунной системы организма, локализуются в разных частях тела. Их задача – быть фильтрами, своего рода заграждениями для инфекционных носителей и патогенных клеток.
Злокачественный наружный отит (некротический наружный отит)
Эту форму наружного отита выделяют в отдельную, но фактически он является негативным течением обычного диффузного наружного отита. В процессе заболевания происходит распространение воспаления на структуры височной кости, может возникать поражение черепно-мозговых нервов и развитие внутричерепных осложнений. Название заболевания не связано с развитием злокачественной опухоли, просто таким образом отражается течение заболевания. К счастью, это заболевание встречается редко, болеют пациенты с тяжелыми нарушениями иммунитета, такими как СПИД, состояние после лучевой и химиотерапии, декомпенсированный сахарный диабет, пациенты, получающие иммуносупрессивную и цитостатическую терапию. Ведущим возбудителем признана синегнойная палочка, но любая инфекция полимикробна. В процессе воспаления происходит некроз кожи слухового прохода и переход воспаления на надкостницу и кость, с последующим её разрушением. Жалобы при данном заболевании на сильную боль, выделения из уха гнойно-воспалительного характера, с гнилостным запахом, быстро наступает снижение слуха. Позднее присоединяются симптомы поражения черепно-мозговых нервов: затруднение глотания, попёрхивание при приёме пищи, онемение лица, паралич лицевых мышц. При распространении процесса в среднее и внутреннее ухо может развиваться системное головокружение. При распространении воспаления в полость черепа развивается общемозговая и менингеальная симптоматика. При осмотре обращает на себя выраженное воспаление кожи НСП, кожа с очагами некроза, большое количество гнойно-некротического отделяемого, барабанная перепонка и структуры среднего уха часто неопределимы. Определяются симптомы поражения черепно-мозговых нервов-асимметрия лица, птоз нижнего века на стороне поражения, асимметрия мягкого нёба, нарушение подвижности надгортанника. В диагностике важен посев на бактериологическое исследование, компьютерная томография височных костей. Лечение проводится всегда в условиях стационара. Проводится массивная антибактериальная и дезинтоксикационная терапия. Назначаются инфузии человеческого гамма-глобулина, антисинегнойной сыворотки или гипериммунной человеческой плазмы. Также проводится хирургическое лечение — некротомия (удаление некротизированных участков кожи и кости), в последующем при выздоровлении проводится пластика дефекта собственными тканями.
Лечение
Лечение зависит от выявленного заболевания. При инфекционных процессах показаны антибиотики, противовирусные, общеукрепляющие, иммуностимулирующие препараты.
При гнойных патологиях назначаются антибиотики в сочетании с хирургическим лечением: вскрытие гнойника, удаление нездоровых тканей.
При ревматизме и других заболеваниях, поражающих весь организм, назначается лечение, специально разработанное для определённых болезней. Уменьшение лимфоузлов свидетельствует об улучшении состояния пациента.
При инфекциях назначаются препараты, убивающие возбудителя и улучшающие работу иммунной системы.
При онкологических заболеваниях показано хирургическое лечение, химио-, лучевая и гормонотерапия. Пораженные лимфоузлы часто удаляют, чтобы не допустить распространения раковых клеток.
Что такое лимфатические узлы. Их роль в организме
Лимфатические узлы в здоровом организме имеют диаметр от 1 до 15 мм. Они являются частью иммунной системы. Больше всего лимфоузлов у детей в возрасте 10 лет. У взрослого человека 460 лимфатических узлов.
Лимфатическая система человека состоит из лимфатических узлов, лимфатических сосудов, селезенки, лимфоидной ткани, расположенной в дыхательных путях, слизистой оболочке кишечника. Лимфатическая система очень важна в случае проникновения инфекции, чужеродного белка и т.п.
 Лимфатическая система
Лимфатическая система
Лимфоузлы состоят из коры с лимфатическими фолликулами, паракортикальной области и сердцевины. Лимфатический узел снаружи прикрыт капсулой. Внутри лимфоузлов созревают и живут Т- и В-лимфоциты и другие клетки иммунной системы, производящие антитела. Поэтому, когда инородное тело проникает в организм, оно стимулирует иммунный ответ и активирует лимфатическую систему. Это вызывает увеличение одного или нескольких лимфатических узлов.
Лимфатические узлы могут расти из-за пролиферации и увеличения лимфоцитов, вызванных цитокинами — веществами, секретируемыми иммунными клетками, инфильтрацией метастатических клеток или накоплением макрофагов (определенных иммунных клеток), которые приводят к утечке лимфы.
Удаление кисты в Центре челюстно-лицевойхирургии и имплантологии
Операция над срединной кистой проходит под общим наркозом в условиях собственного стационара Центра. Лечению кисты шеи предшествует обязательное УЗИ или МРТ исследование, а также тщательный осмотр хирурга. Операция по удалению подобных образований является достаточно сложной и требует большого мастерства. Опытные хирурги Центра челюстно-лицевойхирургии и имплантологии обладают большой практикой и готовы провести операцию на кисте любой степени сложности. Образования без осложнений удаляют за одно посещение. Если срединная киста воспалилась, то лечение заключается в том, что сначала ее очищают, а затем, когда процесс нагноения остановлен, удаляют отдельной операцией. После вмешательства проводится обязательное гистологическое исследование, чтобы определить, есть ли в удаленных кистах злокачественные изменения.
Пациент, как правило, пребывает в стационаре после удаления кисты не более суток. Процесс восстановления достаточно быстрый и безболезненный. На следующий день после операции удаляется дренаж (если не было воспалительного процесса), и пациент может быть отпущен домой. В течение месяца необходимо ограничить физические нагрузки, походы в баню, сауну и прием горячей ванны. Кроме того, после операции по удалению кисты пациентам назначается антибактериальная и противовоспалительная терапия, возможно появление синяков на коже, болезненность при глотании и поворотах головы, которые проходят через несколько дней. Благодаря минимальной травматизации тканей при удалении кист, использованию современной техники и наложению внутренних косметических швов пациенты в минимальные сроки возвращаются к привычному образу жизни.
В Центре челюстно-лицевой хирургии и имплантологии сети «Юнидент» в Бобровом переулке в Москве вы сможете решить любые проблемы, связанные с доброкачественными образованиями в области шеи. Подобные услуги предлагают многие клиники Москвы, однако только мы гарантируем исключительную безопасность проведения операций, комфорт в процессе лечения и реабилитации, соблюдение пожеланий пациента. К вашим услугам высококвалифицированные врачи, современное оборудование, проверенные методики и новейшие разработки в области пластической медицины.
Заболевания, вызывающие воспаление лимфатических узлов
Любое инфекционное заболевание может привести к нарушению в работе лимфатической системы и, как следствие, воспалению лимфатических узлов. И самое страшное, что такие состояния могут наблюдаться даже у ребенка.
Кариес в зубах — как первопричина распространения инфекции, которую сдерживает лимфатическая система. Иначе бактерии из больного зуба быстро распространились бы по всему организму и зацепились бы на каком-нибудь одном органе или же принялись за уничтожение всех органов вместе.
Абсцесс зуба — это образование гноя возле корня. Причина — вообще не вылеченный или не долеченный кариес. Если больной зуб находится слева, то воспаляется левая подчелюстная лимфатическая система. Если справа, то соответственно. Но и в такой ситуации человек может медлить. И здесь уже не идет речь о спасении зуба, необходимо задуматься о сохранении жизни. Лимфа защитит, но делать это она будет недолго.
Поэтому при малейших признаках воспаления необходимо обращаться за профессиональной врачебной помощью, а не пить травяные отвары и полоскать рот настоями? Традиционная медицина не отрицает народной. Но домашние снадобья хороши лишь в комплексе с привычными медицинскими препаратами. И чем раньше человек попадает в руки профессионалов, тем больше у него шансов на скорейшее выздоровление.
Кроме воспалительных процессов в зубах, причиной появления бугорков под челюстью могут быть:
- лимфаденит;
- ОРВ;
- токсоплазмоз;
- рак крови;
- рак лимфы;
- рак груди;
- артрит;
- сифилис.
Список можно продолжить и поверьте, он будет намного страшнее. Но страшно и другое — невылеченное заболевание или запущенная лимфатическая система опасны своими осложнениями. Которые намного серьезней. Можно сказать, лимфа предупреждала и сдерживала болезнь. Но человек проигнорировал это предупреждение, за что и поплатился.
Найти и обезвредить
Существует два основных вида нарушения функции щитовидной железы: гипотиреоз, когда железа вырабатывает мало гормонов, и гипертиреоз, когда ситуация обратная, сообщила «Известиям» ведущий эксперт Центра молекулярной диагностики CMD ЦНИИ эпидемиологии Роспотребнадзора Марина Савкина.
Заболевания этого органа могут возникать, по ее словам, не только вследствие дефицита йода, а также из-за аутоимунных процессов, но и на фоне приема некоторых лекарств в первые месяцы после родов и т.д. А после вирусных инфекций действительно развивается подострый тиреоидит с нарушением функции щитовидной железы
И очень важно вовремя выявить патологию
— Так как «сфера влияния» щитовидной железы огромна, признаки ее неправильной работы могут быть разнообразными. Наиболее распространенные симптомы: изменение веса (как набор, так и потеря), раздражительность, чувство тревоги, снижение памяти и концентрации внимания, боли в суставах, мышцах, слабость, проблемы со сном, учащенное сердцебиение. А также нарушение менструации, сухие, ломкие волосы и ногти, сухая кожа, — рассказала специалист.
COVID на шее
 Фото: ИЗВЕСТИЯ/Сергей Коньков
Фото: ИЗВЕСТИЯ/Сергей Коньков
Если говорить о физических ощущениях пациента, то при воспалении ткани щитовидной железы появляются боли в области шеи, отдающие в челюсть и ухо, боль при пальпации, повороте головы, глотании, может повышаться температура вплоть до 40 °C. Чаще всего симптомы нарушений развиваются медленно, и пациенты порой не замечают происходящие в организме изменения, рассказали в Центре молекулярной диагностики Роспотребнадзора.
Сами авторы научной статьи уверены, что распространенность воспалительного тиреоидита и других патологий щитовидки оправдывает выполнение оценки функции этого органа у пациентов, госпитализированных в отделения интенсивной терапии во избежание серьезных эндокринных сбоев.
Первичная и вторичная невралгия.
Самая популярная классификация связана с этиологией (природой возникновения).
- Первичная идиопатическая. Возникает как ответ на васкулярную компрессию (сдавливание) тригеминального корешка. Чаще всего на практике такое сдавливание происходит в области мозгового ствола.
- Вторичная симптоматическая. Последствие инфекций, возникновения новообразований и их роста, костных изменений.
Для того чтобы распознать характер невралгии тройничного нерва, используют данные томографии (нейровизуализации) черепа и самого нерва.
При истинной невралгии при лечении, прежде всего, нужно фокусироваться на природе заболевания, а при вторичной идёт борьба и с симптомами и устранением основного заболевания.
Вторичная невралгия при этом может иметь центральную и периферическую форму проявления. При центральной форме боли появляются в зоне одной или нескольких ветвей троичного нерва. При периферической форме задействована зона входа корешка нерва в мозговой мост, в большинстве случаев при этом паталогические изменения имеет петля мозжечковой артерии.
Характер боли и зона поражения
Ещё одна классификация основана на характере боли.
- Тип 1 TN. При невралгии такого типа характерны типично выраженные ощущения жжения. При этом боль острая, но непостоянная, эпизодическая. Длительность эпизодов может быть различной.
- Тип 2 TN. Постоянная и тупая, ноющая боль.
Невралгии троичного нерва типа 1 TN более распространены, тип же 2 TN встречается более редко. При этом заболевание при таком типе проявления заболевания наиболее сложно диагностировать, так как картина заболевания похожа на ряд других неврологических заболеваний, а иногда и стоматологических проблем, в частности проблем с височно-нижнечелюстным суставом.
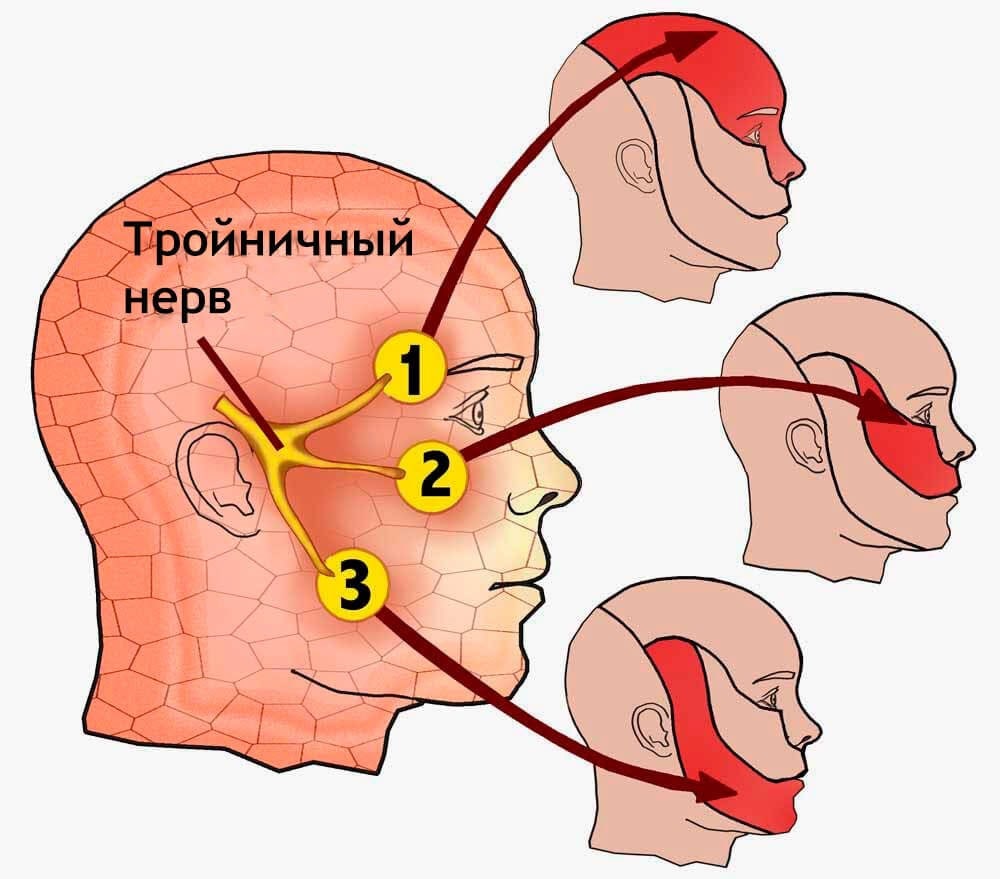
Разной может быть и зона поражения, её масштаб, могут быть задействованы соседние зоны. В связи с этим выделяют следующие уровни поражения:
- Поражение одной из периферических ветвей тройничного нерва. При поражении 1-й ветви нарушается чувствительность кожи (особенно в области лба и передней волосистой части головы, век, спинки носа, слизистых верхней части носовой полости, нарушаются ряд рефлексов, к примеру, надбровный). При поражении 2-й ветви теряется чувствительность кожи на скулах, щеках, теряется чувствительность кожи около наружных уголков глаз, есть проблемы с чувствительностью кожных покровов в районе верхней челюсти, губы, носа. При поражении 3-й ветви не чувствуются нижняя часть лица (подбородок, нижняя губа), язык, иногда возникает и проблема с жевательными мышцами (вплоть до паралича).
- Поражение корешка тройничного нерва на уровне основания мозга. Чаще всего – поражение полулунного узла, расположенного на большом корешке тройничного нерва. Чаще всего поражается при заболеваниях вирусного характера. Запущенная невралгия полулунного узла чревата быстрым развитием конъюнктивита и кератита. В итоге нужна не только помощь невролога, но и офтальмолога
- Поражение в области ядер ствола мозга. Наиболее болезненная симптоматика, похожая на «удары током». Может теряться чувствительность зон, связанных с любой ветвью тройничного нерва.
- Дентальная плексалгия. Как видно из названия, локализация связана с зоной иннервации зубного сплетения. Боль очень мучительная. Создаётся ощущение, что болит абсолютно всё: небо, скулы, виски, уши, шея (особенно верхняя треть), затылок. Особенно боль усиливается при надавливании на проблемную область.
- Поражение крылонебного узла. Задействованы отростки верхнечелюстного нерва и ряд волокон в области сонной артерии, слизистой оболочки носа., слюнных желез.
- Поражение области около глазницы. Стойкая односторонняя головная боль в области иннервации тройничного нерва совмещается со слезотечением, затруднением дыхания, покраснением лица.
Симптомы опухоли шеи
Любое уплотнение под кожей на шее всегда настораживает и тревожит. Каждый человек, однажды столкнувшийся с этим, может подтвердить, что с началом таких изменений начинает прислушиваться к ним и даже по-своему толковать появляющиеся симптомы или пытаться предугадать следующий этап своих ощущений.
Чтобы избавить себя от лишних тревог, важно знать, развивается ли опухоль на шее и что это может быть на самом деле. Другими словами, речь идёт о самодиагностике, поскольку на основании анализа всех изменений можно определить степень их опасности
Если вы заметили или прощупали опухоль в шее, которая растет или не уменьшается в течении 2 недель, необходима обязательная консультация врача. Абсолютными показаниями для консультации специалиста является наличие болевых ощущений в области опухоли.
Острый неэпидемический паротит
Острый неэпидемический паротит- воспаление околоушной железы в результате нарушенного слюноотделения по причине общих и местных факторов.
Причины неэпидемического паротита
Причинами неэпидемического паротита, как уже говорилось ранее, являются общие и местные факторы.
К общим факторам относят инфекционные заболевания, истощение организма, хирургические вмешательства. Местные факторы: воспаление СОПР, инородное тело в выводном протоке железы, лимфаденит, отит, гайморит.
Клиника неэпидемического паротита
Клиника неэпидемического паротита довольно яркая. Пациент жалуется на наличие боли и припухлости чаще в области одной железы. Температура тела выше 39 С. Затем отекает вся околоушная область, оттопыривается мочка уха, появляется затруднение глотания и дыхания, а вслед за этим появляется ксеростомия. Из-за отека сглаживается кожа в области наружного уха, сдавливается слуховой проход, снижается слух. При массировании железы появляется мутный или гнойный экссудат. Воспаление нарастает 3-4дня, затем острые воспалительные реакции спадают, в области железы долгое время сохраняется уплотнение.

Различают 3 формы острых неэпидемических паротитов: катаральную, гнойную, гангренозную.
Гнойная форма характеризуется интенсивной рвущей болью. Это происходит по причине скопления гноя, образующегося из распада железистой ткани, под капсулой железы. Со временем может образоваться свищ в наружном слуховом проходе, далее распространяться в окологлоточное пространство с образованием окологлоточной флегмоны, вплоть до медиастинита.
Для гангренозной формы характерен обширный некроз такни и развитие медиастинита, тромбозов, флебитов, сепсиса.
Лечение неэпидемического паротита
Лечение неэпидемического паротита на начальной стадии консервативное. Назначают щадящую диету, УВЧ, сухое тепло и компрессы на основе димексида, противовоспалительных средств, антибиотиков. Показаны сульфаниламидные препараты внутримышечно и антибиотико-новокаиновые блокады подкожно и со стороны полости рта по ходу выводного протока.
При тяжелом состоянии назначают антибиотики каждые 3 часа. Также хороший эффект дают промывания выводных протоков химотрипсином. При гнойной форме лечение хирургическое. Делают один разрез по углу челюсти, расслаивают ПЖК, околоушно-жевательную фасцию, а второй разрез по краю скуловой дуги и ставят дренаж.
Профилактика неэпидемического паротита
Профилактика неэпидемического паротита включает в себя хорошую гигиену полости рта, назначение слюногонных средств в случае ксеростомии и дезинфицирующих средств, которые выделяются через слюнные железы (фенилсалицилат, гексаметилентетрамин).
Правила поведения в период реабилитации после лапароскопии
Пока пациент находится в стационаре медицинского центра в Ейске «Сенситив» после лапароскопии, уход за ним осуществляет медицинский персонал. Но когда он возвращается домой, ему придется самостоятельно или с привлечением членов семьи продолжить выполнять рекомендации врача. От этого зависит успешность реабилитационного периода.
В первую очередь следует обязательно ежедневно обрабатывать швы антисептиками и менять повязки. При этом ни в коем случае нельзя нарушать целостность швов, и уж тем более пытаться снять их самостоятельно. Бандаж следует носить 4-5 дней, и если выписали раньше, то снимать него нельзя, потому что это плохо отразиться на абдоминальных мышцах.
Сейчас фармакология выпускает эффективные средства для рассасывания швов, но их нельзя ни в коем случае применять раньше, чем через 2 недели после лапароскопии. Дома надо почаще ходить, чередуя ходьбу с отдыхом – это полезно и для мышц, и для кровеносной системы. Перед выпиской врач выдаст пациенту рекомендации по диете – их следует придерживаться обязательно. Ни в коем случае нельзя перегреваться во время реабилитации после лапароскопии: сауна, горячая ванна или даже обычная жара могут привести к внутреннему кровоизлиянию.
Другие статьи:
Какие нарушения речи исправляет логопедВ клинике «Сенситив» в Ейске ведет прием логопед, который помогает уст…
Опасные симптомы гинекологических заболеванийГинеколог в Ейске, ведущий прием в клинике «Сенситив», напоминает, что…
Массаж при заболеваниях нервной системыДополнительным методом лечения заболеваний нервной системы является ма…
Эндоскопия лор-органовОториноларинголог в ЛКК «Сенситив» для диагностики лор-органов использ…
Как сделать прием гормональных контрацептивов безо…На сегодняшний день гормональная контрацепция считается наиболее эффек…
Причины развития боковой кисты шеи
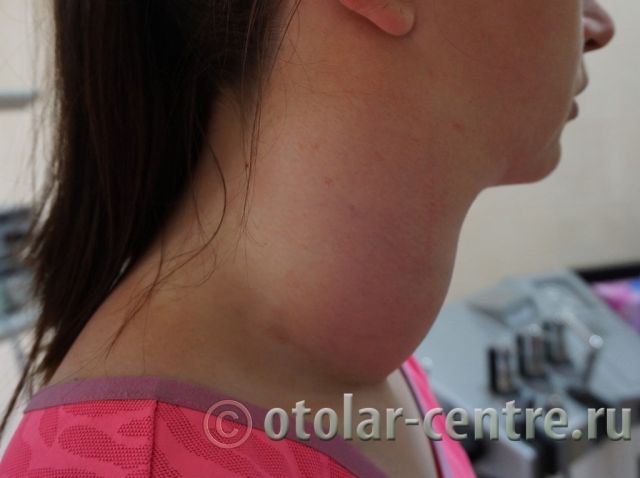 Боковая киста шеи или бранхиогенная опухоль (название заболевания произошло от греческого слова «kystis»- пузырь) относится к врожденным доброкачественным опухолевым образованиям, которая является следствием патологического эмбрионального развития плода. Многолетние исследования указывают на прямую связь с аномальным внутриутробным развитием плода на начальном сроке беременности.
Боковая киста шеи или бранхиогенная опухоль (название заболевания произошло от греческого слова «kystis»- пузырь) относится к врожденным доброкачественным опухолевым образованиям, которая является следствием патологического эмбрионального развития плода. Многолетние исследования указывают на прямую связь с аномальным внутриутробным развитием плода на начальном сроке беременности.
Уже начиная с четвертой недели беременности происходит формирование у зародыша жаберного аппарата, состоящего из 5-и пар полостей или «жаберных карманов», жаберных щелей и соединяющих их дуг, участвующих в развитии и формировании структур головы и шеи ребенка. При нормальном анатомическом развитии плода жаберные карманы постепенно зарастают, но в некоторых случаях, они сохраняются и образуют различные виды кист (боковая, срединная).
Диагностика рака щитовидной железы
Для исследования состояния щитовидной железы используют аппараты УЗИ. Эта недорогая и безболезненная процедура позволяет определить увеличена ли железа, есть ли в ней узелки и опухоли, узнать их размер и точное расположение. Но, к сожалению, по УЗИ нельзя установить является ли узелок раковой опухолью. Наибольшие опасения у врачей вызывают узлы, которые плохо отражают УЗ-волну, имеют нечеткие и неровные края, неоднородную структуру и в которых хорошо развито кровообращение. Установить из каких клеток состоит опухоль, помогает тонкоигольная аспирационная пункционная биопсия (ТАПБ). Под контролем УЗИ в опухоль вводится тонкая игла. С ее помощью врач берет образец клеток для исследования. Это очень точный и малотравматичный метод. Если результат тонкоигольной биопсии оказался сомнительным, то делают открытую биопсию подозрительного узла. Это небольшая операция, во время которой врач иссекает небольшой участок опухоли и делает его экспресс-исследование.Исследования крови Человеку необходимо сдать кровь из вены. В лаборатории с помощью иммуноферментного анализа определяют, есть ли в ней онкомаркеры. Это особые химические вещества на основе белков. Их повышенный уровень может указывать на определенную форму рака щитовидной железы.
- Кальцитонин. Повышенный уровень говорит о том, что у человека есть медуллярный рак щитовидной железы. У людей, которые уже прошли курс лечения, высокие концентрации указывают на отдаленные метастазы. Но необходимо помнить, что количество гормона повышается при беременности, приеме гормональных противозачаточных средств, препаратов кальция и при болезнях поджелудочной железы. Нормой считаются такие показатели: женщины — 0,07-12,97 пг/мл, мужчины – 0,68-30,26 пг/мл.
- Тиреоглобулин. Это белок, который выделяют клетки щитовидной железы. Норма его содержания в крови 1,4-74,0 нг/мл. Повышение уровня может говорить о папиллярном и фолликулярном раке щитовидной железы и о наличии метастазов.
- Ген BRAF. Его уровень позволяет определить прогноз течения болезни при папиллярном раке щитовидной железы. В норме его быть не должно.
- EGFR. Этот анализ определяет эпидермальный фактор роста. Его делают после удаления опухоли. Повышенное количество его в крови говорит, что есть большая вероятность того, что опухоль появится повторно.
- Антищитовидные антитела в сыворотке крови. Высокое количество этих белков говорит о том, что у человека есть аутоиммунное заболевание щитовидной железы (иммунитет по ошибке атакует орган). Такое часто случается при папиллярном раке щитовидной железы.
- Мутации протоонкогена RET. Выявление изменений в генах подтверждает медуллярный рак. Такое исследование проводят не только больному человеку, но и членам его семьи.
В каждом конкретном случае врач может назначить несколько анализов, чтобы подтвердить подозрения по поводу опухоли. Но необходимо помнить, что онкомаркеры не дают полностью достоверную информацию о болезни. Всегда существует процент людей, у которых повышен уровень этих веществ, а опухоли нет. Есть и такие пациенты, у которых опухоль обнаружена, а онкомаркеры в норме. Поэтому самый точный результат может дать только биопсия.Для того чтобы узнать насколько нарушена функция щитовидной железы проводят определение уровня гормонов:
Тиреотропный гормон (ТТГ). Это гормон, выделяемый гипофизом, который стимулирует развитие клеток щитовидной железы
Его уровень важно измерять после лечения рака. Концентрация не должна превышать 0,1 мМЕ/л, иначе болезнь вернется
Тироксин (Т4). Уровень этого гормона показывает, насколько активно работает щитовидная железа. Трийодтиронин (Т3). Биологически активный гормон. Его концентрация говорит о том, как работает железа. Паратиреоидный гормон (ПТГ). Вещество, вырабатываемое околощитовидными железами. Его высокая концентрация указывает на метастазы при медуллярном раке.
Как понять что болит зуб мудрости?
По статистике, в 78% случаев прорезывание восьмёрок связано с теми или иными осложнениями. Главная причина, по которой зуб мудрости растёт с сильной болью – в том, что он режется сквозь десну. Возникает логичный вопрос: почему коренные зубы у детей растут менее болезненно? Потому что у ребёнка, в отличие от взрослого, десна ещё мягкая и не полностью сформированная.
Тогда почему зуб мудрости начинает резаться так поздно, в зрелом возрасте? Возможно, потому что эволюционная необходимость в них постепенно уменьшается.
На самом деле, не так уж и поздно. Зачатки восьмёрок формируются уже в возрасте 5-7 лет, а корни – в 15-17. Известен, однако, случай, когда зуб мудрости прорезался и в 92 года (у австрийской пенсионерки Ингеборги Вольф-Виммер, она попала в Книгу рекордов Гиннеса в 2014 г.) – но это, конечно, исключение из общего правила.
Куда может отдавать боль от зуба мудрости? Каковы наиболее красноречивые признаки того, что ваш зуб мудрости начал активно расти?
- боль в челюсти, отдающая в висок, голову, ухо;
- отёк и воспаление десны в конце зубного ряда;
- ощущение сильного зуда в десне;
- увеличение ближайших к месту расположения восьмёрки лимфоузлов;
- лихорадка;
- боль и першение в горле, затруднённость глотания;
- невозможность широко открыть рот, и другие.
Каждый такой симптом говорит о большой вероятности наличия проблем с одной из восьмёрок. Болезненное ощущение можно на непродолжительное время снимать болеутоляющими или жаропонижающими препаратами. Но в какой-то момент человек вынужден будет всё равно принять решение о лечении или даже удалении проблематичной восьмёрки.

Диагностика
Первое, что нужно сделать при воспалении лимфоузла, — посетить врача. Он поведет осмотр не только беспокоящей группы, но и соседних. Самостоятельно это легко пропустить, но обнаружение таких изменений поможет установить диагноз. Если поражены несколько лимфоузлов, осматривают также слизистые оболочки, кожу на предмет высыпаний.
Поэтапное обследование включает:
- Общий и биохимический анализ крови, общий анализ мочи.
- Исследование на гепатиты В и С, ВИЧ, сифилис.
- Флюорография, при необходимости рентгенологический снимок легких.
- УЗИ органов брюшной полости.
- УЗИ лимфатических узлов.
- Биопсия ткани лимфатических узлов.
По результатам исследований выставляется диагноз и формулируется тактика лечения.
Профилактика
Чтобы избежать такого серьезного заболевания, как фронтит, необходимо:
серьезно относиться к лечению любого насморка;
такое же внимание уделять лечению простудных заболеваний, а также болезней носоглотки;
постоянно промывать нос морской водой;
правильное питание, соблюдение питьевого режима, употребление необходимого набора витаминов;
одеваться по сезону, избегая переохлаждений и сквозняков;
поддерживать иммунитет (спать по 8 часов, придерживаться режима труда и отдыха);
избегать травм головы и носовой перегородки;
бывать на свежем воздухе, особенно в хвойном лесу, поддерживать физическую форму;
поддерживать здоровый микроклимат в доме: постоянное проветривание, увлажнение воздуха, особенно во время отопительного сезона;
санаторно – курортное лечение;
при подозрении на болезнь немедленно обратиться к отоларингологу.


