Лечение бурсита локтевого сустава
Содержание:
- Менее распространенные причины боли в руке
- Какие вакцины вызывают местные реакции
- Диагностика саркомы костей
- Степени заболевания
- Опухоли первичные
- Диагностика
- Лечение
- Препараты обезболивающие
- Бисфосфонаты
- Терапия лучевая
- Терапия радио-медикаментозная
- Лечение хирургическое
- Применение средств нетрадиционной медицины
- Диагностика
- Лечение остеом
- Клиническая картина
- Профилактические меры
- Диагностика бурсита
- Симптомы локтевого бурсита
- Диагностика опухоли
- Симптомы липом
- Лечение локтевого бурсита
- Причины бурсита плечевого сустава
Менее распространенные причины боли в руке
Реже боль в руке может быть вызвана одним из следующих заболеваний или травм:
- тендовагинит де Кервена — воспаление сухожилия большого пальца руки;
- синдром запястного канала — сдавление нерва, проходящего в сухожильном канале на запястье, сопровождается болью и жжением в пальцах кисти;
- добавочное шейное ребро — лишнее ребро может вызывать боль, покалывание или онемение в руке, так как приводит к сдавлению нервов плечевого сплетения;
- неврит плечевого или локтевого нервов — воспаление нервов в руке, иногда возникающее после опоясывающего лишая;
- травма плечевого сплетения — повреждение нервов, отходящих от позвоночника к руке, которое может быть вызвано чрезмерным растяжением и чаще всего случается в контактном спорте и в автокатастрофах;
- артрит локтевого сустава — воспаление локтя (он опухает, болит и становится горячим на ощупь), со временем развивается скованность движений в локте;
- перелом или трещина кости, что вызовет очень сильную боль и может произойти в результате падения или удара по руке.
Какие вакцины вызывают местные реакции
Местные побочные реакции дают многие вакцины. Некоторые вакцины, например, АКДС, дают ярко выраженные реакции – коротко расскажем о них (здесь будут описаны только местные реакции, про повышение температуры рассказывается в другой статье).
Профилактика COVID-19
Местные реакции на прививку не отличаются от реакций при введении других вакцин. Те же проявления: покраснение, отечность. Дискомфорт в месте инъекции. Могут быть аллергические проявления на коже и в других местах, не обязательно в месте инъекции. В таких случаях назначаются препараты от аллергии.
АКДС
АКДС – сложная вакцина, защищающая сразу от нескольких болезней, к тому «славящаяся» наиболее частыми, по сравнению с другими вакцинами, осложнениями. Отечность и покраснение не являются исключением и встречаются от 1 до 15%. Могут быть аллергические проявления на коже типа кореподобной сыпи не только в месте инъекции. Возможен также и отек Квинке.
Размер уплотнения и покраснения, как правило, небольшой (2–3 см, но не более 5 см). Эти проявления должны проходить через 2-3 дня. Если область уплотнения увеличивается более 5 см и наблюдается обострение других местных и общих реакций: высокая температура (выше 38,5 градсов), пульсирующая боль в месте инъекции, красная и горячая кожа, лучше не заниматься самолечением, а сразу обратиться к врачу.
Профилактика коклюша, гепатита В, столбняка, полиомиелита
АДС, АДС-М, Инфанрикс, Пентаксим, Полиорикс, Регевак, Тетраксим могут вызывать боль, покраснение и уплотнение в первые 3 дня.
Профилактика гриппа
Как и после многих других прививок, вакцины от гриппа (Инфлювак, Ваксигрип и другие) могут дать стандартную местную реакцию в виде болевых ощущений, красноты и небольшого уплотнения в месте укола.
Профилактика менингококковой и пневмококковой инфекции
Также в течение первых 3-х дней возможны болевые ощущения, отек и покраснение после вакцин Превенар, Хиберикс, Менинго А+С и им подобным.
Профилактика бешенства
Cocav (антирабическая культуральная концентрированная очищенная инактивированная вакцина) – припухлость, покраснение, зуд, болезненность.
Диагностика саркомы костей
·Для верификации онкопроцесса поразившего кость и определения дальнейшей тактики лечения, необходимо определить гистологический тип опухоли. “Золотым стандартом” — является выполнение трепан-биопсии либо открытой биопсии.
·Компьютерная томография легких. Наиболее часто саркомы костей метастазируют в легкие, а разряжающая возможность флюорографии и рентгеновского исследования невелика, поэтому пациентам с саркомами костей необходимо выполнение компьютерной томографии органов грудной клетки.
·Компьютерная томография или магнитно-резонансная томография первичного очага опухоли. Эти исследования позволяют адекватно оценить распространенность опухолевого процесса, прилежание опухоли к магистральным сосудисто-нервным структурам, степень вовлечения прилежащих мягких тканей.
·Ультразвуковое исследование брюшной полости, печени, прилежащих зон регионарного лимфооттока. Саркомы костей редко метастазируют в печень и регионарные лимфотические коллекторы (3-5%) и наличие метастазов в них является неблагоприятным прогностическим фактором, однако проводить исследование этих областей так же необходимо.
·Сцинтиграфия костей. Второй по частоте развития метастазов сарком костей точкой являются кости, поэтому проведение сцинтиграфии для таких пациентов обязательно.
Степени заболевания
I степень – это легкая форма остеопороза. Характеризуется незначительным снижением плотности костей, уменьшением мышечной силы. В анализах крови наблюдается пониженный уровень содержания кальция. Косвенные признаки дефицита кальция и витамина D – ломкость ногтей, выпадение волос, сухость кожи, периодически возникающие судороги в ногах.
II степень –умеренная форма болезни. Наблюдается изменение осанки, появление сутулости. При физических нагрузках пациент испытывает боль в области спины, появляется аритмия, иногда – одышка. Ночью, в состоянии покоя, спина не болит, но при изменении положении тела возникает выраженный болевой синдром, вызванный спазмом мышц.
III степень – тяжелая форма остеопороза. Кости активно разрушаются, уменьшается рост человека, боли в области спины и пораженных суставов становятся постоянными. Патологией охвачены несколько отделов позвоночника, возрастает риск перелома шейки бедра и ключиц.
IV степень – очень тяжелая. Кости на снимке выглядят полупрозрачными, позвонки теряют четкость контурных очертаний, сильно сплющены. Наблюдается расширение спинномозгового канала. Пациент нуждается в постоянной медицинской и социальной помощи, так как не может себя самостоятельно обслуживать.
Поражение позвоночника относится к сложной и тяжелой форме заболевания, когда велик риск получения перелома, который приведет к вынужденной неподвижности. В медицинской классификации различают остеопороз шейного, грудного, поясничного отдела.
При поражении шеи уменьшается ее длина, возникают головные и мышечные боли, связанные с нарушением функции сосудов. Остеопороз грудного отдела отрицательно влияет на осанку, провоцирует невралгические боли, нарушения сердечного ритма. При поражении поясничного отдела позвонки сдвигаются внутрь и вперед, что провоцирует выпячивание живота.
Остеопороз вызывает поражение не только позвоночника, но и суставов, при этом в первую очередь поражаются тазобедренный, коленный, голеностопный, плечевой, суставы. В каждом из перечисленных случаев пациент испытывает сильную боль, что затрудняет передвижение, а в преклонном возрасте приводит к инвалидности.
Опухоли первичные
Первичное возникновение рака кости встречается редко. Среди подобных заболеваний – саркомы. Первичное поражение может быть вызвано активным ростом ткани кости, это происходит у людей в возрасте до двадцати лет.
Симптомы первичного заболевания:
- Боль в зоне очага. Сначала болевой синдром слабый либо умеренный. Он может пропадать, но потом появляется вновь. На более поздних стадиях он постоянен и ярко выражен.
- Симптомы общего характера, которые свойственны любому раковому заболеванию, например, снижение массы тела, слабость и т.д.
- Проявления, характерные для поражения костей – хромота, переломы патологического характера, т.д.
Первичное и вторичное заболевания объединяет ряд проявлений, именно поэтому в постановке диагноза опираться только на жалобы пациента не стоит. Необходима диагностика.
Диагностика
Существует много диагностических методов, применимых в онкологии. Применительно к болезням костей это:
- Рентген;
- Остеосцинтиграфия;
- Ультразвуковое исследование;
- Магнитно-резонансная томография;
- Компьютерная томография;
- Биопсия и т.д.

Боль
Лечение
Центральная цель лечения болевого синдрома при онкологии – уменьшение его. Если речь идет о переломах, лечение их, минимизация риска их возникновения, минимизация иных осложнений.
Среди лечебных методик:
- Препараты обезболивающие;
- Бисфосфонаты;
- Терапия лучевая;
- Терапия радио-медикаментозная;
- Оперативные манипуляции.
Препараты обезболивающие
Практически в девяноста процентов случаях болевой синдром удается значительно уменьшить препаратами обезболивающими. Но зачастую этого бывает мало, потому как, развиваясь, опухоль может становиться нечувствительной к ним. Актуальным остается вопрос и о выборе препарата.
Существуют рекомендации ВОЗ относительно уменьшения болевого синдрома, который вызван раком. В этих рекомендациях выбор препарата должен основываться на интенсивности болевого синдрома у пациента. Интенсивность эта градируется по особой шкале.
- Пункты 1-3 отдаются болевому синдрому легкому и тяжести средней. Препараты –неопиоиды, например, парацетамол;
- Пункты 4-6 – болевой синдром средней тяжести. Препараты – опиоиды (средства аналгетические с содержанием наркотических веществ);
- Пункты 7-10 – болевой синдром сильный. Препараты – сильные опиоидные. В ряде случаев препараты, усиливающие обезболивание.
Говоря об обезболивающих средствах, нельзя не отметить эффекты побочные, с ними связанные, среди которых:
- Чувство сонливости;
- Дисбаланс стула;
- Головокружение и т.д.
И еще раз о том, что мы отмечали выше: применение обезболивающих препаратов лучше начинать, когда болевой синдром только начинает проявлять себя.
Бисфосфонаты
Эти препараты значительно минимизируют ущерб ткани кости, возникающий от воздействия не нее метастазов. Они снижают вероятность переломов, гиперкальцемии и могут снизить интенсивность боли.
Препараты данной группы способны предотвратить либо замедлить изменение в кости, а значит, снижают болевой синдром у пациента.
Терапия лучевая
Терапия лучевая способна значительно уменьшить боли от онкологии в костях, предотвращают развитие заболевания. Однако эта методика очень подходит в случае, если речь идет о поражениях локализованных.
Терапия радио-медикаментозная
Данный вид терапии вариант предыдущей. В вену вводится специальное вещество, которое прикрепляется к зонам раковой опухоли. Именно туда и посылают облучение.
Лечение хирургическое
К манипуляции хирургической прибегают, если есть необходимость стабилизации пораженной кости. В этом случае ее укрепляют металлическим стержнем, пластинами или шурупами.
Клиника интегративной онкологии Onco.Rehab настоятельно рекомендует при наличии любых видов боли показаться специалисту.
Применение средств нетрадиционной медицины
Стоит заметить, что самовольное применение при бурсите народных средств вместо традиционных антибактериальных препаратов запрещено. Для начала нужно проконсультироваться со специалистом по поводу использования нетрадиционной медицины. Такие препараты можно использовать лишь в качестве вспомогательного лечения, причем, только с разрешения врача.
При бурсите можно прибегнуть к помощи:
Компрессов со спиртовой настойкой прополиса. Для приготовления средства понадобится водка и несколько грамм вещества. Его надо настаивать 7 дней в закупоренной таре. Можно приобрести готовое средство в аптеке.
Мазь с соком алоэ и медом. Одна часть алоэ и 2-3 части меда и водки нужно перемешать. Полученное средство надо наносить на пораженный сустав.
Примочка с соцветиями сирени. Цветы нужно слегка отжать и примотать к локтевому сгибу с помощью бинта. Это помогает справиться с воспалительными проявлениями.
Сахар, прогретый с помощью сковороды, высыпают в тканевый мешочек и прикладывают к суставу. Так можно устранить отёчность.
Кроме применения медикаментозных и народных средств, рекомендуется соблюдение профилактических мер в виде правильного распределения вещей на месте труда, полноценного отдыха, снижения физических нагрузок на пораженную область. Также рекомендуется избегать переохлаждений.
Диагностика
Диагноз локтевого артрита ставится на основании опроса и осмотра больного и подтверждается данными лабораторного и инструментального обследования. Без точного диагноза невозможно назначить адекватное лечение, поэтому при подозрении на локтевой артрит нужно срочно обращаться в клинику. Провести полноценное обследование в домашних условиях невозможно.
План обследования:
- Лабораторные анализы крови и мочи, а также исследование синовиальной жидкости, взятой при проведении артроскопии; выявляются признаки воспаления, аутоиммунного процесса, инфекций.
-
Инструментальные исследования:
- рентгенография сустава – выявляет костные изменения;
- УЗИ – выявляет наличие повышенного объема синовиальной жидкости;
- компьютерная или магнитно-резонансная томография (КТ или МРТ) – дают четкое представление о патологическом процессе в локте;
- артроскопия – осмотр внутренней поверхности синовиальной оболочки с помощью эндоскопической аппаратуры и взятие синовиальной жидкости для лабораторного исследования.
Лечение остеом
Если опухоль не причиняет больному неудобств, то специалисты медицинского центра «СМ-Клиника» рекомендуют наблюдательную тактику. Если небольшая остеома останавливается в росте, то ее не нужно лечить и удалять.
Лечение остеомы проводится только хирургическим путём. Показания к удалению следующие:
- слишком большой размер;
- боли, вызванные остеомой;
- косметический дефект.
Удаление проводится, если остеома сдавливает соседние органы, причиняя боль и дискомфорт, является эстетическим дефектом, меняет форму костей, вызывает сколиоз, ограничивает подвижность человека, провоцирует болевой синдром. Чаще всего специалисты центра «СМ-Клиника» удалению подлежат опухоли на пазухах носа, челюстях, в слуховых проходах, на бедренных и коленных суставах.
Подготовка к операции стандартная. Это анализы крови и мочи, ЭКГ, флюорография, консультации с терапевтом и анестезиологом. Вмешательство проводится под общим наркозом, в стационаре нужно провести от 1 до 3 дней, в зависимости от объема проведенной операции.
В «СМ-Клиника» работают одни из лучших челюстно-лицевых хирургов и нейрохирургов, которые проводят минимально травматичные операции с применением современных техник и инструментов.
В ходе операции рассекаются мягкие ткани, доступ может быть наружным и внутренним – через слизистые оболочки рта и носа. Удаляется опухоль и часть мягких и костных окружающих ее тканей, чтобы избежать рецидива.
Основные способы удаления:
- кюретаж – наружный доступ, удаление опухоли, выскабливание очага новообразования;
- полное удаление – показано при остеомах в клиновидной пазухе;
- эндоскопическое удаление – проводится при малых размерах опухолей и сложностях доступа к ним, обязательно применяется КТ для контроля над ходом вмешательства, длительность операции – около двух часов.
Если удаление было проведено не полностью, то в 10% случаев возникает рецидив
Поэтому важно обращаться в надежную клинику и к опытному хирургу
Еще один метод удаления остеом – выпаривание лазером. На опухоль направляется лазерный луч, который фактически выжигает ее. Обычно эта методика применяется при небольших новообразованиях.
Клиническая картина
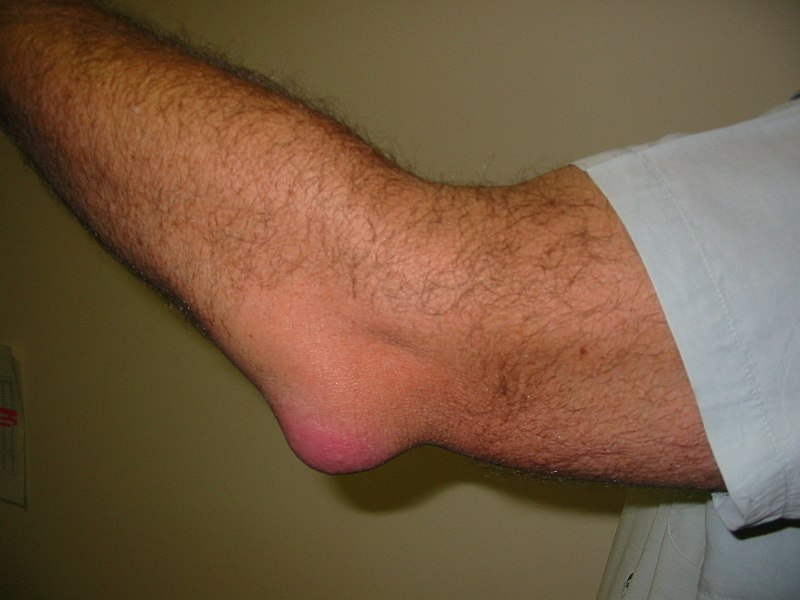
- Классическим проявлением воспаления синовиальной сумки является отек задней части локтя. Эта отечность ясно выделяется внешним видом, т.к. похожа на гусиное яйцо, «выросшее» на кончике локтя.
- Пораженная сторона может быть чувствительна при пальпации. В случаях, когда присутствует инфекционное начало, пораженная область может быть теплой наощупь и красной.
- Если травма произошла недавно, обследование кожи может выявить ссадины или ушибы.
- Обычно у пациента с прогрессирующим воспалением может быть лихорадка.
- Амплитуда движений пораженного сустава обычно нормальная, но существует вероятность того, что сгибание локтя может ограничиться из-за боли.
- Пациенты, страдающие системными воспалительными процессами (такими как ревматоидный артрит) или болезнями отложения кристаллов (подагра или псевдоподагра) могут демонстрировать признаки очагового воспаления в других местах. Когда вы будете обследовать пациента с ревматоидным артритом, существует вероятность, что вы увидите ревматоидные узелки во время обследования локтя. Если пациент говорит о боли в локте во время активного или пассивного сгибания в локтевом суставе, и, если в анамнезе есть указание на травму, это может усилить клиническое подозрение на перелом локтевого отростка.
Профилактические меры
Лучшим методом лечения болезней считается их своевременное предупреждение. Чтобы не пришлось испытать на себе эффективность современных методов лечения, лучше всего позаботиться о профилактических мерах. Попробуем разобраться что к таковым относится.
Предупреждение болезни
Предупредить локтевой бурсит поможет ряд простейших рекомендаций, соблюдение которых обеспечит возможность сохранения здоровья суставов и общего уровня качества жизни:
-
Предупреждение травм, обеспечение защиты кожных покровов.
-
Оказание качественной первой помощи при повреждениях кожных покровов или сустава.
-
Своевременное обращение за медицинской помощью.
-
Ведение здорового образа жизни.
-
Отказ от вредных привычек (курение, употребление алкоголя, переедание).
-
Посещение профилактических медицинских обследований.
-
Профилактический прием курса хондропротекторов по типу Артракама.
Профилактика рецидива
Столкнулись с воспалением, прошли успешное лечение и теперь не хочется испытать всю гамму этих эмоций повторно? Тогда Вам определенно стоит знать, как не допустить рецидив:
-
Соблюдение рекомендаций лечащего врача.
-
Контроль желания опереться локтями о твердые поверхности.
-
Ведение активного образа жизни, занятие лечебной физической культурой (ЛФК).
-
Соблюдение специализированной диеты.
-
Учет профилактических мер по предотвращению бурситов.
Диагностика бурсита
Некоторые специалисты диагностируют бурсит только на основании опроса и физического осмотра пациента. Во время устного сбора данных врач уточняет наличие травм, заболеваний, недавно перенесенных инфекций, перегрузок, а также конкретные симптомы бурсита и перечень принимаемых лекарств (некоторые средства для разжижения крови могут вызывать кровоизлияние в сустав).
Однако для уверенной дифференциации болезни бурсит от синовита и других схожих патологий врач может назначить стандартные процедуры: рентгенологическое исследование или УЗИ пораженного сустава. Если клиническая картина смазана (например, хроническим течением болезни, приемом противовоспалительных препаратов и анальгетиков, сопутствующими заболеваниями), могут понадобиться дополнительные исследования. Реже назначают компьютерную или магнитно-резонансную томографию больного сочленения.
Чтобы установить причины развития бурсита, может потребоваться:
- биохимическое исследование крови и мочи;
- серологические анализы на наличие антител к инфекциям;
- исследование биоматериала методом ПЦР для определения возбудителя;
- пункция (забор жидкости) суставной сумки для уточнения микроорганизмов, задействованных в воспалительном процессе, а также их чувствительности к антибактериальным средствам.
Комбинация различных методов исследования позволяет исключить неточную постановку диагноза и помогает врачу достоверно определить как лечить бурсит.
Симптомы локтевого бурсита
Возле локтевого сустава появляется припухлость, все чаще проявляются неприятные болевые ощущения таковы основные симптомы бурсита локтевого сустава. Человеку становится трудно сгибать руку в локте, все привычные действия вызывают ощутимую боль. Другие признаки данного недуга:
- Повышение температуры и общая слабость организм
- Заметное покраснение кожи около сустава тоже указывает на бурсит
- Формирование кальциевых отложений в районе локтя при хронической форме заболевания
Внутрисуставные инъекции гиалуроновой кислоты
Хондропротекторы что это как выбрать, насколько они эффективны
Диагностика опухоли

Чтобы установить, что опухоль действительно является остеомой, проводятся следующие процедуры:
- рентген;
- компьютерная томография;
- магнитно-резонансная томография;
- риноскопия носа;
- гистологическое исследование части ткани опухоли.
Врач во время диагностики должен определить:
- степень функциональности пораженной конечности или ткани;
- болезненность опухоли при надавливании;
- скорость роста новообразования путем соотношения его размеров и длительности присутствия патологии у пациента;
- месторасположение остеомы.
Основной способ диагностики – рентгенография. На снимке это будет выглядеть как однородная по структуре округлая опухоль с четкими границами. Остеоидная остеома на снимке представляет собой нечеткий дефект – очаг деструкции.
- Рентгенография позволяет узнать: месторасположение остеомы в кости, строение опухоли, степень деструкции кости, на которой находится новообразование, – а также определить, единичная опухоль или это множественное разрастание.
- Доброкачественность опухоли подтверждается медленным ростом, правильной структурой и геометрией, четким контуром, минимальным обызвествлением.
- Также назначается анализ крови, потому что формула крови имеет большое значение.
- При очень маленьких остеомах рентгенография не информативна, поэтому проводится компьютерная томография, позволяющая визуализировать малейшие детали структуры опухоли и замерить размеры деструкции.
- В обязательном порядке проводится диффдиагностика с хроническим абсцессом Броди, рассекающим остеохондрозом, остеопериоститом, склерозирующим остеомиелитом, остеогенной саркомой. Это касается остеоидных остеом.
Симптомы липом
Клиническая картина патологии является достаточно скудной и характеризуется:
- наличием прощупываемого образования, которое отличается мягкой консистенцией, подвижностью, эластичностью;
- появлением болезненности при сдавлении нервных стволов или разрастании во внутренних органах;
- стабильностью размеров уплотнения либо его увеличением при потере веса;
- отечностью конечностей и нарушением их функции (если образование сдавливает нервы, кровеносные сосуды).
В случае развития злокачественного процесса появляется общее недомогание и головные боли, повышается артериальное давления и проявляются другие характерные симптомы интоксикации организма.
При этом в зависимости от точного места локализации уплотнения могут возникать и другие, более выраженные симптомы и признаки:
- новообразования в области пищевода вызывают тошноту, кашель;
- уплотнения на трахее, бронхах становятся причиной мучительного сухого кашля, который не утихает после приема противокашлевых препаратов;
- жировая опухоль на хрящах, сухожилиях вызывает боли в суставах, сковывает движения;
- формирование в молочной железе провоцирует болевые ощущения в этой области;
- уплотнение в области почек вызывает повышение артериального давления, колики и боли в пояснице;
- образование в голове вызывает неврологическую симптоматику – головные боли, головокружения;
- липома шеи сопровождается осиплостью, охриплостью голоса, трудностями при глотании;
- новообразование в области сердца вызывает развитие кардиологических патологий: аритмии, сердечной недостаточности и проч.
Лечение локтевого бурсита
Лечение острого бурсита: на локтевой сустав накладывают тугую повязку, выписывают противовоспалительные препараты, рекомендуют покой и прикладывание холода к пораженной области. В отдельных случаях выполняют пункцию синовиальной сумки.
Применяется пункция с удалением содержимого, промыванием полости антисептиками, и введением 1 мл гордокса или 20 ед. пролонгированных кортикостероидов. Введение таких гормональных препаратов, как депо-медрол, кеналог при первичной пункции является перспективным.
После пункции на 48 часов накладывается давящая повязка. Иногда эту процедуру повторяют 2-3 раза. При первом посещении можно повременить с производством пункции и наложить компресс с водорастворимой мазью, осмотр больного производиться через день.
Во многих случаях при повторном осмотре все проявления острого неинфицированного бурсита исчезают.
При развитии хронического бурсита могут возникать показания к оперативному лечению. Операция заключается в тщательном иссечении слизистой сумки.
При гнойном бурсите лечение проводится в поликлинике или в условиях хирургического стационара. При инфицированном бурсите после эвакуации гноевидной жидкости, которая при посеве даёт рост патогенной флоры (в 94% случаев – staphylococcus aureus), а при микроскопии – преобладание полиморфно-клеточных лейкоцитов, полость сумки многократно промывают антисептиками и раствором антибиотиков, а перед извлечением иглы полость дополнительно вводят 1 г полусинтетических пенициллинов.
При выраженном отёке и гиперемии с повышением температуры и, тем более, при целлюлите и регионарном лимфадените назначают парентеральный курс антибактериальной терапии в течение 1 недели.
После пункции сустав контролируют на следующий день и при необходимости процедуру повторяют до ликвидации признаков воспаления. Последнее время с успехом пользуются компрессами с водорастворимыми мазями (левасин, левомиколь, диоксиколь), меняя повязки 2 раза в сутки.
При инфицированном (гнойном) бурсите в комплекс лечения во всех случаях включается иммобилизация сустава (задняя лонгета, шины на велькро).
Стремительное развитие артроскопии привело к применению артроскопической бурсэктомии. Хорошо выполненная артроскопическая бурсэктомия более эффективна и безопасна, чем открытое вмешательство. При такой операции проводится иссечение локтевой сумки, а затем для иммобилизации сустава накладывается шина.
В период восстановления в локте формируется новая синовиальная сумка. Сегодня бурсэктомия проводится амбулаторно либо во врачебном кабинете. Однако, если пациент страдает от диабета, тогда врач рекомендует госпитализацию независимо от вида оперативного вмешательства.
При обнаружении кристаллов мочевой кислоты возможно назначение таких противоподагрических препаратов, как аллопуринол, артрикор, колхицин.
Причины бурсита плечевого сустава
Причины
- Удар, толчок, травмы
- Перенагрузки, прежде всего вовремя поднятия руки
- Однообразные движения
- Зрелый возраст
- Неправильная осанка
- Импиджмент синдром
- Диабет
- Кальциноз предплечья
Развитию бурсита плечевого сустава способствуют несколько обстоятельств.
Одной из самых распространённых причин являются повреждения структуры плеча (травмы). Падение или удар плеча могут спровоцировать кровоизлияние в бурсу и воспаление слизистой оболочки. Несмотря на то, что со временем организм сокращает содержание крови в бурсе, воспаление слизистой оболочки с внешней стороны слизистой сумки остается надолго. Так, из обычной травмы образуется хронический бурсит околосуставной сумки плеча. Эту форму воспаления медики называют «травматический бурсит».
Следующей причиной бурсита является повторное давление либо осуществление чрезмерных нагрузок на плечо. В данном случае слизистая сумка воспаляется вследствие повторных небольших повреждений, влекущих за собой такие же результаты, как и удар плечом о твердую поверхность. Маляры, монтеры или люди, профессия которых связана с поднятием рук над головой страдают данной патологией чаще других. Спортсмены, осуществляющие мощные движения над головой, например теннисисты либо бадминтонисты, рассказывают о таких же симптомах.
С возрастом увеличивается вероятность развития бурсита вследствие травматических повреждений или чрезмерных нагрузок.
Неправильная осанка является еще одним основанием воспаления синовиальной сумки плеча. При сильном нагибании туловища вперед лопатка тянется к верху, что сужает пространство под акромионом. Если пациент приходит к врачу с такими жалобами, то у него диагностируют импиджмент синдром плечевого сустава и направляют на лечение. Если подакромиальная область сужена на протяжении долгого времени повышается механическое давление на субакромиальную околосуставную сумку и сухожильный аппарат, отвечающий за подвижность плеча (вращательная манжета).Взаимодействие данных факторов и способствует развитию воспалительного процесса внутри синовиальной сумки.
Давно вылеченный бурсит также может способствовать появлению воспаления синовиальной сумки плеча.
Нарушения метаболизма плечевого сустава тоже могут вызвать бурсит: Кальциноз предплечья (кальцинирование сухожилия надостной мышцы) часто появляется одновременно с бурситом. Отложения кальция в сухожилии надостной мышцы может привести к разрыву вышележащей субакромиальной бурсы и родолщжительному воспалению синовиальноой сумки.
Для импиджмент синдрома характерно трение сухожилий вращательной манжеты об акромион, который является так называемой крышей плечевого сустава. Помимо этого во время плечелопатпчного периартрита на акромиальном отростке ключицы образуются костные шпоры (остеофиты), провоцирующие разрывы и воспланеия слизистой сумки плеча.


