Как и где образуется сперма у мужчин
Содержание:
- Морфология сперматозоидов – анализы
- Причины возникновения
- Белок как составляющая диеты, полезной для выработки здоровой спермы
- Препараты для улучшения сперматогенеза
- Какие анализы надо сдать и что они расскажут?
- Таблица: норма ХГЧ по неделям при беременности
- Движение сперматозоидов человека
- Морфология сперматозоидов – влияние на репродуктивные качества
- Нормы и патологические изменения
- Продолжительность жизни сперматозоидов
- Сперматозоиды в других организмах
- Азооспермия. Лечение бесплодия
- От чего зависит качество спермограммы
Морфология сперматозоидов – анализы
Нарушения в строении сперматозоидов обычно выявляются при сдаче спермограммы и исследовании спермы по Крюгеру. С помощью этого исследования оцениваются такие параметры, как:
- степень подвижности сперматозоидов;
- объем эякулята и его свойства (вязкость, кислотность);
- внешний вид, форма;
- концентрация сперматозоидов, их общее количество.
Для проведения исследования по Крюгеру необходимо сдать сперму. Этот анализ требует соблюдения некоторых правил. Мужчина должен воздерживаться от эякуляции в течение нескольких дней, избегать перегревания и переохлаждения, не принимать спиртные напитки, не курить.
Только таким образом можно максимально увеличить информативность исследования.
Причины возникновения
Везикулит как самостоятельное заболевания встречается очень редко благодаря глубокому расположению семенных пузырьков в малом тазу, куда патогенные биологические агенты проникают с большим трудом.
Обычно везикулит развивается на фоне уретрита, эпидидимита или общего инфекционного процесса — гриппа, ангины, остеомиелита. Появление везикулита практически всегда связано с развившимся простатитом. Пораженная предстательная железа — источник инфекции семенных пузырьков, которые с ней напрямую связаны. Семенные пузырьки обеспечивают выброс спермы при эякуляции. При простатите инфекция проникает в пузырек через короткий канальчик, вызывая развитие везикулита.
Причины везикулита:
- Возбудители специфической инфекции — туберкулезная палочка.
- Возбудители неспецифической инфекции — стафилококки, стрептококки, кишечная палочка, протей, клебсиелла, энтерококк, синегнойная палочка, вирус гриппа, герпеса, цитомегаловирус, микоплазмы, кандиды.
- Заболевания, передающиеся половым путем — гонорея, сифилис, уреаплазмоз, хламидиоз, гарднереллез.
- Застой секрета в семенных пузырьках, простате или венозной крови в мошонке и органах малого таза.
- Механическая травма или воспаление органов малого таза.
- Воздействие лекарственных средств и химических веществ.
- Аллергия.
- Сезонный авитаминоз.
- Нарушение обмена веществ.
- Нарушение работы иммунной системы.
Существует ряд факторов, увеличивающих вероятность развития у мужчины везикулита. К ним, в частности, относятся:
- длительное отсутствие секса;
- хронические заболевания воспалительного генеза;
- нарушения деятельности кишечника (частые запоры);
- гиподинамия;
- сидячая работа;
- неумеренная половая активность;
- снижение защитных сил организма (поражение иммунитета)
- наличие хронических очагов инфекции (хрониосепсис).
Источником хронической инфекции могут являться даже кариозные зубы.
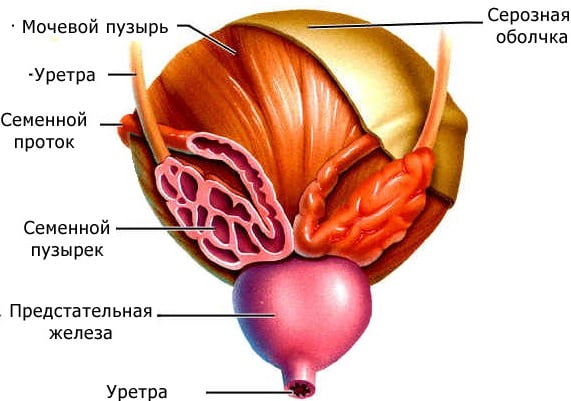
Белок как составляющая диеты, полезной для выработки здоровой спермы
Существует мнение, что диета, богатая белком (или протеинами), может вызвать бесплодие. Это необоснованное убеждение возникло в связи с питанием спортсменов, активно наращивающих мышечную массу. У данной категории мужчин часто наблюдается сниженная половая активность и неспособность к зачатию, чему врачи нашли много объяснений, не связанных с белками. Причиной низкой фертильности у спортсменом могут быть:
- Высокие физические нагрузки.
- Употребление специальных стероидных добавок, которые сильно влияют на гормональный фон.
- Несбалансированный протеиновый состав спортивного питания, чье действие направлено на повышение мышечной массы, но может подавлять выработку тестостерона.
В связи с этим следует отметить, что белки (протеины) в здоровом рационе мужчины необходимы для повышения фертильности
Без них не может нормально проходить выработка и созревание сперматозоидов, что важно знать мужчинам, которые хотя избежать проблем с зачатием
Препараты для улучшения сперматогенеза
Когда говорят об улучшении сперматогенеза, это обычно означает, что не в порядке именно конечные клетки – созревшие сперматозоиды. Что может случиться со сперматозоидами? Они могут быть нежизнеспособными или их концентрация в сперме может быть слишком мала для зачатия. Сперматозоиды могут быть малоподвижными, иметь неправильное строение. А ДНК в них может быть нарушена.
Что же может повлиять на процесс формирования сперматозоидов?
Для нормального сперматогенеза температура в мошонке должна быть 35 оС. Именно она является оптимальной для развития сперматозоидов. Поэтому перегревание или переохлаждение сильно вредит сперматозоидам. Например, при перегреве образуются малоподвижные сперматозоиды.
Хронические заболевания, не выявленные заболевания (например, варикоцеле), скрытые воспаления, возраст старше 35 лет, нездоровый образ жизни, употребление алкоголя, курение – все это влияет на протекание процессов сперматогенеза. И на сами образующиеся в итоге сперматозоиды.
Поэтому для того, чтобы максимально улучшить качество сперматозоидов, нужно не только отказаться от нездорового образа жизни и вылечить заболевания, но и принимать витамины и минералы, которые необходимы для процессов сперматогенеза.
Витамин Е влияет на подвижность, строение, количество сперматозоидов. Защищает созревающие клетки от свободных радикалов.
Цинк необходим для синтеза гормонов, участвующих в сперматогенезе, то есть для фолликулостимулирующего гормона и тестостерона.
Вместе витамин Е и цинк помогают справиться с оксидативным стрессом, негативно влияющим на незрелые половые клетки
Особенно это важно для мужчин старше 35
Фолиевая кислота нужна, чтобы сперматозоид мог правильно развиваться, имел правильное строение и нормальный размер. Прием фолиевой кислоты достоверно снижает количество дефектных сперматозоидов.
В препарате Сперотон содержатся не только эти вещества, но и L-карнитин, улучшающий подвижность сперматозоидов.
Для того, чтобы улучшить результаты сперматогенеза, витамины и минералы следует принимать минимум 70 дней – именно столько времени требуется для того, чтобы созрели новые сперматозоиды.
Поэтому подготовка к зачатию должна начинаться за несколько месяцев.
Какие анализы надо сдать и что они расскажут?
— Для начала — это консультация уролога и сдача спермограммы. Спермограмма — это отражение ситуации по функциональности мужской репродуктивной системы в конкретный момент времени. Анализы спермы весьма изменчивые, многое зависит от самочувствия мужчины, его питания, сна, психологического статуса, последнего полового контакта. Поэтому спермограмму всегда сдают два раза, и выводы делают по лучшему результату. Учитываются все параметры: количество сперматозоидов, подвижность, жизнеспособность, морфология.
Становится понятно, на каком этапе происходят нарушения и какие дополнительные методы исследования понадобятся. Многие проблемы можно устранить приемом курса витаминов. Гормональные нарушения выявляются при сдаче анализов на тестостерон, пролактин, гормон щитовидной железы и тоже корректируются препаратами. Мужчины, это не страшно! Есть проблемы, которые решаются оперативным путем, например, варикоцеле.
Таблица: норма ХГЧ по неделям при беременности
Для того, чтобы сделать тест на беременность, обычно используют аптечный тест, при этом присутствие ХГЧ обнаруживается в моче. Но он не покажет точное значение уровня ХГЧ. Кроме того, чтобы исключить ошибки из-за несоблюдения инструкций и более точно узнать не только о наличии, но и об уровне гормона в организме, лучше всего выбрать лабораторный анализ крови.
Если женщина сдает анализ несколько раз, это позволяет проследить динамику повышения ХГЧ в организме, что дает более точный результат.
Что можно определить по анализу ХГЧ?
- Наличие беременности.
- Примерный срок беременности (это обязательно должен делать специалист, потому что уровни гормона для большинства женщин индивидуальны и только примерно соответствуют таблице).
- Количество плодов – если женщина беременна не одним ребенком, концентрация ХГЧ будет гораздо выше.
- Проблемы в развитии плода: синдром Дауна при повышенном хорионическом гонадотропине, синдром Эдвартса при пониженном (анализ крови проводится вместе с УЗИ).
- Плацентарную недостаточность.
- Замершую беременность, внематочную беременность, риск выкидыша.
- У беременной женщины: сахарный диабет, опухоли или токсикоз, требующий контроля со стороны врачей, – при высоком уровне,
Единицы измерения ХГЧ – мМЕ/мл (милли международные единицы на миллилитр) или мЕд/мл (милли единицы на миллилитр). Разницы между ними фактически нет, только в названии, потому что они считаются один к одному – значения будут одинаковыми.
У небеременной женщины уровень гормона обычно не превышает 5 мМЕ/мл; если же уровень ХГЧ измеряется трехзначным числом – диагностируется беременность.
Как правило, после положительного анализа на ХГЧ женщина обычно осознает, что она беременна, начинает более внимательно относиться к себе и своему здоровью, посещает женскую консультацию и т.д. Именно в этот момент стоит начать принимать и специализированные витаминно-минеральные комплексы для беременных с фолиевой кислотой, йодом, омега-3 и железом, например, Прегнотон Мама.
Подсчитать точный день зачатия по анализу ХГЧ невозможно. Показатели настолько индивидуальны, что время от времени случаются врачебные ошибки, при которых срок беременности по анализу подсчитывается неверно. Из-за неточного расчета беременной женщине назначается терапия и дополнительные анализы, хотя беременность на самом деле протекает без осложнений. Для точного расчета срока беременность принято считать от последней менструации.
Расти уровень ХГЧ начинает фактически сразу же после наступления беременности, но самые точные результаты можно получить только на 3-4 неделе беременности, при задержке в менструации.
При благополучном течении беременности самые высокие показатели хорионического гонадотропина наблюдаются в конце первого триместра. Затем показатели снижаются и к двадцатой неделе стабилизируются вплоть до родов.
Таблица ХГЧ при беременности (норма по неделям)
|
Беременность (отсчитывается с момента последней менструации) |
Примерный уровень ХГЧ в мМЕ/мл |
|---|---|
| 3-4 недели | 16-156 |
| 4-5 недель | 101-4870 |
| 5-6 недель | 1110-31500 |
| 6-7 недель | 2560-82300 |
| 7-8 недель | 23100-151000 |
| 8-9 недель | 27300-233000 |
| 9-13 недель | 20900-291000 |
| 13-18 недели | 6140-103000 |
| 18-23 недели | 4720-80100 |
| 23-41 неделя | 2700-78100 |
С первого дня до десятинедельного срока уровень ХГЧ ежедневно возрастает вдвое, поэтому на первые 42 дня есть специальная детализированная таблица с примерными значениями уровней гормона, где можно проследить, как растет ХГЧ при беременности по дням.
Но следует помнить, что делать выводы по результату анализа (лучше не одного, а нескольких, чтобы проследить изменения) должен только специалист, наблюдающий беременность.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Движение сперматозоидов человека
Сперматозоид человека движется при помощи жгутика. Во время движения сперматозоид обычно вращается вокруг своей оси. Скорость движения сперматозоида человека может достигать 0,1 мм в сек. или более 30 см в час. У женщины приблизительно через 1-2 часа после коитуса с эякуляцией первые сперматозоиды достигают ампулярной части фаллопиевой трубы (той части, где происходит оплодотворение).
В организме мужчины сперматозоиды находятся в неактивном состоянии, движения жгутиков у них незначительны. Перемещение сперматозоидов по половым путям мужчины (семенные канальцы, проток эпидидимиса, семявыносящий проток) происходит пассивно за счет перистальтических сокращений мышц протоков и биения ресничек клеток стенок протоков. Сперматозоиды приобретают активность после эякуляции за счет воздействия на них ферментов простатического сока.
Движение сперматозоидов по половым путям женщины является самостоятельным и осуществляется против движения жидкости. Для осуществления оплодотворения сперматозоидам необходимо преодолеть путь длиной около 20 см (цервикальный канал — около 2 см, полость матки — около 5 см, фаллопиева труба — около 12 см).
Среда влагалища является губительной для сперматозоидов, семенная жидкость нейтрализует влагалищные кислоты и частично подавляет действие иммунной системы женщины против сперматозоидов. Из влагалища сперматозоиды движутся по направлению к шейке матки. Направление движения сперматозоид определяет, воспринимая pH окружающей среды. Он движется по направлению уменьшения кислотности; pH влагалища около 6,0 , pH шейки матки около 7,2. Как правило, большая часть сперматозоидов не способна достичь шейки матки и погибает во влагалище (по критериям ВОЗ, используемым в посткоитальном тесте, спустя 2 часа после коитуса во влагалище не остается живых сперматозоидов). Прохождение канала шейки матки является для сперматозоидов сложным, из-за наличия в нём цервикальной слизи. После прохождения шейки матки сперматозоиды оказываются в матке, среда которой благоприятна для сперматозоидов, в матке они могут достаточно долго сохранять свою подвижность (отдельные сперматозоиды до 3х-4х дней).
Среда матки оказывает на сперматозоиды активирующее действие, их подвижность значительно возрастает. Это явление получило название «капацитация». Для успешного оплодотворения в матку должно проникнуть не менее 10 млн сперматозоидов. Из матки сперматозоиды направляются в фаллопиевы трубы, направление к которым и внутри которых сперматозоиды определяют по току жидкости. Показано, что сперматозоиды имеют отрицательный реотаксис, то есть стремление двигаться против течения. Ток жидкости в фаллопиевой трубе создают реснички эпителия, а также перистальтические сокращения мышечной стенки трубы. Большая часть сперматозоидов не может достичь конца фаллопиевой трубы — так называемой «воронки», или «ампулы», где происходит оплодотворение. Из нескольких миллионов сперматозоидов, вошедших в матку, лишь несколько тысяч достигают ампулярной части фаллопиевой трубы. Каким образом сперматозоид человека разыскивает яйцеклетку в воронке фаллопиевой трубы, остаётся неясным. Доказано наличие у сперматозоидов человека хемотаксиса — движения по направлению к аттрактантам, выделяемым яйцеклеткой.
Наблюдения in vitro показывают, что движение сперматозоидов является сложным — сперматозоиды способны обходить препятствия и осуществлять активный поиск.
Продолжительность жизни сперматозоидов человека
После периода созревания, составляющего около 64 дней, сперматозоид может сохраняться в организме мужчины до месяца. В эякуляте они способны выжить в зависимости от условий среды (свет, температура, влажность) до 24 часов. Во влагалище сперматозоиды погибают в течение нескольких часов. В шейке матки, матке и фаллопиевых трубах сперматозоиды остаются живыми до 3 суток.
Морфология сперматозоидов – влияние на репродуктивные качества
Нарушения морфологии сперматозоидов само по себе не считается патологией. Специалисты заключили, что у каждого мужчины в том или ином количестве в эякуляте присутствуют аномальные сперматозоиды. Но их количество не должно превышать определенную норму. Если в эякуляте находится хотя бы 4 % морфологически нормальных половых клеток, то мужчина имеет все шансы стать отцом естественным путем.
В противном случае, неправильная морфология сперматозоидов приводит к бесплодию или выкидышам.
Чрезмерное количество сперматозоидов с морфологическими дефектами, каким бы образом они ни проявлялись, представляет угрозу для мужской фертильности. Нарушения в структуре головки приводят к тому, что мужская половая клетка лишена способности к соединению с женской. Патологическое состояние хвостов сперматозоидов, как правило, влечет за собой отсутствие подвижности или неправильную ориентацию движения. Сперматозоиды с нарушенной морфологией конкурируют с нормальными за выполнение репродуктивных функций. Чем больше деформированных сперматозоидов находится в эякуляте, тем выше вероятность, что яйцеклетку оплодотворит неполноценный сперматозоид и это приведет к ненаступлению беременности или ее самопроизвольному прерыванию. Некоторые спермии с аномальной морфологией головки могут привести к патологиям и врожденным аномалиям будущего ребенка, так как могут содержать дефектный генетический материал.
Нормы и патологические изменения
Спермограмма (анализ спермы) дает ответ на многие вопросы, касающиеся причин семейного бесплодия, ведь в 40% случаев отсутствие зачатия происходит по причине нарушений качества или количества у мужчины. Исследование проводится микроскопическими методами, подсчеты эти довольно точны, поскольку их проводят с применением специальных счетных камер и сперманализаторов.
В норме у здорового мужчины общий объем эякулята должен быть не менее 1,5-2 мл. Если он меньше, ставится диагноз «», если же сперма отсутствует при оргазме совсем, мужчине диагностируется аспермия. Концентрация сперматозоидов в 1 миллилитре семенной жидкости в норме составляет 15-20 миллионов клеток. Если их количество ниже, ставится диагноз «олигозооспермия». Если в семенной жидкости не удалось найти сперматозоидов вообще, диагноз звучит иначе – «».

Подвижность спермиев легла в основу деления сперматозоидов на четыре группы: активно-подвижные (группа А), подвижные (группа В), малоподвижные (группа С) и неподвижные (группа D). Мужчина считается репродуктивно здоровым и способным к естественному зачатию, если в его эякуляте присутствует не менее 40% спермиев группы А и В в общей сложности. Если же слабые, вялые и неподвижные вообще половые клетки преобладают с большим преимуществом, мужчине ставят диагноз – «». При полной неподвижности диагностируется акиноспермия.
Нормальные показали спермограммы подразумевают наличие в эякуляте не менее 58% жизнеспособных сперматозоидов. Если живых сперматозоидов нет, ставят диагноз «некроспермия»
Особое внимание уделяется морфологическим формам. Под этим понятием подразумевается определение содержания идеальных по своей структуре сперматозоидов

Идеальным или эталонным считается такой сперматозоид, у которого все характеристики строения (головка, шейка, средняя часть и хвостик) по форме, размеру, внешнему виду полностью соответствуют стандартам. Отсеиваются все «живчики», у которых есть хотя бы одно отклонение. Увеличенная или уменьшенная головка, деформация ее форм, наличие одновременно двух головок, утончение или утолщение средней части, укорочение или деформация хвостика, его загибы и заломы, наличие двух и более хвостиков – все это патологические формы.

Клетки с патологиями головки повышают риски рождения ребенка с хромосомными патологиями в и целом снижают фертильность мужчины. Гаметы с патологиями хвостика отличаются нарушением подвижности и зачатие во многих случаях становится невозможным. При обнаружении большого количества патологических, мутировавших клеток ставится диагноз «тератозооспермия».
Бывают и другие патологии, связанные с наличием в эякуляте того, чего там быть в норме не должно – гноя и крови (пиосмермия и ). Все перечисленные нарушения являются распространенными факторами мужского бесплодия.

Развиваются нарушения по ряду причин – от генетических врожденных аномалий строения органов репродуктивной системы до травм пениса и мошонки, которые мужчина мог получить в драке или в результате несчастного случая. Довольно часто нарушения в структуре и функциях сперматозоидов развиваются из-за неблагоприятной экологической обстановки в местности, где проживает мужчина, из-за работы на вредном производстве или из-за систематического контакта с токсичными веществами. Распространенные причины – лишний вес мужчины и нарушение его обмена веществ, гормональные сбои, пристрастие к алкоголю, никотину, наркотикам.
Пагубно на здоровье и функциях сперматозоидов сказываются постоянный стресс, недосыпание и работа в ночную смену, сидячий образ жизни и неправильное питание, перенесенные венерические заболевания и половые инфекции, особенно если они не было пролечены вовремя, а также воспалительные заболевания, такие, как простатит.
В большинстве своем нарушения состава спермы удается вылечить и фертильность мужчины возвращается. Лечение не приносит результата только при врожденном, обусловленном на генетическом уровне мужском бесплодии.

Продолжительность жизни сперматозоидов
Данный интервал может быть различным в зависимости от условий, в которых она находится. Так в организме мужчины продолжительность уже сформировавшихся сперматозоидов может достигать одного месяца. Цикл полной замены половых клеток в организме мужчины достигает 2—3 месяцев
Это особенно важно если мужчина в данный период тяжело болел или принимал препараты обладающие тератогенный действием или нарушающим сперматогенез. У каждого человека данное время строго индивидуально, может колебаться в пределах нескольких дней
https://youtube.com/watch?v=QtHwDkKk4Nk%3F
При длительном воздержании способность к жизнедеятельности мужских половых клеток значительно снижается и активных сперматозоидов можно встретить единицы.После выхода из мужского организма сперматозоиды могут попадать в окружающую среду или в полость влагалища.В последнем случае клетки сталкиваются с не сопоставлением среды. У женщины во влагалище должна быть в состоянии здоровья кислая среда, а семенная жидкость является щелочной. Именно поэтому жизнеспособность во влагалище резко снижается.
Но этого достаточно для прохождения клеток через жидкость цервикального канала. Веществом головки сперматозоида образуется фермент, отвечающий за проникновение в яйцеклетку. Поэтому в полости влагалища и матки сперматозоиды способны жить на протяжении 5—6 дней. В это время может произойти оплодотворение зрелой яйцеклетки.В окружающей свободной среде сперматозоиды долго жить не могут. Максимальная продолжительность составляет не более 24 часов. В среднем это несколько часов.
Сперматозоиды в других организмах
Подвижные сперматозоиды водорослей и бессемянных растений.
Животные
Оплодотворение зависит от сперматозоидов у большинства животных с половым размножением.
Некоторые виды плодовых мух производят самый крупный из известных в природе сперматозоидов. Drosophila melanogaster производит сперматозоиды размером до 1,8 мм, а его родственник Drosophila bifurca производит самый крупный из известных сперматозоидов, длина которого превышает 58 мм. У Drosophila melanogaster весь сперматозоид, включая хвост, включается в цитоплазму ооцита , однако у Drosophila bifurca только небольшая часть хвоста попадает в ооцит.
Лесная мышь Apodemus sylvaticus обладает сперматозоидами серповидной морфологии. Еще одна особенность, которая делает эти гаметоциты уникальными, — это наличие апикального крючка на головке сперматозоида. Этот крючок используется для прикрепления к крючкам или жгутикам других сперматозоидов. Агрегация вызывается этими навесными приспособлениями и результатом подвижных поездов. Эти поезда улучшают моторику женских репродуктивных путей и являются средством, способствующим оплодотворению.
Постмейотическая фаза сперматогенеза мышей очень чувствительна к генотоксическим агентам окружающей среды , потому что по мере того, как мужские половые клетки образуют зрелые сперматозоиды, они постепенно теряют способность восстанавливать повреждения ДНК. Облучение самцов мышей во время позднего сперматогенеза может вызвать повреждение, которое сохраняется в течение не менее 7 дней в оплодотворяющих сперматозоидах, а нарушение путей восстановления двухцепочечных разрывов материнской ДНК увеличивает хромосомные аберрации, происходящие из сперматозоидов. Лечение мышей-самцов мелфаланом , бифункциональным алкилирующим агентом, часто используемым в химиотерапии, вызывает повреждения ДНК во время мейоза, которые могут сохраняться в нерепарированном состоянии по мере того, как половые клетки проходят через компетентные к репарации ДНК фазы сперматогенного развития. Такие неизлечимые повреждения ДНК в сперматозоидах после оплодотворения могут привести к появлению у потомства различных аномалий.
Морские ежи, такие как Arbacia punctulata, являются идеальными организмами для использования в исследованиях сперматозоидов, они порождают большое количество сперматозоидов в море, что делает их хорошо подходящими в качестве модельных организмов для экспериментов.
Сперматозоиды сумчатых обычно длиннее, чем у плацентарных млекопитающих .
Растения, водоросли и грибы
В гаметофиты из мхов , папоротников и некоторых голосеменных производят подвижные сперматозоиды клетки, вопреки пыльцевых зерен , используемых в большинстве голосеменных и всех покрытосеменных . Это делает невозможным половое размножение в отсутствие воды , поскольку вода является необходимой средой для встречи сперматозоидов и яйцеклеток. Сперматозоиды водорослей и низших растений часто имеют множество жгутиков (см. Изображение) и, таким образом, морфологически отличаются от сперматозоидов животных.
Некоторые водоросли и грибы производят неподвижные сперматозоиды, называемые сперматозоидами. У высших растений, некоторых водорослей и грибов оплодотворение включает миграцию ядра сперматозоидов через трубку для оплодотворения (например, пыльцевую трубку у высших растений), чтобы достичь яйцеклетки.
Азооспермия. Лечение бесплодия
Необходимо различать обструктивную азооспермию (экскреторное бесплодие) и необструктивную (секреторное бесплодие) азооспермию, либо выраженную патоспермию.
Для обструктивной азооспермии характерны нормальные размеры яичек, нормальный уровень гормонов, отсутствие клеток сперматогенеза в центрифугированном эякуляте, воспалительные заболевания половых органов, операции на органах мошонки и малого таза, а также пальпаторное определение патологии придатков и семявыносящих протоков.
При необструктивной азооспермии наблюдаются признаки гипогонадизма, единичные сперматозоиды или клетки сперматогенеза в эякуляте, гормональные сдвиги, генные и хромосомные изменения, в анамнезе — токсические влияния, орхит.
Оптимальным способом лечения обструктивной азооспермии является выполнение микрохирургического восстановления семявыносящих путей с одномоментным получением сперматозоидов из зоны, располагающейся проксимальнее обструкции.
Полученный материал может быть одновременно использован в цикле ЭКО-ICSI. При этом часть сперматозоидов подвергается криоконсервации и используется в случае безуспешной операции.
Более сложным вопросом является лечение в программе ЭКО-ICSI пациентов с необструктивными формами бесплодия. Оптимальным способом получения сперматозоидов при необструктивной азооспермии в цикле ЭКО-ICSI является билатеральная мультифокальная биопсия яичек с использованием микрохирургической техники.
Известно, что при необструктивной азооспермии может быть сохранен фокальный сперматогенез. В независимости от полученных результатов гормонального и генетического исследования даже при гипергонадотропном гипогонадизме при билатеральной мультифокальной микрохирургической биопсии возможно получение сперматозоидов (до 65%).
При необструктивной азооспермии на фоне гипогонадотропного гипогонадизма первым этапом следует провести стимулирующую терапию гонадотропинами.
При выраженной патоспермии на фоне генетических аномалий, гипогонадизма (кроме гипогонадотропного), обструктивной симптоматики, варикоцеле, отсутствии АСАТ — возможно проведение эмпирической терапии, при отсутствии эффекта (либо сразу) пациент включается в программу вспомагательных репродуктивных технологий.
При необструктивной азооспермии, азооспермии неясного генеза, патоспермии любой степени выраженности (за исключением доказанной односторонней обструкции) первым этапом необходимо исключить варикоцеле, в том числе субклиническое. Проведение стимулирующей терапии целесообразно после лечения варикоцеле.
При сочетании необструктивной (неясного генеза) патоспермии (азооспермии) и антиспермальных антител проведение стимулирующего лечения противопоказано.
При идиопатическом бесплодии возможно проведение лечения гонадотропинами или антиэстрогенами, а также витаминотерапия и растительными стимуляторами сперматогенеза со сбалансированным содержанием микроэлементов. Однако эффективность такого лечения бесплодия не превышает 5%.
- Реконструкция семявыносящих путей при обтурационной азооспермии
- Восстановление семявыносящего протока после ятрогенного повреждения
- Реконструкция семявыносящих путей при обтурационной аспермии
- Азооспермия — клинический пример
Установите Flash Player для просмотра видео.
От чего зависит качество спермограммы
Сразу отметим, что, в большинстве своем, результаты анализов не зависят от того, где сделать спермограмму. Следует сказать, что на репродуктивную функцию мужских половых органов оказывает влияние множество факторов, среди которых чуть ли не на первом месте находится стресс. Здесь подразумевается не только непосредственно нервное напряжение, но и токсикологические, инфекционные и физические раздражительности, а также все то, что может вывести организм человека из комфортного состояния. Если следить за своим распорядком дня и минимализировать вредные воздействия, качество спермограммы со временем улучшится самостоятельно, ведь наш организм имеет потрясающую способность к саморегуляции. Для этого необходимо:
- Жить в месте с благополучной экологической обстановкой;
- Заниматься активными видами спорта не реже 3-х раз в неделю;
- Следить за своим питанием;
- Исключить вредные привычки;
- Соблюдать режим работы и отдыха.
Руководствуясь этими простыми рекомендациями, в скором времени общее состояние организма значительно улучшится, а вместе с ним поднимется и качество спермограммы. Если же мужчина и до этого вел здоровый образ жизни, тогда гормональное состояние организма можно улучшить только посредством специальной медикаментозной терапии, которая обеспечивает высокий результат довольно быстро. Однако, по сравнению с «естественными» методами, такой подход дает непродолжительный результат. Когда проводится спермограмма-морфология, оценивается не только подвижность и количество сперматозоидов, но и их внешних вид. Такой анализ позволяет получить точную картину, отражающую состояние репродуктивных органов мужчины.
Как оценивается спермограмма-морфология и что делать, если она показала неутешительные результаты?
Следует сказать, что проведение спермограммы на морфологию проводится, руководствуясь определенными критериями внешнего вида каждого отдельного сперматозоида и их совокупности. Наиболее частыми патологиями, классифицированными Крюгером, являются:
- Макро — и микроголовки;
- Раздвоение головки или хвоста;
- Грушевидная головка;
- Морфологические патологии шейки или головки.
Отнюдь не всегда неутешительные результаты спермограммы морфологии означают патологии детородных органов или нарушение репродуктивной функции. Благо, современная медицина может решить большинство проблем, поэтому для улучшения состояния назначаются специализированные гормональные или поддерживающие препараты, позволяющие быстро увеличить качество спермограммы, что в дальнейшем приведет к желанной беременности и рождению здорового ребенка. Помните, что на мужчине лежит большая ответственность, ведь даже при отличном здоровье у будущей матери, при плохом качестве спермы, вряд ли на свет появится полноценный, здоровый малыш.


