Зачем знать и как регулировать индекс инсулинорезистентности
Содержание:
- Диагностика инсулинорезистентности
- Производство инсулина при диабете
- Категории
- Лечение и восстановление
- Первые признаки инсулинорезистентности
- Причины инсулинорезистентности. При каких заболеваниях контролировать показатели?
- Общие сведения
- Симптомы и проявления
- Лечение нечувствительности к инсулину
- Комплексы с этим исследованием
- Лечение заболевания инсулинорезистентности
- Повышение значений
- Что такое инсулин
- Когда назначается исследование?
- Материалы и методы
- Питание при инсулинорезистентности
Диагностика инсулинорезистентности
Определить инсулинорезистентность можно используя специальные тесты и анализы.
Прямые методы диагностики
Среди прямых методов диагностики инсулинорезистентности наиболее точным является эугликемический гиперинсулинемический клэмп (ЭГК, клэмп-тест). Клэмп-тест заключается в одновременном введении пациенту растворов глюкозы и инсулина внутривенно. Если количество введённого инсулина не соответствует (превышает) количеству введённой глюкозы, говорят об инсулинорезистентности.
В настоящее время клэмп-тест используется только в научно-исследовательских целях, поскольку он сложен в выполнении, требует специальной подготовки и внутривенного доступа.
Непрямые методы диагностики
Непрямые методы диагностики оценивают влияние собственного, а не введённого извне, инсулина на обмен глюкозы.
Пероральный глюкозотолерантный тест (ПГТТ)
Пероральный глюкозотолерантный тест выполняется следующим образом. Пациент сдаёт кровь натощак, затем выпивает раствор, содержащий 75 г глюкозы, и повторно пересдаёт анализ через 2 часа. В ходе теста оцениваются уровни глюкозы, а также инсулина и С-пептида. С-пептид – это белок, с которым связан инсулин в своём депо.
| Статус | Глюкоза натощак, ммоль/л | Глюкоза через 2 часа, ммоль/л |
|---|---|---|
| Норма | 3,3–5,5 | Менее 7,8 |
| Нарушение гликемии натощак | 5,5–6,1 | Менее 7,8 |
| Нарушение толерантности к глюкозе | Менее 6,1 | 7,8–11,1 |
| Сахарный диабет | Более 6,1 | Более 11,1 |
Нарушение гликемии натощак и нарушение толерантности к глюкозе расцениваются как преддиабет и в большинстве случаев сопровождаются инсулинорезистентностью. Если в ходе теста соотнести уровни глюкозы с уровнями инсулина и С-пептида, более быстрое повышение последних так же говорит о наличии резистентности к инсулину.
Внутривенный глюкозотолерантный тест (ВВГТТ)
Внутривенный глюкозотолерантный тест похож на ПГТТ. Но в этом случае глюкозу вводят внутривенно, после чего через короткие промежутки времени многократно оценивают те же показатели, что и при ПГТТ. Этот анализ более достоверен в случае, когда у пациента есть заболевания желудочно-кишечного тракта, нарушающие всасывание глюкозы.
Расчёт индексов инсулинорезистентности
 Наиболее простой и доступный способ выявления инсулинорезистентности – расчёт её индексов. Для этого человеку достаточно просто сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Наиболее простой и доступный способ выявления инсулинорезистентности – расчёт её индексов. Для этого человеку достаточно просто сдать кровь из вены. В крови определят уровни инсулина и глюкозы и по специальным формулам рассчитают индексы НОМА-IR и caro. Их также называют анализом на инсулинорезистентность.
Индекс НОМА-IR – расчёт, норма и патология
Индекс НОМА-IR (Homeostasis Model Assessment of Insulin Resistance) рассчитывается по следующей формуле:
НОМА = (уровень глюкозы (ммоль/л) * уровень инсулина (мкМЕ/мл)) / 22,5
В норме индекс инсулинорезистентности НОМА не превышает 2,7, причём этот показатель одинаков как для мужчин, так и для женщин и после 18 лет не зависит от возраста. В подростковый период он несколько повышается из-за физиологической резистентности к инсулину в этом возрасте.
Причины повышения индекса НОМА:
- инсулинорезистентность, которая говорит о возможном развитии сахарного диабета, атеросклероза, синдрома поликистозных яичников, чаще на фоне ожирения;
- гестационный сахарный диабет (диабет беременных);
- эндокринные заболевания (тиреотоксикоз, феохромацитома и др.);
- приём некоторых лекарственных препаратов (гормоны, адреноблокаторы, препараты, снижающие уровень холестерина);
- хронические заболевания печени;
- острые инфекционные заболевания.
Индекс caro
Данный индекс также расчётный показатель.
Индекс caro = уровень глюкозы (ммоль/л) / уровень инсулина (мкМЕ/мл)
Индекс caro у здорового человека составляет не менее 0,33.
Снижение этого показателя – верный признак резистентности к инсулину.
Анализы на инсулинорезистентность сдаются утром натощак, после 10–14-часового перерыва в приёме пищи. Нежелательно их сдавать после сильных стрессов, в период острых заболеваний и обострения хронических.
 Определение только уровня глюкозы, инсулина либо С-пептида в крови, отдельно от других показателей, малоинформативно. Они должны учитываться в комплексе, поскольку повышение только глюкозы в крови может говорить о неправильной подготовке к сдаче анализа, а только инсулина – о введении препарата инсулина извне в виде инъекций. Только убедившись, что количества инсулина и С-пептида превышают должные при данном уровне гликемии, можно говорить о резистентности к инсулину.
Определение только уровня глюкозы, инсулина либо С-пептида в крови, отдельно от других показателей, малоинформативно. Они должны учитываться в комплексе, поскольку повышение только глюкозы в крови может говорить о неправильной подготовке к сдаче анализа, а только инсулина – о введении препарата инсулина извне в виде инъекций. Только убедившись, что количества инсулина и С-пептида превышают должные при данном уровне гликемии, можно говорить о резистентности к инсулину.
Производство инсулина при диабете
Важно знать! Новинка, которую советуют врачи-эндокринологи для Постоянного контроля Диабета! Нужно всего лишь каждый день… Читать далее >>. Инсулин влияет на все процессы метаболизма, но главной его функцией является регулировка углеводного обмена, подержание нормы глюкозы в сосудах. Благодаря инсулину глюкоза из крови перенаправляется в мышцы и другие ткани, где либо утилизируется, давая организму энергию, либо откладывается в запасы в виде гликогена
Благодаря инсулину глюкоза из крови перенаправляется в мышцы и другие ткани, где либо утилизируется, давая организму энергию, либо откладывается в запасы в виде гликогена
Инсулин влияет на все процессы метаболизма, но главной его функцией является регулировка углеводного обмена, подержание нормы глюкозы в сосудах. Благодаря инсулину глюкоза из крови перенаправляется в мышцы и другие ткани, где либо утилизируется, давая организму энергию, либо откладывается в запасы в виде гликогена.
 Доктор медицинских наук, врач-ортопед — Татьяна Яковлева
Доктор медицинских наук, врач-ортопед — Татьяна Яковлева
Уже много лет я изучаю заболевания суставов и знаю, что эти болезни молодеют с каждым годом.
Спешу сообщить хорошую новость – появился новый препарат. Природные компоненты, входящие в состав препарата, способствуют снятию боли, отёчности и запускают механизм регенерации хрящевой ткани.
В большинстве случаев повышение уровня инсулина у взрослых людей — показатель хронических нарушений в углеводном обмене. Это либо начало диабета 2 типа, либо предрасположенность к нему. Из-за дефицита физической активности, высокоуглеводного питания, недостатка витаминов и клетчатки, лишнего веса начинает развиваться инсулинорезистентность — сокращение чувствительности клеток тела к инсулину. Нашим мышцам не надо столько энергии, сколько они получают, и глюкоза начинает копиться в сосудах. Если на этой стадии снизить потребление углеводов и увеличить активность — диабета можно будет избежать.
Рост показателей инсулина — попытка организма преодолеть инсулинорезистентность. Он наблюдается на стадии преддиабета и в первые годы сахарного диабета. Как правило, на этой стадии глюкоза или остается в норме, или незначительно ее превышает. С годами поджелудочная железа устает работать в авральном режиме, инсулин снижается, а затем и падает ниже нормы. К этому времени у больного уже довольно высокие сахара, для приведения их в норму требуются медикаментозные методы или жесткая диета.
Падение уровня инсулина у детей и молодых людей — обычно признак 1 типа диабета. Вызвано оно разрушением клеток поджелудочной, которые производят этот гормон. С образом жизни данное нарушение никак не связано, причиной дефицита инсулина при этом типе диабета являются аутоиммунные процессы. Как только инсулин падает ниже нормы, больному нужна заместительная терапия – инъекционное введение препаратов инсулина.
Дополнительно: Отдельная статья о сдаче анализов на инсулин — http://diabetiya.ru/analizy/analiz-na-insulin.html
Категории
COVID-19АллергологАнестезиолог-реаниматологВенерологГастроэнтерологГематологГенетикГепатологГериатрГинекологГинеколог-эндокринологГомеопатДерматологДетский гастроэнтерологДетский гинекологДетский дерматологДетский инфекционистДетский кардиологДетский лорДетский неврологДетский нефрологДетский офтальмологДетский психологДетский пульмонологДетский ревматологДетский урологДетский хирургДетский эндокринологДефектологДиетологИммунологИнфекционистКардиологКлинический психологКосметологЛогопедЛорМаммологМедицинский юристНаркологНевропатологНейрохирургНеонатологНефрологНутрициологОнкологОнкоурологОртопед-травматологОфтальмологПаразитологПедиатрПластический хирургПроктологПсихиатрПсихологПульмонологРевматологРентгенологРепродуктологСексолог-АндрологСтоматологТерапевтТрихологУрологФармацевтФизиотерапевтФитотерапевтФлебологФтизиатрХирургЭндокринолог
Лечение и восстановление
При лечении резистентности к инсулину следует придерживаться этих правил:
- Ограничение на сладкое, мучное, крахмалистые овощи, крупы.
- Создание комфортного (стратегически выстроенного) энергетического дефицита.
- Постепенное увеличение интервалов между приемами пищи.
- Полноценный сон.
- Физическая нагрузка (ходьба, короткие и интенсивные силовые тренировки).
Оптимальный уровень инсулина
Оптимальным для здоровья уровнем инсулина являются показатели 3-6 мкЕд/мл.
Почему тогда повышенный инсулин вписывается в “норму” на лабораторных анализах? Потому что всего лишь отражает современную реальность, в которой, по оценкам некоторых экспертов, около 80%(!!!) населения страдают преддиабетом, диабетом или метаболическим синдромом.
Если вы хотите избежать этой участи, вам необходимы оптимальные показатели, а не “нормальные”.
Первые признаки инсулинорезистентности
Заболевание может быть выявлено при возникновении определенных признаков:

- При появлении сонливости после принятия пищи.
- Снижение концентрации внимания.
- Возникновение перепадов артериального давления.
- Нарушение работы органов пищеварения.
- Возникновение жирового слоя в области талии.
- Появления чувства депрессии.
- Появления состояния голода.
В ходе исследования крови могут быть выявлены отклонения:
- Повышение содержания холестерина в крови;
- Увеличение содержания глюкозы;
- Наличие белка в моче;
- Возрастание содержания триглицеридов.
Низкий уровень содержания «хорошего» холестерина показывает повышенную устойчивость к воздействию инсулина на организм.
Причины инсулинорезистентности. При каких заболеваниях контролировать показатели?
Биомеханизм инсулинорезистентности до конца не изучен, но существует уровни появления «поломки»:
- Пререцепторный — дефект молекулы инсулина.
- Рецепторный — снижается количества и качество рецепторов к инсулину на поверхности клетки.
- Пострецепторный — нарушаются внутриклеточные механизмы восприятия инсулина.
Патологическая инсулинорезистентность появляется при генетических дефектах молекулы инсулина, ожирении, избыточном употреблении углеводов, некоторых заболеваниях эндокринной системы (болезнь Иценко-Кушинга, тиреотоксикоз), злоупотреблении алкоголем, курении, приёме некоторых медикаментов, отсутствии адекватной физической активности.
Диагностику инсулинорезистентности назначают для выявления резистентности к инсулину, а также
- Контроль течения сахарного диабета, при гестационном диабете.
- Диагностика преддиабета.
- Заболевания: атеросклероз, метаболический синдром, поликистоз яичников, гепатит С и В, жировой гепатоз печени, артериальная гипертензия, ишемическая болезнь сердца.
- Приём некоторых медикаментов.
- Бесплодие.
- Проблемы с кожей.
- Нервные состояния, стрессы, неврозы (из-за того, что стрессы часто «заедаются»).
Рекомендуется следить за инсулинорезистентностью и женщинам, которые сидят на различных диетах, но не могут похудеть.
Общие сведения
Резистентность (снижение чувствительности) инсулинозависимых клеток к инсулину развивается в результате нарушения обмена веществ и других гемодинамических процессов. Причиной сбоя чаще всего является генетическая предрасположенность или воспалительный процесс. Как следствие, у человека повышается риск развития сахарного диабета, метаболического синдрома, сердечно-сосудистых патологий, дисфункции внутренних органов (печени, почек).
Исследование на инсулинорезистентность представляет собой анализ следующих показателей:
Инсулин продуцируется клетками поджелудочной железы (бета-клетки островков Лангерганса). Он принимает участие во множестве физиологических процессов, протекающих в организме. Но основными функциями инсулина являются:
- доставка глюкозы в клетки тканей;
- регуляция липидного и углеводного обмена;
- нормализация уровня сахара крови и т. д.
Под действием определенных причин у человека развивается резистентность к инсулину или его конкретной функции. При развитии резистентности клеток и тканей к инсулину увеличивается его концентрация в крови, что ведет к нарастанию концентрации глюкозы. Вследствие этого возможно развитие сахарного диабета 2 типа, метаболического синдрома, ожирения. Метаболический синдром в итоге может приводить к появлению инфаркта и инсульта. Однако существует понятие “физиологическая инсулинорезистентность”, она может возникнуть при повышенной потребности организма в энергии (при беременности, интенсивных физических нагрузках).
чаще всего инсулинорезистентность отмечается у людей с избыточным весом. Если масса тела повышается более чем на 35%, то чувствительность к инсулину снижается на 40%.
Индекс HOMA-IR считается информативным показателем в диагностике инсулинорезистентности.
В ходе исследования оценивают соотношение базального (натощак) уровня глюкозы и инсулина. Повышение индекса НОМА-IR свидетельствует о повышении уровня глюкозы или инсулина натощак. Это является явным предвестником сахарного диабета.
Также данный показатель можно использовать при подозрении на развитие резистентности к инсулину при синдроме поликистозных яичников у женщин, гестационном сахарном диабете, хронической почечной недостаточности, хронических гепатитах В и С, стеатозе печени.
Симптомы и проявления
Без анализов невозможно достоверно определить, что клетки организма начали хуже воспринимать инсулин, поступивший в кровь. Симптомы инсулинорезистентности легко можно отнести и к другим болезням, переутомлению, последствиям неправильного питания:
- повышенный аппетит;
- отстраненность, сложности с запоминанием информации;
- увеличившееся количество газов в кишечнике;
- вялость и сонливость, особенно после большой порции десерта;
- увеличение количества жира на животе, формирование так называемого «спасательного круга»;
- депрессия, подавленное настроение;
- периодические подъемы артериального давления.
Помимо этих симптомов врач до постановки диагноза оценивает признаки наличия инсулинорезистентности. Характерный пациент с этим синдромом страдает абдоминальным ожирением, имеет родителей или братьев, сестер с сахарным диабетом, у женщин наблюдается поликистоз яичников или гестационный диабет при беременности.
Главный показатель наличия инсулинорезистентности – объем живота. У людей с лишним весом оценивают вид ожирения. Гинекоидный тип (жир скапливается ниже талии, основное количество в бедрах и ягодицах) более безопасен, нарушения обмена веществ при нем встречаются реже. Андроидный тип (жир на животе, плечах, спине) ассоциируется с более высоким риском сахарного диабета.
Маркеры нарушения инсулинового обмена – ИМТ и соотношение объема талии к бедрам (ОТ/ОБ). При ИМТ > 27, ОТ/ОБ > 1 у мужского пола и ОТ/ОБ > 0,8 у женского можно с высокой долей вероятности говорить, что у пациента присутствует синдром инсулинорезистентности.
Третий маркер, который с вероятностью 90% позволяет установить нарушения – черный акантоз. Это участки кожи с усиленной пигментацией, часто шершавые и стянутые. Они могут быть расположены на локтях и коленях, на задней поверхности шеи, под грудью, на суставах пальцев, в паху и подмышечных впадинах.
Для подтверждения диагноза пациенту с вышеперечисленными симптомами и маркерами назначают анализ на инсулинорезистентность, на основании которого и определяется заболевание.
ul
Лечение нечувствительности к инсулину
Что делать при обнаружении инсулинорезистентности, подскажет врач. Лечение должно быть комплексным.
Сюда относятся:
- низкоуглеводная диета;
- прием лекарственных препаратов;
- физическая активность.
Питание при нарушенной толерантности к глюкозе должно быть низкоуглеводным. Больным с ожирением рекомендуется употреблять в пищу 12 хлебных единиц в сутки. Необходимо серьезно подходить к выбору продуктов для собственного питания — из рациона должны полностью исчезнуть блюда с высоким гликемическим индексом, а также жирные и жареные продукты.
Полную таблицу гликемических индексов, которой надо руководствоваться при составлении меню, можно скачать здесь.
Что разрешено есть?
- овощи и фрукты;
- обезжиренные молочные продукты;
- орехи;
- рыба;
- нежирное мясо;
- крупы.
В жизни больного обязательно должно найтись место для занятий физкультурой. Это может быть поход в тренажерный зал, бассейн, пробежка перед сном. Людям с избыточной массой тела можно заняться спортивной ходьбой. Также может оказаться полезной йога. Ее асаны помогут успокоить нервы, нормализовать сон, улучшить пищеварение. Кроме этого, больному нужно взять за правило не использовать лифт, а при пользовании городским транспортом выходить на 1 – 2 остановки раньше и идти до дома пешком.
Видео о сахарном диабете, его осложнениях и лечении:
https://youtube.com/watch?v=mDSBMg8Danc
Лекарственная терапия
Для лечения патологического состояния врач может выписать следующие препараты:
- Метформин – препарат блокирует выделение глюкозы из печени в кровь и улучшает работу чувствительных нейронов. Тем самым он снижает уровень инсулина в крови и способствует снижению нагрузки на поджелудочную железу.
- Акарбоза – это гипогликемическое лекарственное средство. Она увеличивает время всасывание глюкозы в желудочно-кишечном тракте что, в свою очередь, приводит к снижению потребности в инсулине после еды.
- Пиоглитазон – нельзя принимать длительное время из-за токсического воздействия на печень. Этот препарат повышает чувствительность к инсулину, но может спровоцировать развитие инфаркта и инсульта. Поэтому его применение крайне ограничено.
- Троглитазон – используется для лечения инсулинорезистентности. Исследования показали, что сахарный диабет 2 типа был предотвращен у четверти исследуемых людей.
Народная медицина
На раннем этапе развития резистентности к инсулину можно воспользоваться лекарствами на основе народных рецептов:
- Черника. Одну чайную ложку измельченных листьев черники залить 200 мл кипятка. Через 30 минут процедить и разделить стакан на 3 приема в день. Такой отвар поможет снизить сахар в крови, но только на ранних стадиях заболевания.
- Крымская стевия. Взять 1 столовую ложку измельченной крымской стевии и залить 200 мл кипятка. Настаивать 15 минут, затем процедить. Пить на протяжении всего дня вместо чая. Растения способно снизить уровень глюкозы и холестерина, улучшить работу печени и поджелудочной железы.
- Отвар из фасоли. В кастрюлю налить 1 литр воды и добавить к ней 20 грамм фасоли. Поставить на огонь и вскипятить. Затем смесь процедить. Курс лечения 1 – 2 месяца. Принимать каждый день утром, в обед и вечером. Отвар используют для поддержания нормального сахара в крови.
- Настой из крапивы. Взять 800 г крапивы и залить их 2,5 литрами спирта. Настаивать 7 дней, затем процедить. Принимать трижды в день за полчаса до еды по 1 столовой ложке.
В современном мире каждый человек подвержен развитию инсулинорезистентности. В случае обнаружения у себя данной патологии, человеку нужно как можно быстрее изменить свою жизнь. Восстановить чувствительность клеток к инсулину только лекарственными препаратами нельзя.
Больной должен проделать колоссальную работу над собой: заставить себя правильно питаться, заниматься спортом, отказаться от вредных привычек. К сожалению, люди не хотят менять собственную жизнь и не обращают внимания на рекомендации врачей, тем самым провоцируя развитие сахарного диабета и других грозных осложнений этой болезни.
Комплексы с этим исследованием
Мужская антивозрастная диагностика Контроль основных показателей у мужчины в возрасте 40+ 8 210 Р Состав Расширенная женская антивозрастная диагностика Расширенный контроль основных показателей крови у женщины в возрасте 40+ 20 100 Р Состав
Мониторинг сахарного диабета Мониторинг состояния больных сахарным диабетом (раз в 6 месяцев) 1 900 Р Состав
В ДРУГИХ КОМПЛЕКСАХ
- Женская антивозрастная диагностика 7 380 Р
- Расширенная мужская антивозрастная диагностика 23 430 Р
- Антивозрастная диагностика в постменопаузе 7 700 Р
- Расширенная антивозрастная диагностика в постменопаузе 20 420 Р
Лечение заболевания инсулинорезистентности
Часто возникают ситуации, когда индекс Homa повышен, что делать?
Восстановление оптимального состояния организма при инсулинорезистентности достигается с помощью:
- Осуществления регулярных физических упражнений;
- При соблюдении специальной диеты;
- Снижения влияния вредных факторов;
- Строгого соблюдения режима питания, отдыха и сна;
- Приема лекарственных средств.
Необходимо строго следить за ассортиментом принимаемых в пищу продуктов. Снизить до минимума употребление белого хлеба, манной крупы, картофеля. В рационе должны присутствовать постное мясо, овощи свежие, ржаной хлеб, кисломолочные продукты.
Необходимо строго следить за собственным весом и производить регулирование за счет занятия спортом. Существует прямая зависимость, так как инсулиновые рецепторы, до 80% которых входит в состав мышечной ткани, активируют свою работу при усиленной мышечной нагрузке, способствуя усвоению гормона. Стабилизация давления является сопутствующим фактором снижения веса пациента.
Особо стоит обратить внимание на исключение из рациона:

- Сахара (обычного);
- Фастфуда;
- Копченостей и консервированных продуктов;
- Продуктов, содержащих в большом количестве соль;
- Газированной воды с содержанием сахара.
Необходимо придерживаться нормы потребления жидкости в течение суток, которая должна составлять до 2.5 л, в том числе:
- Соки фруктовые и овощные;
- Отвар из плодов шиповника;
- Компоты и морсы из фруктов без содержания сахара.
Сахар, содержащийся во многих продуктах лучше заменить вареньем, а вторые блюда должны быть приготовлены на пару или в запеченном виде. Масло сливочное необходимо по возможности заменять на масло растительное.
Препараты лекарственные назначаемые при заболевании сахарным диабетом:
- Группа препаратов, способствующих увеличению выработки инсулина (сульфонилмочевинные): манинил, диабетон, гликвидок. Препараты, активно воздействующие на работу поджелудочной железы: старликс, новонорм.
- Препараты, способствующие активации работы рецепторов, увеличивающие восприимчивость клеток: актос, сиофор, бигуаниды.
- Препараты, снижающие скорость проникновения сахара в кровь: глюкобай, резулин.
- Препараты, повышающие выработку инсулина в пищеварительном тракте: янувия.
Использование индекса Homa для диагностики состояния пациентов позволяет ускорить получение фактических результатов, характеризующих его состояние, и выявить предрасположенность к определенным заболеваниям.
Повышение значений
- Развитие резистентности (устойчивости, невосприимчивости) к инсулину;
- Повышение риска возникновения сахарного диабета;
- Гестационный диабет;
- Сердечно-сосудистые патологии;
- Метаболический синдром (нарушение углеводного, жирового и пуринового обмена);
- Синдром поликистозных яичников;
- Ожирение различных типов;
- Заболевания печени (недостаточность, вирусный гепатит, стеатоз, цирроз и другие);
- Хроническая почечная недостаточность;
- Нарушение работы органов эндокринной системы (надпочечников, гипофиза, щитовидной и поджелудочной железы и т.д.);
- Инфекционные патологии;
- Онкологические процессы и т.д.
Низкий уровень индекса НОМА-IR свидетельствует об отсутствии резистентности к инсулину и считается нормой.
Что такое инсулин
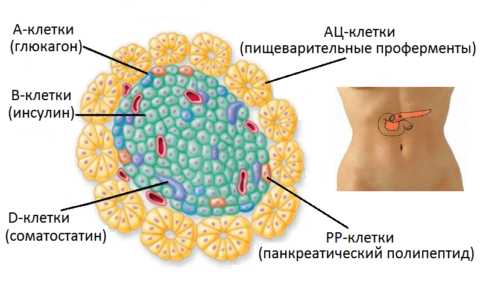 Вещества, вырабатываемые разными клетками поджелудочных островков Лангерганса
Вещества, вырабатываемые разными клетками поджелудочных островков Лангерганса
Инсулин – это гормональное вещество полипептидной природы. Он синтезируется β-клетками поджелудочной железы, расположенными в толще островков Лангерганса.
Главным регулятором его выработки является уровень сахара в крови. Чем выше концентрация глюкозы, тем интенсивнее продукция инсулинового гормона.
Несмотря на то, что синтез гормонов инсулина, глюкагона и соматостатина происходит в соседствующих клетках, они являются антагонистами. К веществам-антагонистам инсулина, относят гормоны коры надпочечников – адреналин, норадреналин и дофамин.
Функции инсулинового гормона
Главным предназначением инсулинового гормона является регуляция углеводного обмена. Именно с его помощью источник энергии – глюкоза, находящаяся в плазме крови, проникает в клетки мышечных волокон и жировой ткани.
 Инсулиновая молекула – это комбинация 16 аминокислот и 51 аминокислотных остатков
Инсулиновая молекула – это комбинация 16 аминокислот и 51 аминокислотных остатков
Помимо этого, инсулиновый гормон выполняет в организме следующие функции, которые в зависимости от эффектов делят на 3 категории:
-
Антикатаболические:
- снижение белковой гидролизной деградации,
- ограничение чрезмерного насыщения крови жирными кислотами.
-
Метаболические:
- пополнение запасов гликогена в печени и клетках скелетных мышечных волокон путём ускорения полимеризации его из глюкозы, находящейся в крови,
- активация основных ферментов, обеспечивающих бескислородное окисление молекул глюкозы и других углеводов,
- препятствование образованию гликогена в печени из белков и жиров,
- стимулирование синтеза гормонов и ферментов желудочно-кишечного тракта – гастрина, ингибирующего желудочного полипептида, секретина, холицистокинина.
-
Анаболические:
- транспортировка в клетки магния, калия и соединений фосфора,
- повышение усвоения аминокислот, в особенности валина и лейцина,
- усиление белкового биосинтеза, способствование быстрой редупликации ДНК (удвоению перед делением),
- ускорение процесса синтеза триглицеридов из глюкозы.
На заметку. Инсулин, вместе с гормоном роста и анаболическими стероидами, относится к так называемым анаболическим гормонам. Такое название они получили за то, что с их помощью организм наращивает количество и объём мышечных волокон. Поэтому инсулиновый гормон признан спортивным допингом и его приём запрещён для спортсменов большинства видов спорта.
Когда назначается исследование?
- Когда появляются отклонения в работе организма.
- Возрастает концентрация инсулина, способствующего развитию депрессии.
- Повышение аппетита.
- Усталость.
- Развитие сахарного диабета 2 типа.
- Атеросклероз необходимо в обязательном порядке провести обследование.
В некоторых случаях возникает невосприимчивость организма к инсулину за счет подавления способности поглощать глюкозу.
При нормальном уровне поглощения глюкозы организмом до уровня 80% от общего содержания активно задействованы клетки мышечной ткани. Если мышечная ткань теряет способность поглощать глюкозу, то возникает инсулинорезистентность.
Индикаторами является ряд факторов способных привести к ухудшению состояния:
- Артериальной гипертонии.
- Абдоминальному ожирению.
- Снижению уровня холестерина – гипоальфахолестирина.
- Возникновению признаков сахарного диабета 2 типа.
- Повышению уровня триглицеридов.
Материалы и методы
В исследование включены 63 пациента (30 мальчиков и 33 девочки) в возрасте 12,5 ± 2,8 (5,9— 17,5) года, с простым (конституционально-экзогенным) ожирением — стандартное отклонение от среднего (standart deviation score — SDS) индекса массы тела (ИМТ) 3,2 ± 0,6 (2,2—4,75), 1—5-й стадией полового развития по Таннеру.
Антропометрические данные (рост, масса тела, ИМТ) оценивали индивидуально с учетом пола и возраста пациента, они представлены в виде SDS. Диагностическим критерием ожирения считали SDS ИМТ > 2,0, согласно рекомендациям ВОЗ . Оценка полового развития проводилась согласно классификации Таннера (1968).
Определение ИРИ проводили автоматизированной системой AutoDelfia фирмы «Wallac», глюкозы — ферментативным способом на биохимическом анализаторе Spectrum II («Abbott», США).
Секрецию инсулина оценивали по результатам стандартного ОПТ с глюкозой из расчета 1,75 г/кг, но не более 75 г сухого вещества. Тест проводили в утреннее время, предшествовавший ему период голодания составлял 12—14 ч. В течение 3 дней до проведения пробы пациентам были рекомендованы прием пищи с содержанием углеводов не менее 250—300 г/сут и обычная физическая активность. В день проведения ОГТТ всем пациентам устанавливали внутривенный катетер. Исследование концентраций ИРИ и глюкозы в крови проводили натощак, а также через 30, 60, 90 и 120 мин после нагрузки глюкозой. Стимулированную секрецию инсулина оценивали по среднему уровню (ИРИсред) и максимальному выбросу (ИРИтах) инсулина в ходе ОПТ. Для оценки ИР по значениям ИРИ и глюкозы натощак рассчитывали индексы HOMA-IR, Саго и Quicki, а по результатам ОПТ —индекс Matsuda:
НОМА-1Я = (ИРИ • Гл)/22,5, Саго = ГЛа/ИРИ,,, Quicki = (logDij, + logMPMj,)*1,
Matsuda = 10 000/_/(ИРИ • Гл • ИРИсред • ГЛсред.), где ИРИ — иммунореактивный инсулин, мкЕд/мл; Гл — глюкоза, мг%; ИРИ, Гл,, — инсулин и глюкоза плазмы натощак; ИРИсред, Глсред — средний уровень инсулина и глюкозы при проведении ОГТТ. За критерий ИР принимали значения индекса НОМА-IR более 3,2 , индекса Саго менее 0,3 , Quicki — менее 0,300, индекса Matsuda ниже 3,4 .
Статистическую обработку полученных результатов проводили с помощью параметрических и непараметрических критериев статистического анализа на IBM-совместимом компьютере с использованием программы MS Excel и SPPS Base 8.0 for Windows. Результаты представлены в виде среднего значения ± стандартное отклонение (95% доверительный интервал среднего в 2 стандартные ошибки — SE). Корреляционный анализ проводили с использованием критерия Пирсона. Достоверным считали уровень значимости р < 0,05.
Питание при инсулинорезистентности
Ограничьте поступление источников сахара с едой, а затем и энергии в целом.
Две основные цели:
- Снизить инсулиновые ответы – производить меньше инсулина в ответ на приемы пищи
- Снизить уровень базального инсулина (инсулин, который поддерживается постоянно для удержания наших энергетических запасов) за счет снижения жировой массы тела (об этом подробнее в следующей статье)
1. Снизить инсулиновые ответы:
Для этого необходимо убрать из рациона продукты с высоким инсулиновым ответом.
К ним относятся:
- все виды сахара, сиропы и мед;
- соки и сладкие газированные напитки;
- мука и изделия из нее;
- сладкие фрукты и сухофрукты;
- все переработанные продукты (сухие завтраки, чипсы и т. д.).
Для некоторых людей к таким продуктам также относятся:
- крахмалистые овощи;
- крупы;
- молочные продукты (они содержат молочный сахар – лактозу);
- аллергены и продукты, на которые есть индивидуальная реакция.
Продукты, которые помогают снизить уровень инсулина:
яблочный уксус;
цейлонская корица;
горькие продукты (от зелени и имбиря до горьких настоек);
наземные овощи и зелень за счет содержания в них магния;
морепродукты и печень за счет содержания в них очень важного для углеводного обмена минерала – цинка.
При инсулинорезистентности важно предоставить организму все питательные вещества, необходимые для восстановления чувствительности к инсулину: витамины, минералы, адекватное количество жиров и белка
2. Снижение уровня базального инсулина – меньше энергии, больше микроэлементов:
Для оптимизации уровня инсулина и восстановления чувствительности к нему всех тканей практически всегда необходимо снизить объем жировой ткани
Людям без видимого избыточного веса, но с подтвержденной инсулинорезистентностью часто нужно обратить внимание на наличие внутренних запасов жира (вызванных индивидуальными особенностями подкожной жировой ткани) – на внутренних органах, брюшной полости
- начинайте каждый прием пищи с белка для насыщения, поддержания мышечной массы, которая необходима для производства энергии, умеренного количества жира (из цельных продуктов) и клетчатки (овощи, зелень).
- выбирайте продукты с самым высоким содержанием микроэлементов на калорию: субпродукты, морепродукты, дикую рыбу, яйца, зелень, наземные овощи, водоросли, семечки, специи.
- сделайте питание максимально простым, из цельных продуктов – на время снижения объема жировой ткани минимизируйте любые переработанные продукты, в том числе выделенные жиры (как энергоемкий источник энергии, которой у вас в настоящий момент избыток).


