Лечение болезней печени. лечение поджелудочной железы
Содержание:
- Профилактика болезней щитовидной железы
- Как проверить работу поджелудочной?
- Панкреатит в раннем детском возрасте
- Методы лечения дисфункции билиарного тракта
- Что делать?
- Устранение проблем за 21 день
- ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ (ЖКБ)
- Причины и факторы развития панкреатита
- Лечение панкреатита народными средствами самые эффективные. Виды панкреатита поджелудочной железы
- Признаки и симптомы увеличения печени
- Симптомы
- Осложненные формы
- Как болит поджелудочная железа
- Употребление ферментных препаратов
- Желудочно-кишечный тракт – входные ворота для вируса.
Профилактика болезней щитовидной железы
Скрининги, в том числе осмотры эндокринолога и УЗИ щитовидной железы, необходимо проходить:
- до 30 лет – 1 раз в 5 лет;
- в 30-45 лет – раз в 3 года;
- после 45 лет – ежегодно.
Раз в 5 лет нужно сдавать гормоны щитовидной железы (после 50 лет – ежегодно). В ряде случаев эффективно проходить курсы иглорефлексотерапии.
Кроме этого, нужно придерживаться диеты, включающей продукты-источники йода:
- йодированную соль;
- водоросли;
- треску, тунец, морепродукты;
- молочные продукты;
- яйца;
- чернослив;
- фасоль;
- злаки;
- хурма;
- черноплодная рябина.

По согласованию с врачом можно принимать БАДы, а также витамины и минералы, участвующие в регуляции тиреоидных функций:
- йод;
- селен;
- магний;
- медь;
- В6.
Рекомендуется не курить и не контактировать с перхлоратами – они содержатся в фейерверках.
Как проверить работу поджелудочной?
Чтобы проверить поджелудочную железу, необходимо сделать УЗИ, которое покажет, имеются какие-либо отклонения в ее работе или нет. Если же функциональность данного органа нарушена и в ней происходят воспалительные процессы или наблюдаются диффузные изменения, то это сразу же отразится на показателях эхогенности (способности органа отражать ультразвуковые волны). Кроме того, при наличии патологических процессов также отмечается уменьшение или увеличение размеров железы либо сужение или расширение ее протоков.
В том случае, если незначительные изменения в состоянии органа имеются, человеку необходимо пройти более детальное обследование, даже если острая симптоматика отсутствует. Оно включает в себя:
- КТ;
- МРТ;
- рентгенологическое исследование;
- гастроэндоскопию;
- лабораторные исследования крови и мочи.
Если же патологические процессы были выявлены, в зависимости от их типа и масштабности распространенности лечение поджелудочной железы может происходить несколькими способами:
- в домашних условиях (в данном случае подразумевается прием специальных препаратов, диета, народные методы лечения);
- в стационаре (терапия проводится либо медикаментозным, либо операционным путем).
Следует понимать, что вылечить полностью железу, если в ней уже активизировались патологические процессы, невозможно, так как ее погибшие клетки не обладают свойством к самовостановлению. Поэтому чтобы не допустить наступления полной дисфункции железы, проверять ее функциональность необходимо минимум 1 раз в год, а при наследственной предрасположенности к болезням поджелудочной – 2 раза в год. А как должно происходить лечение (дома или в стационаре), должен решать только врач.
 Помните, что основной причиной воспаления поджелудочной и развития в ней патологических процессов является нездоровый образ жизни (чрезмерное употребление «вредных» продуктов и алкоголя)
Помните, что основной причиной воспаления поджелудочной и развития в ней патологических процессов является нездоровый образ жизни (чрезмерное употребление «вредных» продуктов и алкоголя)
Панкреатит в раннем детском возрасте
Панкреатит может быть диагностирован даже у грудничков. Как правило, причиной заболевания в этом возрасте являются врожденная ферментная недостаточность или пороки развития пищеварительной системы. Панкреатит также может стать проявлением эпидемического паротита («свинки»). В отдельных случаях причиной панкреатита у маленьких детей выступают нарушения состава питания, травмы или прием лекарственных препаратов.
Маленький ребенок не способен пожаловаться, где у него болит. При панкреатите малыш надрывно плачет, быстро теряет вес. У него вздут животик. При подобных симптомах ребенка надо как можно быстрее показать врачу, чтобы установить диагноз и начать лечение.
Методы лечения дисфункции билиарного тракта
Лечение дисфункциональных расстройств билиарного тракта должно быть комплексным и направлено на нормализацию оттока жёлчи и секреции поджелудочной железы. Для этого необходимо нормализовать режим и характер питания. Пища является стимулятором сокращения желчного пузыря, поэтому питание должно быть дробным, до 5 раз в день, небольшими порциями, при этом прием пищи желательно проводить в одно и то же время. Рацион должен быть выстроен так, чтобы на первую половину дня приходилось 55-60% от его суммарной калорийности. Из рациона исключаются: газированные напитки, наваристые бульоны, жирные сорта мяса, копчености, острые, жареные и консервированные продукты, концентраты. Рекомендуется свежеприготовленная пища в тёплом отварном, паровом или тушенном виде. Лечебное питание назначается не менее чем на 1 год, а при сохранении длительно болевого синдрома – до 1,5-2 лет.
Особая роль в лечении дискинезий билиарной системы принадлежит желчегонным средствам, которые условно подразделяются на:
-
холеретики, стимулирующие образование желчи за счет усиления функциональной активности гепатоцитов. Это препараты, содержащие желчь: аллохол, холензим, лиобил; синтетические препараты: никодин, оксафеномид, циквалон; препараты растительного происхождения: экстракт кукурузных рылец, экстракт расторопши, артишок, дымянки, фламин, холагол, хофитол, холосас, гепабене, и др.
-
холекинетики, стимулирующие желчевыделение, вызывающие повышение тонуса желчного пузыря, снижение тонуса желчных путей и способствующие усиленному поступлению желчи в ДПК: сульфат магния, сорбит, ксилит.
Для купирования болевого синдрома применяют миотропные спазмолититки (галидор, дротаверин, баралгин, мебеверин, и др). Могут назначаться также холелитические средства (производные деоксихолевой кислоты), нормализующие выработку холестерина, и гепатопротективные средства, обладающие комплексным действием на гепатобилиарную систему (спазмолитическое, противовоспалительное и холеретическое).
Для улучшение оттока желчи хорошо проводить дюбажи по Демьянову (слепое зондирование), с сульфатом магния (0,2-0,4 г/кг), минеральной водой «Донатом магния», 1-2 раза в неделю (на курс до 4-8 процедур).
Достаточно часто дисфункции билиарного тракта являются следствием невроза. С этой целью показана вегетотропная терапия. Предпочтение отдается лекарствам растительного происхождения:
-
седативные препараты: корень валерианы, бром, пустырник, шалфей.
-
тонизирующие препараты: экстракт элеутерококка, настойка аралии, китайского лимонника, свежезаваренный чай и пр.
Профилактика
Профилактика дисфункциональных расстройства билиарного тракта заключается в назначении рационального питания, соблюдении режима питания, исключении стрессов, санации вторичных очагов инфекции, назначении дозированных физических нагрузок.
Диспансерное наблюдение
За детьми с дисфункциями билиарного тракта сроком на 2 года устанавливается диспансерное наблюдение. Ребёнок должен проходить профилактические курсы терапии в весенне-осенние периоды и в период ремиссии: фитотерапию, водолечение и бальнеолечение.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Что делать?
Прежде всего стоит отметить, что нельзя заниматься самолечением, необходимо обращаться к специалистам. Нельзя принимать обезболивающие, класть тепло на живот — это может лишь усугубить процесс. Нужно обратиться к терапевту или гастроэнтерологу, пройти УЗИ, ЭКГ и МРТ. Также врач может назначить дополнительные анализы или обследования при необходимости.
Если болезнь диагностирована на ранней стадии, поможет медикаментозное лечение. Если болезнь запущена, назначается хирургическое вмешательство. В любом случае, время терять нельзя, нужно обращаться к специалистам, а не заниматься самолечением!
Устранение проблем за 21 день
Если проблемы с поджелудочной стали настолько серьезными, что уже невмоготу, нужно идти самым верным путем, а именно — употреблять чудодейственную кашу каждый день вместо ужина.
Ингредиенты
- 200 г пшена
- 2 л воды
- 300 г тыквы
- 1 ст. л. сливочного масла
Приготовление
- Наполните кастрюлю очищенной водой. Вскипятите ее.
- Промойте пшено и бросьте его в кипящую воду.
- Варите пшено до готовности.
- Натрите тыкву на большой терке. Добавьте в кашу и варите до пюреобразного состояния.
- Добавьте 1 ст. л. масла и разомните всё. Готово!
Целый день можно есть то, что вы привыкли. А обычный ужин замените именно этой кашей без добавок. Хотя результат вы почувствуете уже через неделю, всё же, мы настоятельно советуем вам пройти полный курс.
Любой врач скажет вам, что шутки с поджелудочной плохи. К первым симптомам и осложнениям нужно отнестись максимально серьезно. А если начистоту, немногие задумываются о своем здоровье заранее. Лишь когда заболевание заставляет поменять образ жизни, мы начинаем воспринимать его всерьез. Но ведь может быть поздно… Займитесь собой сейчас, чтобы потом не пришлось жалеть. И друзей обязательно предупредите!
Предыдущая статья Следующая статья
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ (ЖКБ)
— заболевание, обусловленное нарушением обмена холестерина и билирубина, характеризуется образованием камней в желчном пузыре, в желчных протоках с возможным развитием опасных для жизни осложнений.
Факторы, способствующие образованию холестериновых и смешанных желчных камней
- ожирение,
- голодание,
- дисгормональные расстройства у женщин, связанные с беременностью, приемом контрацептивных препаратов,
- заболевания подвздошной кишки (болезнь Крона и др.),
- нерациональное и несбалансированное питание (пища богатая жирами, недостаточное потребление овощей и фруктов и др.),
- дискинезия желчного пузыря,
- возраст.
Факторы, способствующие образованию пигментных камней — камней черного цвета, состоящих из билирубина и кальция и составляющих 70% всех рентгенконтрастных камней:
- хронические гемолитические анемии,
- алкоголизм,
- алкогольный цирроз печени,
- хронические инфекции,
- гельминтозы печени,
- возраст.
В 10-15% случаев камни в желчном пузыре диагностируют при профилактическом ультразвуковом исследовании органов брюшной полости. Развитие желчнокаменной болезни (ЖКБ) проходит несколько этапов.
- первая стадия — отсутствуют клинические симптомы болезни, диагноз основывается на результатах исследования пузырной желчи (определяется склонность к образованию камней),
- вторая стадия — бессимптомное «камненосительство» при котором большинство камней, находящихся на дне желчного пузыря, остаются бессимптомными,
- третья стадия – с выраженной осложненной клиникой (острый или хронический калькулезный холецистит и др.).
Проявления ЖКБ зависят от размеров камней, их локализации и активности воспалительного процесса, проходимости желчевыделительной системы, а также от состояния других органов желудочно-кишечного тракта.
Причины и факторы развития панкреатита
- Неправильное питание. Поджелудочная железа относится к пищеварительной системе, поэтому чувствительна к неправильному питанию. Злоупотребление острой, жирной, жареной пищей вызывает повышенную выработку желчи и панкреатических ферментов. Усиленное поступление желчи в 12-перстную кишку становится причиной обратного заброса ферментов в поджелудочную железу, развивается билиарный панкреатит.
- Злоупотребление алкоголем.
- Желчекаменная болезнь, калькулезный холецистит. Выход протока поджелудочной железы находится прямо напротив фатерова сосочка — выхода общего желчного протока (холедоха). Это напрямую связывает билиарный панкреатит с заболеваниями желчевыводящих путей.
- Травмы. Воспаление поджелудочной железы может развиться на фоне травмы или повреждения (например, вследствие хирургического вмешательства).
- Вирусные или бактериальные инфекции. Воспалительный процесс может быть спровоцирован бактериальной инфекцией (кампилобактериями, микоплазмой, др.) или вирусами (Коксаки, гепатита, свинки, др.).
- Прием лекарственных препаратов. Поджелудочная железа чувствительна к приему гормональных препаратов (кортикостероидов, эстрогенов), а также ряда других лекарственных средств.
- Гастрит, гастродуоденит. Повышенная концентрация соляной кислоты в желудке стимулирует выработку ферментов поджелудочной железы и может спровоцировать их раннее созревание с развитием воспалительного процесса. Воспаление желудка (гастрит) зачастую сочетается с дуоденитом — воспалением 12-перстной кишки, из которой оно может распространиться на поджелудочную железу.
- Гельминтоз. Гельминты — это паразиты, которые выделяют в процессе жизнедеятельности токсины, способные спровоцировать воспаление.
- Эндокринные заболевания. Поскольку поджелудочная железа относится не только к пищеварительной, но также к эндокринной системе, ее воспаление бывает вызвано гормональными сбоями.
В 40% случаев острый панкреатит бывает связан с алкоголизмом, в 20% случаев — с болезнями желчевыводящих путей (желчекаменной болезнью, холециститом), в остальных 40% случаев — с другими причинами.
Лечение панкреатита народными средствами самые эффективные. Виды панкреатита поджелудочной железы
По клиническим характеристикам различаются три основных вида панкреатита – острый, хронический и реактивный. Рассмотрим характеристику каждого из них.
Острый панкреатит
Характеризуется воспалением всего органа или его отдельной части, в самой же железе могут развиваться нагноения, распадаться ткани и в худшем случае, все может закончиться кровоизлиянием.Часто, такая форма заболевания протекает параллельно с проблемами в желчном пузыре. Обостряется острый панкреатит, при употреблении алкоголя, жареной, жирной пищи.
Симптоматика проявляется по – разному, от легких болей и тошноты до интенсивных приступов боли, мучительной рвоты, чувство тошноты не прекращается длительное время, и позывы к рвоте возникают даже после глотка воды. Так же, в этот период повышается температура тела, происходят резкие колебания в давление, что может закончиться коллапсом ( гипо-гипертоническим кризом). Поэтому общее состояние больного достаточно тяжелое и опасное, требует незамедлительного лечения и специальной диеты.
Хронический панкреатит
Данный вид панкреатита называют прогрессирующим, протекает он с выраженными нарушениями в работе пищеварительной и гормональной системе. Встречается довольно часто, в возрасте от 30 до 60 лет, и возникает вследствие наличия острого панкреатита, гепатитов, вирусных заболеваний, либо передается наследственно.
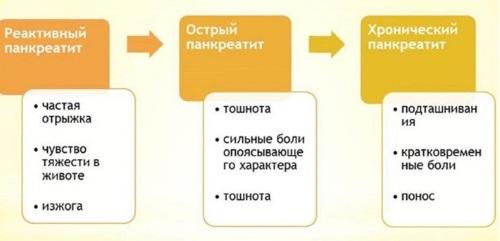
Проявляется болью в левом подреберье, начиная от тупой боли и нарастая до интенсивной, резкой, ноющей. Больной испытывает облегчение в положении сидя с легкой подачей туловища вперед, в положении лежа, боль усугубляется.
Так же, симптомами хронического панкреатита является жидкий стул, метеоризм, рвота, ослабленный аппетит, чувство слабости и подавленности.
Реактивный панкреатит
Такой вид панкреатита проявляется резко, в частности после употребления определенных раздражающих продуктов, после перенесенного длительного стресса, депрессии, в результате приема определенных групп фармацевтических препаратов.Самым явным симптомом реактивного панкреатита является вкус желчи во рту и тупые, глухие боли в области подреберья, постоянная рвота или отрыжка, которые можно остановить только быстродействующими препаратами, а после облегчения больному следует соблюдать меры профилактики и проводить легкую, поддерживающую медикаментозную терапию.
Признаки и симптомы увеличения печени
Если печень увеличена совсем немного, в большинстве случаев это не вызывает вообще никаких симптомов. Но при сильной гепатомегалии печени могут появляться:
- Ощущение полноты в области печени;
- Абдоминальный дискомфорт;
- В зависимости от конкретной причины увеличения печени – симптомы первичных заболеваний. Это могут быть желтуха, усталость и слабость, тошнота, потеря веса.
В ходе медицинского обследования врач может обнаружить увеличение печени с правой стороны живота. Чтобы точно установить причину гепатомегалии печени, могут проводиться самые разные анализы, исследования и тесты:
- Анализы крови для проверки на ферменты печени и другие нарушения, связанные с заболеваниями печени;
- Компьютерная томография, МРТ или УЗИ для визуальной оценки состояния печени;
- ЭРХПГ – обследование для обнаружения проблем с желчными протоками;
- Биопсия печени – взятие небольшого образца тканей печени дл исследования под микроскопом и проверки на рак или жировую дистрофию печени.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Осложненные формы
При отсутствии быстрой медицинской помощи острый панкреатит может дать множество осложнений, в том числе тяжелых, угрожающих жизни человека.
Вот почему при симптомах острого воспаления требуется быстрая госпитализация больного в хирургическое отделение или в отделение реанимации и интенсивной терапии.
Клиника «Медицина 24/7» осуществляет срочную транспортировку больных с немедленным оказанием первой медицинской помощи.
Осложненные формы острого панкреатита бывают связаны с двумя факторами — попаданием ферментов поджелудочной железы в кровь и присоединением инфекции.
Наиболее частые осложнения, при которых проводится хирургическое лечение — образование участков некроза тканей, скопление воспалительной жидкости (экссудата), гнойное воспаление (абсцесс), перитонит.
Жидкость может скапливаться как внутри самой поджелудочной железы, так и вокруг нее, образуя асцит — водянку.
- Полиорганная недостаточность.Из-за острого воспаления, попадания панкреатических ферментов в кровь и токсического воздействия развивается полиорганная недостаточность.
- Дыхательная недостаточность.На фоне острого воспаления поджелудочной железы возможно развитие синдрома, который называется «шоковым легким» — быстрое развитие экссудативного плеврита, дыхательной недостаточности, спадение легкого.
- Почечная, печеночная недостаточность.Эти осложнения развиваются из-за токсического воздействия ферментов, попавших в кровь.
- Сердечно-сосудистая недостаточность.Поражение сердца при остром панкреатите имеет общую причину с развитием почечной, печеночной недостаточности — токсическое действие ферментов, попавших в кровь.
- Перитонит.Одно из частых осложнений, которые дает острый панкреатит — воспаление брюшной полости, которое бывает гнойным (инфекционным) или асептическим (без инфекции).
- Расстройства психики.Токсическое воздействие панкреатических ферментов на мозг вызывает изменение психоэмоционального состояния вплоть до развития психоза.
- Сепсис.Развитие гнойного процесса на фоне острого панкреатита может вызвать заражение крови (сепсис), которое требует экстренных мер. В противном случае сепсис может привести к смерти.
- Абсцессы.Присоединение инфекции вызывает образование гнойников в брюшной полости.
- Парапанкреатит.Гнойное воспаление может распространиться на окружающие органы — сальник, забрюшинную клетчатку, брюшину, связки печени, 12-перстной кишки.
- Псевдокисты.Вокруг некротических очагов в поджелудочной железе могут образоваться капсулы из соединительной ткани — так возникают псевдокисты, наполненные жидкостью или гноем.
- Опухоли.Острое воспаление может спровоцировать перерождение клеток и развитие онкологического заболевания поджелудочной железы.
Как болит поджелудочная железа
Боль в поджелудочной железе бывает ноющей, острой, опоясывающей. Ощущения идут как будто из глубины тела.
Поджелудочная расположена рядом с соседними органами, поэтому боль можно перепутать
Важно своевременно понять характер боли, чтобы назначить правильное и адекватное лечение. Любое промедление в диагностике может грозить серьезными последствиями, поэтому визит к врачу нельзя откладывать
Если есть дискомфорт и болезненные ощущения в районе поджелудочной железы, просто сразу обратитесь к терапевту. Если боль сильная и острая, лучше вызвать без промедлений скорую помощь.
Боль при гастрите
Гастрит — одна из самых коварных и распространенных болезней. На первых этапах развития гастрит может протекать бессимптомно, после появляются боли в районе верхней левой доли живота. Ощущения острые, жгучие и грызущие, появляются обычно после еды или наоборот, во время голода.
Такие боли боли поджелудочной железы говорят о язве двенадцатиперстной кишки или желудка.
Желчекаменная болезнь
При таком заболевании боль обычная острая, появляется внезапно и длится около 2 часов. Появляется дискомфорт из-за образовавшихся в желчном пузыре камней. Если приступ продолжается дольше двух часов, то это уже может говорить о развитии холецистита, холангита.
Сама болезнь протекает наряду с холециститом, желчные колики появляются редко и характеризуются своей резкостью. Если болезнь запущена, болезненные ощущения появляются все чаще. Обострение состояния может спровоцировать острая и жирная пища.
Боли возникают также в брюшной стенке, а не из глубины. Такие мучительные ощущения также могут говорить о патологиях поджелудочной железы.
Стоит отметить, что мучительные ощущения в районе поджелудочной железы могут возникать и при инфаркте. Именно поэтому пациенту обязательно назначается ЭКГ, чтобы поставить правильный диагноз.
Важно следовать рекомендациям врача, пройти все назначенные обследования. Болезни коварны, если не обнаружить их вовремя можно запустить, а это, в свою очередь, приведет к страшным последствиям
Панкреатит
Боли в поджелудочной возникают по самым разным причинам, на фоне развития различных заболеваний. Обычно они усиливаются при голоде или непосредственно после приема пищи. Такие ощущения чаще всего возникают при панкреатите и онкологии.
При остром панкреатите боли возникают внезапно и могут не прекращаться на протяжении нескольких дней. В положении на спине боль усиливается, отдавать в левую сторону, если лечь на бок или в позу эмбриона, мучительные ощущения немного уходят.
Если говорить именно об остром панкреатите, то при этом заболевании также присутствуют следующие симптомы поджелудочной железы и болей:
- тошнота, иногда рвота;
- головокружение;
- общая усталость;
- сильное потоотделение;
- возможны обмороки.
Кожа и слизистые при панкреатите желтого оттенка. Также для этой болезни характерна тахикардия, поэтому часто ставится неправильный диагноз, путают с сердечным приступом или недостаточностью.
Если своевременно не обратиться за медицинской помощью, острой панкреатит может привести к некрозу тканей, за этим последует летальный исход. Смертность составляет около 30%.
Появляются боли в районе поджелудочной и при хроническом панкреатите. Если патология запущена, дискомфорт преследует пациента постоянно, хотя в некоторых случаях никаких ощущений больной может не испытывать
Важно следовать рекомендациям врача при этом заболевании, соблюдать диету
Онкология
Рак начинается с таких же симптомов поджелудочной, как и острый или хронический панкреатит. Именно поэтому часто ставится неправильный диагноз. В этом случае терять время нельзя, необходимо сразу обращаться к врачу и проходить обследование. Чем раньше вы обратитесь к специалисту, тем больше шансов начать своевременное лечение и избавиться от заболевания навсегда.
Онкология характеризуется постоянными, рвущими, мучительными болями, человек теряет вес, аппетит отсутствует. Кожные покровы становятся желтыми, присутствует постоянная тошнота и рвота.
Рак поджелудочной железы обычно начинает развиваться на головке поджелудочной железы, он стремительно разрастается, пускает метастазы. Онкологию этого органа трудно правильно своевременно диагностировать, поэтому зачастую время на лечение упускается. Диагностировать на ранних стадиях развития его удается лишь при плановом медицинском обследовании.
Если заболевание диагностировано на последних стадиях, больному остается жить не больше одного года.
Употребление ферментных препаратов
Поскольку панкреатит связан с поражением поджелудочной железы, это значит, что полноценно выполнять свою функцию этот орган уже не может. Функция подежелудочной железы заключается в том, чтобы обеспечивать организм пищеварительными ферментами:
- амилазой для расщепления белков;
- протеазой дляр асщепления углеводов;
- липазой для расщепления жиров.
Качественная «работа» ферментов влияет на развитие ребенка, поскольку именно с помощью них он получает из пищи необходимые питательные вещества.
Если у ребенка диагностирован хронический панкреатит, то важно осознать, что восстановиться полностью поджелудочная железа не сможет. Для поддержания пищеварительного процесса может потребоваться прием ферментных препаратов
Такую терапию называют заместительной, поскольку с помощью этих средств возможно компенсировать возникшую нехватку пищеварительных ферментов, т. е. заместить. Признанным препаратом для приема детьми является препарат Креон. Он содержит комплекс ферментов, идентичных тем, что вырабатываются организмом. Ключевым отличием Креон является наличие сотен мелких частиц внутри капсулы. Эти частицы были разработаны для лучшего пищеварения и получили название минимикросфер. Именно маленький размер помогает препарату встроиться в физиологический процесс для максимально точного его повторения2.
Узнать больше
Если капсулу сложно проглотить, то ее можно вскрыть и добавить частицы к мягкой пище, пюре или соку с кислым вкусом. Кроме того, Креон удобен для подбора индивидуальной дозы, поскольку детям, особенно маленьким, доза подбирается по массе тела4.
Самое важное, что интересует маму при выборе лекарства для ребенка – безопасность. При приеме Креон
организм не перестает сам переваривать пищу2, Креон лишь
дополняет собственное пищеварение4.
Более того, Креон разрешен детям с рождения4 и имеет более 300
научных публикаций
Подробнее о правилах приема можно узнать
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.


