Что значит цвет мокроты при кашле?
Содержание:
- Лечение
- 2.Причины
- Причины ларингита
- Осложнения
- Симптомы слизи в горле
- Белая мокрота без кашля
- Как коронавирус выглядит на КТ?
- 1.Общие сведения
- Ингаляции при влажном кашле
- Методы диагностики ларингита
- Как проходит лечение кандидоза полости рта
- Доктор МОМ® при лечении кашля и першения в горле
- Для каких заболеваний характерно
- Записаться на прием к врачу ЛОРу можно по телефону
- Диагностика
- Варианты лечения
- Осложнения
- 3.Симптомы и диагностика
- Белая мокрота во время кашля
- Как нужно принимать Пертуссин
- Что такое витамин D?
- Причины
- Факторы, способствующие развитию трахеита
- 4.Лечение
- Симптоматика
- Варианты лечения
Лечение
Терапия бронхита носит комплексный характер, так как преследует цель избавить организм от инфекции, восстановить проходимость бронхов, устранить усугубляющие болезнь факторы.
В первые дни острой фазы необходимо придерживаться постельного режима, много пить, соблюдать молочно-растительную диету
Крайне важно отказаться от курения и поддерживать влажность воздуха в помещении, где находится больной, на уровне 40-60%
Медикаментозная терапия острой стадии cводится к приему препаратов, которые облегчают симптомы и предотвращают развитие осложнений. Для этого используют:
- Противокашлевые средства. Блокируют кашлевой рефлекс, снижают интенсивность кашля. Принимают их до тех пор, пока кашель не станет влажным и не появится мокрота.
- Бронходилататоры. Лекарства, которые расширяют просвет легких. Нужны при наличии изнуряющего кашля, при котором не отходят мокроты. Могут использоваться в формате ингаляций.
- Отхаркивающие средства, муколитики, бронхолитики. Улучшают отхождение мокроты, восстанавливают эпителий бронхов.
- Противовоспалительные препараты. Используют при наличии выраженного воспаления в дыхательных путях. Снимают отек, боли, повышенную температуру.
- Антибиотики. Необходимы в том случае, если существует высокий риск развития осложнений.
Важную роль играет физиотерапия. Улучшить состояние пациента помогает лечебная гимнастика, физиотерапия, вибрационный массаж.
Хроническая форма заболевания требует продолжительного лечения как при обострении, так и во время ремиссии. Схема терапии предусматривает прием перечисленных препаратов по назначению врача, а также интенсивную программу легочной реабилитации, которая помогает снизить проявления болезни.
Максимально важно устранить из жизни пациента причину, которая спровоцировала развитие хронического бронхита, вести здоровый образ жизни, укреплять иммунитет и правильно питаться
2.Причины
В клинике инфекционных болезней главной и универсальной причиной, равно как и фактором риска, выступает ослабленный иммунитет – чем бы ни было обусловлено снижение естественных защитных сил организма. Однако с середины ХХ века появился (и продолжает набирать силу) еще один фактор, чрезвычайно «удобный» и благоприятный именно для грибков. Речь идет об антибиотиках, которые зачастую применяются в порядке самолечения, в нерациональных дозах, слишком продолжительным курсом или в ситуациях, когда антибактериальные препараты объективно не нужны вообще.
Подавление или уничтожение бактериальной микрофлоры, в том числе выполняющей в качестве симбионта защитные функции (здесь необходимо заметить, что антибиотики широкого спектра действия названы так не случайно), нарушает оптимальный баланс в микроэкологической системе человеческого организма, и освободившуюся нишу начинают занимать грибки. Согласно современным оценкам, грибковые поражения полости рта и глотки составляют 40% всех микозов слизистых оболочек. В общем объеме регистрируемой орофарингеальной грибковой инвазии на долю кандидозов приходится 90-95%. Оставшиеся случаи вызываются аспергиллами, пеницилловыми и прочими грибами, а также их сочетаниями (микст-фарингомикоз).
Сообщается о значимости таких факторов риска, как сахарный диабет, СПИД (каждый десятый больной с синдромом приобретенного иммунодефицита умирает именно от грибковых инфекций), курение, аллергическая гиперчувствительность, длительное применение гормонсодержащих противовоспалительных средств, оральный секс с носителем генитального кандидоза, а также кишечные дисбактериозы.
Причины ларингита
Острый ларингит
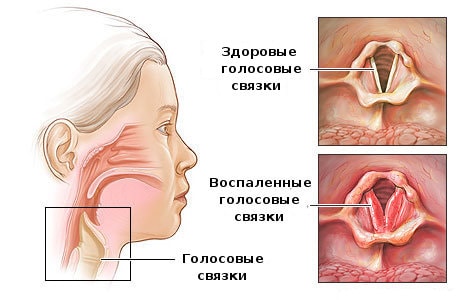
В большинстве случаев острый ларингит является следствием вирусной инфекции. Поэтому он редко развивается изолированно. Обычно ларингит сопутствует воспалению носовой полости (риниту) и воспалению глотки (фарингиту). Именно там возникает очаг инфекции, которая потом спускается ниже и поражает гортань. Вызвать ларингит может ОРВИ, вирус гриппа, а также и более серьёзные заболевания, – например, корь.
Факторами, способствующими развитию острого ларингита являются:
- переохлаждение – как общее, так и местное (т.е. переохлаждение горла);
- курение;
- злоупотребление алкоголем;
- перенапряжение голосовых связок;
- злоупотребление острой пищей.
При остром ларингите может ощущаться ухудшение общего состояния и болеть голова, нередко повышается температура. В начале заболевания кашель сухой, затем сменяется влажным, с выделением слизистой мокроты. Иногда может наблюдаться затруднение дыхания, связанное с сужением головой щели в результате отека слизистой.
При ларингите, развивающемся на фоне гриппа, могут обнаруживаться кровоизлияния в слизистую оболочку гортани. Такая форма заболевания называется геморрагическим ларингитом.
Хронический ларингит
Хронический ларингит может развиться как осложнение его острой формы. Если симптомы заболевания сохраняются более двух недель, это говорит о том, что ларингит стал хроническим.
Довольно часто, однако, хронический ларингит развивается как самостоятельное заболевание. Причиной возникновения хронического ларингита могут быть:
- регулярное вдыхание раздражителей – аллергенов, химических испарений, дыма, пыли (особенно, если носовое дыхание по какой-либо причине нарушено и дышать приходится через рот);
- длительное перенапряжение голосовых связок (это характерно для таких профессий как диктор, педагог, певец и т.п.);
- заброс в пищевод содержимого желудка, при котором желудочная кислота начинает разъедать слизистую пищевода;
- бактериальная и грибковая инфекция. Инфекция, в частности, может попасть в гортань не только сверху, но и снизу – из легких, если в них есть очаг воспаления. Поэтому ларингит может быть осложнением хронического бронхита или пневмонии (воспаления легких).
Для хронического ларингита характерен постоянный сухой кашель. Однако у тех, кто много курит, по утрам наблюдается так называемый «кашель курильщика» – болезненный кашель с выделением мокроты.
Длительный хронический ларингит способен привести к повреждению голосовых связок и образованию наростов на них.
Осложнения
Перечень осложнений выработки мокроты многообразен. Все зависит от конкретных проявлений заболевания.
- Вторичная пневмония застойного или воспалительно-инфекционного характера.
- Тяжелая дыхательная недостаточность (2-3 степени), способная закончиться летальным исходом.
- Метастазирование опухоли в отдаленные участки организма: мозг, позвоночник, иные структуры центральной нервной системы.
- Интенсивный болевой синдром.
Разумеется, речь идет об осложнениях первоначального заболевания. Сама по себе мокрота может привести к вторичной аспирации и удушью в ночное время суток, в особенности у пациентов младшего возраста.
Белая мокрота представляет собой сложный и комплексный симптом, часто возникающий у пациентов с инфекционными и аллергическими заболеваниями. Несколько реже встречается онкология. Своими силами справиться с недугом невозможно. Не стоит рисковать здоровьем. Рекомендуется консультация лечащего врача.
Симптомы слизи в горле
К характерным симптомам слизи в горле можно отнести:
- Чувство жжения и саднения в горле;
- Першение в горле;
- Неприятные ощущения при глотании;
- Постоянное желание прокашляться;
- Комок в горле.
Из общих симптомов часто отмечаются головные боли и увеличение шейных лимфатических узлов. Когда человек начинает испытывать першение в горле или приятные ощущения во время глотания, то эти симптомы могут указывать на слизь в горле. Иными словами, комок в горле ощущается из-за постоянного желания откашляться.
Метод лечения слизи в горле определяется только ЛОР-врачом после проведённого всестороннего обследования.
Белая мокрота без кашля
Если в течение десяти дней белая слизь без кашля самостоятельно исчезает – это является нормой, так как говорит о том, что слизистая носоглотки осуществляет очищение. Это состояние не опасно для жизни человека. Если же такое явление наблюдается больше 12 дней, а также повышается температура тела до 37,3 градусов – это свидетельствует о таких болезнях, как: ринит, фарингит, тонзиллофарингит, гормональные нарушения в организме, аллергия, начальная фаза бронхита, туберкулез скрытой формы, болезни ЖКТ. Диагностировать точное заболевание может специалист лишь после осуществления рентгенологического исследования и сдачи необходимых анализов.
Как коронавирус выглядит на КТ?


При коронавирусе на КТ отчетливо и ясно визуализируются инфильтраты в легких — участки, заполненные экссудатом (жидкостью, кровью, гноем), вследствие чего дыхание затруднено.
Особенно наглядно они представлены на 3D-реконструкции дыхательных путей. Такое изображение получается после компьютерной обработки сканов. Эти данные тоже записываются на диск, и пациент может посмотреть визуализацию его собственных легких.
По данным актуальных исследований, публикуемых в журнале Radiology, вирусная пневмония, вызванная COVID-19, чаще всего проявляется на КТ изображениях в виде двухсторонних затемнений по типу «матового стекла» и уплотнений легочной ткани, например, утолщения альвеолярных перегородок. На томограммах это, напротив, более светлые участки, поскольку они свидетельствуют о повышенной плотности легочной ткани, а она хуже пропускает рентгеновские лучи.
Наличие одиночного очага поражения по типу «матового стекла» в правой нижней доле легкого может быть интерпретировано как начальное, самое первое проявление вирусной пневмонии.


Отметим, что «матовые стекла» не являются специфическим признаком пневмонии при коронавирусе. Этот признак характерен для опухолей, кровоизлияний и других инфекций. По результатам КТ легких возможна лишь первичная дифференциальная диагностика пневмоний (бактериальной, вызванной пневмококком, грибками и др.). «Рисунок» этих заболеваний может лишь незначительно различаться. Чтобы врачи могли правильно поставить диагноз, пациенту следует пройти дополнительное обследование, например, сделать ПЦР. Лабораторная диагностика поможет выявить специфического возбудителя воспаления легких.
Когда заболевание переходит в более позднюю стадию, рисунок становится более специфическим. Коронавирусную пневмонию на КТ легких определяют по следующим признакам.
1.Общие сведения
Кашель – спастическое неоднократное сокращение мышц, связанных с дыхательным трактом. Природное назначение такого рефлекса, возникающего чаще всего в ответ на раздражение ЛОР-органов и структур дыхательной системы, заключается в форсированном очищении просвета воздухоносных путей. Различают кашель сухой (непродуктивный) и влажный (продуктивный, в просторечье «мокрый», «отхаркивающий», т.е. сопровождаемый отделением слизистых масс).
Нередко встречается трансформация сухого кашля во влажный и наоборот.
В целом, стойкий, явно патологический кашель является одним из наиболее распространенных поводов для обращения за медицинской помощью (по западным данным, от 10 до 40 процентов всех визитов к врачу обусловлены именно кашлем как единственной жалобой). При этом сухой кашель встречается чаще; для пациентов он более дискомфортен, зачастую принимает мучительный, изнурительный характер и трудно поддается лечению. Существует множество причин и факторов, обусловливающих подобные состояния; в ряде случаев эти причины обнаруживаются вне органов дыхательной системы или носоглотки. Таким образом, сухой кашель остается остро актуальной проблемой сразу для нескольких разделов современной медицины.
Ингаляции при влажном кашле
Продуктивный влажный кашель без температуры можно лечить при помощи ингаляций. Данные процедуры, основанные на вдыхании лекарственных и биологически активных веществ, способствуют снижению густоты и вязкости, более активному разжижению и выведению мокроты. Для лечения кашля применяются паровые ингаляторы и небулайзеры, в которые добавляются специальные лекарственные средства.Ингаляции, способствующие увлажнению слизистой оболочки, помогают быстро снизить болевые ощущения, уменьшить вязкость мокроты, устранить спазм и расслабить мускулатуру бронхов.Можно использовать мазь Доктор МОМ Фито, обладающую местнораздражающим, отвлекающим, противовоспалительным и антисептическим действием.
Методы диагностики ларингита
Диагноз ларингит устанавливается врачом на основании осмотра пациента, включающем ларингоскопию.
При хроническом ларингите важно установить причину заболевания, от этого будет зависеть тактика лечения. Картину должны прояснить лабораторные исследования (анализы)
Стоит иметь в виду, что проблемы с голосом могут объясняться не только воспалением, но и рядом других причин, например, быть следствием травмы, инсульта, возрастных изменений голосовых связок, а также возникнуть в результате разрастания доброкачественной или раковой опухоли.
Бактериальный посев
Если есть подозрение, что ларингит вызван бактериальной инфекцией, проводится культуральное исследование (бактериологический посев), материалом для которого служит отделяемое (или смывы) из ротоглотки.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Как проходит лечение кандидоза полости рта
Для начала скажем, что лечение необходимо, иначе инфекция распространяется на глотку, миндалины, дёсны. Дальше заболевание опускается в лёгкие, ЖКТ, печень и наносит им непоправимый вред.
При появлении первых признаков кандидоза слизистой полости рта следует обратиться в стоматологу или терапевту для подтверждения диагноза. На приёме у врача опишите все имеющиеся симптомы, даже те, которых нет в списке. Например, вы заметили повышенную тревожность или склонность к стрессам в последнее время. Также важны сведения о принимаемых вами лекарствах, последних заболеваниях и нахождении в обществе болеющих людей. Для подтверждения диагноза зачастую достаточно взять мазок из полости рта и провести соответствующий анализ. Если же болезнь перешла уже на другие органы, может потребоваться более тщательное обследование, например, эндоскопия — диагностика состояния пищевода и желудка с помощью гибкой трубки с камерой на конце.
Чем лечить кандидоз полости рта? Лечение может быть местным или системным в зависимости от формы и стадии заболевания. При местном назначают противогрибковые средства и антисептики. Это могут быть спреи, ополаскиватели, гели, леденцы и другое. Лечение в среднем занимает до 3 недель, по общему правилу — до исчезновения симптомов и ещё одну неделю. Системное лечение применяют при хронических формах или при распространении инфекции на другие органы. Обычно оно предполагает использование большего количества лекарств, предназначенных для лечения непосредственно поражённых участков.
Ни в коем случае не прибегайте к самолечению! Грибковое инфекционное заболевание не имеет ничего общего с воспалением, так что своими действиями вы скорее навредите своему организму. При этом вы можете снизить пагубное влияние инфекции и облегчить самочувствие. Для этого ешьте натуральный йогурт без сахара и принимайте пробиотики по рекомендации врача. Но эти действия не являются полноценным лечением кандидоза во рту!
.jpg)
Доктор МОМ® при лечении кашля и першения в горле
В комплексной терапии кашля и першения в горле показано применение фитопрепаратов из линейки Доктор МОМ – сиропа и растительных пастилок от кашля. Благодаря уникальной1 «формуле FITO BRONHO»2 на основе экстрактов лекарственных растений средства линейки Доктор МОМ оказывают комплексное действие, способствуя как снятию неприятных симптомов, так и устранению их причины — воспаления.
Основными действиями сиропа и растительных пастилок от кашля Доктор МОМ являются:
- Устранение причины кашля – воспаления;
- Выведение инфекции из организма3;
- Борьба с непродуктивным и малопродуктивным кашлем.
Для каких заболеваний характерно
Если появилась мокрота зелёного цвета, причины связаны с поражением дыхательной системы бактериальной инфекцией. В зависимости от того, где локализуется воспаление, человеку ставится диагноз.
Возможные заболевания:
- бронхит;
- пневмония;
- синусит;
- бронхоэктатическая болезнь;
- туберкулёз.
Реже обнаруживаются микозы лёгких, муковисцидоз. Схема лечения отличается в зависимости от диагноза.
Записаться на прием к врачу ЛОРу можно по телефону
или с помощью системы онлайн-записи на сайте
Диагностика
Пациенту нужно обращаться к врачу-терапевту. Он проведёт первичное обследование: сбор анамнеза и жалоб, измерение температуры тела. Если возникнут сомнения в точности диагноза или потребуется дополнительная консультация узкого специалиста, врач направит к оториноларингологу или пульмонологу.
Методы диагностики:
- аускультация — выслушивание хрипов в лёгких;
- общий анализ крови — подтверждение бактериального характера инфекции и воспаления;
- рентгеновский снимок органов грудной клетки — обнаружение пневмонии, бронхоэктазов и туберкулёзного поражения;
- посев мокроты — обнаружение патогенного микроорганизма и определение его чувствительности к антибиотикам;
- бронхоскопия — изучение состояния бронхов и трахеи;
- рентгеновский снимок придаточных пазух носа — диагностика синусита;
- компьютерная томография лёгких — формирует точную картину состояния лёгочной ткани;
- спирометрия — оценка функциональных возможностей лёгких, актуальна для хронических патологий бронхов.
Лечение назначается с учётом диагноза, возраста и состояния здоровья пациента.
Варианты лечения
Заболевания, при которых возникает зеленоватая мокрота, лечат консервативными методами. Они редко требуют госпитализации, в основном пациенты проходят терапию амбулаторно под контролем специалиста.
Препараты для лечения:
- Антибиотики — назначают, если высокая температура держится более 3–5 дней. Используют лекарства широкого спектра действия.
- Муколитики — разжижают мокроту, чтобы её было легче удалить из лёгких.
- Бронхорасширяющие средства — снимают спазм бронхов для выведения мокроты и облегчения дыхания.
- Промывание околоносовых пазух — эффективно при запущенном синусите.
Дозировку препаратов подбирает врач в соответствии с возрастом, полом и сопутствующими заболеваниями пациента. Использовать противокашлевые средства при отделении мокроты нельзя — они провоцируют застой и препятствуют удалению слизи. В результате бактерии усиленно размножаются, состояние человека ухудшается.
Своевременное начало терапии и её адекватность — залог успешного выздоровления и отсутствия осложнений. Самолечение опасно развитием устойчивости к препаратам, а также переходом болезни в хроническую форму.
Осложнения
Острый бронхит может провоцировать осложнение в виде бронхопневмонии – инфекционно-воспалительного процесса, который поражает легкие, вызывает лихорадку, сухой кашель, общую слабость.
Бесконтрольное прогрессирование хронического заболевания приводит к регулярным острым пневмониям и со временем переходит в обструктивную болезнь легких. При этом сужается просвет и отекает слизистая дыхательных путей, частично разрушаются легочные ткани.
Хронический бронхит также может стать причиной развития легочной гипертензии, сердечно-легочной недостаточности, эмфиземы легких, бронхоэктатичской болезни, пневмонии и ряда других опасных заболеваний.
3.Симптомы и диагностика
Различают острый, подострый и хронический непродуктивный кашель. Основным критерием выступает стойкость симптоматики: если кашель редуцируется в течение 3 недель, его считают острым, если упорствует более 8 недель, говорят о хроническом. Во многих случаях сухой кашель сопровождается рядом дополнительных симптомов: болями в грудной клетке, головной болью, слабостью, одышкой, снижением массы тела и т.п.
Точную причину или причины непродуктивного кашля сегодня удается установить, по разным оценкам, в 90-100% случаев, хотя иногда это требует углубленного обследования и занимает некоторое время. Первым диагностически значимым признаком для специалиста служит характер кашля; выделяют такие его разновидности, как:
- лающий (как правило, при поражениях трахеи или гортани);
- мелкий и частый (плевральная патология);
- битональный (опухолевые процессы);
- ночной «сердечный»;
- свистящий астматический, и т.д.
Изучается анамнез, производится осмотр, аускультация, перкуторное исследование грудной клетки. В случае диагностических сомнений или неясностей назначают лабораторные анализы крови, мочи, мокроты (если при сухом кашле удается собрать необходимое количество), рентгенографические и/или томографические исследования, бронхоскопию, диагностический бронхоальвеолярный лаваж (смыв), биопсию и другие процедуры по показаниям. По мере необходимости привлекаются профильные специалисты (онколог, инфекционист, невролог и др.).
Белая мокрота во время кашля
Поражение бронхов грибковой инфекцией чаще всего связано с длительным употреблением лекарственных препаратов, таких как антибиотики или другие медикаменты, которые угнетают иммунную систему организма. На слизистых оболочках верхних дыхательных путей образуется патогенная микрофлора.
При туберкулезе легких обильное выделение мокроты не наблюдается. Если в белой мокроте присутствуют прожилки красного цвета, то можно утверждать, что заболевание осложнилось легочным кровотечением. Во время кашля сосуды бронхов или гортани могут повреждаться, что приводит к появлению примеси крови в выделяемой слизи.
Наличие белой мокроты, которая имеет водянистую консистенцию, может свидетельствовать о присутствии в организме вирусной инфекции, особенно если болезнь носит хронический характер. Кашель с белой слизью может быть аллергической реакцией на пыль или пары химических веществ.
Как нужно принимать Пертуссин
«Пертуссин» – лекарственный препарат муколитического и бронхоспазмолитического действия. Применяется для лечения заболеваний верхних и нижних дыхательных путей. Вещества, входящие в состав лекарства, способствуют отхаркиванию, обладают противогрибковой и антимикробной активностью.
Из чего состоит препарат и как он действует
В состав препарата «Пертуссин» входят:
— экстракт жидкого чабреца (тимьяна ползучего) – 12%;
— бромид калия – 1%;
— сахарный сироп – 82%;
— этиловый спирт – 5%.
Тимьян обладает муколитическими, спазмолитическими и противовоспалительными свойствами, улучшает откашливание. Бромид калия оказывает седативное воздействие на центральную нервную систему, частично подавляет кашлевой рефлекс, облегчая самочувствие больного.
Принимать «Пертуссин» следует в составе комплексной терапии. Обычно облегчение наступает уже через неделю-полторы с начала лечения.
Показания и дозировка
Препарат эффективен для лечения бронхитов различной этиологии, фарингита, ларингита, трахеита, пневмонии, ОРЗ и других заболеваний, сопровождающихся воспалением верхних дыхательных путей и легких. Основное показание – наличие влажного кашля, при сухом кашле используются другие препараты.
Если лечащий врач не прописал иную схему приема препарата, его следует принимать:
— малышам от 3 до 6 лет – по одной чайной ложке;
— детям в возрасте от 6 до 12 лет — по две чайные ложки;
— детям старше 14 лет — по десертной ложке;
— взрослым — по столовой ложке.
Лекарство нужно принимать три раза в день после еды. Детям младшего возраста «Пертуссин» рекомендуется разводить водой. Даже если кашель не прошел, препарат не следует принимать дольше двух недель. Более длительный прием может разрешить только лечащий врач.
Побочные эффекты
В некоторых случаях может возникать аллергическая реакция на препарат, особенно если больной принимает его достаточно долго.
Возможно появление изжоги, приступов тошноты или дискомфорта в области желудка.
В связи с содержанием некоторого количества алкоголя в составе препарата больным во время приема «Пертуссина» следует воздержаться от управления транспортными средствами и выполнения работ, требующих быстрой реакции.
Противопоказания
Ограничений при приеме «Пертуссина» не так мало, как могло бы показаться на первый взгляд.
Препарат нельзя использовать при:
— гиперчувствительности к составляющим;
— заболеваниях печени;
— черепно-мозговых травмах;
— эпилепсии;
— сахарном диабете;
— алкоголизме;
— сердечной недостаточности;
— беременности и в период лактации.
А также препарат противопоказан для лечения детей в возрасте до трех лет.
KakProsto.ru>
Что такое витамин D?
Витамин D – это жирорастворимый витамин, который естественным образом содержится в некоторых типах продуктов питания и может быть получен в качестве пищевой добавки. Витамин также вырабатывается под воздействием солнечного света – когда ультрафиолетовые лучи падают на открытую кожу, вызывая синтез витамина D.
Он оказывает многостороннее положительное воздействие на организм, в том числе поддерживает здоровье и прочность костей, помогая усваивать кальций. В числе важнейших функций витамина D – улучшение работы нервной системы и помощь иммунной системе в борьбе с вторжением бактерий и вирусов.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
- травматические воздействия, при которых повреждается слизистая пазух;
- неполноценное лечение насморка, простуды;
- заражение различными патогенными бактериями, вирусными, грибковыми инфекциями;
- ожоги слизистой носоглотки и пазух химическими соединениями, горячим воздухом;
- чрезмерная сухость воздуха при нахождении в помещениях;
- последствия тяжелых ОРВИ или гриппа;
- аномалии строения пазух и носоглотки;
- травмы в области носовой перегородки, ее искривление;
- полипозные или аденоидные вегетации;
- наличие аллергии на внешние раздражители, ряд лекарств;
- патологии, снижающие иммунную защиту;
- опухолевые процессы;
- лучевое воздействие;
- нерациональное использование капель и спреев для лечения насморка, что ведет к скоплению слизи и закупорке каналов.
Факторы, способствующие развитию трахеита
Важным фактором, способствующим развитию трахеита, является нарушение носового дыхания. В норме воздух должен проходить через носовые ходы, где он согревается и увлажняется. Если нос заложен (причиной может быть насморк, искривление носовой перегородки, аденоиды, полипы и т.п.), приходится дышать через рот. В этом случае неподготовленный атмосферный воздух сразу же попадает в гортань и трахею. В результате, слизистая трахеи может подвергнуться:
- переохлаждению;
- воздействию загрязненного или слишком сухого воздуха;
- воздействию аллергенов.
Также развитию трахеита способствуют:
- курение. Табачный дым раздражает слизистую оболочку дыхательных путей;
- ослабление иммунитета;
- злоупотребление алкоголем. Алкоголь угнетает иммунную систему;
- заболевания сердца и почек, в результате которых ткани слизистой не получают достаточного питания, и некоторые другие заболевания.
4.Лечение
Очевидно, что лечить сухой кашель означает некорректно поставить вопрос. Терапия всегда нацеливается на устранение причин, т.е диагностированного в ходе обследования патологического процесса или состояния. Зачастую первоочередной задачей является изменение характера кашля на продуктивный, естественно-очищающий; в этих целях применяются т.н. отхаркивающие или мукорегулирующие средства, фитопрепараты, физиотерапевтические процедуры.
Нередко назначают препараты, подавляющие кашлевой рефлекс как таковой. Следует, однако, понимать: учитывая описанное выше многообразие возможных причин, а также огромную номенклатуру лекарственных противокашлевых средств, отпускаемых в аптеке без рецепта, – самолечение попросту опасно, и какие бы то ни было конкретные рекомендации здесь неуместны. Любые назначения такого рода должны делаться исключительно врачом и основываться на результатах объективной диагностики.
Симптоматика
Когда слизистые массы постоянно «стоят» в горле, больному хочется их сглатывать. Подобные действия (если секрет слишком густой) могут вызывать рвотные позывы и тошноту. Это состояние обычно протекает параллельно с другими характерными признаками, на которые жалуются больные на приёме у лор-врача:
- першение в гортани;
- ощущение кома в горле, от которого невозможно избавиться;
- постоянное желание откашляться, хотя и кашель не приносит облегчения; приступы кашля особенно сильны ночью;
- неприятные ощущения в процессе проглатывания пищи;
- неприятный запах изо рта, вызываемый размножающимися в глотке болезнетворными микроорганизмами;
- увеличение лимфатических узлов;
- громкий храп.
Варианты лечения
Заболевания, при которых возникает зеленоватая мокрота, лечат консервативными методами. Они редко требуют госпитализации, в основном пациенты проходят терапию амбулаторно под контролем специалиста.
Препараты для лечения:
- Антибиотики — назначают, если высокая температура держится более 3–5 дней. Используют лекарства широкого спектра действия.
- Муколитики — разжижают мокроту, чтобы её было легче удалить из лёгких.
- Бронхорасширяющие средства — снимают спазм бронхов для выведения мокроты и облегчения дыхания.
- Промывание околоносовых пазух — эффективно при запущенном синусите.
Дозировку препаратов подбирает врач в соответствии с возрастом, полом и сопутствующими заболеваниями пациента. Использовать противокашлевые средства при отделении мокроты нельзя — они провоцируют застой и препятствуют удалению слизи. В результате бактерии усиленно размножаются, состояние человека ухудшается.
Своевременное начало терапии и её адекватность — залог успешного выздоровления и отсутствия осложнений. Самолечение опасно развитием устойчивости к препаратам, а также переходом болезни в хроническую форму.


