Профилактика и способы борьбы с аритмией
Содержание:
- Холтеровское мониторирование ЭКГ
- Подготовка к аортокоронарному шунтированию
- Профилактика пароксизмов МА
- Что можно принимать самостоятельно?
- Клиническая картина
- Что называется сердечной аритмией
- Этиология ФП и риски со стороны сердечно-сосудистой системы
- Об операции АКШ
- Сердечная недостаточность
- Лечение аритмии
- Хирургические методы лечения мерцательной аритмии
- Эпидемиология фибрилляции предсердий при остром коронарном синдроме
- Другие антиаритмические средства от аритмии
- Профилактика приступов
- Стоимость препаратов
- Возможные осложнения
- Лечение аритмии
- Мерцательную аритмию принято подразделять на следующие формы:
- Что характерно для вегетососудистой дистонии
Холтеровское мониторирование ЭКГ
Это обследование представляет собой непрерывную регистрацию работы сердца на ЭКГ в течение суток – с помощью специального портативного устройства, которое крепится на пациенте. Во время исследования пациенту рекомендуется вести обычный образ жизни – для максимально точного результата.
Холтер – это небольшой прибор, который закрепляется на поясе пациента, датчики закрепляются на груди. Сама процедура автоматизирована, пациенту не надо ничего делать с аппаратом. Во время холтеровского мониторирования пациент ведет дневник активности и отдыха, отмечает свое самочувствие. После того, как снимается прибор, данные с прибора и из дневника пациента вводятся в специальную программу, в которой анализируется эта информация и выводится суточная кардиограмма.
Суточное мониторирование позволяет отследить динамику работы сердца человека в течение более продолжительного времени, чем при обычной ЭКГ или замере уровня артериального давления. В результате мы получаем намного более полную и достоверную картину.
Суточное мониторирование артериального давления (СМАД).
СМАД — это автоматическое измерение артериального давления в течение суток и более (при необходимости) через определенные интервалы, согласно заданной программе (обычно каждые 15 минут днем и 30 минут ночью). На плечо пациента надевается манжета для измерения АД, соединенная с портативным монитором небольшого размера и веса (около 200 грамм), который пациент носит на поясе. Измерения проводятся в амбулаторном режиме, в условиях обычной активности пациента. Система обеспечивает автоматическое измерение пульса, систолического и диастолического артериального давления через установленные интервалы времени, на основании чего рассчитываются среднесуточные показатели артериального давления и пульса в дневной и ночной период, определяется степень ночного снижения и утреннего повышения артериального давления, реакция на физические нагрузки и психоэмоциональные стрессы, степень и длительность гипертонической нагрузки на органы-мишени, вариабельность давления и пульса в течение суток, выявляются эпизоды гипотонии. Для более точной оценки пациента просят вести дневник, в котором он описывает свое самочувствие и жалобы во время обследования, свою деятельность, физические нагрузки, указывает время принятия лекарственных средств, отмечает время сна и пробуждения. Единственным ограничением для пациента во время проведения СМАД является необходимость расслабления руки, на которой проводится измерение, для более точной регистрации.
Методика проста, безболезненна и весьма информативна. Она повышает точность оценки истинного уровня артериального давления особенно при подозрении на наличие начальной, нестабильной артериальной гипертонии.
УЗИ сердца. На обследовании врач может оценить особенности строения сердца, состояние камер и клапанов сердца, аорты, размеров сердечных полостей и величину давления в них, толщину стенок сердца, толщину миокарда, сократимость сердечной мышцы, скорость внутрисердечного движения крови.
УЗИ сосудов головы и шеи — это скрининговое обследование на наличие атеросклеротических изменений в стенках артериальных сосудов. УЗИ позволит уточнить состояние артерий и вен, питающих головной мозг, что позволит сделать выводы о наличии риска развития сердечно-сосудистых катастроф, а также увидеть проблемы в кровоснабжении головного мозга, шеи, головы и позвоночника.
Особенно УЗИ сосудов рекомендуется выполнять мужчинам старше 40 лет – к сожалению, у этой категории пациентов нередки изменения в состоянии сосудов, которые можно определить благодаря этом исследованию.
Подготовка к аортокоронарному шунтированию
В ФНКЦ ФМБА перед проведением аортокоронарного шунтирования сердца врач составляет план предоперационного обследования. Оно включает лабораторные анализы и инструментальные исследования:
- общий анализ крови, мочи;
- биохимию крови;
- коагулограмма развёрнутая;
- АДФ агрегация тромбоцитов;
- группа крови и резус фактор;
- маркеры инфекций: ВИЧ, гепатит В, гепатит С, сифилис;
- Pro-BNP, СРБ;
- ЭКГ;
- Эхо-КГ;
- рентгенологическое обследование;
- ЭГДС (максимальная давность – 1 месяц). Исключение – пациенты с поражением ствола ЛКА;
- УЗДС брахиоцефальных артерий (максимальная давность – 3 месяца);
- УЗДС артерий нижних конечностей (максимальная давность – 3 месяца);
- УЗДС вен нижних конечностей (максимальная давность – 7 дней);
- ФВД (максимальная давность – 7 дней);
- УЗИ внутренних органов;
- коронарография.
При наличии сопутствующей патологии могут быть назначены дополнительные анализы:
- ОНМК в анамнезе — КТ головного мозга.
- заболевания щитовидной железы — ТТГ, Т4, Т3 (максимальная давность — 30 дней). Консультация эндокринолога при наличии изменений гормонального профиля.
- сахарный диабет — гликемическая кривая (максимальная давность – 7 дней). Консультация эндокринолога при гликемии более 10 ммоль/л.
- Подагра — мочевая кислота (максимальная давность – 1 месяц). При превышении значения в 420 мкмоль/л – консультация терапевта и подбор терапии.
- консультация стоматолога, уролога, гинеколога.
За день до операции пациента осматривает хирург и анестезиолог. Накануне АКШ рекомендуется легкий ужин не позднее 12 часов до операции, с ночи не есть, не пить, отменить прием лекарств. На ночь ставится очистительная клизма. Утром пациент принимает душ.
После подписания информированного согласия пациенту делается премедикация — вводятся лекарства, которые снизят эмоциональную напряженность, помогут успокоиться. Через 40-60 минут пациент доставляется в операционный блок.
В кардиологическом центре ФНКЦ ФМБА вы можете сдать все анализы и пройти исследования, рекомендованные врачом перед операцией. Структура нашего центра позволяет быстро пройти подготовительный предоперационный этап и получить результаты на руки. Имея свою лабораторию, мы отвечаем за правильность взятия анализов и качество клинико-лабораторных исследований.
Профилактика пароксизмов МА
Данная стратегия подразумевает ежедневный прием препарата пропафенон с целью предотвращения пароксизмов.
Предварительные результаты многоцентрового, открытого, рандомизированного, проспективного сравнительного исследования «Простор»:
- Антиаритмическая эффективность препарата Пропанорм через 12 месяцев составляет 54,2%, не уступая эффективности применения Кордарона (52,9%).
- Пропанорм не ухудшает показатели гемодинамики у пациентов с АГ, ИБС, ХСН с сохраненной систолической функцией, его профилактическое применение при МА приводит к снижению числа госпитализаций по поводу декомпенсации кровообращения на 72,9%
- При отсутствии постинфарктной кардиопатии, ФВ
- По сравнению с Кордароном препарат Пропанорм имеет лучший профиль безопасности.
С целью удержания синусового ритма у больных с рецидивирующей формой
аритмии рекомендуется постоянный прием препарата Пропанорм в суточной
дозе 450 мг в три приема или 600 мг в два приема. При частых пароксизмах
суточная доза препарата увеличивается до 900 мг в три приема.
| Препарат | Цена, руб. |
| Амиодарон тб 200мг бл N10x3 | 49.90 |
Обращаем ваше внимание! Эта статья не является призывом к самолечению. Она написана и опубликована для повышения уровня знаний читателя о своём здоровье и понимания схемы лечения, прописанной врачом
Если вы обнаружили у себя схожие симптомы, обязательно обратитесь за помощью к доктору. Помните: самолечение может вам навредить.
Что можно принимать самостоятельно?
Лечение патологии назначается врачом. Не рекомендуется самостоятельно проводить терапию заболевания, во избежание возникновения нежелательных последствий. Однако некоторые средства можно употреблять без консультации у врача. В их число входят:
- Седативные препараты. Они успокоят, избавят от приступов паники, которые часто возникают при аритмии, а также нормализуют отхождение ко сну, и улучшают качество и продолжительность отдыха.
- Гомеопатические средства. Такие препараты изготовлены на основе лекарственных растений, поэтому в большинстве своем безопасны для здоровья, но только при отсутствии аллергии.
- БАДы и витамины. Обычно эти средства не вызывают побочных эффектов, поэтому могут быть использованы без назначения врача.
Клиническая картина
Клиническая картина заболевания определяется его разновидностью. Можно говорить о развитии тахисистолической, брадисистолической, постоянной и пароксизмальной формах. Дополнительно специалист должен проверить психоэмоциональное состояние больного, состояние его сердечных клапанов и миокарда.
С точки зрения диагностики самым сложным является тахисистолический вариант. В случае данной патологии пациенты могут жаловаться на следующие проблемы со здоровьем:
- возникновение сильной одышки даже после незначительной физической нагрузки, а иногда и в состоянии покоя;
- частое сердцебиение (до 600 ударов в минуту);
- невозможность выполнять элементарную работу;
- боль в зоне грудины ноющего характера.
Перечисленные симптомы могут проявляться и при других формах мерцательной аритмии, но менее выражено. Частота приступов во многом определяется индивидуальным анамнезом больного. При отсутствии своевременного лечения патологический процесс приобретает хронический характер.
Не всегда мерцательная аритмия сопровождается выраженной клинической картиной. Достаточно часто люди узнают о своем диагнозе случайно, например, в ходе ежегодной диспансеризации или при обращении к врачу по другому вопросу. Если заболевание протекает по типичному сценарию, возможно появление следующих нарушений:
- состояние полиурии;
- панические атаки;
- необычное сердцебиение, которое ускоряется и замедляется без определенного ритма;
- тремор нижних и/или верхних конечностей;
- головокружение, которое нередко влечет за собой потерю сознания;
- постоянное чувство слабости;
- бледность кожного покрова;
- проблемы с дыханием даже в состоянии покоя;
- частая смена АД.
Возможно полное исчезновение симптоматики при отсутствии какого-либо лечения. Если врач в ходе обследования подтвердил диагноз, необходимо всегда под рукой иметь медикаменты для купирования очередного приступа, пройти полный курс лечения. Когда профессия пациента связана с эмоциональными переживаниями или сильными физическими нагрузками, специалист обычно рекомендуют сменить род деятельности. В противном случае работа может только усугубить течение патологического процесса.
Что называется сердечной аритмией
Это заболевание, связанное с нарушением сердечной проводимости и частоты сокращений мышцы, в результате чего происходит нарушение ее функций, сопровождающееся сопутствующими симптомами. Приступы сердечной аритмии могут носить спонтанный характер.
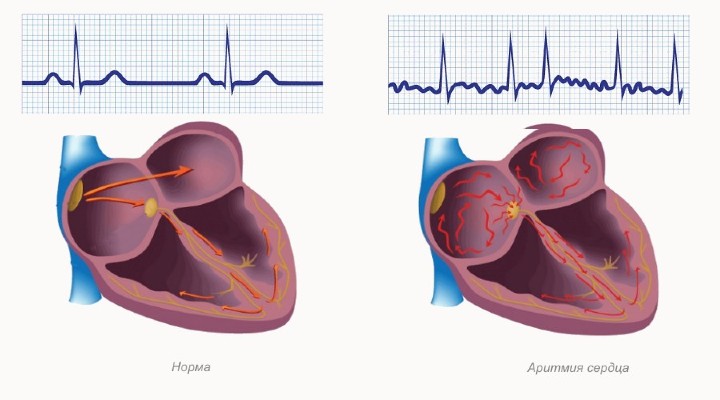
Аритмия – понятие общее, и включает в себя любые функциональные изменения в работе сердца, связанные с регулярностью сокращений и синхронностью в функционировании всех его отделов. Нормальная работа сердца обуславливается скоординированной функцией всех его отделов. Механизм сердечной мышцы состоит из:
- Автоматическое и бесконтрольное генерирование импульсов
- Возбудимость при воздействии определенных импульсов
- Проводимость сигналов к отделам.
Сердечная аритмия может мыть как самостоятельным заболеванием, так и сопутствующим осложнением на фоне других болезней.
Выделяют два основных направления– тахикардия (увеличение числа сокращений) и брадикардия (снижение).
Лечение сердечной аритмии — процесс не сложный, но длительный. В некоторых случаях прием лекарственных препаратов необходимо производить всю жизнь.
Чем опасна
Аритмия – понятие обобщенное. Она может возникнуть как у абсолютно здорового человека, так и человека, страдающего хроническими сердечными заболеваниями. В большинстве случаев, возникновение и развитие аритмии не несет угрозы для жизни. Обычно она проявляется в виде головокружения, сухости во рту, обильного потоотделения, отдышки. Купировать эти симптомы можно в кратчайшие сроки при помощи лекарственных препаратов. Но встречаются довольно опасные формы. Лечение аритмии не требует длительного пребывания в стационаре.
Чем опасна сердечная аритмия:
- Пароксизмальная аритмия – опасна своей внезапностью. Данный вид может возникнуть резко, приступообразно. Чаще всего это является следствием высокого психологического перенапряжения. Сердечный ритм ускоряется, становится скачкообразным, либо наоборот замедляется. Из-за нарушения ритма появляется общая слабость, перепад давления. Это может привести к потере сознания, а в ночное время — полную остановку сердца.
- Мерцательная аритмия – основное ее отличие в нарушениях проводимости импульсов в хаотичном порядке. В итоге ритм сердца сбивается, повышается вероятность образования тромбов. Риск развития инсульта или инфаркта увеличивается на 25%. Симптомы мерцательной аритмии – общей слабостью, затрудненным дыханием, головокружением. Пациенты, страдающие ей, должны постоянно находиться под врачебным контролем.
Этиология ФП и риски со стороны сердечно-сосудистой системы
Фибрилляцию предсердий определяют как наджелудочковую тахиаритмию, характеризующуюся хаотической электрической активностью предсердий с высокой частотой (350-700 в минуту) и нерегулярным ритмом желудочков1. Ранее был широко распространен термин «мерцательная аритмия», который весьма точно передаёт суть фибрилляции предсердий.
По данным зарубежных исследований, ФП является наиболее распространенной формой тахиаритмии в мире и встречается у 2% популяции2. Выделяют клапанную и неклапанную ФП (НФП). В первом случае ФП связана с поражением сердечных клапанов и перегрузкой левого предсердия давлением или объемом, за счет чего и начинается фибрилляция. Наиболее частой причиной клапанной ФП является ревматический стеноз митрального клапана или его протезирование1. Все остальные случаи фибрилляции предсердий определяют как неклапанные.
НФП возникает на фоне целого ряда заболеваний и состояний, таких как ишемическая болезнь сердца, гипертоническая болезнь, первичные заболевания миокарда, сахарный диабет, феохромоцитома, а также злоупотребление алкоголем, избыточная масса тела и гипокалиемия3. Из-за хаотичного движения крови в фибриллирующем левом предсердии создаются предпосылки для образования тромбов, которые через левый желудочек могут распространяться по большому кругу кровообращения. Тромбоэмболические осложнения — наиболее опасные осложнения ФП. К ним относят:
- ишемический кардиоэмболический инсульт;
- инфаркты внутренних органов;
- тромбоэмболии сосудов конечностей.
При кардиоэмболическом инсульте находящийся в левом предсердии эмбол (тромб) отрывается и попадает в артериальную систему мозга.
По данным ряда эпидемиологических исследований, НФП увеличивает риск инсульта в 2,6-4,5 раза в зависимости от клинических параметров пациентов4. При этом у женщин указанные риски при прочих равных условиях выше, чем у мужчин5.
Инсульт, возникший при НФП, протекает тяжело и чаще приводит к инвалидизации, чем инсульт у пациентов без ФП6. Основа профилактики тромбоэмболий при НФП — пероральные антикоагулянты. Они снижают активность свертывающей функции крови и таким образом предотвращают образование эмболов (тромбов). 10 лет назад препаратом выбора являлся антагонист витамина К — варфарин, однако появились прямые пероральные антикоагулянты (ПОАК), в частности, апиксабан, которые обладают рядом преимуществ перед варфарином, что позволило ПОАК стать стандартом профилактики инсульта при НФП.
Об операции АКШ
Аортокоронарное шунтирование (АКШ) – один из самых эффективных метод в лечении ишемической болезни сердца (ИБС). Операция выполняется на работающем сердце, без применения метода искусственного кровообращения и показана в тех случаях, когда поражение артерий сердца выражено настолько, что использование других методов восстановления коронарного кровотока невозможно.
В нашей клинике ФНКЦ ФМБА коронарное шунтирование выполняется несколькими методами:
на «работающем» сердце без использования искусственного кровообращения;
на работающем сердце в условиях вспомогательного искусственного кровообращения.
Сердечная недостаточность
Сердечная недостаточность – это патология, при которой сердце не может полноценно справляться со своей функцией, в результате чего другие органы и ткани организма недополучают питательных веществ и кислорода.
Сердечная недостаточность выражается в несоответствии между потребностями организма и возможностями сердца. В норме сердечная мышца сокращается с определенной интенсивностью и «перекачивает» большое количество крови. При сердечной недостаточности орган не справляется со своей функцией. Чаще всего, это выражается одышкой, слабостью, отеками. На начальной стадии развития заболевания сердечная недостаточность проявляется только при физической нагрузке – когда сердце вынуждено работать более интенсивно. На этой стадии заболевание еще возможно вылечить полностью, поэтому не игнорируйте даже слабые намеки на симптомы и обращайтесь к врачу!
Чем больше запущено заболевание, тем к большим нарушениям во всех органах и системах может привести длительная нехватка кровоснабжения и питательных веществ.
Лечение аритмии
Нужно ли лечить аритмию? Некоторые из расстройств, как единичные наджелудочковые или желудочковые экстрасистолы при отсутствии органического поражения сердца, неопасны и не требуют лечения. В других случаях от своевременности распознавания и оказания помощи зависит жизнь человека.
Лечение нарушений ритма зависит от этиологии, вида нарушения, состояния больного, наличия противопоказаний для тех или иных методов воздействия.
Выделяют несколько подходов к лечению:
- воздействие на причину возникновения;
- влияние на факторы, провоцирующие аритмию;
- действие на механизмы аритмогенеза;
- воздействие на переносимость аритмии пациентом
Все лечебные воздействия при нарушении ритма делятся на медикаментозные и немедикаментозные. Подбор фармпрепаратов всегда осуществляется врачом и должен контролироваться повторяющимися регистрациями ЭКГ. Исходя из подхода к лечению, используются лекарства разной направленности действия, часто на помощь приходят антиаритмики. Высокую эффективность показывают амиодарон, соталол, пропафенон, верапамил и др.
Немедикаментозное направление включает электрические методы: кардиоверсия и дефибрилляция, временная и постоянная электростимуляция; радиочастотное разрушение эктопического очага, оперативное лечение органических заболеваний сердца (аномалии развития, пороки клапанов), являющихся причиной развития аритмии.
Важно отметить, что диагностику на всех этапах и лечение нарушений ритма осуществляет только врач. Часто уже при расспросе, объективном обследовании пациента (пальпация пульса, аускультация сердца) удается заподозрить характер аритмии, а дополнительные исследования позволяют уточнить диагноз, причину заболевания и подобрать правильное лечение
Если Вы чувствуете симптомы нарушения сердечного ритма или не получаете должного лечения по поводу уже установленного диагноза, кардиологи медицинских центров АВЕНЮ помогут решить проблему. Записаться на консультацию возможно на сайте avenumed.ru и по телефону ближайшего к Вам филиала.
Хирургические методы лечения мерцательной аритмии
Хирургическое лечение мерцательной аритмии уже широко применяется и имеет перспективы. Здесь мы позволим себе коснуться только основных моментов, так как подробно все приведенные здесь методики разбираются в соответствующем разделе.
При постоянной форме мерцательной аритмии не всегда с помощью лекарств удается уменьшить частоту сокращения желудочков до приемлемого уровня. Тогда решаются на операцию по частичному разрушению предсердно-желудочкового соединения. Используется метод радиочастотной абляции (РЧА). При этом проведение возбуждения между предсердиями и желудочками блокируется. Для ведения нормального ритма желудочков в сердце вживляют постоянный электрокардиостимулятор.
Имплантация кардиовертора-дефибриллятора. Этот метод может быть использован в тех случаях, когда приступы мерцательной аритмии повторяются редко. Он эффективный, но, к сожалению, очень дорогой.
В сердце больного вживляется кардиовертер-дефибриллятор. Этот прибор умеет определять момент возникновения мерцательной аритмии. Сразу после возникновения приступа прибор генерирует электрический разряд и восстанавливает нормальный сердечный ритм.
В некоторых случаях выполняется операция, которая носит название «лабиринт» (см. главу «Немедикаментозное лечение аритмий»).
Эпидемиология фибрилляции предсердий при остром коронарном синдроме
Основным фактором риска развития как сердечнососудистых заболеваний в целом, включая ОКС, так и ФП является пожилой возраст, поэтому неудивительно, что они часто сочетаются друг с другом. Например, в российском регистре РЕКОРД-3 эта аритмия была выявлена у 227 (12,3%) из 2248 пациентов с ОКС . В целом ФП встречается у 6-21% больных с ОКС и ассоциируется со значительным ухудшением прогноза, в том числе увеличением риска ишемического инсульта, госпитальной летальности и смертности в отдаленном периоде . В недавно опубликованном исследовании частота ФП более чем у 8700 пациентов с ОКС составила 12,4% . Наличие ФП сопровождалось двукратным увеличением риска смерти во время госпитализации (10,2% против 4,4% у пациентов без ФП; p<0,01) и развития инсульта в течение около 4 лет после выписки (7,8% и 3,3%, соответственно; p<0,01). Сходные данные были получены в исследовании GUSTO-I, в котором более чем у 40000 больных острым инфарктом миокарда частота инсульта во время госпитализации составила 3,1% при наличии ФП и 1,3% при ее отсутствии (р<0,0001) . В исследовании OPTIMAAL риск инсульта в течение первых 30 дней после инфаркта миокарда у больных с впервые выявленной ФП был повышен в 14,6 раза (р<0,001), а после выписки из стационара – в 2,8 раза (p<0,001) .
ФП может как предшествовать развитию ОКС, так и осложнить его течение. G. Batra и соавт. сопоставили прогностическое значение впервые развившейся ФП, в том числе преходящей, и ФП, имевшейся до госпитализации, более чем у 155 000 пациентов с острым инфарктом миокарда, включенных в шведские регистры . ФП была выявлена у 24 023 (15,5%) больных. Частота сердечно-сосудистых исходов (смерть от любых причин, инфаркт миокарда или ишемический инсульт) в течение 90 дней после госпитализации у пациентов с любым типом ФП или синусовым ритмом составила 90,9 и 45,2 на 100 пациенто-лет, соответственно (скорректированное отношение рисков 1,28; 95% доверительный интервал 1,19-1,37), и существенно не отличалась у больных с разными вариантами аритмии. В наибольшей степени увеличился риск ишемического инсульта (2,29, 95% ДИ 1,92-2,74). Увеличение риска сердечно-сосудистых исходов, ассоциированное с ФП, было сопоставимым у больных инфарктом миокарда с подъемом сегмента ST и без подъема сегмента ST.
C. Siu и соавт. оценивали клинические исходы преходящей ФП, которая наблюдалась во время госпитализации у 59 (13,7%) из 431 пациента с острым инфарктом миокарда с подъемом сегмента ST, не сопровождавшимся нарушением функции сердца . В течение 1 года частота инсульта у больных, перенесших и не пере несших ФП во время госпитализации, составила 10,2% и 1,8%, соответственно (p<0,01). Необходимо отметить, что у каждого пятого пациента с преходящей ФП было отмечено развитие повторных эпизодов аритмии после выписки из стационара.
По данным мета-анализа 14 исследований более чем у 292 000 пациентов с ОКС, впервые развившаяся ФП ассоциировалась с достоверным увеличением риска ишемического инсульта (относительный риск 2,84, 95% ДИ 1,91-4,23), особенно у больных инфарктом миокарда с подъемом сегмента SТ (4,01, 95% ДИ 2,61-6,18) . Сходное увеличение риска развития ишемического инсульта было выявлено у больных с преходящей ФП, впервые развившейся на фоне ОКС (3,05, 95% ДИ 1,635,70). Связь между впервые развившейся ФП и ишемическим инсультом была подтверждена при анализе чувствительности, который проводился с поправкой на известные факторы риска, входящие в шкалу CHA2DS2VASc (2,32, 95% ДИ 1,53-3,52).
Другие антиаритмические средства от аритмии
Сердечно-сосудистые патологии являются одной из самых распространенных проблем человечества, поэтому фармкомпании и медицинские специалисты постоянно создают новые лекарственные средства. Мы провели исследование новинок, представленных сетями аптек. Обзор включил 2 лучших препарата от аритмии сердца последнего поколения.
Кораксан
Антиангинальное, антиишемическое средство в таблетированной форме для перорального приема, в основе которого лежит новый агент ивабрадин. Он эффективно предотвращает учащение пульса. При этом нет никакого негативного влияния на сократительную способность, внутрисердечную проводимость, процессы реполяризации желудочков, что снижает вероятность побочных проявлений.
Уникальность этого вещества заключается в дозозависимости снижения частоты сердечных сокращений. Эффект плато (нет нарастания терапевтического действия) предупреждает риски развития брадикардии. Разрешен «Кораксан» даже лицам с сахарным диабетом, так как активный ингредиент, снимающий тревожные симптомы, не влияет на метаболизм липидов, глюкозы.
Достоинства:
- Быстрая безопасная всасываемость;
- Нормализация пульса;
- Отсутствие влияния на другие процессы сердца, сосудов;
- Устранение симптомов стенокардии, тахикардии;
- Нет синдрома отмены;
- Разрешено диабетикам.
Недостатки:
- Противопоказания по возрасту, состоянию здоровья;
- Цена.
Суточную дозировку подбирает врач индивидуально каждому пациенту, ее делят на 2 приема. Обычно начинают с 5 мг, постепенно увеличивая через 3-4 недели. Противопоказания – беременность, возраст до 18 лет, брадикардия, острый инфаркт, нестабильная стенокардия и др.
Панангин
Этот номинант относится к группе электролитов, восполняющих нехватку важных микроэлементов для полноценной работы сердечно-сосудистой системы. Витаминный состав включает 2 компонента – соли магния, калия. В связи с этим «Панангин» выступает вспомогательным средством комплексного лечения. За счет улучшения метаболических процессов он обеспечивает антиаритмический эффект.
Особенно полезен номинант при нарушении ритма, связанного с дисбалансом электролитов. Несмотря на безопасность компонентов, нерациональное использование может спровоцировать нарушения со стороны дыхательной системы. Параллельный прием с другими лекарствами против таких патологий усиливает их эффективность, улучшают нервную регуляцию.
Достоинства:
- Витаминный состав;
- Безопасность;
- Повышение эффективности антиаритмиков;
- Благотворное влияние на нервную регуляцию;
- Удобство применения;
- Цена.
Недостатки:
- Риски угнетения дыхания;
- Только вспомогательное средство.
Для лучшего усвоения таблетки следует принимать во время еды, оптимальная схема – 2 штуки в сутки на протяжении месяца. После этого обязательно делают перерыв, чтобы не спровоцировать передозировку. «Панангин» запрещен при нарушении кислотного обмена, недостаточности почек либо печени.
Профилактика приступов
Профилактика приступов аритмии заключается в лечении заболевания, которое провоцирует нарушение сердечного ритма.
В отдельных случаях врач назначает предупреждающие приступ препараты для постоянного пожизненного применения. Как правило, такие лекарства благоприятно влияют на сердце и приостанавливают развитие основной патологии.
Необходимо исключить факторы, которые могут вызвать приступ нарушения ритма сердцебиения:
• неправильный режим труда и отдыха, недостаток сна;
• физическое перенапряжение;
• стрессы;
• курение, алкоголь, наркотики, крепкий чай и кофе;
• избыточный вес;
• малоподвижный образ жизни.
Спровоцировать приступ может острое инфекционное заболевание, обострение хронического заболевания, резкие перепады температуры, изменение погоды, физическая или психологическая травма.
Поэтому пациентам со склонностью к возникновению аритмии необходимо всегда иметь при себе назначенные врачом препараты, помогающие купировать приступ.
Стоимость препаратов
Лечение представленными в статье препаратами, как правило, осуществляется в условиях стационара. Поэтому у пациентов нет необходимости покупать препараты. В отдельных случаях терапия возможна и амбулаторно. Ниже в таблице представлены сравнительные средства на эти медикаменты.
| Название препарата | Примерная стоимость |
| Эсмолол | 100-1500 руб. |
| Метопролол | 100-300 руб. |
| Верапамил | 50-100 руб. |
| Дилтиазем | 200-1000 руб. |
| Кордарон | 100-1000 руб. |
| Дигоксин | 200-2000 руб. |
| Соталол | 100-700 руб. |
В таблице видно, что итоговая стоимость препаратов может варьироваться. Это обусловлено разной дозировкой и формой выпуска. Кроме того, важную роль играет страна-производитель. Зарубежные медикаменты чаще всего стоят намного дороже, однако по своей терапевтической эффективности оказываются сравнимы с отечественными средствами.
Возможные осложнения
Практически в 35% случаев заболевание трансформируется в мерцание сердечных желудочков. Это, в свою очередь, повышает вероятность развития инфаркта, инсульта, ишемии острого течения. Согласно проведенным исследованиям, примерно 70% пациентов с подтвержденной мерцательной аритмией страдает от сердечной недостаточности. Еще у 20% обязательно развивается дисфункция левого желудочка.
Заболевание требует своевременного и грамотного лечения. Тяжелое его течение угрожает аритмогенным шоком и даже полной остановкой сердечной мышцы. Патологический процесс тесно связан с высоким риском появления различного рода когнитивных нарушений и развития сосудистой деменции. При отсутствии терапии последствия могут оказаться самыми неблагоприятными, вплоть до летального исхода.
Как уже было отмечено выше, на фоне мерцательной аритмии существенно повышается вероятность инсульта. Например, у представительниц прекрасного пола этот риск возрастает в 2 раза, а у мужчин — в 1,5 раза. Если больной будет на регулярной основе получать препараты для разжижения крови, вероятность инсульта падает. Прием антикоагулянтов, безусловно, является хорошей профилактикой негативных последствий. Вместе с тем они могут являться причиной внутренних кровотечений. Однако, если сравнивать потенциальные риски и пользу, антикоагулянты целесообразно принимать в курсе терапии, но под постоянным контролем врача.
Лечение аритмии
Существует две стратегии в лечении больных с мерцательной аритмией:
- восстановление синусового ритма с помощью антиаритмических препаратов либо электрическая кардиоверсия с последующей профилактикой рецидива
- контроль ЧЖС в сочетании с антикоагулянтной или антиагрегантной терапией при сохраняющейся МА
Стратегия контроля частоты при мерцательной аритмии также предполагает проведение антикоагуляции. Согласно рекомендациям ACC/AHA/ESC (2006 г.), антитромботическая терапия при мерцательной аритмии предполагает прием аспирина или варфарина. Для подбора терапии имеют значения факторы риска (легкий, умеренный или высокий риск):
|
Легкий риск |
Умеренный риск |
Высокий риск |
|
Возраст 65-74 года |
Возраст старше 75 лет |
ОНМК (ТИА или инфаркт мозга) в анамнезе |
|
Женский пол |
Артериальная гипертензия |
|
|
ИБС |
Хроническая сердечная недостаточность |
Митральный стеноз |
|
Тиреотиксикоз |
Фракция выброса левого желудочка ≤ 35% |
Результаты многоцентровых исследований RACE и AFFIRM не обнаружили достоверных отличий в прогнозе больных при сравнении стратегий контроля ритма и контроля ЧЖС при мерцательной аритмии. Тем не менее, большинство врачей стремится к восстановлению и удержанию синусового ритма при рецидивирующей форме МА. Основной причиной выбора этой тактики лечения является значительное уменьшение риска тромбоэмболических осложнений, а также профилактика электрофизиологического и структурного ремоделирования предсердий.
Согласно международным рекомендациям (ACCAHAESC,2006), выделяют следующие формы МА:
- впервые возникшая: пароксизмальная или персистирующая мерцательная аритмия
- рецидивирующая: пароксизмальная или персистирующая мерцательная аритмия
- постоянная
Мерцательную аритмию принято подразделять на следующие формы:
1.По механизмам развития;
- правильная форма
- неправильная форма
2.По частоте сердечных сокращений(ЧСС);
- тахисистолическая (ЧСС 90-100 в минуту и выше)
- брадисистолическая (ЧСС 60 в минуту и ниже)
- нормосистолическая (ЧСС 60-80 в минуту)
3.По периодичности появления аритмии;
- пароксизмальная (возникающая периодически, каждый такой пароксизм (эпизод аритмии) длится не более 7 дней и нередко проходит самостоятельно, иногда требует приема специальных лекарств для восстановления ритма)
- персистирующая (длится более 7 дней и требует активного восстановления ритма)
- перманентная (длится более года и может быть предпринята попытка восстановления ритма)
- постоянная (длится более года, восстановление ритма не показано в силу его неэффективности)
Что характерно для вегетососудистой дистонии
Для ВСДшника важно уяснить, что его аритмия имеет функциональную природу. И неважно, где именно и в каком количестве она возникает, ясно одно: сердце здорово, а причина кроется совершенно в другом
Экстрасистолия у таких больных проявляется при поступлении в кровь большого количества адреналина. Но как только оно снижается до нормы, все ощущения утихают. То есть проблема носит временный, обратимый характер. Но больные переносят ее очень тяжело. Для них это подобно смерти: перебои сердца застают их внезапно, они могут повторяться на протяжении нескольких месяцев и даже лет, до устранения причины.
В этот момент человека захватывает чувство страха. Он начинает задыхаться, у него подкашиваются ноги, возможна потеря сознания. Больной становится бледным, начинает метаться, кричать. Ощущения в груди напоминают удар по грудной клетке.
Еще больший страх вызывает компенсаторный перерыв после внеочередного сжатия. У больного появляется страх, что его сердце сейчас остановится. Ему кажется, что он умрет, и этого не избежать.
Если возбуждение усиливается, то и усугубляются симптомы. Возникает мерцательная аритмия. Кажется, что сердце работает вне режима, хаотично, как ему заблагорассудится. К счастью, подобное состояние возникает редко.


