Миозит грудной клетки
Содержание:
- Клинически значимая анатомия
- 2.Остеомиелит у детей и взрослых
- Первая помощь при болях в спине и в области плеча
- Симптомы
- Диагностика заболевания
- Диагностика
- Акушерские параличи верхней конечности
- Лечение миозита
- Как устроены суставы пальцев
- Почему возникает шейный миозит?
- Диагностика
- Наши врачи
- Лечение
- Миозиты ног
- Заболевания позвоночника и суставов
- Основные симптомы болезни Бехтерева
- Народные средства лечения миозита
- Патология костной ткани
- Лечение боли в мышцах
- В каком случае необходимо немедленно обращаться к врачу?
- Клинически значимая анатомия
- 1.Что такое остеомиелит и его причины
- Диагностика и лечение полимиозита (ревматической полимиалгии)
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов
S2-S4, латеральнее
передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край
большой седалищной вырезки), передней крестцово-подвздошной связки и иногда
передней поверхности крестцово-бугорной связки. Она проходит через большую
седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная
мышца участвует в наружной ротации, отведении и частично экстензии бедра.
Седалищный нерв обычно выходит из таза ниже брюшка мышцы, однако может существовать множество врожденных вариаций. Взаимосвязь между грушевидной мышцей и седалищным нервом была классифицирована Beaton и Anson с помощью системы классификации, состоящей из шести категорий (Beaton и Anson, 1938 г.). Аномальные отношения обозначаются буквами B, C, D, E, F. К типу «А» относятся нормальные отношения между грушевидной мышцей и седалищным нервом.
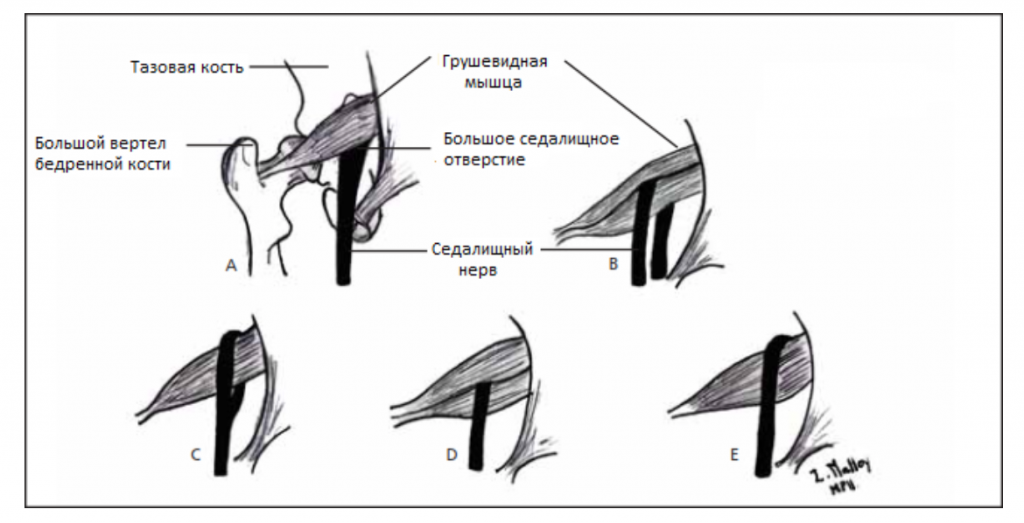
Вариации взаимосвязи седалищного нерва и грушевидной мышцы, показанные
на рисунке выше:
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
Седалищный нерв расщепляется при прохождении через грушевидную мышцу
(B) ниже или
(С) выше;
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
2.Остеомиелит у детей и взрослых
У детей остеомиелит, как правило, протекает в острой форме. Острый остеомиелит развивается быстро и лечится легче. В целом это лучше, чем хронический остеомиелит. Остеомиелит у детей обычно бывает в области костей рук и ног.
У взрослых остеомиелит может быть острым или хроническим. Люди с диабетом, ВИЧ или заболеваниями периферических сосудов более склонны к развитию хронического остеомиелиту, который сохранятся или повторяется даже несмотря на лечение. Хронический или острый остеомиелит у взрослых часто поражает область таза или позвонков. А у пациентов с сахарным диабетом часто страдают кости ног.
Первая помощь при болях в спине и в области плеча
Не важно, сильная боль в плечах и верхней части спины или терпимая, нужно обращаться за квалифицированной помощью. Поскольку природа болевых ощущений чаще неврологическая, то стоит записаться на прием к неврологу
Врачи, работающие в медицинском центре «СмартМед», имеют огромный стаж работы и высокие рейтинги на сайте отзывов «ПроДокторов». Они специализируются на лечении всех неврологических заболеваний, которые приводят к боли в плечах и спине.
Помимо невролога, может потребоваться помощь ортопеда-травматолога
До обращения в клинику, чтобы уменьшить интенсивность болевого синдрома, стоит соблюдать рекомендации:
- не нагружать больное плечо: не носить сумки, отказаться от физической работы, не выполнять упражнения, не делать резких движений, поворотов;
- воздержаться от тепловых процедур;
- минимизировать любые движения, вплоть до полной иммобилизации с помощью фиксации плеча к туловищу.
При сильной боли, которую невозможно терпеть, можно принять обезболивающее. Но лучше приложить к больному месту лед через ткань на 10-15 мин. Он уменьшит отек и боль, вызванную защемлением нервных окончаний.
Если болевой синдром умеренный, до приема врача стоит воздержаться от применения лекарственных средств, которые могут смазать клиническую картину.
Симптомы
Фото: sportobzor.ru
Миозит проявляется появлением боли в пораженных мышцах, которая усиливается при движении и ощупывании. В большинстве случаев боль имеет ноющий или тупой характер. Кроме того, отмечается снижение мышечной силы, которое проявляется появлением мышечной слабости. В редких случаях отмечается локальное покраснение кожи и незначительная отечность в области поражения. Самыми распространенными в настоящее время считаются следующие миозиты:
шейный, который развивается вследствие длительного пребывания в неудобной позе, раннее перенесшей простуды, а также после перенапряжения мышц шеи. Проявляется шейный миозит болью тупого или ноющего характер, которая зачастую локализуется с одной стороны шеи. В редких случаях отмечается иррадиация боли в затылок, висок, плечо, межлопаточную область. Из-за постоянной боли движения в шейном отделе позвоночника несколько ограничены, так как они способствуют усилению болевого синдрома, вследствие чего человек щадит пораженные мышцы шеи;
поясничный, который также может возникнуть в результате длительного нахождения в неудобной позе, переохлаждения или вследствие простудного заболевания
Боль при поясничном миозите преимущественно ноющая, не отмечается острый характер боли, что особенно важно при проведении дифференциальной диагностики, например, с остеохондрозом поясничного отдела позвоночника. Боль усиливается при движении, а также во время надавливания на поясницу.
При пальпации (ощупывании) пораженной мышцы могут отмечаться болезненные уплотнения. Помимо этого, при инфекционной этиологии миозита выявляется незначительное повышение температуры тела, головная боль, общая слабость. Стоит отметить, что острая форма заболевания имеет более яркую клиническую картину, в то время как хронический миозит протекает волнообразно, обострение которого происходит под воздействием провоцирующих факторов (например, общем переохлаждении, перенапряжении, длительных статических нагрузках, острых инфекционных заболеваниях).
Диагностика заболевания
Опрос и осмотр
Диагностика миокардита представляется довольно сложной задачей. Часто не имеется никаких симптомов и заподозрить диагноз врачу по сути позволяет лишь интуиция.
При обследовании пациента врач прослушает его сердце, измерит пульс и артериальное давление. В редких случаях миокардит может быть заподозрен уже при осмотре. Например, при аллергическом миокардите на коже будет видна сыпь. Также можно выявить признаки других болезней, по отношению к которым миокардит развился вторично. На тяжелый миокардит могут указывать резко появившиеся жалобы со стороны сердца.
Лабораторное обследование
- В клиническом анализе крови при миокардите видны признаки воспаления: повышение уровня лейкоцитов и СОЭ.
- Анализ крови на предсердный натрий-уретический пептид или N-терминальный фрагмент предсердного натрийуретического пептида. Это маркеры сердечной недостаточности, образуются в организме при ухудшении функции сердца.
- Определение уровня тропонинов Т и I в крови. Это белки, входящие в состав сердечной мышцы, их уровень в крови повышается в несколько раз при разрушении клеток сердца. Повышение тропонинов возможно и при инфаркте миокарда, и при миокардите.
- При подозрении на инфекционный миокардит выполняют анализы на антитела к возможным возбудителям и/или посев крови. Однако найти возбудителя удается далеко не всегда ввиду их огромного разнообразия.
Функциональная, лучевая и инструментальная диагностика
Биопсия миокарда (взятие образца сердечной мышцы с последующим исследованием под микроскопом) — золотой стандарт диагностики миокардита. Только при исследовании с микроскопом можно точно сказать, что сердечная мышца поражена воспалением. Но это сложно и небезопасно, поэтому его оставляют на крайние случаи. В рутинной же практике для диагностики миокардита пользуются более простыми методами.
- ЭКГ позволяет заподозрить неполадки с сердцем и ограничить круг поиска. Признаки миокардита на ЭКГ неспецифичны, они похожи и на инфаркт миокарда, и на нарушения проводимости. При легкой степени миокардита на ЭКГ и вовсе может не наблюдаться никаких отклонений.
- УЗИ сердца. Показывает состояние сердечной мышцы и клапанов сердца, а также нарушения тока крови. Позволяет в большинстве случаев подтвердить или исключить инфаркт миокарда. Однако метод имеет довольно низкую разрешающую способность при миокардите.
- МРТ сердца. Позволяет рассмотреть сердечную мышцу более детально, чем УЗИ, найти место ее воспаления и повреждения. Наиболее точно работает в сочетании с радиоизотопными препаратами.
- Радиоизотопная диагностика. Специальные радиоизотопные препараты вводят внутривенно, после чего выполняется МРТ сердца. Участки воспаления в сердечной мышце сильнее накапливают изотопы и обнаруживают себя на снимках.
Несмотря на большой прогресс в методах диагностики, примерно в половине случаев удается установить только общий диагноз — “миокардит”, а точная его причина остается неизвестной.
Диагностика
Фото: stophondroz.ru
Диагностика миозита начинается с опроса пациента. В ходе беседы уточняются жалобы, а именно характер боли, степень ее интенсивности, а также факторы, способствующие ее усилению. При миозите отмечается ноющий, тупой или тянущий характер боли, усиление боли возникает при движении и пальпации пораженной мышцы. После опроса врач приступает к пальпации (ощупыванию) мышц, которые беспокоят пациента. Во время пальпации отмечается усиление боли, а также в некоторых случаях могут обнаружиться болезненные уплотнения.
Далее назначаются обще лабораторные анализы (общи анализ крови, общий анализ мочи, биохимический анализ крови), которые помогают выявить изменение показателей, характерное для инфекционной природы заболевания, а также оценивают общее состояние организма человека. Кроме того, на воспаление мышц указывает повышенный уровень креатинкиназы, который выявляется в биохимическом анализе крови.
ЭМГ (электромиограмма) – исследование, позволяющее оценить мышечный ответ на нервный импульс. С помощью данного исследования удается определить очаг поражения мышц, его локализацию, степень тяжести процесса и характер повреждения. В зависимости от типа электродов ЭМГ подразделяют на 2 типа:
- поверхностная, которая является неинвазивной, позволяет оценить работу мышц на обширном участке;
- глубокая (инвазивная) – производится с помощью введения электрода в виде тонкой иглы в толщу мышцы. Данный тип ЭМГ позволяет оценить работу конкретного участка мышцы, который интересует специалиста. Используется значительно реже, чем поверхностная ЭМГ, так как инвазивность процедуры может привести к развитию неприятных побочных эффектов.
Магнитно-резонансная томография (МРТ) в настоящее время является одним из самых безопасных и эффективных методов диагностики. Благодаря МРТ удается выявить пораженные области и изменения в мышцах, что значительно облегчает постановку рассматриваемого диагноза.
Наиболее информативным методом диагностики является биопсия пораженной мышцы, которая позволяет с наибольшей точностью подтвердить или, наоборот, опровергнуть наличие у человека миозита. Наиболее часто выполняется тонкоигольная биопсия, несколько реже – открытая биопсия (через надрез кожи небольшого размера вырезается небольшой участок исследуемой мышцы). Исследование не требует от пациента предварительной подготовки, проводится в асептических условиях под местной анестезией. Полученный материал отправляется в специальную лабораторию для гистологического исследования. Так как данная процедура является инвазивной, возможно развитие таких осложнений, как кровотечение, инфицирование, гематома на месте пункции и так далее.
Важно уметь дифференцировать миозит с другими заболеваниями. Так, например, боль в пояснице ноющего характера может указывать на наличие у человека заболевания почек
Чтобы это выяснить, врач дополнительно проверяет симптом поколачивания (Пастернацкого), который считается положительным при появлении болезненности в проекции почек при поколачивании в поясничной области. Кроме того, тщательно исследуется результат общего анализа мочи и биохимического анализа крови. Дополнительно врач может назначить УЗИ почек, которое поможет визуализировать имеющуюся проблему со стороны почек. При подозрении на грыжу позвоночника или обострение остеохондроза уточняется характер боли, которая будет более выраженной и стойкой, а также уточняется наличие или отсутствие иррадиации боли. Далее выполняются рентгенологическое исследование, КТ или МРТ интересующего отдела позвоночника. При наличии боли в икроножных мышцах назначается ультразвуковое исследование сосудов нижних конечностей, чтобы исключить поражение вен или артерий ног.
Акушерские параличи верхней конечности
Акушерские параличи развиваются вследствие повреждения плечевого сплетения и образующие его нервных корешков во время родов.
Различают три вида параличей в зависимости от уровня поражения плечевого сплетения:
1. Верхний — Дюшенна-Эрба, симптомы: рука пассивно свисает, движения в ней отсутствуют или сохраняются только в кисти, рука приведена к туловищу и ротирована внутрь, кисть в положении ладонной флексии. Если ребенка приподнять, ручка отвисает назад.
2. Нижний – Дежерина-Клюмпке, симптомы: отсутствуют движения кисти и пальцев, рука свисает и ребенок носит ее, поддерживая здоровой рукой.
3. Смешанный — типа Эрба-Клюмпке и Клюмпке-Эрба.
Прогноз, как правило, благоприятный и зависит от степени паралича и раннего начатого лечения.

Лечение миозита
 Схема лечения воспаления мышц бедра зависит от симптомов, типа и характера патологии, локализации. В одних случаях она сводится к приему медицинских препаратов, в других требует пройти курс физиотерапии.
Схема лечения воспаления мышц бедра зависит от симптомов, типа и характера патологии, локализации. В одних случаях она сводится к приему медицинских препаратов, в других требует пройти курс физиотерапии.
Назначение лекарственных средств при миозите:
- Кортикостероиды. Гормональные препараты. При больших дозировках снижают активность иммунитета, что уменьшает воспаление. Самые распространенные: Преднизолон, Гидрокортизон, Бетаметазон, Дексаметазон.
- Иммуносупрессоры. К ним относятся Азатиоприн, Метотрексат, Плаквенил, Циклофосфамид. Угнетают функцию выработки эритроцитов и лейкоцитов. Главный недостаток — побочное действие на печень и органы ЖКТ, потеря волос. Требуют ежемесячного контроля крови.
- Гамма-глобулины. Снижают уровень фермента, который резко повышается в крови при разрушении мышечных тканей. Наиболее эффективен при миозитах, вызванных вирусными инфекциями.
- Противовирусные. Устраняют первопричину заболевания — вирусную инфекцию.
- Антибактериальные. Угнетают действие бактерий и препятствуют их размножению в организме.
Как устроены суставы пальцев
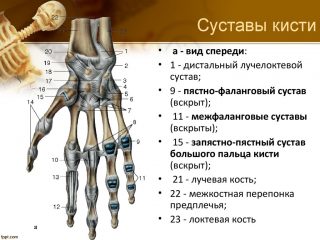 Кисть человека имеет сложное строение, которое помогает делать захват, отвечает за мелкую моторику. Это наиболее подвижная часть опорно-двигательной системы. В нее входит множество костей и фаланги, составляющие пальцы.
Кисть человека имеет сложное строение, которое помогает делать захват, отвечает за мелкую моторику. Это наиболее подвижная часть опорно-двигательной системы. В нее входит множество костей и фаланги, составляющие пальцы.
Фаланги относятся по структуре к трубчатым костям. Они имеют прямую форму, шаровидные головки на конце, которые соединяются между собой типичными блоковидными сочленениями. Такая система сцепления позволяет пальцам сгибаться только в одну сторону, когда человек сжимает руку в кулак. Также в этих точках часто возникают переломы и вывихи.
В указательном, среднем, безымянном пальце и мизинце по три фаланги. Наибольшая подвижность наблюдается в проксимальном отделе, который соединяется с пястными костями.
Большой палец имеет только пястно-фаланговый и межфаланговый суставы, которые соединяются с пястной костью. Он также сгибается только в одном направлении, но более подвижен в месте соединения с ладонью.
Любите хрустеть пальцами?
Нет 0%
Да 0%
Иногда 0%
Проголосовало:
Почему возникает шейный миозит?
Существуют разные формы болезни, вызваны они различными причинами.
- Воспалительные заболевания. Некоторые болезни характеризуются хроническими воспалительными процессами вразных частях организма, втом числе вмышцах шеи. Обычно они вызваны аутоиммунными состояниями, при которых иммунные клетки начинают вести себя неправильно иатаковать собственные ткани. Например, шейные мышцы (нонеони одни) могут страдать при таких заболеваниях, как дерматомиозит, полимиозит.
- Инфекционные болезни. Самая распространенная причина— вирусы. Воспаление вмышечной ткани может возникать при гриппе, простуде. Реже виновниками становятся болезнетворные грибки ибактерии.
- Прием некоторых лекарств. При этом вмышцах невсегда обнаруживают воспаление (такие состояния называют миопатиями). Причиной могут быть статины (лекарства, которые используют для снижения вкрови уровня вредногохолестерина), альфа-интерферон идр.
- Отравления. Например, алкоголем, кокаином.
- Травмы. Травмирование шейных мышц споследующим развитием воспалительного процесса может произойти врезультате слишком интенсивных спортивных занятий.
Диагностика
Поскольку миозит можно легко перепутать с другими патологическими состояниями, особое внимание медики клиники ЦЭЛТ уделяют диагностике. Она проводится в комплексе, позволяет поставить точный диагноз и включает в себя следующее:
- осмотр у специалиста;
- сбор анамнеза;
- ;
- УЗИ.
Наши врачи

Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием

Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием
Лечение
Иглорефлексотерапия
- Стоимость: 3 000 руб.
- Продолжительность: до 20 минут
Подробнее
В первую очередь медики клиники ЦЭЛТ направляют свои усилия на устранение причины, вызвавшей развития заболевания
Наряду с этим уделяется внимание устранению болевых ощущений. Для решения этой задачи используются нестероидные противовоспалительные препараты, согревающие мази и гели
Стоит отметить, что сам план лечения составляется индивидуально, в зависимости от этиологии заболевания и стадии его развития. Так, при лечении бактериальных инфекций используются антибиотики, паразитарных — противопаразитарная терпапия. Гнойный миозит нередко требует вмешательства хирурга, который осуществляет вскрытие гнойника и промывание раны.
Хорошо зарекомендовали себя массажи, иглорефлексотерапия и физиотерапия. После того как болевая симптоматика устранена, наши медики назначают пациентам ЛФК.
- Миалгия
- Головокружение
Миозиты ног
Заболевания мышц бедра, голеней, стоп могут иметь различные причины: инфекция, аутоиммунные заболевания, травмы, глистная инвазия, интоксикация, опухоли, болезни соединительной ткани, ортопедическая патология. Частыми симптомами нервно-мышечных заболеваний являются миалгии (боли), напряжение в мышцах, слабость и т.д. Частым проявлением заболеваний икроножных мышц как у детей так и у взрослых является синдром Крампи — судороги икроножных мышц, которые встречаются у здоровых людей и могут быть проявлением неврологического заболевания, при эндокринопатиях, при нарушении электролитного баланса (например, после приема мочегонных препаратов), при острой или перенесенной инфекции.
Заболевания позвоночника и суставов
Мышцы реагируют на нарушение работы связанных с ними суставов4 и позвонков5. Поэтому миалгия является одним из симптомов болезней позвоночника5,11 и суставов конечностей 4. Например, при остеохондрозе или сколиозе (искривлении позвоночника) болезненность в шее, грудной клетке или пояснице связана с перенапряжением околопозвоночных мышц5,11. А в запущенных случаях, когда позвонок сдавливает нервный корешок, выходящий из спинного мозга, боль может «отдавать» в руку или ногу11.

Нередко миалгия при остеохондрозе сочетается с чувством онемения или «ползания мурашек». В момент острой боли человек застывает, принимая вынужденное положение11.
Основные симптомы болезни Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Диагностика анкилозирующего спондилита: почему это сложно
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор — это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Народные средства лечения миозита
Миозит мышц спины вызывает боли, для облегчения которых в народной медицине применяются растения и другие природные средства согревающего и/или противовоспалительного действия.
Одно из распространенных средств при миозите – измельченная пресноводная губка бодяга. Ее порошок растирается со сливочным маслом и втирается в кожу. Также для облегчения мышечного спазма и воспаления используются распаренные листья капусты или лопуха, горячее пюре картофеля или компрессы из нагретой соли. Другие растения, используемые как противовоспалительные средства – аптечная ромашка, зверобой, хвощ полевой.
По сравнению с медикаментозными препаратами, например, нестероидными противовоспалительными средствами (НПВС) рецепты народной медицины имеют то преимущество, что не оказывают побочных эффектов. Поэтому родители нередко используют их для домашнего лечения миозита у детей.
Однако главная опасность самолечения состоит не в побочных действиях, а в неправильном применении народных средств
Ведь при миозите важно не просто облегчить симптомы, а воздействовать на причину заболевания. Иначе воспалительный процесс может прогрессировать и привести к осложнениям
Патология костной ткани
- Болезнь Педжета. Заболевание костей при нарушении регуляции костного обмена, которые могут проявлять себя после 40 лет: слабость, неврологическая симптоматика (нарастающая глухота, прогрессирующая слепота, мышечная слабость, парестезии — онемения), асимметриная боль в тазу или в других костях с возможным захватом лопатки. Возникает, как следствие повышенной секреции паратгормона (гормон паращитовидных желез, которых у человека четыре). Диагностика болезни Педжета сопряжена с рядом сложностей, но вполне доступна при наличии соответствующего оборудования и лабораторной диагностики.
- Опухоль лопатки или опухоль легких. Первичная опухоль самой лопатки или прорастание опухоли их грудной клетки (легкие) вызывает боль в спине, межлопаточной области и в шее. Такие состояния нужно лечить вовремя, проводя при хронических болевых синдромах своевременную диагностику.
- Фасеточный синдром подробнее здесь.
Лечение боли в мышцах
В Клинике боли ЦЭЛТ применяются современные методики лечения боли в мышцах, которые позволяет эффективно справляться с существующей проблемой. В первую очередь оно направлено на устранение её первоисточника. Системная терапия позволяет свести к минимуму (а то и полностью исключить) болезненные ощущения. Она предусматривает применение обезболивающих средств, нестероидных противовоспалительных препаратов и опиатов. Системная терапия комбинируется с другими методами лечения:
- ЛФК;
- массажем;
- электромиостимуляцией;
- физиологической и мануальной терапией.
- Боль в седалищном нерве
- Боль в кистях
В каком случае необходимо немедленно обращаться к врачу?
Срочный визит к специалисту необходим, если боли:
- острые, интенсивные, сохраняются более трех дней, не проходят после отдыха;
- возникают после травмы;
- сопровождаются нарушением движений в позвоночнике;
- сопровождаются нарушением функции тазовых органов;
- распространяются на ягодицу, бедро, голень, стопу, сопровождаются онемением конечности;
- приступообразные, очень сильные, односторонние, сопровождаются нарушением мочеиспускания, повышением температуры тела;
- возникают в первом триместре беременности, интенсивные, схваткообразные, сопровождаются болью в животе.
Клинически значимая анатомия
Приводящие мышцы бедра состоят из 5 мышц, которые можно разделить на
длинные (тонкая мышца и большая приводящая мышца) и короткие (гребенчатая мышца,
короткая приводящая мышца и длинная приводящая мышца) аддукторы. Эти мышцы
помогают стабилизировать таз и приводят бедра к средней линии.
Приводящие мышцы начинаются от нижней части тазовой кости и прикрепляются к бедренной кости, располагаясь между сгибателями и разгибателями бедра
Они используются, когда мы скрещиваем ноги, или, что более важно, при балансировке таза в положении стоя и при ходьбе

Большая приводящая мышца — самая большая мышца из этой группы, находящаяся
позади всех остальных. Существуют 2 части этой мышцы – часть, функционально принадлежащая
аддукторам и часть, принадлежащая хамстрингам. Аддукторная часть простирается от
нижней ветви лобковой кости и ветви седалищной кости, прикрепляясь к
шероховатой линии бедренной кости и медиальному надмыщелку (к его сухожильному
креплению). Часть, относящаяся к хамстрингам, простирается от бугристости седалищной
кости до приводящего бугорка и медиальной надмыщелковой линии. Функция большой
приводящей мышцы — приведение, помощь в сгибании бедра (аддукторная часть) и в
разгибании бедра (часть, относящаяся к хамстрингам).
Длинная приводящая мышца простирается от верхней ветви лобковой кости и
лобкового симфиза и прикрепляются к шероховатой линии бедренной кости. Это
большая и плоская веерообразная мышца, которая образует часть медиальной
границы бедренного треугольника. Она также образует апоневроз в месте ее
дистального прикрепления, который распространяется на медиальную широкую мышцу
бедра. Длинная приводящая мышца приводит и медиально ротирует бедро.
Короткая приводящая мышца располагается под длинной и простирается от
нижней ветви лобковой кости к задней части шероховатой линии бедренной кости.
Короткая мышца приводит бедро.
Тонкая мышца — единственная двусуставная мышца, простирающаяся от ее прикрепления на нижнем крае лобкового симфиза до медиальной поверхности большеберцовой кости, вставляющаяся в «гусиную лапку» между сухожилиями портняжной мышцы и полусухожильной мышцы. Это самая поверхностная мышца из группы приводящих мышц, функция которой заключается в приведении бедра и сгибании колена.
1.Что такое остеомиелит и его причины
Остеомиелит – это инфекция кости. Редкое, но серьезное заболевание. Кости могут поражаться по-разному. Например, инфекция в одной части тела может распространиться в кость. Или в открытый перелом кости непосредственно может попасть инфекция.
Причины остеомиелита
В большинстве случаев причиной остеомиелита становится бактерия, называемая золотистый стафилококк. Некоторые хронические заболевания, такие как диабет, могут увеличить риск развития остеомиелита.
Остеомиелит встречается редко, примерно у одного из 5000 людей. И это заболевание может быть как у детей, так и у взрослых. Некоторые факторы, ослабляющие иммунную систему, могут увеличить риск развития остеомиелита. К ним относятся:
- Диабет (он связан с большинством случаев остеомиелита);
- Серповидно-клеточная анемия;
- ВИЧ или СПИД;
- Ревматоидный артрит;
- Внутривенное употребление наркотиков;
- Алкоголизм;
- Длительное применение стероидов.
Хирургические операции на костях, в том числе, замена коленных и тазобедренных суставов, тоже увеличивают риск попадания инфекции в кость.
Диагностика и лечение полимиозита (ревматической полимиалгии)
Эти заболевания часто бывают трудны в диагностике и требуют исследования. Для диагностики полимиозита мы используем лабораторные и инструментальные методы исследования:
- Аутоантитела к мышечной ткани в сыворотке крови – показатель агрессии иммунной системы в отношении мышц,
- Креатинкиназа в сыворотки крови – показатель текущего разрушения мышечной ткани.
- ЭНМГ (электронейромиография). Это исследование, отражающее реакцию мышц на магнитную стимуляцию. В нашей клинике работают ревматологи и неврологи, владеющие методикой проведения жлектронейромиографии.
- УЗИ (ультразвуковое исследование) мышц для диагностики различных паразитарных поражений мышц, последствий и активности воспалительного процесса (фиброз, отек мышц и др).
Для лечения полимиозита в нашей клинике вы можете обратиться к врачу-ревматологу.
Мы будем строить лечение в трёх направлениях:
- Купирование острого периода, облегчение боли.
- Плановое лечение для предотвращения рецидивов (повторных атак заболевания).
- Коррекция работы иммунной системы и лечение сопутствующий инфекционных или паразитарных заболеваний, если они выступили провокатором полимиозита (полимиалгии).
Если по окончании активного воспалительного процесса сохраняются нарушения подвижности – предложим Вам восстановительное лечение.


