Токсикоз беременных
Содержание:
- Редкие токсикозы беременных
- ТОКСИКОЗЫ
- Прогноз и предупреждение раннего токсикоза беременных
- Лечение токсикоза беременных
- Токсикозы беременных
- ТОКСИКОЗЫ БЕРЕМЕННЫХ
- ГЕСТОЗ
- Лечение раннего токсикоза беременных
- Лечение диффузного эутиреоидного зоба
- Почему возникает ранний токсикоз беременных
- РВОТА БЕРЕМЕННЫХ (EMESIS — RAVIDARUM)
- Симптомы раннего токсикоза беременных
- Диффузный токсический зоб (ДТЗ или болезнь Грейвса).
- ГЕСТОЗ
Редкие токсикозы беременных
Если говорить о редких формах токсикоза беременных, то стоит выделить несколько наиболее выраженных.
Дерматозы беременных
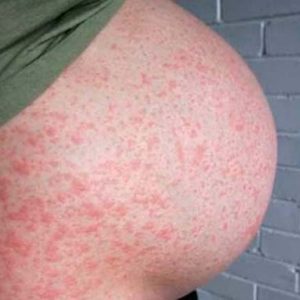 Возникают на фоне гормональных нарушений, «сбоях» обменных процессов и дисбаланса между корой и подкорковыми структурами головного мозга. Появляются подобные токсикозы практически сразу после зачатия, исчезают после родов.
Возникают на фоне гормональных нарушений, «сбоях» обменных процессов и дисбаланса между корой и подкорковыми структурами головного мозга. Появляются подобные токсикозы практически сразу после зачатия, исчезают после родов.
Дерматозы беременных проявляются экземами, эритемами, крапивницей и герпетическими высыпаниями. Никакой опасности для жизни матери и плода они не представляют, но лечение необходимо, так как это позволит облегчить состояние женщины.
В рамках мероприятий, направленных на избавление от рассматриваемой формы редкого гестационного осложнения, назначается диета с ограничением белков и жиров. Из лекарственных препаратов эффективными будут те, которые способны нормализовать обмен веществ.
Желтуха беременных
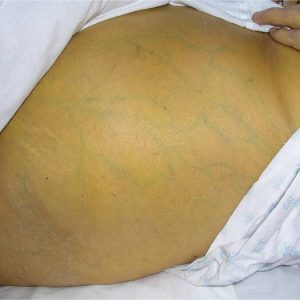 Чаще всего возникает в третьем триместре беременности, но может сопровождать и ранний токсикоз, который протекает тяжело. При появлении желтухи у беременных врач должен обязательно провести обследование женщины с целью дифференциации рассматриваемого состояния от патологического поражения печени и/или желчевыводящих путей.
Чаще всего возникает в третьем триместре беременности, но может сопровождать и ранний токсикоз, который протекает тяжело. При появлении желтухи у беременных врач должен обязательно провести обследование женщины с целью дифференциации рассматриваемого состояния от патологического поражения печени и/или желчевыводящих путей.
Лечение желтухи беременных заключается в назначении рационального питания и применении определенных лекарственных препаратов – например, холестирамина или нерабола. Допускается использование в лечении желтухи беременных антигистаминных препаратов и фенобарбитала, а если клинические проявления рассматриваемой формы гестационного осложнения нарастают, да еще и сопровождаются тяжелым течением раннего или позднего токсикоза, то женщине будет показано прерывание беременности.
Острый жировой гепатоз беременных
Крайне опасное состояние, которое развивается на 33-40 неделе беременности. Всегда начинается остро, практически во всех случаях заканчивается смертью плода или самой женщины.
Лечение острого жирового гепатоза беременных подразумевает незамедлительное прерывание беременности, проведение дезинтоксикационной терапии и введение белковых/липотропных средств.
Хорея беременных
Эту форму связывают с нарушением обмена кальция, который происходит по причине гипофункции паращитовидных желез. Проявляется хорея беременных судорожными подергиваниями мышц верхних/нижних конечностей. Чаще всего такая форма редкого токсикоза встречается у женщин с ревматизмом в анамнезе.
Лечение хореи беременных проводится в стационаре, женщине назначаются препараты седативного действия и средства, которые способны нормализовать обмен кальция (витамины D, E и глюконат кальция).
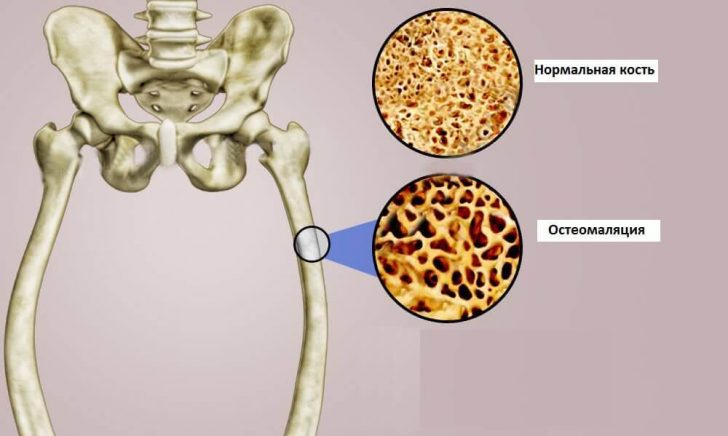
Остеомаляция
Это крайне редко встречающаяся форма токсикоза беременных, обусловлено ее развитие декальцификацией костей и их размягчением. Чаще всего поражаются кости таза и позвоночник, этот процесс сопровождается сильными болями и деформацией пострадавших костей.
Лечение остеомаляции беременных заключается в проведении терапии, направленной на нормализацию фосфорно-кальциевого обмена.
Токсикозы беременных – это нарушения в организме, которые связаны с наступлением зачатия. Врачи преследуют цель не только облегчить состояние женщины, но и сохранить нормальное внутриутробное развитие плода. Независимо от того, какой вид токсикоза развивается у беременной женщины и в какой степени тяжести протекает, женщина должна находиться под наблюдением гинеколога, а в большинстве случаев – на стационарном лечении.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
11,698 просмотров всего, 1 просмотров сегодня
ТОКСИКОЗЫ
Рвота беременных. Этиология
до конца не выяснена. Наиболее распространена нервно-рефлекторная
теория, согласно которой важную роль в развитии заболевания играют
нарушения взаимоотношения ЦНС и внутренних органов. Существенное
значение имеет преобладание возбуждения в подкорковых структурах ЦНС
(ретикулярной формации, центрах регуляции продолговатого мозга). В
указанных областях располагаются рвотный центр и хеморецепторная
триггерная зона, регулирующие рвотный акт. Рядом с ними находятся
дыхательный, вазомоторный, слюноотделительный центры, ядра обонятельной
системы мозга. Близкое расположение указанных центров обусловливает
одновременное появление тошноты и ряд сопутствующих вегетативных
расстройств: усиление саливации, углубление дыхания, тахикардию,
бледность кожных покровов вследствие спазма периферических сосудов.
Преобладание
возбуждения в подкорковых структурах мозга с возникновением
вегетативной реакции связывают с патологическими процессами в половых
органах (перенесенные воспалительные заболевания), нарушающими
рецепторный аппарат матки. Возможно также его повреждение плодным яйцом.
Это наблюдается при нарушении физиологических взаимосвязей материнского
организма и трофобласта в ранние сроки гестации.
Вегетативные
расстройства в начале беременности могут быть обусловлены гормональными
нарушениями, в частности повышением уровня ХГ. При многоплодии и
пузырном заносе, когда выделяется большое количество ХГ, рвота
беременных наблюдается особенно часто.
К развитию токсикозов предрасполагают хронические заболевания желудочно-кишечного тракта, печени, астенический синдром.
Прогноз и предупреждение раннего токсикоза беременных
Прогрессирующий ранний токсикоз беременных со временем вызывает сильное обезвоживание, полиорганную недостаточность, нарушения работы почек, печени и сердца. Одно из самых опасных и смертельных осложнений – желтая атрофия печени. У многих пациенток с тяжелой формой токсикоза беременных происходит спонтанный выкидыш. В более легких случаях в 12-13 недель симптомы токсикоза исчезают самостоятельно. Если они продолжают беспокоить пациентку, исключают соматические заболевания (гепатит, гепатоз, панкреатит) или акушерскую патологию (чаще всего это пузырный занос).
Профилактику токсикоза беременных нужно проводить еще до зачатия. Рекомендуют выявить и пролечить заболевания внутренних органов и половые инфекции, вести здоровый образ жизни, избегать искусственных абортов.
Лечение токсикоза беременных
Лечение назначается врачом и требует четкого следования его указаниям. Подход к лечению многосторонний и зависит от формы патологии:
Легкая
Эту форму патологии достаточно наблюдать амбулаторно. Беременную женщину с легкой формой токсикоза лечат таким образом, чтобы обеспечить сохранение контроля над ситуацией и ее улучшение. Для этого достаточно обеспечить беременной физический и психологический комфорт, при необходимости врач назначит для этого седативные препараты – например, валериану или пустырник. Помогут избежать позывов к рвоте противорвотные препараты и дробное питание легкоусваиваемой пищей. Принимать ее необходимо небольшими порциями и часто. Снизить слюноотделение помогают дубящие травяные растворы ромашки, шалфея и мяты.
Умеренная
Умеренный токсикоз требует условий стационара, где беременной показано парентеральное введение солевых растворов, белков, глюкозы и других питательных веществ, которых не хватает организму. Для снижения рвоты назначаются нейролептики – например, дроперидол. Доказан положительный эффект физиотерапии. Высокую эффективность показывают иглоукалывание, ароматерапия, фитотерапия, электросон, гальванизация, эндоназальный электрофорез.
Выраженная
При чрезмерном токсикозе необходима серьезная интенсивная терапия. Методы лечения сводятся к введению в организм беременной необходимых питательных веществ с помощью клизм и инфузий. Применяется лекарственная терапия: вводятся преимущественно противорвотные и нейролептические препараты. Тяжелая форма требует пристального внимания к состоянию беременной, поскольку несвоевременное или неправильно подобранное лечение грозит завершиться комой и даже летальным исходом. В особо тяжелых случаях для сохранения жизни женщине может быть рекомендовано прерывание беременности.
Последствия и профилактика
Чаще всего завершение раннего токсикоза приходится на 12–13 неделю беременности, и самочувствие беременной женщины улучшается. Но при токсикозе велик риск развития следующих патологий:
- дегидратация: обезвоживание организма;
- полиорганная недостаточность: нарушается работа сердца, печени, почек;
- желтая атрофия печени: это смертельно опасное последствие токсикоза;
- самопроизвольный аборт.
Если токсикоз наблюдается слишком долго, потребуется исключить ряд патологий: панкреатит и гепатит. Причиной затяжного токсикоза зачастую оказываются акушерские патологии – например, пузырный занос или гепатоз.
Профилактика токсикоза должна осуществляться задолго до наступления беременности. Женщины, которые не делают аборты и ведут здоровый образ жизни, снижают до минимума риск развития токсикоза любой степени тяжести, вплоть до его полного отсутствия. Также необходимо ответственно относиться к предстоящей беременности: при ее планировании требуется выявить и вылечить заболевания, провоцирующие токсикоз.
Токсикозы беременных
Токсикоз – состояние беременных, которое связанно с изменениями в организме беременной женщины и ростом плода. Это осложнение беременности является следствием недостатка возможностей в организме матери обеспечить все потребности растущего ребенка. Данное явление исчезает в послеродовой период.
Токсикоз является малоприятным явлением, как на ранней стадии, так и на более поздней. В настоящее время доказано,что проявление недомогания при беременности чаще всего является наследственным. Вызваны частые приступы токсикоза повышенным гормоном ХГЧ в крови.
Ранний токсикоз беременных
Ранний токсикоз развивается в первые недели беременности. В этот период состояние матери характеризуется повышенным слюнотечением (гиперсаливацией), тошнотой, рвотой, изменением вкусовых пристрастий, снижение аппетита, сонливость. Проявление такого вида токсикоза встречается у 60% беременных.
Существует 3 степени развития раннего токсикоза, которые определяются наличием и частотой рвоты.
- Легкая степень проявления симптомов раннего токсикоза. Она сопровождается приступами рвоты до 5 раз в сутки. Обычно тошнота связана с приемом пищи, но может беспокоить и натощак. Общее состояние матери удовлетворительное. Анализы крови и мочи в норме.
- Средняя степень. Характеризуется рвотой до 12 раз в сутки. Отмечается легкая слабость, появление симптомов интоксикации, снижение веса (до 5 кг. в неделю), нарушение аппетита и сна, появление ацетона в моче.
- Тяжелая степень. Характерны многократные приступы рвоты (от 20 раз в сутки), что влияет на сильное снижение массы тела (до 15 кг), сильная слабость, нарушение сна, апатичное состояние, присутствие в моче ацетона и белка.
Поздний токсикоз беременных
Беременные, у которых наблюдался период раннего токсикоза, больше подвержены проявлению и позднего токсикоза. Начать проявляться он может с 5 месяца беременности, но чаще всего его симптомы начинают беспокоить с 28 недели. Причиной развития позднего токсикоза могут стать нарушения функции сердечно-сосудистой и эндокринной систем, органов обмена и выделения.
Существует 4 формы проявления позднего токсикоза:
- Водянка. Для данного проявления токсикоза характерны: избыточная прибавка веса, ярко выраженные отеки, общее состояние беременной удовлетворительное. Роды, как правило, наступают в положенный срок.
- Нефропатия. Основные признаки: отеки, протеинурия, повышение артериального давления.
- Преэклампсия. Данная форма характеризуется нарушением функций ЦНС, повышенным артериальным давлением, возбуждением (реже сонливостью), головными болями.
- Эклампсия. Для такого проявления позднего токсикоза характерны судороги и потеря сознания. При такой форме гестоза не исключено прерывание беременности.
Профилактика раннего и позднего токсикоза заключается в своевременном выявлении и лечении заболеваний сердечно-сосудистой, мочеполовой, эндокринной систем. Также очень важны: здоровый образ жизни, исключение абортов, регулярные обследования у специалистов до беременности и во время ее протекания.
ТОКСИКОЗЫ БЕРЕМЕННЫХ
Токсикозы беременных — осложнения беременности, которые, как правило, проявляются в первой половине беременности и характеризуются диспепсическими расстройствами и нарушениями всех видов обмена.
КОД ПО МКБ-10O21 Чрезмерная рвота беременных.O21.0 Рвота беременных лёгкая или умеренная.O21.1 Чрезмерная или тяжёлая рвота беременных с нарушениями обмена веществ.O21.2 Поздняя рвота беременных.O21.8 Другие формы рвоты, осложняющей беременность.O21.9 Рвота беременных неуточнённая.
ЭПИДЕМИОЛОГИЯ
Частота развития токсикозов составляет до 2–3%.
ПРОФИЛАКТИКА
Профилактика с учётом отсутствия точных знаний об этиологии заболевания носит абстрактный характер.Предлагаются рекомендации лечения ЖКТ до беременности, соблюдение диеты.
КЛАССИФИКАЦИЯ
К токсикозам беременных относят рвоту беременных, слюнотечение, а также такие редкие формы, как дермопатию (дерматоз), тетанию, БА, гепатоз, остеомаляцию и другие.
ГЕСТОЗ
Гестоз (от латинского «- estatio» — беременность) представляет собой осложнение физиологически протекающей беременности, характеризующееся глубоким расстройством функции жизненно важных органов и систем, развивающийся, как правило, после 20 нед беременности. Классической триадой симптомов при этом является: повышение АД, протеинурия, отёки.
Основу гестозов составляют генерализованный спазм сосудов, гиповолемия, изменения реологических и коагуляционных свойств крови, нарушения микроциркуляции и водно-солевого обмена. Эти изменения вызывают гипоперфузию тканей и развитие в них дистрофии вплоть до некроза.
Лечение раннего токсикоза беременных
При легкой степени токсикоза беременных нет надобности ложиться в стационар. Ей назначают успокоительные растительные сборы (валериану, мяту, пустырник, мелису), витамины, противорвотные (церукал). Рекомендуют покой, избегать стрессов, не переутомляться. Есть беременной нужно 5-6 раз в день, маленькими порциями, легкую пищу. Если есть жалобы на гипрсаливацию, рекомендуют полоскать рот отварами с дубильными свойствами (корой дуба, шалфеем, ромашкой).
Госпитализация показана только при средней и чрезмерной степени патологии. При средней выраженности токсикоза беременных в больнице назначают внутривенные инфузии солевых растворов, глюкозы, альбуминов, гепатопротекторов, витаминных комплексов. Для уменьшения рвоты назначают нейролептики (хлорпромазин, дроперидол), но применяют их строго по показаниям. Хорошее действие оказывают физиотерапевтические процедуры (электросон, эндоназальный электрофорез, гальванизация), а также фитотерапия, ароматерапия, иглоукалывание.
Чрезмерную рвоту или третью степень токсикоза беременных необходимо лечить в условиях реанимации либо палаты интенсивной терапии, постоянно контролировать показатели гемодинамики и лабораторные анализы. Внутривенно вводят до 3-х литров солевых растворов и глюкозы, дают нейролептики, гепатопротекторы, противорвотные препараты, при необходимости ставят питательные клизмы или налаживают парентеральное питание. При тяжелой форме токсикоза беременных существует угроза жизни для плода и пациентки. Если лечение не было праведно своевременно, наступает сильное обезвоживание, кома и смерть. Если не удается в первые сутки корректировать состояние, показано прерывание беременности.
Лечение диффузного эутиреоидного зоба
В зависимости от длительности и степени выраженности патологического процесса, выбирается один из трех вариантов консервативного лечения больных с диффузным эутиреоидным зобом:
1. лечение с применением только препаратов йода;
2. монотерапия левотироксином натрия;
3. комбинированная коррекция, предполагающая использование наряду с препаратами йода и левотироксина натрия.
Если патологический процесс выявлен на самых ранних стадиях, и детям, и взрослым до 45 лет назначают препараты йода с дозой не менее 100-200 мкг в день. Такая схема лечения позволяет подавить рост тироцитов. Преимуществами данной схемы лечения является воздействие на причинный фактор, отсутствие побочных эффектов, простота назначения, не предусматривающая индивидуального подбора дозировки и частого контроля уровня гормонов.
Левотироксин натрия является препаратом для супрессивной терапии, приостанавливает рост тироцитов, воздействуя на тиреотропный гормон и поддерживая его уровень в пределах 0,1-0,4 мМЕ/л. Недостатками этого варианта лечения считают высокую вероятность возобновления роста щитовидной железы после отмены препарата, возможность развития медикаментозного тиреотоксикоза, а также необходимость в индивидуальном подборе дозировки, предполагающей постоянный контроль уровня гормонов.
Комбинированное лечение диффузного эутиреоидного зоба предполагает применение в сутки 200 мкг йода и 150 мкг левотироксина натрия. Эта схема лечения является самой благоприятной, так как объем щитовидной железы быстро уменьшается благодаря применению левотироксина. В тот же момент нет риска повторного развития зоба после его отмены, так как извне поступает препараты йода, которые восполняют сниженный уровень йода в щитовидной железе. Назначение препаратов может быть поэтапным. Так, к примеру, если через полгода после приема препаратов йода на ультразвуковом исследовании не наблюдается уменьшения размеров щитовидной железы, в схему лечения включают левотироксин натрия. Ещё через 6 месяцев в зависимости от результатов ультразвуковой диагностики, этот препарат отменяют.
Диффузный эутиреоидный зоб нулевой степени не требует медикаментозного лечения. Однако необходим регулярный контроль за размерами щитовидной железы и уровнем гормонов. Если причиной диффузного эутиреоидного зоба 1 степени является недостаток поступления йода в организм, больным назначают в качестве основного лечения калия йодид, а в качестве заместительной терапии — эутирокс.
Больным с диффузным эутиреоидным зобом пожилого возраста, несмотря на регулярный прием препаратов йода и левотироксина натрия, необходимо проходить ежегодное наблюдение, включающее контрольное ультразвуковое исследование щитовидной железы и определение уровня тиреотропного гормона в крови.
Во время беременности, женщинам из йоддефицитных регионов рекомендуют проводить терапию только йодом, назначив суточную дозу, равную 250 мкг. В пищу следует употреблять йодированную соль. Очень редко прибегают к использованию комбинированной терапии.
Если диффузное увеличение щитовидной железы достигает гигантских размеров, либо сопровождается компрессией окружающих органов, прибегают к хирургическому вмешательству, произведя резекцию долей щитовидной железы.
Любой из вариантов коррекции диффузного эутиреоидного зоба предполагает дальнейшие профилактические мероприятия, одним из которых является использование йодированной соли при приготовлении пищи.
Почему возникает ранний токсикоз беременных
В основе этиологии и патогенеза ранней формы токсикоза беременных лежат изменения, связанные с имплантацией зародыша и его начального развития. Современная наука выдала несколько гипотез, объясняющих механизмы возникновения патологии. Из них самые обоснованные — токсическая, нейрорефлекторная, гормональная, психогенная, иммунологическая. Сторонники токсической гипотезы утверждают, что токсикоз возникает как реакция на выделение плодом токсических веществ или образования их вследствие резкого изменения обменных процессов вначале беременности.
Согласно нейрорефлекторной гипотезы, ранний токсикоз беременных связан с раздражающим действием зародыша с оболочками на рецепторы внутреннего маточного слоя. Оттуда сигналы поступают в подкорку полушарий головного мозга, где расположены центры рвоты и обоняния, регуляции пищеварительной, дыхательной функции, кровообращения, секреции слюны и т.д. Происходит их перевозбуждение и запускается каскад патологических реакций. Уже через 3 месяца происходит адаптация женщины к новому состоянию, включаются механизмы торможения и проявления раннего токсикоза исчезают.
Теория гормональных изменений объясняет ранний токсикоз беременных интенсивной выработкой хорионического гонадотропина, влияющего на прикрепление плода, снижающего тонус маточной мускулатуры, способствующего формированию хориона и плаценты. Спустя 3 месяца после зачатия уровень этого гормона падает, симптоматика исчезает.
Психогенная версия утверждает, что развитие токсикоза беременных напрямую зависит от эмоциональной лабильности женщины, процессы возбуждения начинают преобладать над торможением в нервной системе. У пациенток это тесно связано с волнениями из-за беременности.
Согласно иммунологической гипотезы плодное яйцо – это чужой организм для матери. В его присутствии образуются антитела, они и вызывают характерные симптомы.
Каждая из теорий имеет под собой основания. Скорее всего, в развитии токсикоза беременных участвуют все перечисленные выше механизмы.
Многолетние наблюдения врачей позволяют сделать вывод, что больше всего страдают токсикозом беременных пациентки с разными соматическими заболеваниями. К ним относятся нефриты, гипертония, проблемы ЖКТ, ожирение. Симптоматика выражена ярче при переутомлении, после стрессов и психологических травм, у женщин с вредными привычками, при неправильном питании. Нередко токсикозом беременных страдают пациентки после искусственных абортов, с эндометритами, цервицитами, аднекситами и другими патологиями репродуктивной сферы. В группе риска женщины с нарушенным глотательным рефлексом, диагностирован гастро-эзофагальный рефлюкс, слишком активен рвотный центр и рефлекс. Еще до беременности у многих есть нарушения адаптивных механизмов, что усугубляется после зачатия.
РВОТА БЕРЕМЕННЫХ (EMESIS — RAVIDARUM)
ЭТИОЛОГИЯ (ПРИЧИНЫ) РВОТЫ ПРИ БЕРЕМЕННОСТИ
Этиология не определена. Важную роль в развитии заболевания играют нарушения взаимоотношения деятельности ЦНС и внутренних органов
Важное значение имеет преобладание возбуждения в подкорковых структурах ЦНС (ретикулярной формации, центрах регуляции продолговатого мозга). В указанных областях располагаются рвотный центр и хеморецепторная триггерная зона, регулирующие рвотный акт, дыхательный, вазомоторный и слюноотделительный центры, а также ядра обонятельной системы мозга
Тесное расположение указанных центров обусловливает предшествующие рвотному акту ощущения тошноты и ряд сопутствующих вегетативных расстройств (усиление саливации, углубление дыхания, тахикардия, бледность кожных покровов вследствие спазма периферических сосудов).
Симптомы раннего токсикоза беременных
Ранний токсикоз беременных диагностируют приблизительно у 50-60% пациенток. Он начинает проявляться уже на 5-6 неделе. Пропадает аппетит, женщину начинает слегка тошнить, утром рвет, изменяется вкус и нюх, появляется непереносимость ряда запахов, сонливость, постоянная усталость. При осмотре выявляют уменьшение массы тела, низкое давление, учащенный пульс, в моче появляется ацетон, увеличивается уровень азота в крови, изменяется баланс электролитов. Рвота при раннем токсикозе беременных имеет разную интенсивность, по ее выраженности патологию разделяют на формы — легкую, среднюю и тяжелую.
Легкая невротическая форма токсикоза беременных проявляется эпизодами рвоты до 5 раз за сутки, чувствует себя пациентка удовлетворительно. Изменения вкусовых предпочтений и нюха выражены, женщины не воспринимают определенных запахов и блюд, даже тех, которые раньше нравились. Сон не нарушен, аппетит нормальный. Иногда фиксируется незначительное уменьшение веса, до 2 кг за 7 дней, тахикардия не больше 90 уд./мин., давление падает до 110-100/60 мм рт. ст. Кровь и моча в норме.
Умеренная токсическая форма токсикоза беременных характеризуется продолжительной тошнотой, эпизоды рвоты наблюдаются до 10 раз в сутки, вода и еда плохо усваиваются. Сон нарушен, аппетит снижен, чувствуют себя пациентки плохо. Масса уменьшается на 3-5 кг в неделю. При измерении температуры выявляют субфебрилитет, увеличение ЧС до 90—100 уд./мин., падение давления до 100-90/60-50 мм рт. ст., в моче присутствует ацетон.
Тяжелая дистрофическая форма раннего токсикоза беременных сопровождается неукротимой рвотой. При этом начинает развиваться полиорганная недостаточность. Позывы к рвоте фиксируются 10-20 раз в сутки и больше. Есть отвращение к пище, жидкость и еда не удерживаются в ЖКТ, пациентки мучаются бессонницей. Общее самочувствие сильно нарушено, у беременных есть апатия, они страдают от болей в мышцах. Вес снижается на 7-15 кг в неделю.
Ярко выражены симптомы обезвоживания: кожа пересушенная, с желтоватым оттенком, тургор тканей снижается. В редких случаях на поверхности кожных покровов выявляются петехии, мелкие кровоизлияния видны на конъюнктиве, как следствие перенапряжения и снижения свертываемости крови. Частота пульса до 120 уд./мин., он нерегулярный, давление падает до 80/40 мм рт. ст. В моче выявляют кетоновые тела, цилиндры, белок, количество мочи снижено, иногда она полностью отсутствует (анурия). В крови повышается уровень билирубина, креатинина, мочевины, водно-солевой и кислотно-щелочной баланс существенно нарушены, заметны патологически изменения в протеинограмме. Птиализм (гиперсаливация или повышенное слюнотечение) может комбинироваться с рвотой или проявляться как самостоятельный синдром. При тяжелой его степени женщина теряет в сутки до литра жидкости, развиваются признаки дегидратации организма, в крови падает уровень белка, беременная страдает от психологического дискомфорта.
Дерматоз – довольно редкая форма токсикоза беременных, чаще всего проявляется зудом кожи. Он локализуется в области гениталий или распространяется на другие участки. Это приводит к бессоннице, повышенной раздражительности. Чтобы исключить другие причины кожного зуда, у беременной определяют количество сахара в крови, обследуют на кандидоз, трихомониаз, глисты, аллергические реакции. Иногда причиной дерматоза становится герпетическая инфекция, экзема, герпетиформное импетиго.
Тетания, как одна из форм токсикоза беременных, связана с недостатком кальция. Основной симптом патологии – болезненный спазм мускулатуры. Нередко она сопровождается гипопаратиреозом (снижением синтеза гормонов в паращитовидной железе, отвечающих за обмен кальция).
Пациентки с проявлениями раннего токсикоза должны находиться под пристальным вниманием гинеколога. У них высока вероятность развития гестоза с более опасными последствиями
Диффузный токсический зоб (ДТЗ или болезнь Грейвса).
Пациенткам, страдающим данной патологией необходимо тщательно планировать беременность, так как некомпенсированный тиреотоксикоз может серьезно осложнить течение беременности, и представляет опасность, как для здоровья матери, так и плода. Больная должна быть предупреждена обо всех рисках и особенностях лечения ДТЗ при беременности.
В связи с этим, оптимальным, является проведение хирургического лечения или радиойодтерапии еще до зачатия. После выполненной хирургом тиреоидэктомии или предельно субтотальной резекции ЩЖ планирование беременности может быть разрешено уже через 2 месяца. Обязательным условием для этого будет являться полная компенсация послеоперационного гипотиреоза препаратами левотироксина , и достижение целевого уровня ТТГ менее 2,5 мЕд/л. При возникновении беременности доза левотироксина увеличивается на 50 мкг в сутки. Кроме этого к терапии добавляется йодид калия в дозе 200 мкг/сут для предотвращения йодной недостаточности у плода.
При лечении радиоактивным йодом беременность следует отложить на 6-12 мес. Во всем остальном тактика ведения таких пациенток не отличается от послеоперационного гипотиреоза.
Помимо этого, зачатие могут планировать женщины с ДТЗ, достигшие стойкой ремиссии после проведенного длительного курса консервативной терапии. У таких пациенток рецидив заболевания во время беременности маловероятен. Связано это, прежде всего, с угнетением иммунной системы на всех сроках беременности.
К счастью, манифестация болезни Грейвса при беременности возникает достаточно редко, всего в 0,2% случаев. Что, также, обусловлено иммунносупрессией.
Для лечения диффузного токсического зоба во время беременности необходимо назначение тиреостатических препаратов. Препаратом выбора в 1 триместре является Пропицил в дозе не превышающей 200 мг/сут. Во втором и третьем триместрах — Тирозол в дозах не более 15 мг/сут. Контроль свободного тироксина осуществляют через 2-3 нед. Затем, после достижения целевых значений Т4св, доза антитиреоидного препарата постепенно снижается до минимальной поддерживающей (для Тирозола 2,5 мг/сут, для Пропицила 25 мг/сут). Следует заметить, что ведение беременных необходимо осуществлять на минимально низких дозах тиреостатиков, так как они все проходят через гематоплацентарный барьер и могут привести к угнетению функции ЩЖ у плода. К III триместру, в связи с иммунной супрессией, часто наступает временная ремиссия ДТЗ, поэтому тиреостатики отменяют. Контроль гормонального фона при болезни Грейвса необходимо осуществлять каждые 3-4 недели.
После родов, функция иммунной системы восстанавливается, и возникает рецидив заболевания. Это опять потребует назначение препаратов, подавляющих функцию ЩЖ. В период лактации большие дозы тиреостатиков противопоказаны, так как они проникают в грудное молоко. Допустимыми считаются 100 мг/сут для Пропицила и 10мг/сут для Тирозола. Если возникает необходимость назначения более высоких доз, то больной следует прекратить кормление грудью, так как это может привести к угнетению функционирования ЩЖ малыша, а также развитию у него зоба.
При тяжелом течении ДТЗ, отсутствии компенсации тиреотоксикоза допустимыми дозами препаратов, а также в случае непереносимости терапии или отказе женщины от приема таблеток, во 2 триместре беременности возможно проведение хирургического лечения. После операции сразу необходимо назначить полную дозу левотироксина из расчета 2,3 мкг/кг и йодомарин 200. Дальнейшая тактика ведения таких пациенток, как при банальном послеоперационном гипотиреозе.
Лечение радиоактивным йодом во время беременности категорически противопоказано.
Если хирургическое лечение проведено после родов, то заместительная гормональная терапия (ЗГТ) проводится в обычных дозах. После операции возможно возобновление лактации
В этом случае важно не забыть подключить к левотироксину йодид калия на весь лактационный период
ГЕСТОЗ
Гестоз
является осложнением беременности, связанным с генерализованным
ангиоспазмом, приводящим к глубоким расстройствам функции жизненно
важ-ных органов и систем. Частота гестоза составляет 13-18% всех родов.
К
наиболее типичным клиническим проявлениям гестоза относится триада
симптомов: повышение АД, протеинурия, отеки. Иногда имеется сочетание
двух сим-птомов: гипертензия и протеинурия, гипертензия и отеки, отеки и
протеинурия.
В настоящее время для обозначения
гестоза в некоторых странах используют термин «гипертония, инуцированная
беременностью», или большинстве стран, в том числе США — преэкламсия.
Под преэклампсией различной степени тяжести понимают все
вышеперечис-ленные состояния, которые предшествуют эклампсии.
Ранее
общепринятым в нашей стране был поздний токсикоз беременных, стадии
развития и формы проявления которого обозначены как отеки беременных,
нефропатия, преэклампсия, эклампсия.
В настоящее время Российская ассоциация акушеров-гинекологов предлагает использовать тер-мин «гестоз», следующую классификацию.
— водянка беременных; гестоз различной степени тяжести:
— легкой — степень тяжести гестоза определяют по шкале (табл. 20.1).
— средней 8-11 баллов,
— тяжелой 12 баллов и более;
— преэклампсия;
— эклампсия.
В
соответствии с этим внесены некоторые изменения в классифи-кацию,
предлагаемую МКБ (табл
20.2).Для своевременной диагностики заболеваний
гестоза важно выявить доклиническую стадию («прегестоз»)
Таблица 20.1. Оценка тяжести гестоза беременных в баллах


