Основные признаки инфаркта
Содержание:
- Пути решения «особых» проблем
- Профилактика ИМ
- Цирроз опасен своими осложнениями
- Что представляет собой обширный инфаркт миокарда
- Угрожающие жизни опасности и осложнения инфаркта миокарда
- Факторы, провоцирующие прогрессирование инфаркта
- Что показывает КТ при инсульте?
- Обширный инфаркт сердца: последствия
- Лечение
- Второй этап – частичная стабилизация
- Обширный инфаркт у пожилых людей и его последствия
- ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
- Лечение
- Последствия обширного инфаркта миокарда
- Проведение медикаментозной терапии
- Какой прогноз после обширного инфаркта
- Заключение
Пути решения «особых» проблем
У мужчин зрелого возраста, у которых не наблюдается снижения половой активности, после перенесенного ИМ всегда возникает вопрос о дальнейшей сексуальной жизни. Постоянные размышления по этому поводу только усугубляют ситуацию.
Между тем, интимная жизнь после инфаркта не запрещается. Напротив, она даже показана, так как вызывает положительные эмоции. Но и тут нужна разумная мера. Если в этом вопросе появились проблемы, нужно обязательно о них сообщить врачу. Дополнительное лечение поможет скорректировать ситуацию.
Для предупреждения расстройств психики у постинфарктных больных на базе многих медицинских учреждений созданы специальные школы.
В таких центрах родственники и сами больные могут получить консультации по волнующим их вопросам. Профессиональная поддержка поможет человеку быстрее адаптироваться и вернуться к трудовой деятельности.

Профилактика ИМ
Единственный способ предупредить развитие обширного инфаркта – контролировать факторы риска развития заболевания, вовремя обращаться за медицинской помощью
Важно правильно питаться, быть физически активным, иметь здоровый вес, не курить, не злоупотреблять употреблением алкоголя
Если вы болеете сахарным диабетом, гипертонией, ишемической болезнью сердца, имеете проблемы щитовидной железы, не запускайте заболевания. Вовремя посещайте врача, выполняйте его указания. Игнорирования медицинских рекомендаций, недисциплинированный прием таблеток значительно повышают шансы развития ОИМ.
Также необходимо регулярно проходить медицинские осмотры, сдавать анализы. Определение уровня холестерина, сахара, измерение артериального давления, контроль ЭКГ помогают выявить заболевания на самых ранних стадиях и вовремя принять меры по предупреждению прогрессирования.
Цирроз опасен своими осложнениями
Опасность для жизни у больных циррозом печени представляют осложнения. К основным осложнениям относят кровотечения, печеночную энцефалопатию и кому, асцит, а так же развитие рака печени.
Кровотечение. Фиброзные рубцы в печени сдавливают внутрипеченочные кровеносные сосуды, что приводит к повышению давления в сосудах, приводящих кровь в печень, и их расширению. Это называется портальная гипертензия. В расширенных портальных сосудах образуются мешотчатые выпячивания — так называемое варикозное расширение вен. Наиболее часто варикозное расширение вен наблюдается в пищеводе, желудке, прямой кишке. Разрывы таких сосудов приводят к тяжелым и опасным для жизни кровотечениям.
Наиболее опасны кровотечения из варикозно расширенных вен пищевода и желудка. Поэтому всем больным с диагнозом цирроз печени показано проведение эзофагогастродуоденоскопии (ЭГДС) не реже одного раза в год для уточнения наличия варикоза вен, оценки риска кровотечения и при необходимости проведения профилактического лигирования этих вен. Это небольшая операция, которая проводится через эндоскоп и заключается в сдавлении варикозных узлов с помощью латексных лигатур. Такая операция проводится экстренно в случаях кровотечения для его остановки, но при наличии риска кровотечения ее лучше проводить профилактически. Кроме того, большое значение имеет соблюдение определенной диеты. Врач может также порекомендовать прием лекарств, снижающих давление в портальных сосудах, а также устраняющих эрозии и язвы слизистой оболочки.
Печеночная энцефалопатия и кома. При прогрессировании цирроза нарушается способность печени обезвреживать токсические вещества. Головной мозг особенно чувствителен к воздействию токсических веществ, в первую очередь аммиака, образующегося в кишечнике вследствие переваривания белковой пищи (так называемые «азотистые шлаки»). В результате наблюдаются расстройства функции центральной нервной системы в виде снижения памяти, замедления реакций, сонливости, заторможенности, дрожания рук, нарушении координации и др. При прогрессировании энцефалопатии развивается опасное для жизни коматозное состояние.
Поэтому пациенты с циррозом печени должны проходить регулярное обследование, направленное на оценку наличия и степени печеночной энцефалопатии, назначение адекватного лечения. Больным рекомендуют придерживаться диеты с различной в зависимости от тяжести нарушения функции печени степенью ограничения употребления животного белка (в основном, красного мяса). Назначаются лекарства, устраняющие запоры и уменьшающие токсичность «азотистых шлаков», препараты, связывающие аммиак в крови, и др.
Асцит, отеки. Асцит означает скопление жидкости в брюшной полости. Асцит является следствием портальной гипертензии, а также снижением синтеза альбумина в печени. Одновременно жидкость может скапливаться в грудной клетке (в полости плевры), наблюдаются отеки. Наблюдаются увеличение живота, уменьшение количество мочи, одышка. Асцит может осложняться развитием инфицирования брюшной полости, нарушением работы почек и др. Врач назначает таким больным диету с ограничением соли, мочегонную терапию, в основе которой применение спиронолактона, препараты для профилактики бактериальной инфекции и других осложнений. Пациент должен избегать избыточного назначения мочегонных, массивного выделения мочи (более 2-2,5 литров в сутки), регулярно контролировать выделение жидкости, анализы крови и наблюдаться врачом.
Первичный рак печени — это злокачественная опухоль, которая, в отличие от метастазов в печень рака других локализаций, развивается непосредственно в ткани печени. Цирроз печени является предраковым состоянием. Наибольший риск рака печени у больных вирусным и алкогольным циррозом печени. После устранения причины цирроза печени риск развития рака печени уменьшается в десятки раз, но все-таки он остается.
Так как ранние стадии первичного рака печени имеют успешное лечение, все больные циррозом печени должны регулярно (не реже 1 раза в 6 месяцев) проходить обследование, включающее обязательное и исследование уровня онкомаркера печени – альфафетопротеина. В некоторых случаях требуются дополнительные исследования ( и др.).
Что представляет собой обширный инфаркт миокарда
Инфарктом миокарда называют патологическое состояние сердечной мышцы, при котором часть ее тканей отмирает. Обширный инфаркт сопровождается масштабными поражениями сердца.
Некроз (омертвение) чаще возникает в левом желудочке, в его передней стенке. Эта часть органа несет большую функциональную нагрузку. Именно отсюда выталкивается кровь под большим давлением в аорту. У некоторых больных патологический процесс распространяется на правый желудочек, а у 30% пациентов поражены предсердия.
При обширном инфаркте наблюдается поражение всех слоев сердечной мышцы (эпикард, миокард и эндокард). Участок омертвевшей ткани может достигать 8 см в ширину. Некроз клеток миокарда является следствием критического недостатка питательных веществ и кислорода. Частичное или полное отсутствие питания возникает в результате серьезного нарушения коронарного кровотока.
Чаще всего кровоснабжение тканей сердца ухудшается постепенно. На стенках коронарных сосудов появляются отложения жиробелковых масс. Их появлению способствует высокое содержание в крови холестерина низкой плотности. Со временем в отложения прорастает соединительная ткань, формируя атеросклеротические бляшки.
 Атеросклероз
Атеросклероз
По мере увеличения размеров бляшек просвет сосудов становится все более узким. При таком состоянии сердечно-сосудистой системы любое внешнее воздействие (физическая нагрузка, стресс, курение или резкий скачок артериального давления) может вызвать отрыв части бляшки и повреждение стенок сосуда. Травмированная сосудистая ткань восстанавливается с образованием тромба. Позднее тромбы увеличиваются в размерах и заполняют просвет сосуда. Иногда они могут достигать 1 см в длину, полностью перекрывая пораженную артерию и останавливая кровоснабжение. Формирование тромба сопровождается выделением особых веществ, провоцирующих спазм сосудов. Спазмы могут возникать на небольшом участке артерии или охватывать ее полностью. Во время спазма может произойти полное перекрытие кровотока, влекущее неминуемое омертвение тканей сердца. Через 15 минут после остановки кровообращения клетки сердечной мышцы начинают погибать. А через 6-8 часов развивается обширный инфаркт сердца.
Угрожающие жизни опасности и осложнения инфаркта миокарда
Смерть до приезда в больницу наступает у 25% людей с инфарктом; остальные 75% подвержены риску появления осложнений после инфаркта, которыми являются:
- инсульт;
- аритмия;
- сердечная недостаточность;
- образование тромбов в ногах или сердце;
- аневризма.
Стоит отметить, что люди, пережившие сердечный приступ без проявления осложнений через несколько часов после инфаркта, имеют большие шансы на полное восстановление.
Восстановление после инфаркта – это всегда сложный процесс, поскольку любой инфаркт в большей или меньшей степени ослабляет сердце. В зависимости от серьезности пережитого инфаркта, дальнейшего рубцевания сердца, а также скорости оказания медицинской помощи, сердечный приступ может привести к:
- сердечной недостаточности, при которой сердце не может надлежащим образом перекачивать кровь;
- аритмии или аномальным ритмам сердечных сокращений;
- остановке сердца или внезапной сердечной смерти (сердце перестает биться);
- кардиогенный шок (в случае которого сердце повреждено настолько, что человек находится в шоковом состоянии);
- смерти.
Факторы, провоцирующие прогрессирование инфаркта
Инфаркт миокарда хоть и относится к сложным заболеваниям сердца, не развивается сам по себе без видимых на то причин. Подобная патология чаще всего является следствием многих факторов, зависящих от самого человека, его общего состояния здоровья, своевременного лечения имеющихся заболеваний и образа жизни.
Причины обширного инфаркта – это:
- Заболевания, имеющиеся в патогенезе человека и отсутствие их рационального лечения. К таковым относится гипертония, которая чаще всего развивается вследствие проблем с сердечно-сосудистой системой пациента. Регулярные повышения артериального давления нуждаются в интегрированной терапии под контролем врачей, чтобы не спровоцировать более сложные проблемы со здоровьем, в том числе и ОИМ или обширный инфаркт головного мозга, не менее опасный для жизни человека. Проблемы с почками нередко становятся причиной прогрессирования недуга, а также сахарный диабет.
- Наследственность. Генная предрасположенность повышает перспективы на развитие недуга.
- Проблемы психологического плана. Психологические травмы, нервные перенапряжения и систематические депрессивные состояния нередко становятся первопричинами инфаркта или инсульта головного мозга.
- Стиль жизни, предшествующей недугу. Патологии сердечного или мозгового кровообращения нередко становятся следствием некорректного образа жизни пациента. Некорректное питание, злоупотребление курением и спиртными напитками – главные провокаторы развития болезней разной этиологии. Нередко поводом для прогрессирования инфарктов являются чрезмерные физические нагрузки. Малоподвижный образ жизни также провоцирует проблемы со здоровьем, ожирение, которое является первопричиной развития аномалий сердечно-сосудистой системы организма.
ИМ – это преимущественно мужской недуг, женщины более подвержены ему в глубоком старческом возрасте. Однако современные социальные условия жизни существенно повысили риск развития подобного недуга у представительниц слабого пола. Первопричинами возникновения обширного инфаркта у женщин могут быть патологическое течение беременности, повышенная восприимчивость социальных проблем, переживания, а также приём оральных контрацептивов, популярность которых зашкаливает в современной жизни.
Все вышеописанные факторы провоцируют патологическое ослабление кровообращения в организме вследствие стеноза кровеносных сосудов, порождая ишемический процесс в пострадавшем органе. Чаще всего от подобного процесса страдают центральная нервная система и сердце.
Что показывает КТ при инсульте?
КТ при инсульте показывает очаги поражения, отвечающие за бассейн кровоснабжения мозговых артерий и патогенетические подтипы инсульта, а также признаки, связанные с кровоизлиянием в мозговую паренхиму, систему желудочков мозга, межоболочечные пространства.
По изменению плотности структур головного мозга определяют наличие гиподенсивных и гиперденсивных участков, характерных для ишемического и геморрагического инсульта соответственно. Врач-рентгенолог может не только определить вид и стадию инсульта, но и выявить причину ОНМК. На КТ можно увидеть повреждение тканей разной морфологии. Метод позволяет визуализировать сосуды и осмотреть их на предмет тромбов, стенозов, сдавливания опухолями.
Более того, КТ головного мозга позволяет оценить значение анатомического интракраниального резерва и плотности ствола головного мозга по шкале Хаунсфилда. Эти данные важны с прогностической точки зрения.
Значение анатомического интракраниального резерва измеряется на КТ (МСКТ) в аксиальной проекции и является взаимным соотношением таких параметров, как битемпоральное расстояние, ширина тенториального отверстия, диаметр большого затылочного отверстия.
В рамках исследований, проведенных Котовым М.А. — главным врачом центра КТ «Ами», кандидатом мед. наук, автором патентов РФ «Способ прогнозирования исхода ишемического инсульта головного мозга» и «Способ определения степени мозжечково-тенториального ущемления ствола головного мозга» — были подтверждены важные диагностические гипотезы и выявлено, что у пациентов со значением АИР 5,22 прогноз при инсульте наименее благоприятный. У таких пациентов диаметр затылочного отверстия менее 3,04 см, а плотность ствола головного мозга по шкале Хаунсфилда повышена.
Основных методов диагностики три: УЗДГ, КТ или МРТ. При инсульте необходимо оценить изменения в головном мозге и измерить интенсивность кровотока. Для последней задачи используют УЗДГ, для визуальной оценки всех остальных признаков — КТ или МРТ. Предпочтение отдается КТ, что объясняется суммарно более высокой информативностью и удобством проведения у пациентов в первые часы после ОНМК.
Однако, как мы уже отметили, ранние признаки ишемического инсульта визуализируются на КТ только через 4-5 часов. Ранний признак ишемического инсульта — сдавление корковых борозд — будет виден на КТ в случае цитотоксического отека, в результате которого происходит увеличение объема внутриклеточной жидкости, что приводит, в свою очередь, к набуханию извилин коры.

КТ показывает участки ишемии в головном мозге. По плотности тканей, а также по изменению плотности белого и серого вещества (измеряется по шкале Хаунсфилда, рассчитывается при компьютерной обработке КТ-сканов) устанавливают вид и стадию инсульта. Механика развития инсульта по стадиям следующая:
2 стадия инсульта
Нарастает цитотоксический отек мозга, наблюдается некротическая гибель вещества мозга (визуализируется участками затемнения). На КТ мы увидим, что плотность белого и серого вещества мозга снижается. При этом гибнут элементы нервной ткани, образуются макрофаги.
3 стадия инсульта
На 5-е сутки после инсульта начинаются процессы разрушения тканей мозга и реактивные изменения в сером веществе. Образуются новые сосуды и капилляры. Однако они нежизнеспособны и разрушаются. Если бы рассматривали их под микроскопом, то увидели бы кровоизлияния из этих сосудов. Плотность серого вещества мозга увеличивается («эффект затуманивания»). Наблюдается более заметное изменение плотности по шкале Хаунсфилда серого и белого вещества.
4 стадия инсульта
На 18-20 сутки признаки «эффекта затуманивания» уменьшаются. Показатели плотности серого вещества уменьшаются из-за отека мозга. По истечении 1-1,5 месяцев показатели плотности серого вещества сравниваются с белым веществом. Формируется глиомезодермальный рубец с полостью или кистозное новообразование.
Лакунарные инфаркты на КТ представляют собой небольшие зоны (от 5 до 10 мм) со сниженной плотностью ткани. В дальнейшем формируются псевдокисты (лакуны).
Обширный инфаркт сердца: последствия
В медицинской практике врачи-кардиологи последствия инфаркта миокарда делят на две категории:
Как вы понимаете, первичные проявляются сразу же после приступа и некроза тканей. Вторичные последствия могут обнаружиться по завершении восстановительного периода в дальнейшем. Но снова причина кроется в том, что определенная часть соединительной ткани отмерла, соответственно, сердечная мышца не может полноценно выполнять свою функцию.
К числу первичных последствий врачи-кардиологи относят:
- нарушение сердечного ритма;
- снижение показателя артериального давления;
- синдром Дресслера;
- отек легких;
- разрыв сердечной мышцы в зоне поражения.
Осложнение в виде разрыва сердечной мышцы происходит не во всех клинических случаях. Но если развивается такое осложненное последствие, то чаще всего это влечет за собой смерть пациента.
Что касается артериального давления, то при обширном инфаркте оно понижается до критической отметки. Связано это напрямую с нарушением снабжения сердца кровью. Как уже говорилось, после обширного инфаркта в месте поражения сердечной мышцы образуется рубец. Это — результат отмирания тканей.
В дальнейшем, даже после выписки из кардиологического стационара, на фоне перенесенного инфаркта могут проявляться осложненные последствия вторичного типа, в том числе:
- сердечная недостаточность хронического типа;
- нарушение сократительной функции сердечной мышцы;
- аневризма;
- тромбообразование;
- нарушение сердечного ритма.
Лечение
Симптомы, которые сопровождают инфаркт миокарда весьма разнообразны. При подозрении на инфаркт миокарда самым разумным действием будет срочное обращение к врачу, а не самодиагностика или самолечение. При инфаркте миокарда лечение должно начаться как можно раньше, необходимо сразу вызвать бригаду «Скорой помощи». До приезда бригады рекомендуется принять положение сидя, желательно на кресле со спинкой, или полулёжа. Тугую мешающую одежду расстёгивают, ослабляют галстук. Необходимо немедленно принять нитроглицерин под язык. Если в течение 5 минут боли уменьшиться повторить прием. Желательно разжевать 300 мг аспирина
Важно разжевать таблетку, иначе аспирин не подействует достаточно быстро. В случае остановки сердца немедленно начинают сердечно-лёгочную реанимацию
Её применение многократно увеличивает шансы больного на выживание. Пациентов с подозрением на инфаркт миокарда обязательно доставляют в клинику. После подтверждения диагноза лечение продолжается в отделении интенсивной терапии. Не стоит медлить с вызовом «скорой медицинской помощи», так как больного необходимо госпитализировать в стационар не позднее 6 часов от начала болевого приступа, чтобы избежать необратимых изменений миокарда и возможных ранних осложнений. Если есть возможность, то больного с инфарктом миокарда следует госпитализировать в стационар, где неотложно проведут коронарографию, а также проведут баллонную (раскрытие сосуда) и (имплантация металлического каркаса) пораженной артерии, то есть комплекс мероприятий, воздействующих непосредственно на причину сосудистой катастрофы.
Схема стационарного медикаментозного лечения инфаркта миокарда:
- Введение сильных обезболивающих. Как правило, используются наркотические средства.
- Введение препаратов, снижающих свертываемость крови и способствующих рассасыванию тромбов.
- Внутривенное введение нитроглицерина.
- Внутривенное введение препаратов, уменьшающих потребность миокарда в кислороде.
- Снижения артериального давления и уменьшения нагрузки на сердце.
- Оксигенация (подача увлажненного кислорода).
- Непрерывное мониторирование ЭКГ и контроль анализов крови.
Второй этап – частичная стабилизация
Реабилитация начинается после первых 10 суток. При этом программа реабилитации после инфаркта составляется индивидуально. Больной переводится в общее отделение. Главным методом лечения является лечебная физкультура, состоящая из минимальных действий, дыхательных упражнений. Расстояние для прогулок не должно превышать 300 метров. При этом каждые 20-30 метров необходимо делать перерыв.
Упражнения, поделенные на 2 равных подхода, выполняются 2 раза в сутки – утром и вечером.
Срок реабилитации после инфаркта на 2-м этапе составляет до 30 дней. На этом этапе упражнения выполняются в условиях медицинского учреждения под присмотром специалиста.
Разрешается проводить упражнения на беговых дорожках, совершать пешие прогулки по полчаса 2 раза в день.
О любых изменениях в состоянии необходимо сообщить лечащему специалисту.
Обширный инфаркт у пожилых людей и его последствия
Теперь предлагаем поговорить о том, есть ли шансы пережить последствия обширного инфаркта у людей старше 70 лет.
Ранние последствия обширного инфаркта.
Наступление рассматриваемой патологии может повлечь за собой возникновение следующих неприятных явлений:
- изменение сердечного ритма (в том числе желудочковая тахикардия и атриовентрикулярная блокада);
- кардиогенный шок, под которым подразумевают дестабилизацию сократительной способности сердца, приводящую к нарушению кровоснабжения важных органов и систем организма;
- отек легких;
- разрыв сердца – возникает из-за истончения тканей миокарда и часто приводит к летальному исходу;
- нарушение функционирования иммунной системы человека, которое провоцирует развитие перикардита, плеврита и полиартрита.

Поздние последствия обширного инфаркта.
Стоит отметить, что негативные последствия могут иметь накопительный эффект или проявиться не сразу после повреждения сердечной мышцы, а спустя некоторое время после улучшения клинической картины. К их числу относятся:
- хроническая сердечная недостаточность, которую провоцирует дестабилизация сократительной функции;
- аневризмы – выпячивание стенки сердца в зоне поражения;
- формирование тромбов, которые могут стать причиной тромбоэмболии.
ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
— От врачей сейчас часто можно услышать: о коронавирусной инфекции мы пока знаем мало, и непонятно, что дальше будет с легкими у переболевших.
— На самом деле сейчас мы можем ориентироваться на опыт предыдущих вспышек коронавирусов — SARS, или атипичной пневмонии, в 2002 — 2003 гг. и MERS, или Ближневосточного респираторного синдрома, в 2012 — 2013 гг. Срок наблюдения за пациентами, перенесшими эти виды коронавирусной инфекции, уже достаточно большой. В то время как срок нашего знакомства с COVID-19 всего около полугода.
Поэтому мы можем экстраполировать, то есть переносить данные предыдущих наблюдений на нынешнюю ситуацию. Если говорить об оценках последствий и конкретных цифрах, то большую роль играет тяжесть состояния, в котором госпитализировались пациенты. От этого зачастую зависят и шансы выжить, и частота и масштаб фиброзных изменений в легких. По разным данным, у пациентов с SARS такие изменения в легких встречались в 10 — 20% случаев (как раз в зависимости от тяжести состояния).
— И как долго сохранялись фиброзные изменения в легких?
— Есть наблюдения, что у части пациентов неблагоприятные изменения сохранялись через 9 месяцев после выписки из госпиталя. При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
Лечение
Лечение при остром инфаркте передней стенки сердца должно проводиться в стационарных условиях. В первые часы после приступа пациент проводит в отделении реанимации. Лечить инфаркт миокарда передней стенки сердца можно с помощью лекарственных средств, хирургических вмешательств и физиотерапевтических процедур.
Терапевтическое
К немедикаментозным методам лечения относят:
- Оксигенотерапию. Кислород назначают всем пациентам, имеющим признаки сердечной и дыхательной недостаточности или кардиогенного шока.
- Лечебную гимнастику. Упражнения начинают выполнять после исчезновения острых проявлений. Правильно подобранный комплекс ЛФК помогает быстрее восстановиться после длительного пребывания в лежачем положении. Чрезмерные физические нагрузки категорически запрещены.
- Специальные диеты. В рацион вводят большое количество растительной пищи, нормализующей работу пищеварительной системы. При инфаркте задней стенки сердца из рациона исключают яйца, говяжьи и свиные субпродукты, икру, жирные и жареные блюда, повышающие уровень холестерина в крови. Красные сорта мяса заменяют курицей, индейкой, нежирной рыбой. Количество потребляемой поваренной соли снижают до 2 г в сутки. В ежедневный рацион включают кисломолочные продукты.

Медикаментозное
Схема медикаментозного лечения включает:
- Обезболивающие средства. До приезда врачей можно принять 0,5 мг Нитроглицерина. Специалисты вводят пациенту наркотические анальгетики, моментально снимающие боль. Морфина сульфат применяется в виде внутривенных инъекций.
- Антиагрегантные средства. Аспирин назначается вне зависимости от фазы приступа. Он устраняет патологическую вязкость крови, препятствуя повторной закупорке крупных сосудов.
- Тромболитики. Тромб растворяют путем введения Стрептокиназы, Альтеплазы или Урокиназы. Если препараты не дают желаемого результата, проводится операция.
- Гиполипидемические средства (Правастатин, Аторвастатин). Препятствуют отложению атеросклеротических бляшек, устраняют признаки ишемии.
Операция
При обширном инфаркте задней стенки миокарда применяют 2 типа хирургических вмешательств:
- Баллонную ангиопластику. Через прокол в бедренной артерии вводят устройство, которое достигает крупной артерии и расширяет ее. После извлечения баллона внедряется стент, поддерживающий требуемый диаметр просвета.
- Аортокоронарное шунтирование. Во время операции создаются обходные пути, обеспечивающие поступление крови в сердечную мышцу.
Эти операции нередко становятся единственными способами спасения жизни пациента.
Профилактика
Профилактика заболевания подразумевает:
- регулярный прием антиагрегантов (Аспирина Кардио);
- контроль уровня холестерина в крови (анализы необходимо сдавать не реже 1 раза в полгода);
- правильное питание, сочетающееся с введением статинов;
- поддержание артериального давления в пределах нормы;
- избавление от вредных привычек;
- коррекцию массы тела.

Последствия обширного инфаркта миокарда
 Когда возник обширный инфаркт, последствия, шансы выжить — все зависит от больного и его близких. Чем раньше будет оказана медицинская помощь пострадавшему, тем менее вероятно развитие осложнений.
Когда возник обширный инфаркт, последствия, шансы выжить — все зависит от больного и его близких. Чем раньше будет оказана медицинская помощь пострадавшему, тем менее вероятно развитие осложнений.
Сердечный приступ может стать причиной остановки сердца и летального исхода. Нередко он вызывает шоковое состояние и отек легких.
Омертвение тканей желудочка может спровоцировать разрыв его стенок. Во время приступа в некоторых случаях нарушается функционирование митрального клапана (регургитация). Изменение проводимости сердечных импульсов становится причиной появления различных видов аритмий. Осложнением обширного инфаркта миокарда может стать паралич конечностей.
Нарушения работы органов возникают в результате медикаментозной терапии, которую оказывают пострадавшему во время реанимационных мероприятий. Из-за применения наркотических анальгетиков может возникнуть нарушение функции дыхания. После введения стрептокиназы нередко развивается артериальная гипотензия. У больного могут возникнуть аутоиммунные осложнения.
Проведение медикаментозной терапии
При обширном инфаркте применяются следующие группы лекарств:
- ингибиторы агрегации тромбоцитов;
- антикоагулянты;
- тромболитики.
Лекарства принимаются под строгим контролем врача.
Применение ингибиторов агрегации тромбоцитов
Эти лекарственные препараты угнетают тромбоциты и купируют риск возникновения тромба.
Таблица 6. Рекомендованные медикаменты:
| Препарат | Описание | Цена |
|
|
Лекарство препятствует склеиванию тромбоцитов. | От 1187 рублей. |
|
|
Мощный антиагрегант. Его применение способствует уменьшению частоты смертельных исходов. | 2683 рубля. |
|
|
Является антагонистом пуриновых рецепторов класса P2Y12 к АДФ. Предотвращает развитие тромбоза и стеноза. | От 1412 рублей. |
Применение антикоагулнятов
Медикаменты этой группы оказывают влияние на свертываемость крови.
Таблица 7. Самые эффективные антикоагулянты:
| Лекарство | Описание | Стоимость |
|
|
Антикоагулянт прямого действия. Эффект наступает через 15 минут после приема и длится 3-6 часов. | От 1451 рубль. |
|
|
Селективный прямой ингибитор тромбина. Если лекарство вводится в вену, то измеряемое антикоагулянтное действие возникает через 5-8 минут. | От 1387 рублей. |
|
|
Препарат обладает высоким антитромботическим потенциалом. | 2575 рублей. |
|
|
Мощный антикоагулянт прямого воздействия. | 4469 рублей. |
Применение тромболитиков
Лекарства этой группы способствуют быстрому растворению уже сформированного тромба.
Таблица 8. Рекомендованные тромболитики:
| Медикамент | Описание | Стоимость |
|
|
Рекомбинантный человеческий активатор плазминогена. Применяется при остром артериальном и венозном тромбозе. | От 1812 рублей. |
|
|
Мощный фибринолитик, активирующий тканевой и системный фибринолиз. Применение лекарства способствует восстановлению проходимости тромбированных кровеносных сосудов. | 3229 рублей. |
|
|
Хороший тромболитик. Назначается при коронарном тромболизисе. | От 1256 рублей. |
Какой прогноз после обширного инфаркта
Сколько живут после обширного инфаркта и возникнет ли повторный приступ, не может сказать ни один врач. Состояние здоровья человека зависит от его желания изменить свои привычки навсегда. После обширного инфаркта сердце не может уже выполнять свои функции, как раньше. В результате приступа произошли необратимые изменения в тканях сердечной мышцы. Поэтому вести такой же образ жизни, как до приступа, не получится. Те больные, которые пренебрегают рекомендациями лечащего врача и не отказываются от вредных привычек, редко выживают при повторном инфаркте миокарда.
Отказ от вредных привычек, изменение рациона, реабилитация в комфортных условиях и хороший уход позволят минимизировать риски возникновения повторного приступа. Регулярное наблюдение у лечащего врача даст возможность вовремя обнаружить опасные симптомы предотвратить развитие патологических процессов. При бережном отношении к своему здоровью вполне возможно дожить до глубокой старости, не теряя качества жизни.
Заключение
Восстановление после инфаркта – продолжительный и трудный период. Особую сложность процесс реабилитации представляет для пожилых людей. Часто они не могут самостоятельно себя обслуживать, не помнят о времени приема лекарств. Это опасно для жизни.
Если круглосуточный уход за престарелым родственником обеспечить невозможно, стоит перепоручить заботу о нем персоналу реабилитационного центра «Исток»
Пациенты окружены вниманием и заботой. Персонал следит за своевременным выполнением всех предписаний врача
Это касается:
-
приема лекарственных средств;
-
массажных процедур;
-
измерения АД;
-
лечебной физкультуры;
-
физиопроцедур.
Все медсестры проходят курсы по оказанию первой доврачебной помощи. Комнаты оборудованы кнопкой вызова, что гарантирует своевременную реакцию в случае ухудшения состояния. Разрабатываются индивидуальные программы реабилитации.
Пациенты получают сбалансированное питание в соответствии с рекомендованной диетой. Организуется досуг. Посетить родственника можно в любое удобное время – общение положительно сказывается на психологическом настрое. Жильцы регулярно гуляют на свежем воздухе – при необходимости помощь оказывают сиделки. Созданы все условия для передвижения людей с ограниченными возможностями. Если самостоятельно привезти родственника в реабилитационный центр не получается, можно воспользоваться услугами по перевозке.
Источники:
- scardio.ru/content/Guidelines/2020/Clinic_rekom_OKS_bST.pdf
-
russjcardiol.elpub.ru/jour/article/viewFile/1552/2200
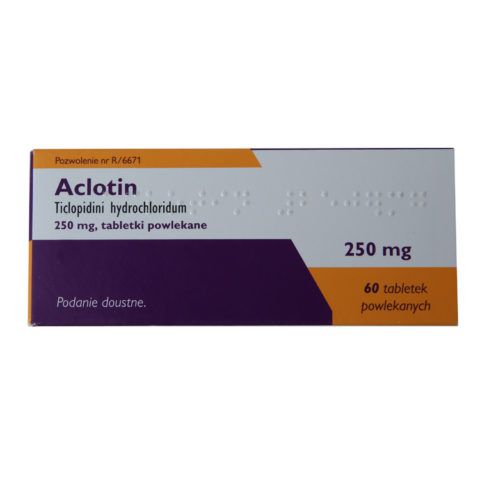 Тиклопидин или его аналог, Аклотин
Тиклопидин или его аналог, Аклотин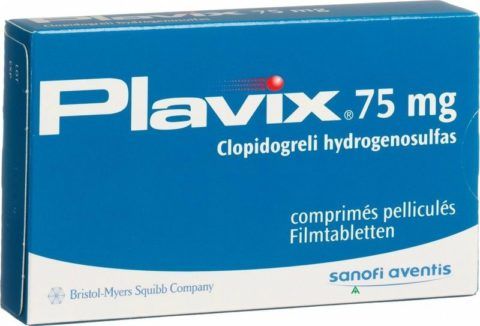 Плавикс
Плавикс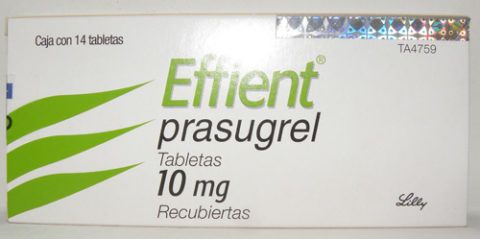 Прасугрел или его аналог, Эффиент
Прасугрел или его аналог, Эффиент Гепарин
Гепарин Бивалирудин или его аналог, Ангиокс
Бивалирудин или его аналог, Ангиокс Фраксипарин
Фраксипарин Клексан
Клексан Алтеплаза
Алтеплаза Стрептокиназа
Стрептокиназа Ретеплаза
Ретеплаза

