Одышка при физических нагрузках. как отличить физиологическую одышку от нарушений дыхания при серьёзных заболеваниях
Содержание:
- Храп и апноэ по сне: последствия видимые и невидимые
- Почему не хватает воздуха при дыхании?
- Причины
- 1.Потеря веса, системные растройства в следствии патологического интенсивного снижения веса
- Особенности болей внизу спины у женщин
- 1.Общие сведения
- Материал и методы
- Онкология и сердечная одышка
- Когда стоит обратиться к врачу
- Отёки ног при заболеваниях печени
- Одышка: причины
- Эпидемиология/Этиология
- 2.Возможные причины потери веса
- Отёки ног при почечной патологии
Храп и апноэ по сне: последствия видимые и невидимые
Одним из главных признаков обструктивного апноэ сна является сильный храп, который время от времени может прерываться периодами полной тишины, как раз в периоды остановок дыхания, и затем возобновляется с удвоенной силой. Также при тяжелых формах заболевания человек иногда может просыпаться от ощущения нехватки воздуха. Результатом неполноценного сна становится дневная сонливость. Но это все видимые и явные последствия сонного апноэ.
А есть еще проблемы, которые на первый взгляд никак не связаны с остановками дыхания во время сна. Так, например, даже не все врачи знают, что у некоторых больных бронхиальной астмой именно эпизоды обструктивного апноэ иногда могут провоцировать ночные астматические приступы. Причем в этом случае ни больной, ни его лечащий врач зачастую не могут понять, что причиной приступов послужили именно апноэ, и поэтому правильное на первый взгляд лекарственное лечение, направленное на контроль симптомов астмы, недостаточно эффективно. Ведь остановка дыхания была кратковременной и случилась еще во сне, а кашель и затрудненное дыхание – вот они, и продолжаются достаточно долго.

Остановки дыхания во сне могут провоцировать приступ удушья у больных с бронхиальной астмой
Еще одна нередкая проблема у пациентов с апноэ сна – так называемый гастроэзофагеальный рефлюкс или, иными словами, заброс желудочной кислоты в пищевод. В данном случае пищеводный рефлюкс — это результат продолжающихся дыхательных усилий в момент закупорки верхних дыхательных путей при апноэ. В этот момент давление внутри живота возрастает, желудок сдавливается и его содержимое оказывается в пищеводе. Если рефлюкс настолько выражен, что достигает глотки, то помимо изжоги такое состояние может вызывать приступ кашля или даже спазм голосовых связок. В итоге пациент просыпается не просто от резкой нехватки воздуха, а еще и с невозможностью дышать. Вдох и выдох резко затруднены, иногда практически невозможны, дыхание громкое и свистящее. Особенно если такое случилось впервые, то человек бывает сильно напуган.
Обычно такой приступ продолжается считанные минут и потом проходит самостоятельно, но пробудившемуся посреди ночи от удушья пациенту эти минуты могут показаться долгими часами.
Почему не хватает воздуха при дыхании?
Нехватка воздуха у здоровых людей возникает из-за того, что их организм получает меньший объём кислорода, чем ему надо. Она проявляется в процессе физических нагрузок, выполнения тяжёлой работы, подъёма вверх или при стрессах. Бывают случаи, когда ощущение нехватки воздуха спровоцировано слишком тесной одеждой, сдавливающей тело.
У пожилых людей оно возникает из-за возрастных изменений сердца и кровеносных сосудов и проявляется даже при небольших нагрузках. Помимо этого, затруднение дыхания, как уже упоминалось, является составляющей симптоматического комплекса ряда патологических состояний. Регулярно испытывая его, нужно обратиться за профессиональной медицинской помощью для того, чтобы точно установить причину. Самыми распространёнными из них являются:
- Пребывание в плохо проветренном помещении со спёртым воздухом;
- Нездоровый образ жизни, сопровождающийся частым потреблением алкоголя и курением;
- Ряд заболеваний лёгких;
- Патологии сердечно-сосудистой системы;
- Травматические повреждения грудной клетки.
Ещё один инициирующий фактор — вторая половина беременности. В этот период матка серьёзно увеличивается в объёме и провоцирует поджимание диафрагмы вверх, что не позволяет женщине дышать так глубоко, как она привыкла. Чем больше срок, тем сильнее и чаще ощущается дефицит, и возникает он не только при несущественных нагрузках, но и при ходьбе, сопровождаясь лёгким головокружением или потемнением в глазах.
Вышеперечисленное особенно ярко проявлено у пациенток, вынашивающих двойню, тройню или просто крупного малыша, или страдающих от такой акушерской аномалии, как многоводие, при котором наблюдается увеличенный объём околоплодных вод. Особую тревогу вызывает проблема на фоне синдрома сдавления нижней полы вены. При его наличии женщине не только трудно дышать и не хватает воздуха, но и появляются сильные головокружения, внезапная слабость, обмороки и серьёзные падения артериального давления.
Причины
На развитие заболевания могут оказывать влияние ряд факторов, которые условно делятся на 4 подгруппы:
- Заболевания нервной системы, имеющие органическую природу;
- Психогенные факторы: тревоги и стрессы (хронические), страхи, неврозы, истерия, неврастении;
- Недостаток магния, кальция и другие метаболические нарушения, а также интоксикации;
- Различные заболевания: гипертония, ревматоидный артрит, сахарный диабет и другие.
Психогенные факторы являются наиболее распространенными. Доказано, что гипервентиляционный синдром очень часто одолевает людей, которым в детском и юношеском возрасте доводилось периодически наблюдать за дыхательными расстройствами. Примеров крайне много: удушье утопающих, астмы и так далее.
Гипервентиляционный синдром с точки зрения нейрологии – это некий сбой программы «вдох-выдох». Чередование вдоха и выдоха становится нестабильным, как результат — чрезмерное поступление кислорода в легкие. Этот процесс идет со ствола головного мозга, где происходит чрезмерная возбудимость дыхательного центра. Все это приводит к повышению кислотности и уменьшению количества углекислого газа в крови, имеет место быть минеральный дисбаланс. Происходящие в организме изменения становятся причиной возникновения симптомов данного заболевания.
1.Потеря веса, системные растройства в следствии патологического интенсивного снижения веса
Потеря веса при обычных физических нагрузках чаще всего связана с ухудшением аппетита. Снижением потребности в еде сопровождаются многие заболевания.
Известно, что повышение температуры тела снижает аппетит из-за того, что пищеварительные ферменты способны «работать» только в узком температурном интервале (до 37 градусов). Отказ от еды в этом случае не опасен, поскольку на острый период организму хватает внутренних ресурсов, да и постельный режим снижает расход энергии. Однако же некоторые серьёзные заболевания (онкологические, туберкулёз, язвы ЖКТ, эндокринные нарушения, тяжёлые депрессии) могут приводить к реальному истощению, даже при условии полноценного питания. Порой именно продолжительная и значительная потеря веса указывает на недуг, который на раннем этапе больше никак себя не проявляет.
Патологически интенсивное снижение веса приводит к системным расстройствам:
- резкие колебания настроения;
- нарушения сна;
- слабость в мышцах;
- головокружение;
- поносы или запоры;
- нарушение менструального цикла;
- тахикардия.
Эти явления могут быть следствием недостатка питания, поскольку одновременно с расходом жировых запасов истощаются и другие органы и ткани. Лишь при адекватных физических нагрузках возможна потеря жира с одновременным ростом мышечной массы и улучшением функционального состояния внутренних органов.
Если же резкое исхудание имеет место на фоне привычного образа жизни, то это удар по всему организму.
Ряд сопутствующих изменений и состояний может указывать на те или иные причины снижения веса
Стоит обратить на них внимание и не откладывать поход к врачу соответствующей специальности
Особенности болей внизу спины у женщин
Боль в спине практически никогда не является единственной жалобой – во многих случаях пациент отмечает наличие и иных беспокоящих его симптомов. У женщин она может сочетаться с болью в нижней части живота, нарушениями мочеиспускания. В такой ситуации думающий врач направит пациентку, прежде всего, на осмотр к гинекологу для исключения патологии «по женской части» либо беременности.
При женских болезнях
Если болит низ спины у женщины, распространенные причины этого состояния следующие:
- эндометриоз (сопровождается ноющей болью в пояснице и тянущей – в животе, одно- или двусторонней, обильными и длительными, со сгустками, менструациями, нерегулярным циклом);
- миома матки (при данном заболевании матка, как при беременности, постепенно увеличивается в размерах, сдавливая внутренние органы и окружающие матку ткани, в связи с чем и возникает боль в пояснице);
- полипоз матки (протекает с обильными менструациями, мажущими выделениями из влагалища после полового акта; женщины также отмечают боли внизу живота или сзади, в области крестцового отдела позвоночника, копчика);
- опущение, выпадение матки, влагалища (при резких движениях, наклонах туловища у больных возникает ноющая боль в нижней части живота, часто отдающая в низ поясницы, ноги; также отмечаются нарушения мочеиспускания (частые позывы, болезненность) и учащение стула);
- поликистоз яичников (наиболее характерный симптом – боль в подвздошной области со стороны пораженного придатка; в ряде случаев она иррадиирует в нижнюю часть спины, усиливается при физических нагрузках, наклонах корпуса, а также в вечернее время).
При беременности
Чувство дискомфорта, тяжести, тянущая неинтенсивная боль внизу живота и в пояснице при отсутствии иных настораживающих женщину и врача проявлений – вариант нормы, не требующий беспокойства и лечения. Возникают эти симптомы в связи с давлением растущей матки на окружающие ее ткани, смещением центра тяжести из-за увеличивающегося в размерах живота, а также по причине активной выработки организмом будущей мамы прогестерона, который приводит к некой слабости мышц и связок. Часто они сопровождаются тошнотой и рвотой.
Если же боли в нижней части спины интенсивные, сопровождаются выраженной схваткообразной болью в животе – это признак угрозы прерывания беременности, требующей неотложной консультации врача.
После родов
Любая женщина знает, что поясница может заболеть после родов. Обусловлена эта боль ослаблением мышц передней брюшной стенки за период беременности, реже – травмами элементов опорно-двигательного аппарата матери в процессе родоразрешения.
1.Общие сведения
Одышка (диспноэ) – отклонение частоты, глубины и/или ритмичности дыхания от аналогичных показателей здорового человека того же пола и возраста при тех же условиях. Несмотря на некоторую громоздкость данного определения, оно представляется достаточно полным и точным. Термин «одышка» кажется интуитивно понятным, что зачастую приводит к недоразумениям между врачом и пациентом, вкладывающими в это слово разный смысл.
Существует несколько классификаций одышки:
- инспираторная (на вдохе), экспираторная (на выдохе) и смешанная (затруднения в обеих фазах дыхательного акта);
- тахипноэ (учащенное поверхностное дыхание) и брадипноэ (редкое дыхание);
- физиологическая одышка (преходящая, обратимая интенсификация дыхания как адекватный приспособительный ответ организма на нагрузку, травму или объективно низкое содержание кислорода во вдыхаемом воздухе, что требует дополнительной оксигенации) и одышка патологическая (вызванная нарушениями проходимости воздухоносных путей, вредными привычками, сердечнососудистой недостаточностью, ожирением, заболеваниями легких, кроветворной системы и т.д.).
Данный материал посвящен такому виду диспноэ, как одышка в покое (иногда ее также называют одышкой покоя). В отличие от антонимической «одышки под физической нагрузкой», которую порой трудно отличить от нормальной физиологической реакции дыхательной системы, одышка покоя является значительно более неблагоприятным клиническим и прогностическим признаком.
Материал и методы
Исследование проводилось на базе ГБУЗ Городская поликлиника №6 (филиал 2) Депар та мен та здравоохранения Москвы. Протокол исследования был одобрен локальным этическим комитетом. Все пациенты дали информированное согласие на участие в исследовании.
«Ведение хронических больных с множественными заболеваниями», который включает в себя 970 женщин в возрасте 55 лет и старше и мужчин в возрасте 60 лет и старше, имеющих по крайней мере три из следующих хронических заболеваний: гипертоническая болезнь, ишемическая болезнь сердца (ИБС), ХСН, цереброваскулярная болезнь, сахарный диабет 2 типа, хроническая обструктивная болезнь легких, бронхиальная астма, хроническая болезнь почек, фибрилляция/трепетание предсердий. Критериями включения были возраст ≥55 лет у женщин и ≥60 лет у мужчин, диагноз ХСН с фракцией выброса (ФВ) левого желудочка >35%, стабильная терапия в течение 3 последних месяцев и наличие подписанного информированного согласия пациента на участие в клиническом исследовании. Критериями невключения служили следующие: маловероятное сотрудничество с пациентом во время исследования, низкая приверженность к терапии по социальным, психологическим, экономическим и иным причинам, недееспособность, любое онкологическое заболевание, злоупотребление алкоголем или лекарственными средствами, запланированное вмешательство на коронарных артериях (например, имплантация стента или аортокоронарное шунтирование), любое другое серьезное хирургическое вмешательство.
Потребление соли определяли с учетом повседневной пищевой привычки с помощью опросника «Charlton: SaltScreener» , на основании которого выделяли пациентов, потреблявших 6-10 и более 10 г соли в сутки (максимальное рекомендуемое потребление соли составляет 6 г/сут). Рассчитывали среднее ежедневное употребление соли по результатам анкетирования по отношению к 24часовой экскреции натрия.
Наличие бендопноэ оценивали с помощью предложенной ранее пробы после пятиминутного отдыха (рис. 1) . Пациент, сидя на стуле, нагибается вперед как при завязывании шнурков или одевании носков. Если в течение 30 с после начала пробы появляется одышка, то он должен сообщить об этом врачу, который фиксирует время ее возникновения (в секундах). Через 30 с после наклона пробу прекращают. При отсутствии одышки во время наклона туловища пробу считают отрицательной (бендопноэ нет).
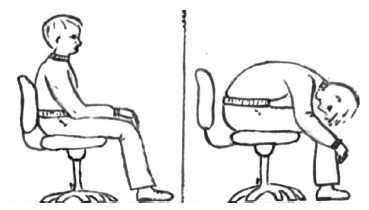 Рис. 1. Техника выполнения пробы для выявления бендопноэ
Рис. 1. Техника выполнения пробы для выявления бендопноэ
Онкология и сердечная одышка
В большинстве случаев, проблема, которую мы рассматриваем, связана с патологиями сердца. Не случайно она входит в группу симптомов сердечной недостаточности.
Отметим, что онкология сердца и данный вариант проблемы встречаются довольно редко. Проблема возникает и развивается, как и все иные симптомы сердечной недостаточности.
Развиваться сердечная одышка может в случае сочетания онкологии с серьезной патологией сердечно-сосудистого характера. В этом случае ведущими становятся симптоматические проявления недостаточности, но не злокачественного новообразования. Если наблюдается данный вариант, проблема устраняется лечением патологии сердца.
Точно такая же картина наблюдается в случае кардиотоксичной химиотерапии онкологии. Это объясняется тем, что значительное количество противоопухолевых препаратов повреждают клетки миокарда.
Опухолевое поражение лимфоузлов средостения либо опухоли вилочковой железы происходит сдавливают сердце и тем самым смещают его с привычного ложа. Как рефлекс орган и его крупные сосуды отвечают одышкой.
Причиной сердечной патологии может быть и перикарда. Он склеивает метастатические узелки и тем самым мешает нормальному сокращению сердца.
Со временем сердце оказывается в опухолевой рубашке, и сердечная недостаточность прогрессирует.
Клиника интегративной онкологии Onco.Rehab напоминает, что проявления опасных симптомов – это веский повод обратиться к профессионалам.
Когда стоит обратиться к врачу
Крайне важно не пускать болезнь на самотек. К врачу нужно обращаться при появлении первых симптомов возможного бронхиального поражения: кашля, повышенной температуры, недомогания
Врач проведет диагностику, укажет, как и чем лечить бронхит и кашель, а дальнейшая терапия пройдет в домашних условиях под контролем доктора. В большинстве случаев патология не требует госпитализации.
Бесконтрольное течение острой болезни в большинстве случаев приводит к усугублению симптоматики, повторному развитию заболевания, переходу в хроническую болезнь и формированию осложнений.

Чтобы определить болезнь и изучить степень поражения бронхов, необходима комплексная диагностика пациента и изучение клинической картины. Этим занимается терапевт или педиатр, который назначает необходимые для диагностики обследования. При необходимости он направляет пациента на консультации к пульмонологу и другим смежным специалистам.
Если по результатам опроса и осмотра у врача появились подозрения на бронхит или другие схожие болезни, назначаются дополнительные обследования:
- расширенный клинический анализ крови – позволяет определить состояние организма, выявить наличие воспалительных процессов;
- лабораторный анализ мокроты – выявляет возбудитель болезни, определяет чувствительность патогена к разным типам антибиотиков;
- рентгенография – помогает выявить нарушения в легких, грудной полости, дыхательных путях, сердце;
- спирометрия – определяет объем воздуха в легких, позволяет обнаружить скрытые патологии.
Среди возможных дополнительных исследований: эхокардиография, электрокардиография, бронхография и др.
Отёки ног при заболеваниях печени
При нарушении функции печени в результате острых и хронических гепатитов любой этиологии не производится в достаточном количестве белок альбумин, и развивается «безбелковый» отёк. Кроме того, при всяком патологическом процессе в печени формируется рубцовая соединительная ткань, вытесняющая печёночные клетки — гепатоциты. Рубцовая ткань — фиброз и цирроз мешает нормальному оттоку крови по венозной системе, сами вены брюшной и грудной полости деформируются варикозными узлами. В брюшной полости задерживается жидкость — асцит, который дополнительно нарушает циркуляцию крови и лимфы, формируя стойкий симметричный и довольно плотный отёк ткани, постепенно поднимающийся от стоп до брюшной стенки. Лечение асцитического синдрома очень сложное и со временем довольно бесперспективное, если нет возможности выполнить трансплантацию печени.
Одышка: причины
Принято выделять 4 основные причины, приводящие к развитию диспноэ.
Этиология
Особенности проявления
Заболевания
Заболевания ССС
Нарушение кровообращения в сосудах лёгких лежит в основе механизма диспноэ. Нарушения усиливаются по мере развития заболевания и могут проявляться даже в состоянии покоя. Помимо этого, приступы могут появляться даже во сне.
Одышка возникает при сердечной астме, сердечно-лёгочной недостаточности, которые могут быть осложнены инфарктом миокарда, ишемией, гипертонией.
Заболевания органов дыхания
Нередко носят хронический характер и длятся годами (вследствие уменьшения просвета дыхательных путей и накапливания в нём мокроты). Одышка сопровождается таким симптомом, как кашель, и требует использования специальных медицинских препаратов. При инфекционных заболеваниях нарушения дыхания зависят от того, насколько сильно проявлена болезнь, и, как правило, уходят в течение трёх–четырёх дней. Одышка при пневмонии в тяжёлой форме может возникать на фоне сердечной недостаточности. Наиболее опасной патологией с одышкой является ТЭЛА, при которой возникают боли в груди, иногда — кровохарканье.
Бронхиальная астма,
Хроническая обструктивная болезнь лёгких;
Обструкция бронхов (в т. ч. инородными телами);
Острые инфекционные воспалительные заболевания лёгких и бронхов.
Нарушения обменных процессов в организме
При анемии одышка сопровождается головокружением, утратой аппетита, общей слабостью. Тиреотоксикоз характеризуется быстрым метаболизмом и, как следствие, более высокой потребностью организма в кислороде, что и приводит к развитию гипоксии, из-за которой дыхание становится частым и глубоким.
Тиреотоксикоз;
Анемия, вследствие метаболических нарушений;
Сахарный диабет;
Ожирение
Нервные расстройства
Пациентов врачей невропатологов и психиатров нередко беспокоит ощущение нехватки воздуха
Отличительная особенность заключается в отсутствии других отклонений, кроме неврастении или невроза, а также в том, что во время приступа пациент громко дышит и стонет, всячески стараясь привлечь к себе внимание.
Эпидемиология/Этиология
Нарушения дыхания многогранны. Дисфункциональное дыхание определяется как хронические или повторяющиеся изменения в паттерне дыхания, которые не могут быть отнесены к конкретному медицинскому диагнозу, и вызывать респираторные и не респираторные жалобы.
Люди с проблемами дыхания менее способны заниматься физическими упражнениями из-за трудностей с дыханием и поэтому ведут более сидячий образ жизни. Поэтому вполне возможно, что у этих пациентов будет возникать боль в спине. Некоторые исследования также указывают на особую роль сидячего образа жизни, включающего механические факторы, такие как длительное пребывание в неправильной позе, приводящее к истощению и слабости постуральных мышц, и хронический мышечный спазм, возникающий в результате психологического стресса, который занимает особое место в этиологии хронической боли в пояснице.
2.Возможные причины потери веса
В случае, когда снижение веса и потеря аппетита не имеют явной связи с какими-либо факторами, необходимо проведение тщательного обследования. Однако зачастую человек просто не знает, что те или иные сопутствующие симптомы позволяют предположить возможную причину начавшегося исхудания. Рассмотрим возможные связи снижения веса с внутренними и внешними факторами.
Заболевания ЖКТ. При наличии хронических или острых заболеваний пищеварительного тракта нарушается не только аппетит, но и механизмы переваривания и усвоения питательных веществ. Даже щадящая дробная диета часто не позволяет избежать потери веса при гастритах, дуоденитах, панкреатитах, язвах желудка и кишечника. На заболевания ЖКТ указывают сопутствующая симптоматика (тошнота, боли в области желудка и кишечника, метеоризм, диарея).
Эндокринные патологии. Нарушения в работе желез внутренней секреции вызывают изменения гормонального фона, что неизбежно сказывается на весе. Обмен веществ при заболеваниях этого ряда существенно нарушается. Вес при этом может сильно снижаться или возрастать на фоне привычного режима питания и рациона.
Онкологические заболевания. В зависимости от локализации очага злокачественных опухолевых заболеваний на ранних или более поздних стадиях наблюдается потеря веса. Слабость при потере веса в этом случае сопровождается апатией, тревожностью, локализованными или блуждающими болями, субфебрильным повышением температуры тела.
Общие и кишечные инфекции. Острые состояния при инфицировании вызывают ответную реакцию, выражающуюся среди прочих проявлений снижением аппетита. При этом наблюдается обезвоживание и снижается активность пищеварительных ферментов, что ещё более усугубляет истощение. Серьёзные инфекции (ВИЧ, сифилис, малярия туберкулёз) даже в латентном течении приводят к исхуданию.
Паразиты. Частым признаком детских паразитарных заболеваний (гельминтоза, аскаридоза и пр.) становится именно беспричинное снижение веса. В любом возрасте диагностика при потере веса включает исследования кала и крови на наличие паразитов.
Неврологические нарушения. Аппетит очень тесно связан с психоневрологическим статусом. Потеря веса в период стресса компенсируется после его ослабления. Тяжёлые же депрессии могут привести к длительному отказу от пищи и сильному снижению веса. Нередко запускается циклический механизм, при котором начавшееся истощение оказывает влияние на психику. В этом случае самостоятельный выход из замкнутого круга становится невозможен и необходима помощь специалистов. Одним их ярких примеров подобной потери веса является анорексия, представляющая реальную угрозу для жизни.
Алкоголизм, наркомания, курение. Регулярный приём токсинов приводит к серьёзным нарушениям обмена веществ в сочетании с психологической зависимостью. Стремительная потеря веса у подростков позволяет заподозрить пагубные пристрастия. Со временем наркологические заболевания приводят к разрушению печени, лёгких, органов пищеварения, снижению иммунитета. Это ещё более усугубляет истощение.
Временное снижение аппетита вызывают некоторые лекарственные препараты. В профилактических целях включение их в лечебную схему должно сочетаться с назначением соответствующей диеты.
Отёки ног при почечной патологии
Отёки обусловлены развитием почечной недостаточности при остром или хроническом заболевании почек. Довольно длительное время патология почек может существовать скрытно, и даже обследование не всегда способно её выявить, если не нацелено на поиск патологии мочевыводящей системы. Как правило, почечная недостаточность в начальной стадии выявляется очень редко, но и при адекватной диагностике лечение заключается в соблюдение образа жизни при регулярных обследованиях. За несколько лет больной свыкается со своим диагнозом и вполне приличным состоянием, что забывает о нём. Прогрессирует недостаточность почек довольно споро, и отёчный синдром, как её важный симптом, развивается буквально за несколько дней.
Почечная недостаточность может развиться при любом заболевании почек или осложнении «на почки» сахарного диабета или системных заболеваний. К примеру, при остром или хроническом повреждении почечной структурной единицы клубочка — гломерулонефрите развивается, так называемый, нефритический отёк. Он локализуется в областях с рыхлой подкожной клетчаткой, начиная с лица — это по утрам «мешки» под глазами и толстые полупрозрачные от жидкости веки, которые объясняются больными просто: «чаю на ночь попил», и посему такой малостью не считает нужным обременять врача своим посещением.
При усугублении функциональной недостаточности почек отёчность быстро и почти равномерно распространяется по всему телу, стопы и голени как будто раздуваются, в отличие от сердечных отёков, к вечеру они несколько уменьшаются, но назавтра прибывают в ещё большем объёме. Долго не удастся ни обращать внимания на увеличивающуюся отёчность, потому что часто она сочетается с высоким давлением при снижении количества выделяемой мочи. Весь человек «раздувается как подушка» — это анасарка, появляется жидкость в полостях: брюшной, грудной, сердечной сорочке. В этой ситуации требуется гемодиализ и экстренная помощь. Эффективность уменьшения отёков зависит от результатов терапии почечной недостаточности.


