Депигментация кожи (витилиго). отчего на коже появляются белые пятна, диагностика и возможные методы лечения
Содержание:
- Консервативное лечение
- Лечение мелазмы
- Причины гиперпигментации
- Лечение
- Непатологические причины красных пятен на ногах
- Как избавиться от пигментации: тактика действий
- Признаки
- Методы лечения витилиго
- Диабетическая стопа
- Общие сведения о болезни
- II. Болезни кожи, относительно часто регистрируемые при беременности:
- Другие пигменты и хромогены, вызывающие меланонихию
- Профилактика
- Что общего у кожи с печенью?
Консервативное лечение
Наиболее успешно лечение гидраденита на ранних стадиях, когда воспаление только начинается или затронуты 1-2 железы. Пациент может обратиться за помощью к .
В ЦЭЛТ вы можете получить консультацию специалиста-дерматолога.
- Первичная консультация — 3 500
- Повторная консультация — 2 300
Записаться на прием
Терапевтическая тактика зависит от многих факторов: места расположения гидраденита, возраста, пола, сопутствующих болезней, общего уровня здоровья.

При воспалении единичной железы или далеком расположении друг от друга, самое главное – тщательно ухаживать за окружающей кожей, многократно протирать ее любым спиртом (борным, салициловым, камфарным). Постоянное удаление выделений вкупе с дубящим действием спирта поможет предотвратить расползание инфекции. Волосы вокруг места воспаления нужно аккуратно выстричь.
Принимать ванны в разгар болезни не следует, купание способствует распространению инфекции. Место воспаления нужно закрыть плотной повязкой, закрепить ее пластырем и воспользоваться душем.
Чтобы окончательно выздороветь, нужно хотя бы 3 месяца соблюдать диету с ограничением сладостей, алкоголя, пряностей и приправ. Рекомендуется лечебное питание, укрепляющее защитные силы. Нужно есть много овощей и фруктов, богатых природными соединениями: капуста, яблоки, цитрусовые, морковь, шиповник, грецкие орехи. Полезны такие природные стимуляторы, как настойки элеутерококка и женьшеня, сок подорожника, отвар шиповника. Желательно дополнить питание аптечными поливитаминами.
Консервативное лечение назначает врач. Чаще всего это антибиотики – полусинтетические тетрациклины или других групп, которые подбираются по результатам бактериального обследования. В случае обнаружения стафилококков может применяться соответствующий гамма-глобулин или вакцина.
До тех пор, пока гнойники окончательно не сформировались, требуется обработка кожи различными антисептиками: крепким (96%) спиртом, бриллиантовым зеленым, настойкой йода. Если площадь воспаления обширная, ее обкалывают растворами антибиотиков с новокаином. Иногда требуются полуспиртовые повязки, которые меняют по мере высыхания. Мази использовать нельзя, они увеличивают площадь нагноения.
Ни в коем случае нельзя пытаться выдавить или как-то иначе вскрыть гнойник самостоятельно. Любые неумелые манипуляции приводят к распространению гноя в тканях, что ведет только к ухудшению состояния. Вероятность осложнений при таком подходе многократно возрастает.
Лечение мелазмы
Отмена гормональных контрацептивов, если женщина их принимает является немаловажным моментом в лечении. Проконсультируйтесь со своим гинекологом, нередко гормональные контрацептивы назначаются с лечебной целью. Не отменяйте назначения врача самостоятельно.
Избегать приема лекарственных препаратов, пищевых добавок и пищевых продуктов обладающих фотосенсебилизирующим действием.
Нанесение солнцезащитных средств круглый год
Солнцезащитные кремы должны быть широкого спектра защиты — UVB+UVA.
Не использовать мощные очищающие кожу средства (зачастую используются для лечения и профилактики акне).
Соблюдать осторожность при применении косметики, содержащей ретиноиды, α-гидроксикислоты, β-гидроксикислоты (AHA, ВНА). Необходима консультация специалиста.
Избегать пересушивания кожи, так как кожа вырабатывает свой собственный SPF.
Применение косметических средств угнетающих меланогенез:гидрохинон Pigment Gel PCA Skin (применение запрещено в Европе, противопоказан во время беременности и кормления)
коевая кислота
азелаиновая кислота (может применяться во время беременности)
Топические кортикостероиды — дают достаточно быстрый клинический эффект, особенно в случаях, когда появление пигментации связано с воспалительными явлениями в коже.
Топические ретиноиды (противопоказаны во время беременности).
Отшелушивающие методики:Химические пилинги (проводить должен только врач, так как необходимо соблюдать определенный реабилитационный режим):
Пилинг Джесснера с гидрохиноном
Салициловая кислота.
Гидрокси-кислоты — гликолевая, молочная и т.п.
Ретиноевый пилинг.
Микродермабразия
Недостаток — неравномерность воздействия по глубине. Предпочтительнее лазерные пилинги с регулируемой глубиной — SilkPeel.
Фотоомоложение. Если патология носит смешанный тип, то лучшие результаты покажет комбинация поверхностного эрбиевого лазерного пилинга с фракционным омоложением эрбиевым лазером. Либо комбинация фотоомоложения BBL с фракционным эрбиевым омоложением кожи.
Лазерные пилинги — предпочтение следует отдавать «холодным лазерам» — эрбиевым лазерам (Er:YAG 2940нм). Процедура MicroLaserPeel. Хороший эффект будет достигнут при эпидермальном типе. Лазеры с выраженной коагуляцией (прогревом), такие как СО2-лазер, неабляционные фракционные лазеры, нередко сами являются причиной гиперпигментации. Это один из возможных побочных эффектов.
Фракционное омоложение. В случае, если патология имеет дермальную локализацию, лучшие результаты будут достигнуты фракционным омоложением кожи эрбиевым лазером ProFractional (Er:YAG 2940нм), поскольку возможно фракционное разрушение глубоко залегающего пигмента в данном случае и, во вторых, лечение будет сочетаться с микрофенестрацией — образованием микроканалов, через которые пигмент будет легко выводиться из глубоких слоев (дермы, сосочкового слоя).
Новинка — лазер HALO — первый гибридный фракционный лазер позволяет в одну процедурувоздействовать на различные уровни залегания пигмента — на дермальный, глубоко залегающий пигмент и эпидермальный, поверхностный пигмент.
Методики, разрушающие пигмент — фотоомоложение. Эти методики на сегодняшний день являются лучшим выбором для коррекции пигментных образований, так как позволяет разрушать пигмент без нарушения целостности кожи. Недостатком является сложность удаления глубоко залегающих пигментных пятен (дермальная форма).
Пероральный прием антиоксидантов:Супероксиддисмутаза. GliSODin — пероральный препарат биодоступной супероксиддисмутазы увеличивает эффективность лечения в 2,5 раза.
Проантоцианидины (proanthocyanidin, процианидины) являются природным компонентом и позволяют добиться хороших результатов, как в монотерапии, так и в комбинации с другими методами лечения. Будут незаменимыми в случае непереносимости других препаратов.
Причины гиперпигментации
Кожа – это лакмусовая бумажка состояния нашего здоровья. Если на ней появляются угри, сыпь, пятна, это наверняка говорит о внутреннем дисбалансе.
Причинами появления пигментных пятен могут быть:
— Ультрафиолетовое излучение является главным фактором возникновения гиперпигментации, поскольку оно проникает в глубокие слои дермы и вызывает процесс фотостарения. Это может спровоцировать мутацию клеток, а также увеличить риск появления злокачественных опухолей. УФ-лучи действуют на незащищенную кожу очень агрессивно, заставляя клетки чрезмерно продуцировать меланин.
— Генетический фактор. Более 30% пациентов, имеющих мелазму, получили её в наследство от родителей. При такой склонности защищать кожу на постоянной основе требуется уже с малых лет.
— Гормональные нарушения. Так как кожа – гормонозависимый орган, то она сразу выдает реакцию на внутреннюю перестройку организма. Эстроген, прогестерон, гормоны гипофиза под влиянием солнечного излучения запускают каскадную реакцию, приводящую к излишней выработке меланина и, как следствие, к гиперпигментации. Особенно это заметно в такие периоды как подростковый возраст, в различные фазы овуляторного цикла женщины, во время беременности, лактации и менопаузы.
— Травматизация кожи. Пораженные места более чувствительны к солнечным лучам, а значит, быстрее темнеет. Поэтому инфекционные заболевания, ожоги, акне могут стать причиной посттравматической гиперпигментации.
— Возраст. Чем старше человек, тем менее защищенной от воздействия негативных факторов становится его кожа.
— Дефицит витаминов. К потемнению кожи может приводить нехватка витаминов А и В12.
— Заболевания ЖКТ, эндокринной системы, печени, желчного пузыря. Эти патологии провоцирует сбои в функционировании обменных процессов в организме, нарушают обмен липидов, что вызывает чрезмерное накопление меланина. А при заболеваниях почек кожа приобретает желто-коричневый оттенок.
— Интоксикация. Она может случиться вследствие приема некоторых лекарственных средств, алкоголя, курения и вредных условий труда.
— Стресс и неврозы также негативно сказываются на состоянии организма, снижая его защитные функции.
Лечение
Основной метод, который позволяет убрать высыпания и вылечить кожную патологию – это гигиенический уход
Важно менять подгузник сразу после стула и каждые три часа, подмывая ребенка проточной водой. Между сменами нужно делать воздушные ванны и на несколько минут оставлять малыша без одежды
При этом необходимо отказаться от синтетической одежды, некачественной детской косметики.
Купание проводят в воде с отваром лекарственных трав. Можно добавлять ромашку, тысячелистник, череду. После купания ребенка нужно хорошо осушить и припудрить кожу присыпкой.
Врачи рекомендуют установить температуру воздуха в детской на уровне 20-22 градусов и следить за влажностью, которая не должна превышать 50-70%. Хорошим решением станет приобретение увлажнителя воздуха, который поможет создать правильный микроклимат. Такие простые действия помогут избавиться от условий, которые повышают риск развития потницы.
Непатологические причины красных пятен на ногах
Нередко появление точек красного цвета на коже нижних конечностей не связано с воздействием патологических факторов. Образование такой сыпи возможно при влиянии на организм человека внешних раздражителей, устранить которые довольно просто.
Потница
Потница на ногах обусловлена перегревом и чрезмерным потением, связанным с несоблюдением правил гигиены. Но она может также быть следствием гипергидроза как одного из симптомов различных заболеваний. Чаще всего высыпания локализуются в области подколенных кожных складок. Сыпь причиняет дискомфорт, может болеть или сопровождаться жжением.
Реакция на косметику и средства гигиены
Далеко не вся косметическая и гигиеническая продукция для ухода за кожей тела подходит каждому человеку. К тому же некоторые производители используют для изготовления таких средств качественные ингредиенты, а заменяют их дешевыми химическими аналогами – ароматизаторами, красителями и другими элементами.
Нервные расстройства, стрессы
Зудящие красные пятна на коже ног появляются у людей, которые находятся в состоянии хронического стресса, или часто подвергаются сильным нервным и эмоциональным потрясениям. Обычно подобные высыпания не требуют специфического лечения, поскольку проходят самостоятельно после нормализации работы нервной системы.
Резкая смена температур
При перепадах температур кровеносные сосуды резко сужаются и расширяются. Вследствие того, что они не успевают приспособиться к новым условиям, возникает покраснение и зуд в области нижних конечностей, рук, туловища или лица. Некоторые пациенты называют такое состояние «аллергией на холод», но это не совсем так. На самом деле, неприятные симптомы могут возникнуть, как при входе в теплое помещение с мороза, так и при выходе на солнце с холодного помещения.
Другие причины покраснений на ногах
Красные точки и пятна на ногах, которые чешутся и причиняют дискомфорт, могут появляться и по другим причинам, не связанным с болезнями. К ним относят:
- укусы насекомых;
- депиляцию;
- частое проведение шугаринга, пилинга, скрабирования кожи ног;
- ожоги;
- ушибы и ссадины;
- обморожение;
- обветривание;
- обморожение.
Также зудящие красные пятна на ногах могут стать следствием банального пренебрежения правилами гигиены. Избежать их появления в этом случае можно с помощью регулярного принятия душа. Летом омывать ноги от пыли и пота нужно не меньше 4-5 раз в день.
Как избавиться от пигментации: тактика действий
Большинство пациентов, которые обращаются к врачу с жалобами на появление на коже пигментных пятен, озабочены эстетической стороной. Но это не значит, что решать проблему будет только врач-косметолог. Наилучший вариант лечения – это выявление причины, консультация с дерматологом и устранение собственно проявлений на лице. Устранение основной причины неравномерного распределения меланина поможет снизить вероятность повторной гиперпигментации после лечения. Если же проблема связана с соматическим заболеванием, то «косметическое» отбеливание кожи может и вовсе не дать эффекта. Так что программа лечения должна быть комплексной.
Многие пациенты прибегают к самостоятельному лечению пигментации в домашних условиях или к достаточно агрессивным косметологическим процедурам. Например, просят провести им фототерапию, пилинг, лазерные процедуры. В ряде случаев такие мероприятия могут не избавить от пятен, но усугубить проблему. Нередко возникают осложнения, в том числе воспаления, отеки, вторичные расстройства пигментации.
Anti-age препараты
Курасен Эссенс / Curacen Essence (20 фл х 2 мл)
Лаеннек – раствор для инъекций
Bb Laboratories — Сыворотка «Arcanum»
Премиальный набор «Идеальная кожа лица. Здоровый тон»
Высокой эффективностью в лечении пигментации отличаются биопрепараты. Один из них – это плацентарный препарат CURACEN, уникальный комплекс биологически активных компонентов для регенерации и восстановления кожи. Препарат официально зарегистрирован на территории России для проведения мезотерапии, его дистрибьютором в РФ и странах СНГ является Медицинская Корпорация RHANA.
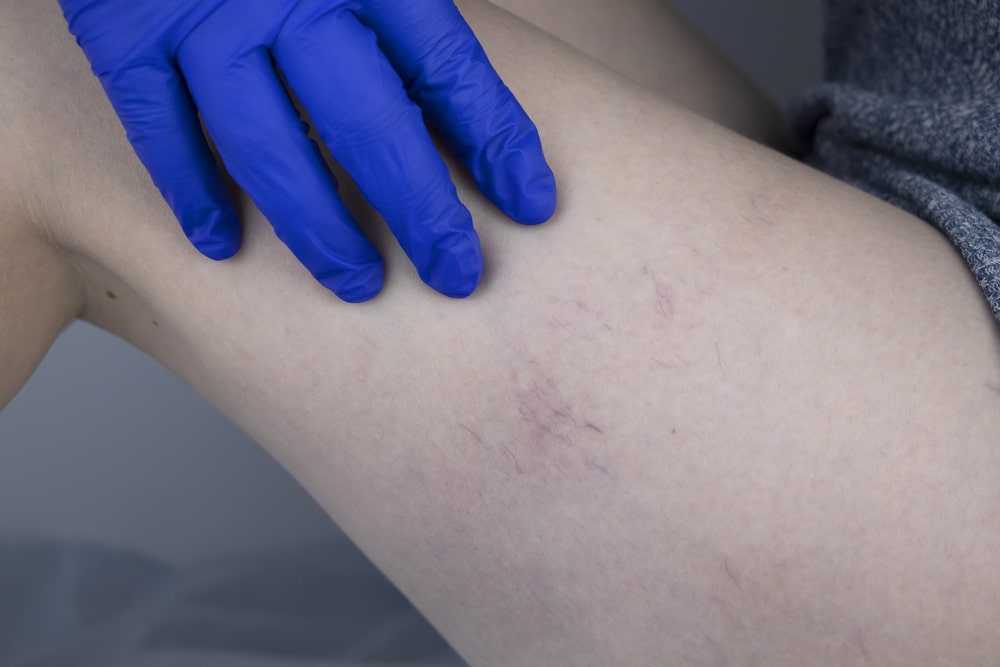
Признаки
Болезнь на начальной стадии протекает латентно. Заподозрить ретикулярную форму варикозной болезни нижних конечностей можно по синюшному окрасу кожи. На ногах проявляются тонкие вены в виде:
- древовидной формы (из одного основания ветвится множество сосудов влево и вправо);
- паутинки или звездочки (от центра отходят сосуды в разные стороны);
- линии (ровные полоски сосудов).
Ветвистые прожилки особенно заметны в конце дня после занятий спортом, подъема тяжестей, длительного статического положения, бега или прогулки на дальние расстояния. По утрам дефект на ногах незаметен.
По мере ухудшения кровотока обостряются сопутствующие симптомы:
- дискомфорт в икроножных мышцах. Непроизвольные спазмы возникают внезапно и проходят после массажа конечностей;
- тяжесть и усталость в ногах;
- жжение и зуд в голенях и стопах.
Клиника проявляется сильнее при менструации из-за увеличенного притока крови.
Симптомы угасают после отдыха лежа с приподнятыми ногами. В отличие от варикоза глубоких вен, боли, отека и нарушения трофики нет.
Методы лечения витилиго
Такое заболевание как витилиго требует комплексного лечения, благодаря которому, не только значительно замедляется процесс распространения очагов, но и возможен их полный регресс.
Профилактика витилиго
Для профилактики витилиго рекомендуется:
-
использование солнцезащитных кремом с spf фактором не менее 50;
-
избегать механических травмирующих факторов (натирание, микротравмы, не использовать мочалку, скрабы и т.д);
-
исключить контакт с бытовой химией;
-
сбалансированная диета.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Диабетическая стопа
Одним из самых опасных и трудноизлечимых осложнений сахарного диабета является диабетическая стопа. Она возникает спустя десятилетия после начала заболевания и в той или иной форме встречается у большинства больных диабетом. Это осложнение развивается вследствие характерного для диабета нарушения кровоснабжения и иннервации тканей конечности. Воздействуя на мягкие ткани, суставы и кости, диабетическая ангио- и нейропатия приводит к их отмиранию. В результате диабетическая стопа зачастую влечет за собой ампутацию конечности.
Синдром диабетической стопы — явление комплексное. Оно состоит из:
- поражения артерий малого и сверхмалого диаметра;
- повреждения нервных волокон;
- прогрессирующего атеросклероза сосудов;
- разрушения костной ткани;
- снижение устойчивости к инфекциям;
- нарушению процессов заживления и восстановления тканей.
Симптомы диабетической стопы
На первых порах признаки диабетической стопы выглядят несерьёзными. Чувство жжения, «беганья мурашек», покалывания и онемения стоп многие больные оставляли без внимания, тем самым позволяя синдрому диабетической стопы прогрессировать, что приводит в итоге к печальным последствиям.
В результате больные диабетом теряют чувствительность ног. А раз так, травмы стоп становятся практически неизбежными. И это приводит к опасным осложнениям. Пониженный иммунитет провоцирует развитие инфекций, поэтому раны гноятся, воспаляются и долго заживают.
Специалисты различают три формы синдрома диабетической стопы:
- ишемическая форма — преобладают нарушения кровообращения. Характерны боли, формируются язвы;
- нейропатическая форма характеризуется диабетическим повреждением периферических нервов, снижением чувствительности;
- нейроишемическая, смешанная — объединяет симптомы двух вышеперечисленных форм диабетической стопы.
Только цифры
Диабетическая язва стопы — самая частая причина госпитализации людей с диабетом в мире.
Чаще всего синдром диабетической стопы встречается у пациентов в возрасте старше 40 лет.
Ампутации нижних конечностей у больных сахарным диабетом производятся в 17-45 раз чаще, чем у лиц, не страдающих диабетом. При этом 6-30% больных после первой ампутации подвергаются ампутации второй конечности в течение 1-3 лет, через 5 лет — 28-51%.
Диагностика синдрома диабетической стопы включает в себя исследование тактильной и температурной, а также вибрационной чувствительности; измерение давления в артериях ног, рентгенологическое исследование костей стопы, проведение ангиографии сосудов; исследование выделений из ран на бактерии; развернутый анализ крови.
Лечение диабетической стопы
Поскольку диабетическая стопа развивается на фоне сахарного диабета, в первую очередь, необходимо нормализовать углеводный обмен. Пациент должен находиться под наблюдением эндокринолога, строго выполнять его назначения самостоятельно контролировать уровень глюкозы крови. При наличии язв пациенту назначаются антибиотики, длительность их приема составляет от двух недель до нескольких месяцев. Чтобы разгрузить больную ногу, используются костыли, коляски или ортопедическая обувь. Для улучшения состояния сосудов при лечении диабетической стопы нужно регулярно ходить, принимать спазмолитики и витамин В, проходить сеансы физиотерапии. Зачастую назначаются средства для повышения иммунитета.
Тем не менее, прогрессирование синдрома диабетической стопы даже при правильном лечении далеко не всегда можно остановить. До сих пор развитие гнойно-некротического процесса на фоне диабетической стопы более чем в 50-75% случаев приводит к ампутациям.
| В нашей клинике применяются самые современные малоинвазивные методы рентгенангиохирургического, эндовазального лечения синдрома диабетической стопы. Баллонная дилатация пораженных диабетом артерий голени позволяет остановить инфекционный процесс, заживить язвы и избежать диабетической гангрены и ампутации на 1-3 стадиях заболевания. Восстановление проходимости артерий голени у больных с уже начавшейся диабетической гангреной (4-5 стадии) дает возможность ограничить объём операции удалением только необратимо пораженных тканей стопы (чаще всего — одного или двух пальцев), избежать «высокой» ампутации и сохранить ногу. |
Общие сведения о болезни
Потница – это воспалительное заболевание, которое возникает в результате закупорки протоков потовых желез. Таким способом организм реагирует на нарушение процессов выделения и испарения пота.
Чрезмерная секреция возникает при повышенных температурах. Когда ребенку жарко, железы работают слишком интенсивно и выделяют лишний секрет. Если при этом влаге некуда испаряться, соли начинают агрессивно влиять на кожу и вызывают раздражение. Чем дольше длится такой процесс, тем сильнее проявляется сыпь, покраснение.
Это крайне распространенная патология, которая в том или ином возрасте возникает практически у каждого ребенка.Но тот факт, что чаще других детей с ней сталкиваются новорожденные, связан с тем, что у грудного ребенка кожа максимально тонкая, а центр терморегуляции еще не работает так, как нужно. Поэтому такой ребенок чаще перегревается, переохлаждается и страдает от кожных воспалений.
Протоки желез, которые выделяют пот, у грудничков еще окончательно не сформированы и поэтому довольно узкие. При перегреве через суженные ходы пот не успевает вовремя выходить на поверхность и застаивается в них. В результате возникает воспаление желез и протоков, на теле появляются опрелости. Они крайне опасны, так как создают благоприятную среду для развития бактерий, инфекций и прочих осложнений.
II. Болезни кожи, относительно часто регистрируемые при беременности:
К этой группе относятся разнообразные изменения и заболевания кожи, часто сопровождающие беременность, а также некоторые распространенные дерматозы, течение которых в период гестации обычно усугубляется. Главным механизмом является изменение гормональных соотношений в организме беременной. Это, в свою очередь, влияет на функциональные возможности иммунной и нервной систем, состояние желудочно-кишечного тракта, почек, сердечно-сосудистую деятельность, водно-солевой обмен и др.
К этой группе относятся: гипергидроз
- гипертрихоз
- ладонно-подошвенные телеангиэктазии
- эритема ладоней
- алопеция – выпадение волос
- ониходистрофии – изменения ногтевых пластинок
Большинство этих и других состояний, как правило, после родов исчезает. Лечение их при необходимости симптоматическое.
Течение и выраженность симптомов других кожных заболеваний также изменяется во время беременности. К ним в первую очередь относятся экзема, атопический дерматит, псориаз, красный плоский лишай, акне, герпетиформный дерматит Дюринга. Во время беременности они часто обостряются, причем обострения, как правило, более выражены, протекают тяжелее, чем до гестации. Иногда, наоборот, в ходе беременности наступает ремиссия, которая продолжается вплоть до родов, после чего возникает очередное обострение. Коррекция обострений данных дерматозов во время беременности очень затруднительна. Многие медикаменты, применяемые в обычных условиях, влияют на развитие плода. Поэтому ведущим методом становится наружная симптоматическая терапия
Другие пигменты и хромогены, вызывающие меланонихию
Экзогенные пигменты в ногтевой пластине и ногтевом ложе практически не образуют пигментации в виде продольных полос.
Геморрагия
Геморрагия в ногтевом ложе является частой причиной коричневой окраски ногтей. Может проявляться диффузно или маленькими полосочками на поверхностном профиле ногтевого ложа («щепковидные» кровоизлияния). Обычно обнаруживаются макротравмы, хотя в области ног частой причиной являются хронические микротравмы, которые человек может не замечать (например, у спортсменов–бегунов от ношения неподходящей обуви и т. д.). Обычно гематомы не достигают свободного края ногтя (рис. 9). Изолированные пигментации уходят по мере роста ногтя. Также продольные полоски могут образовываться, если постоянное трение вызывает пролиферацию поверхностных капилляров в ногтевом ложе. В этом случае может происходить постепенное просачивание крови в растущий ноготь. Диагностике может помочь дерматоскопия .
В сомнительных ситуациях полезной может оказаться панч-биопсия ногтевой пластины (предварительно ногтевую пластину размягчают погружением на 10 минут в теплую ванночку; рис. 10, 11) и выявление коагулированной крови с помощью реакции псевдопероксидазы (гемокульт-тест). Кровоизлияние также можно обнаружить и гистопатологическим исследованием. Из-за отсутствия обменного разложения макрофагами окраска берлинской лазурью отрицательная (рис.12).



Бактерии
Серо-черный пигмент часто могут создавать грамотрицательные бактерии, в частности, Pseudomonas aeruginosa, Klebsiella и Proteus. Пигментация обычно начинается с латеральной или проксимальной борозды ногтя и далее распространяется на центральные его части. Отграничение нечеткое, пигментация небольшой интенсивности (рис.13). Зеленовато-синяя пигментация указывает на инфицирование Pseudomonas aeruginosa («зеленая дисхромазия ногтя», рис.14), а образующийся пиоцианин может давать зеленовато-синюю флуоресценцию в ярком свете. Бактериальная меланонихия часто возникает у людей, работающих в условиях повышенной влажности. Возбудитель может представлять опасность для лиц с угнетенным иммунитетом. Возможна идентификация при помощи посева, гистопатологическое исследование обычно обнаруживает бактерии на поверхности или в верхних слоях ногтя. Для лечения рекомендуются местные антисептики, например, хлоргексидин или полигексанид, при необходимости — системные антибиотики. При инфицировании Pseudomonas aeruginosa хороший эффект дают ванночки с разбавленным уксусом.


Другие экзогенные пигменты
Изменения цвета ногтей, вызванные экзогенными пигментами, например, грязью, табаком или марганцовокислым калием, обычно находятся на поверхности ногтей и при их отрастании продвигаются вдоль проксимальной борозды (не изгиба лунки). Эти изменения можно соскоблить, и удаленная ткань регенерируется по мере роста ногтей. Если пигментация вызвана марганцовокислым калием, двуокись марганца можно обесцветить нанесением 5–10% раствора аскорбиновой кислоты (рис.15).
Профилактика
Если есть наследственная предрасположенность к развитию заболевания, рекомендуется ежедневно делать несложные упражнения для поддержания периферического кровообращения:
- в положении лежа опереть ноги на стену и держать вертикально 5-10 минут;
- утром после пробуждения «прокрутить велосипед» и сделать махи ногами вправо-влево друг на друга;
- ходить на месте, при этом нельзя отрывать пятки от пола;
- в положении лежа приподнять ноги и вращать ступнями;
- после подъема с кровати сделать десять перекатов с носка на пятку и с пятки на носок.
Каждое упражнение нужно делать ежедневно по 10-15 раз.
Для поддержания нормального тока крови не стоит сидеть нога на ногу. Если работа сидячая, то следует под ноги подкладывать валик и держать их на высоте.
Контрастный душ с утра тонизирует сосуды, но приступать к нему нужно постепенно. Каждый день надо регулировать температуру на 1-2 градуса.
Если появились единичные расширения, предотвратить массовое появление варикоза поможет отказ от соленых продуктов. Стоит ограничить потребление копченостей, маринадов, солений.
Что общего у кожи с печенью?
Одна из многочисленных задач печени — вывести из организма продукты обмена. Если по каким-либо причинам клетки печени перестают выполнять эту работу — выделение усиливается через кожу. Проявляется это высыпаниями, изменениями цвета кожи, и т.п.
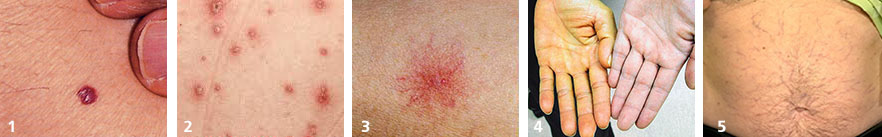
Проверьте печень, если вы видите:
- ранние возрастные изменения — жировой гепатоз, гепатиты различного происхождения
- кровяная роса (синдром Тужилина) – признак целого ряда заболеваний печени, желчного пузыря и поджелудочной железы (фото №1)
- везикулы и папулы — часто появляются при аутоиммунном процессе в печени и вирусном гепатите (фото №2)
- акне – жировое перерождение печени и воспаление клеток— неалкогольный стеатогепатит
- сосудистая звездочка (т.н. спайдеры) — частые признаки гепатита, цирроза, жирового гепатоза, акогольной болезни печени (фото №3)
- желтуха — признак выхода желчных пигментов в кровь из-за механического препятствия оттоку желчи или повреждения печеночных клеток (фото №4)
- печеночные ладони — появляется из-за накопления эстрогена при циррозе
- экскориации — расчесы из-за зуда кожи при гепатите и циррозе
- крапивница — хоть и не связана напрямую с печенью, но может косвенно указывать на повышенную аллергизацию, спровоцированную заболеванием в этом органе
- синяки без видимой травмы — признак нарушения свертываемости крови, заболеваний поджелудочной железы
- белые пятна на ногтях, трещины в углах рта — признак авитаминоза, анемии, заболеваний кишечника
- растяжки (стрии) — часто появляются при накоплении жидкости и увеличении объема брюшной полости при циррозе
- увеличение живота и «голова медузы» — асцит и расширение подкожных вен брюшной полости – признаки цирроза печени и портальной гипертензии, также встречается при онкологических заболеваниях внутренних органов (фото №5).