Повышенное слюноотделение или гиперсаливация
Содержание:
- 4.Лечение
- Безопасная доза
- Частичное и полное удушье
- Как понять, что ребенок подавился
- Причины
- Причины рвоты
- Осложнения
- Можно ли подавиться слюной и умереть?
- Лечение
- Как оказывать помощь, если человек поперхнулся?
- Роль слюны
- Почему человек постоянно, часто давится слюной: причины
- Обзор
- Лечение
- Что делать, если подавился ребенок?
- Возможные причины того, что пища и жидкость часто попадают в дыхательное горло
- Опасные симптомы
- Помощь грудничку
- Что такое «приступ апноэ»
4.Лечение
В зависимости от полученных диагностических результатов, назначается этиотропная терапия, т.е. принимаются меры по устранению первопричины ретроназального затекания. В одних случаях первоочередной задачей является десенсибилизация и купирование аллергического воспаления (решается медикаментозно и путем минимизации контактов с аллергенами), в других не обойтись без хирургического восстановления нормальной анатомии, проходимости, вентиляции и дренирования носовых ходов, в третьих – применяется та или иная стратегия терапии синусита, назначается гастроэнтерологическое лечение, курс физиотерапии и др.
Безопасная доза
Взрослому и даже ребенку разрешается проглатывать небольшое количество зубной пасты ежедневно, однако специально этого делать не рекомендуется. Чтобы не переживать о последствиях, лучше всего предварительно изучить состав продукции на предмет наличия в ней опасных ингредиентов.
Чтобы обезопасить малышей, производственные предприятия разрабатывают специальные детские пасты без фтора в составе. Фторосодержащие средства можно начинать использовать после того, как ребенок научится полностью сплевывать средство в раковину после гигиенических процедур. Отдавать предпочтение лучше всего пастам, в которых не содержится парабенов, сульфатов, консервантов и антибиотиков.
Если же пациент часто сталкивается с попаданием пасты в организм, то лучше покупать составы на натуральной основе, например, с содержанием растительных экстрактов, фруктов, мела и даже глины. Данные компоненты совершенно неопасны, а их свойства ничуть не хуже тех, которыми обладают искусственные добавки.
Что предпринять при случайном проглатывании ребенком пасты для взрослых? Рекомендуется дать малышу сорбент, например, активированный уголь или препарат под названием Полисорб, аллергикам можно дать назначенное врачом антигистаминное лекарственное средство. При ухудшении состояния необходимо вызвать скорую помощь и промыть желудок.
Частичное и полное удушье
Возможны два варианта внезапного удушья — полное и частичное. При частичном удушье инородное тело сужает дыхательные пути, но полностью их не забивает, а при полном удушье дыхательные пути полностью забиваются. Обычно инородное тело застревает на высоте голосовых связок, оставляя частичный вход в трахею около голосовых связок, или инородное тело бывает меньше, чем голосовым связкам ограниченное отверстие и падает в трахею, отчасти сужая ее просвет. Полное удушье возникает тогда, когда инородное тело бывает большего размера, чем отверстие, ограниченное голосовыми связками (вход в трахею), и, застряв в этом месте, ее полностью забивает, в таком случае воздух в легкие не может ни войти, не уйти. Таким образом, человек не может вдохнуть, выдохнуть, говорить, кашлять, подходящую помощь надо оказывать как можно быстрее, иначе пострадавший умирает.
Человек, который подавился, может быть трудно управляемым, метаться из стороны в сторону, не разрешать вам оказывать помощь — не пробуйте ему помочь силой, наблюдайте за ним, и ему потеряв сознание приступите к начальному этапу реанимации.
Как помочь?
Частичное удушье

Действия
- Наблюдайте за пострадавшим, не оставляйте его.
- Кашель — самый лучший способ удаления инородного тела из дыхательных путей.
- Не стучите пострадавшему между лопатками — это может мешать ему эффективно кашлять.
- Не делайте приема Геймлиха: во время этого приема, выталкивается остаток воздуха, который остается выдохнув, поэтому этого остатка воздуха в легких может не хватить для эффективного приема Геймлиха при полном удушье.
- При задержке такого состояния, вызывайте скорую помощь.
Полное удушье
Если дыхательные пути полностью блокированы, человек не сможет разговаривать. Принимать меры надо в тех случаях когда:
- Человек дает знак, что он подавился — большим и указательным пальцами обнимает шею.
- Не может ответить на вопрос: «Можете ли вы говорить?»
- Кашель слабый, не эффективный.
- При дыхании появляется свист.
- Дыхательная недостаточность усиливается.
- Человек начинает синеть.
- Теряет сознание.
Действия
Пять раз стукните пострадавшему между лопатками.
Если состояние человека не улучшается, используйте прием Геймлиха пять раз (сделайте 5 толчков).
Эти действия выполняйте поочередно, пока удалится инородное тело, мешающее дышать, или пока человек не потеряет сознание.
Пострадавшему потеряв сознание, начните начальную реанимацию: сделайте два вдоха изо рта в рот и 30 раз нажмите на грудь. Эти действия повторяйте. Перед тем, как делать вдохи, раскройте рот пострадавшего и осмотрите полость рта
Если заметите во рту инородное тело, осторожно вытащите его.
Как понять, что ребенок подавился

Кашель, плач и крики о помощи – это хороший знак. Способность издавать звуки и кашлять означает, что дыхательные пути не перекрыты. Оптимальный вариант – дать ребенку прокашляться и проблема решиться сама собой. Кашель – очень действенный механизм, придуманный природой. Родителям останется только успокоить кроху и проконтролировать ситуацию.
Срочная помощь малышу необходима, если ребенок подавился, и наблюдаются следующие признаки:
- Ребенок не может нормально дышать, говорить, плакать
- У малыша широко раскрыты глаза, он испуган
- Голосок стал хриплым или пропал вовсе
- Слюноотделение повышено, ротик широко открывается
- Ребенок сначала краснеет, потом начинает синеть
- Может неосознанно обхватывать горло ручками
- Теряет сознание
По этим признакам можно понять, что какой-то предмет закрыл дыхательные пути ребенка и мешает нормальному поступлению воздуха. В этом случае необходимо срочно оказать крохе помощь и вызвать медиков.
Причины
Основным фактором неприятной ситуации выступает нарушение процесса пережёвывания и глотания. Из ротовой полости еда поступает в пищевод, который располагается рядом с глоткой. В этой области находится надгортанник, который выполняет функцию заслонки. При проглатывании кусочка пищи он перекрывает просвет в трахее, а при дыхании устраняет попадание воздуха в верхний отдел пищеварительного тракта.
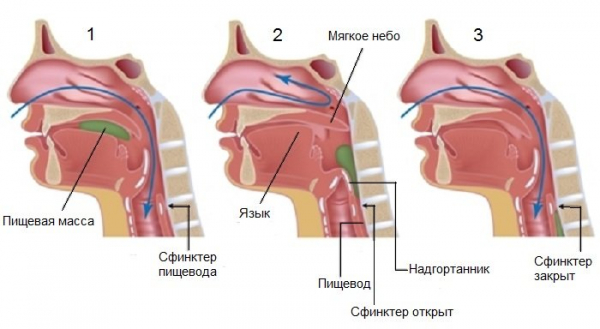
Процесс глотания.
Если подавился ребёнок или другой человек во время еды, значит, не были соблюдены меры предосторожности. К такому приводит разговор во время принятия пищи или интенсивные вдохи
При этом надгортанник закрывает трахейный просвет не полностью. Даже от небольшой крошки включается защитный механизм — рефлекторный кашель. При резких выдохах чужеродные элементы выходят без дополнительной помощи. Но случаются ситуации, когда давятся, но кашлевой эффект отсутствует и человек начинает задыхаться.
Причины рвоты
Наиболее распространенные причины рвоты включают:
- пищевое отравление;
- злоупотребление алкоголем;
- стресс;
- раннюю беременность.
Эти причины вызывают относительно безвредную, быстро проходящую в виде одного или нескольких эпизодов рвоту.
Однако есть гораздо более серьезные причины, в том числе тяжелые и хронические заболевания.
- Отравление токсинами/наркотиками. Наиболее распространенные отравления связаны с алкоголем и грибами, а также с препаратами, применяемыми во время химиотерапии. Лекарства, которые могут вызывать рвоту в качестве побочного эффекта, включают некоторые нестероидные противовоспалительные препараты, сердечные лекарства, антибиотики, гормональные контрацептивы, некоторые таблетки, принимаемые при диабете 2 типа.
- Боязнь высоты, нарушения работы вестибулярного аппарата, нервно-психические состояния. Вызывают головокружение, сопровождающееся рвотой, которой не всегда предшествует тошнота.
- Острые и хронические заболевания. Развитие заболевания вызывает дискомфорт в желудке или возврат пищи. Также могут влиять лекарства, применяемые для лечения этих состояний, или методы лечения, например, химиотерапия. Заболевания имеющие симптом — рвоту: аппендицит, болезнь Крона, желчекаменная болезнь, мочекаменная болезнь, гломерулонефрит, пиелонефрит, язвенная болезнь желудка, рак желудка, дуоденит, гепатит, цирроз печени, панкреатит, рак поджелудочной железы.
- Болезни центральной нервной системы. Рвота может быть вызвана любым состоянием, которое связано с повышенным внутричерепным давлением. Это симптом мигрени, травмы головы, опухолей головного мозга, инсульта или субарахноидального кровоизлияния.
- Острый живот. Это совокупность симптомов, связанных с заболеваниями органов брюшной полости. Например, рвота сопровождает острый аппендицит, острый аднексит, разрыв желудка или двенадцатиперстной кишки, брыжеечный инфаркт, острый холецистит, острый панкреатит.
- Печеночные колики. Во время приступа колик у многих пациентов возникают тошнота и рвота. Приступы также сопровождаются острой болью, иногда метеоризмом. Когда желудок пуст, в рвоте обнаруживается желудочный сок с примесью желчи.
Осложнения
Синдром Гийена-Барре оказывает влияние на нервы и может вызвать эффект домино на другие системы в организме, такие как дыхание и сердечнососудистая деятельность. Осложнения Синдрома Гийена-Барре включают в себя:
- Нарушение дыхания. Потенциально смертельным осложнением синдрома Гийена-Барре является то, что слабость или паралич может распространяться на мышцы, которые участвуют в акте дыхания. В таких случаях может потребоваться искусственная аппаратная вентиляция легких в условиях стационара.
- Остаточные онемение или другие ощущения. Большинство людей с синдромом Гийена-Барре выздоравливают полностью или отмечают лишь незначительную остаточную слабость или необычные ощущения, такие как онемение или покалывание. Тем не менее, полное восстановление может быть достаточно медленным, часто год или более, у 20 — 30 процентов пациентов отмечается неполное восстановление.
- Сердечнососудистые нарушения. Колебания артериального давления и нарушения сердечного ритма являются частыми побочными эффектами синдрома Гийена-Барре, что требует мониторинга давления и частоты сердечных сокращений.
- Боль. У почти половины пациентов с синдромом Гийена-Барре отмечается наличие невропатической боли, которая достаточно легко снимается анальгетиками.
- Нарушение функции кишечника и мочевого пузыря. Вялая функция кишечника и задержка мочи может быть следствием синдрома Гийена-Барре.
- Тромбоз. Пациенты, которые находятся в неподвижном состоянии из-за синдрома Гийена-Барре, подвергаются повышенному риску развития тромбов. Поэтому пока пациент в состоянии самостоятельно ходить, необходимо принимать препараты для разжижения крови и носить компрессионные чулки.
- Пролежни. Неподвижность увеличивает также риск развития пролежней и поэтому рекомендуется частое репозиционирование, что позволяет минимизировать появление пролежней.
- Рецидив. Почти у 10 процентов пациентов с синдромом Гийена-Барре отмечается рецидив.
Тяжелая, ранняя симптоматика при синдроме Гийена-Барре значительно увеличивает риск серьезных долгосрочных осложнений. В редких случаях возможно наступление смерти от осложнений, таких как респираторный дистресс-синдром и острая сердечно-сосудистая недостаточность.
Можно ли подавиться слюной и умереть?
Да, такие ситуации не редкость. Чаще всего проблемы возникают у детей дошкольного возраста. Обычно это малыши груднички, возрастом до одного года. Дело в том, что до 3 месяцев у детей не развит кашлевой рефлекс, они еще очень плохо глотают, поэтому могут давиться молоком, или массами, которые срыгивают.
Можно ли подавиться слюной и умереть:
- В таком случае ребенок не глотает, а часть жидкости остается во рту и может попадать в трахею или дыхательные пути. До 3 месяцев ситуация является абсолютно нормальной, именно поэтому детей после кормления рекомендуют ставить столбиком, чтобы остатки пищи, воздуха беспрепятственно покидали рот.
- Однако если проблемы сохраняются, если ребенку больше трех месяцев, необходимо обратиться к неврологу. Действительно, чаще всего проблема обстоит с неврологией, возможно у ребенка родовые травмы. Из-за неврологических проблем у малыша могут быть не развиты некоторые рефлексы, в том числе и кашлевой рефлекс.
- То есть ребенок не может откашляться, или наблюдаются проблемы с глотанием. Именно поэтому некоторые дети после еды срыгивают фонтаном. Это тоже является следствием неврологической проблемы.
- Поэтому с такими детьми необходимо быть постоянно начеку и ни в коем случае не укладывать спать в отдельной комнате. Дело в том, что ребенок может поперхнуться ночью и умереть. С такими детьми необходимо спать в одной комнате, желательно в одной кровати, чтобы слышать, как они дышат, и в случае чего предоставить первую медицинскую помощь.
Подавился слюной
Лечение
Лечение ночного повышенного слюноотделения предполагает, в первую очередь, диагностику причин, вызвавших её появление и лечение основного заболевания. Для диагностирования следует обратиться к специалистам: гастроэнтерологу, стоматологу, эндокринологу, невропатологу, терапевту. Нужно сдать клинические анализы, провериться на глисты. Специалист назначает необходимые исследования. Терапевтическое лечение подбирается врачом.
В некоторых случаях назначаются лекарственные препараты с холинолитическим эффектом (риабал, платифилин, скополамин), благодаря чему уменьшается количество выделяемой слюны. Однако нельзя эти препараты назначать себе самостоятельно, потому что могут возникать побочные эффекты. Вдобавок лекарственная терапия, как правило, имеет кратковременный характер. И, конечно, необходимо вылечить полностью все заболевания полости рта. Достаточно эффективными методами показали себя криотерапия – метод, позволяющий рефлекторно участить сглатывание слюны и гомеопатическое лечение.
В самых сложных случаях, при обильном слюнотечении, проводится хирургическое вмешательство по удалению крупных слюнных желез. Однако это очень сложная операция, которая может вызвать ряд других проблем: например, при повреждении лицевых нервов нарушается симметричность лица. Инъекционное введение ботулинического токсина в околоушные слюнные железы останавливает выработку слюны на срок до 8 месяцев.
Список использованной литературы:
- Физиология человека. Учебник. Под ред. В. М. Покровского, Г. Ф. Коротько. — М.:Медицина, 1997г ISBN 5-225-02693-1 т. 2 c. 39
- Физиология вегетативной нервной системы. — Л-д: Наука, 1981г. — С. 181—211.
- Ноздрачев А. Д. Физиология вегетативной нервной системы. — Л-д: Медицина, 1983г.
Как оказывать помощь, если человек поперхнулся?
Если случилось, что дыхательные пути частично закупориваются из-за попавшей в них слюны или любым другим инородным телом, тогда подавившемуся необходимо оказать первую медицинскую помощь
Для начала важно его успокоить, затем следует попросить его вздохнуть глубоко раза 4 или 5, одновременно наклоняя его туловище
Перед самой процедурой необходимо, чтобы пациент крайне осторожно и очень медленно втягивал в легкие воздух
При этом категорически не разрешено глубоко дышать, так как инородный предмет может проскользнуть вглубь органов дыхания. А вот оттуда извлечь его можно только с помощью хирургического вмешательства.
Если вышеперечисленные процедуры не дали ожидаемого результата, поперхнувшегося следует попросить покашлять
Перед самим кашлем тоже не рекомендуется глубоко вдыхать. Для того, чтобы с максимальным эффектом извлечь чужеродное тело, лучше чередовать кашель и выдохи, а при этом упереться верхней частью живота в спинку стула, наклонив голову вниз.
Когда же даже этот способ не дает результата – нужно наклонить поперхнувшегося вперед туловищем, а другой рукой обхватить его живот. Голова пациента в этот момент должна быть опущена так низко, насколько это возможно. Затем деликатно необходимо постучать между лопатками ладонью порывистыми и активными хлопками, двигая ладонью от лопаток по направлению вверх к шее. Таким способом инородному предмету дается направление для его выхода наружу.
Прием Геймлиха – это помощь подавившемуся, которую применяют в крайнем случае, если предыдущие методы не помогли. Для этого пациента ставят на ноги, встают за его спиной, сжимают свободную руку в кулак. Самого в этот момент пациента обнимают в районе желудка, а ладонью активной руки, обхваченной в свой кулак, сильно прижимаются к спинной части поперхнувшегося. После этого кулак быстрым и резким жестом направляют вглубь живота и далее вверх непосредственно к области грудной клетки. При этом ваши руки следует согнуть в локтях. Данные толчки делают с небольшими перерывами вплоть до резкого выхода инородного предмета.
Что делать когда человек подавился очень серьезно?
В данном случае прием Геймлиха выполняют, уложив на спину подавившегося. Поверхность, на которую следует уложить его должна быть жесткой, а голова должна быть запрокинута назад. После этого садятся непосредственно на живот подавившегося и осуществляют обеими ладонями специальные толчки. Эти толчки и тяжесть вашего тела, направляемые от области живота дальше вверх к позвоночнику, позволяет возникающему давлению в брюшной полости подбрасывать легкие, а также диафрагму, вследствие этих движений в органы дыхания подавившегося поступает необходимый ему воздух. Именно благодаря данной воздушной струе чужеродное тело выбрасывается наружу.
Роль слюны
Как объясняют эксперты, слюна выполняет сразу несколько важных функций: смывает остатки еды с зубов, размягчает пищу, облегчая ее последующее переваривание, и даже снабжает зубы кальцием, укрепляя их. Действительно, хроническая сухость во рту нередко становится предвестницей кариеса. Тем не менее, наш организм должен вырабатывать ровно столько слюны, сколько необходимо для обеспечения этих важных процессов, и ни каплей больше. Слюнотечение и необходимость постоянно сглатывать слюну могут быть признаками повышенной секреции слюны, способной причинять массу неудобств.
Почему человек постоянно, часто давится слюной: причины
 Ребенок подавился
Ребенок подавился
Такое часто случается, если человек куда-то спешит, разговаривает во время приема пищи или смеется. В таком случае необходимо просто аккуратнее принимать пищу, много не разговаривать и обсуждать интересные ситуации после трапезы. Однако, что делать, если человек во время приема пищи не разговаривает, и не смеется, но все равно часто давится?
В таком случае существует несколько причин, которые способствуют частому попаданию слюны или пищи в трахею. В таком случае необходимо оказывать медицинскую помощь. В случае часто повторяющихся ситуаций, необходимо обратиться к доктору.
Человек постоянно, часто давится слюной, причины:
- Болезнь Паркинсона. Это неврологический недуг, в результате которого человек не может нормально глотать пищу. У него нарушен глотательный рефлекс, пища может показать не в то горло. Чаще всего встречается у пожилых людей.
- Повреждение лимфоузлов. Такое часто бывает после перенесенной болезни, фарингита, ларингита, или ОРВИ. В таком случае лимфоузлы могут оказываться немного увеличенными, в результате чего просвет пищевода и гортани сужается. Поэтому пища может выпадать не в то горло.
- Нарушение целостности связок. Обычно происходит после оперативных вмешательств, или после того, когда человек глотает зонт. В результате использование инородного тела повреждаются связки, поэтому человек не может нормально глотать, кусочки пищи попадают не в пищевод, а в трахею.
- Опухоли, или онкология гортани. Посторонние предметы, а также опухоли могут препятствовать нормальному заглатыванию пищи. Кусочки пищи попадают в дыхательные пути, что вызывает остановку дыхания, или сильный кашель.
 Прием Геймлиха
Прием Геймлиха
Обзор
Если ребенок подавился, вам необходимо быстро оценить ситуацию, чтобы понять, как вы можете помочь.
Информация ниже относится к младенцам до года. Информация, относящаяся ко взрослым и старшим детям содержится в статье Что делать, если человек подавился?
Человек начинает задыхаться, если его дыхательные пути закупориваются, и он не может дышать. Может произойти частичная или полная закупорка дыхательных путей. Младенцы часто давятся, когда берут в рот мелкие предметы, которые там застревают. Подавиться также можно и едой.
Удушье у младенцев до года
Если ребенок подавился, он будет вести себя очень беспокойно, возможно, он не сможет плакать, кашлять или дышать.
- Положите ребенка лицом вниз вдоль вашего предплечья или бедра, низко опустив его голову. Поддерживайте голову ребенка.
- Сделайте до пяти сильных хлопков основанием ладони между лопатками ребенка (основание ладони находится между ладонью и запястьем).
- Останавливайтесь после каждого хлопка и проверяйте, освободились ли дыхательные пути. Посмотрите в рот ребенка и, если увидите предмет, мешающий дыханию, выньте его. Не засовывайте пальцы в рот ребенка, если не видите и не можете достать предмет, мешающий дыханию, так как вы можете протолкнуть его еще глубже.
- Если дыхательные пути по-прежнему перекрыты, сделайте до пяти нажатий двумя пальцами на грудь ребенка (см. ниже).
- Останавливайтесь после каждого удара и проверяйте, освободились ли дыхательные пути.
Если вам не удалось устранить закупорку после трех циклов хлопков по спине и нажатий на грудь, вам следует
- немедленно вызвать скорую помощь по телефону 03 со стационарного телефона или 112 — с мобильного. Не оставляйте ребенка одного. Возьмите его с собой к телефону;
- продолжайте поочередно выполнять хлопки по спине и нажатия на грудь до приезда скорой.
Нажатия на грудь младенцам до года
Детям до одного года нажатия на грудь (компрессия грудной клетки) делаются в экстренных случаях, чтобы устранить закупорку дыхательных путей
Внимание: не используйте прием Геймлиха (толчок под диафрагму) на детях младше одного года
- Положите ребенка вдоль вашего предплечья на спину, опустите его голову. Поддерживайте спину и голову ребенка.
- Сделайте до пяти нажатий на грудь. Двумя пальцами надавливайте внутрь и вверх (по направлению к голове) на грудину ребенка, на ширину одного пальца ниже линии сосков.
- После каждого удара проверяйте, не освободились ли дыхательные пути, заглянув в рот ребенку. Если предмет виден, вытащите его. Не засовывайте пальцы в рот ребенка, если не видите и не можете достать предмет, блокирующий дыхание, так как вы может протолкнуть его еще глубже.
Лечение
И хотя некоторым пациентам требуются месяцы или даже годы для выздоровления в большинстве случаев синдром Гийена-Барре протекает в определенные сроки:
- После появления первых симптомов болезни, состояние постепенно ухудшатся в течение примерно двух недель.
- Симптомы достигают максимума в течение четырех недель.
- Восстановление, как правило, длится от шести до 12 месяцев, хотя у некоторых пациентов это может занять до трех лет.
Специфического лечения синдрома Гийена-Барре нет, только симптоматическое. Но два вида лечения значительно ускоряют восстановление и уменьшают тяжесть синдрома Гийена-Барре:
- Плазмаферез. Это лечение — также называют еще «очищением крови». При плазмаферезе удаляется жидкая часть крови (плазма) а клеточная масса вводится обратно. Организм после процедуры начинает активно восстанавливать необходимый объем плазмы. Пока не ясно, почему это лечение эффективно, но ученые полагают, что плазмаферез удаляет из тока крови определенные антитела, которые способствуют агрессии иммунной системы на периферические нервы.
- Внутривенное введение иммуноглобулина. Иммуноглобулин содержит антитела от здоровых доноров крови. Высокие дозы иммуноглобулина могут блокировать патологические антитела, которые могут способствовать синдрому Гийена-Барре.
Эти процедуры являются одинаково эффективными. Нецелесообразно одновременное использование этих методов.
ЛФК. Для восстановления физической активности необходимо активное применение лечебной физкультуры, что позволяет быстрее вернуться к нормальной физической активности. Нередко на начальных этапах выздоровления требуется инвалидная коляска или ходунки.
Эмоциональные нарушения могут быть очень сильными при синдроме Гийена-Барре. Связано это с определенным периодом нарушения двигательных функций и страхом остаться обездвиженным. В таких случаях требуется помощь психотерапевта.
Что делать, если подавился ребенок?
Если подавился ребенок первых лет жизни, метод Хаймлиха (≈ Геймлиха) не используют из-за опасности травмы грудной клетки. Детей до года берут за ноги, лучше за бедра, головой вниз и сильно встряхивают. Старше года применяют скользящие поколачивающие движения в области спины. При этом грудь и живот ребенка лежат на левой руке спасателя, голова и верхняя часть туловища опущены вниз.
В любом случае необходима экстренная помощь медиков, даже если инородное тело удалено и пострадавший чувствует себя хорошо. Инородное тело или же его фрагменты, могут мигрировать в бронхи, как правило в правый, как наиболее отвесно расположенный, с развитием тяжелой пневмонии, ателектазов.
Техника самопомощи
Если вы столкнулись с подобной проблемой, а дома, на работе или вблизи нет никого, не паникуйте, а начинайте действовать.

- Наклонитесь вперед, сделайте четыре-пять быстрых, глубоких выдоха.
- Ни в коем случае не осуществляйте глубокие вдохи.
- Далее покашляйте. Необходимо, находясь в наклоненном положении осуществить несколько коротких кашлевых движений.
- Чтобы было удобнее, обопритесь о спинку стула или дивана.
- Если эти действия не помогли, приступайте к выполнению приема Геймлиха. Приложите кулак к средине живота, обхватите его ладонью второй руки, после чего осуществите резкий толчок.
- Если своих сил недостаточно, обопритесь кулаком о твердый предмет, затем резко, всем туловищем нажмите на кулак. Продолжайте до тех пор, пока частицы не откашляются.
Возможные причины того, что пища и жидкость часто попадают в дыхательное горло
Здравствуйте, Татьяна! Несмотря на то, что наиболее часто инородные тела дыхательных путей наблюдаются у детей, у взрослых людей мы также можем наблюдать подобную картину. Чаще всего в случае со взрослыми людьми, пища попадает «не в то горло» при разговоре во время еды или при заболеваниях надгортанника, при неплотном закрытии входа в гортань в момент глотания. Возможно, эти проблемы связаны с нарушением иннервации мягкого неба. Может быть, это проявление заболеваний пищевода. Например, при дисфагии (расстройство акта глотания) наблюдаются такие состояния, при которых невозможно сделать глоток, либо нарушается движение пищи в глотке и по пищеводу. Также могут наблюдаться неприятные ощущения, вследствие задержки пищи в этих органах. При так называемой орофарингеальной дисфагии наблюдается парез некоторых групп мышц, которые участвуют в акте глотания, или же дискоординация в их работе. В этих случаях еда, особенно жидкая пища может попадать в дыхательные пути и носоглотку. При этом, у человека, естественно, начинается кашель, чиханье, или поперхивание. Состояния, похожие на такое встречаются в исходе полиомиелита, дифтерии, сирингомиелии, при амиотрофическом боковом склерозе, паркинсонизме, бульбарном параличе, энцефалите, ботулизме, миастении, инсультах, поражениях языко-глоточного нерва и др.
Я совершенно не хочу вас пугать и утверждать, что у вас имеется какое-нибудь из этих заболеваний. Я просто вам описываю возможные, но совсем не обязательные условия проявления такой неприятности, как попадание пищи и жидкости в дыхательное горло. Возможно, что при приеме пищи и питье, вы просто бываете слишком взволнованы, либо едите с поспешностью, либо отвлекаетесь от пищи на просмотр любимых телепередач и мыльных опер. Такое бывает, когда человек, одновременно трапезничает и с увлечением следит за событиями на экране. Понаблюдайте за собой внимательно и сделайте вывод. Иногда достаточно просто изменить некоторые свои привычки и всё приходит в норму.
Если такие неприятности, по вашему мнению, совершенно не связаны с этими причинами, то я уверена, что вам необходимо обратиться за очной консультацией к врачу-неврологу. Только при очном осмотре опытным врачом и возможно, дополнительных обследованиях, можно установить точную причину столь частых и неприятных случаев попадания пищи и жидкостей в дыхательное горло.
Опасные симптомы
Если грудничка рвет из-за кишечной инфекции, малыш может даже захлебываться собственной рвотой, ведь он еще не может самостоятельно управлять своим телом, чтобы этого избежать. Как правило, в случае возникновения инфекции появляется и понос, и температура, слабость, сонливость. Это значит, что инфекция опасна, и жизнь крохи под угрозой! Особенно, когда речь заходит о таких заболеваниях, как аппендицит, менингит, воспаление легких.

Вызывайте врача, как только заметили один из следующих симптомов:
- Младенец не хочет кушать.
- Он много спит, практически не играет.
- Температура повышается и достигает 39-40 градусов.
- Грудничок захлебываетсярвотой 3 и более раз за сутки.
- Появился понос.
- Кроха проявляет признаки боли в области живота.
Если же вы заметите один из следующих признаков заболевания, вызывайте скорую помощь:
- Губы стали сухими, кроха почти не мочит пеленки, моча потемнела – у крохи начинается обезвоживание. Это состояние является опасным для жизни младенца.
- Появилась кровь в рвоте.
- Кровь и слизь появились в испражнениях.
Помощь грудничку

Ребенок до года нередко захлебывается при кормлении. Ситуация кажется немного абсурдной, но случается довольно часто. Поэтому выбирайте позу для прикладывания к груди, которая сочетает комфорт и безопасность. Внимательно подбирайте бутылочки, дырка в соске должна быть среднего размера.
Если ребенок подавился, что делать:
Поднимите ручки малыша. Увеличится диаметр дыхательных путей, дышать становится легче.
Уложите ребенка лицом вниз. Желательно на свои коленки или на предплечье, голова малыша ниже попы. Нижним внутренним ребром ладошки 5 раз несильно ударьте по центру спины, строго в межлопаточную область. Движения выталкивающие, от спины к голове.
Активизируйте рвотный рефлекс. Приступ рвоты часто помогает устранить посторонний предмет из гортани, если грудничок подавился.
Обнимите со спины грудничка одной рукой, и ею же сделайте несколько надавливающих движений в верхней части брюшной полости, чуть ниже диафрагмы. Немного наклоните кроху вперед, постучите между лопатками. Метод подходит, если грудничок поперхнулся водой, молоком, захлебывается от кашля, дыхание шумное.
Уложите ребенка на спину. Голова немного свисает. Положите под грудину, в центр, на 1 см ниже сосков, 2-3 пальца, делайте 5 размеренных нажимов
После каждого вашего движения грудина должна подниматься, это важно. Чередуйте нажимы с похлопываниями из п.2 до приезда врачей.
Все движения резкие, уверенные, в меру сильные. Ребенок и так сильно напуган, ваши интенсивные действия могут причинить ему боль, напугать еще больше.
Что такое «приступ апноэ»
Некоторые пациенты рассказывают врачу, что у них регулярно возникает «приступы апноэ». Под этим они обычно подразумевают пробуждения от нехватки воздуха вплоть до чувства удушья, с ощущением «отсутствующего дыхания», учащенным сердцебиением и чувством тревоги. Некоторые пациенты сравнивают эти ощущения с выныриванием из-под воды после слишком длительной задержки дыхания. Обычно этот эпизод быстро разрешается самостоятельно, достаточно лишь сделать несколько глубоких вдохов и выдохов. Тем не менее, такие удушливые пробуждения нередко пугают человека, а сон его из-за этого становится рваным и часто бывает наполнен кошмарными сновидениями.

Постоянные пробуждения из-за нехватки воздуха быстро выводят из строя даже самых уравновешенных и выносливых людей
Конечно, любой сомнолог — специалист, занимающийся проблемами сна и дыхания во сне — мог бы поправить такого пациента и сказать, что правильнее говорить не про приступ, а про «эпизод апноэ». Но врачи обычно прекрасно понимают своих пациентов: то, что для специалиста является эпизодом, симптомом заболевания, для больного выглядит как самый настоящий приступ, вызывающий серьезный физический и эмоциональный дискомфорт и даже, нередко, навевающий нешуточный страх — боязнь в какой-то момент задохнуться во время сна. Ведь внезапно возникшее ощущение резкой нехватки воздуха, да при этом еще и вырывающее его из состояния сна может напугать даже самого выносливого и уравновешенного человека.
Однако врачи-сомнологи знают, что обструктивное апноэ чаще протекает без осознанных пробуждений. Обычно эпизод апноэ заканчивается мозговой активацией — своеобразным микропробуждением, когда стимулируемый нехваткой кислорода мозг на мгновение просыпается и, отдав команду начать дышать, вновь погружается в сон. Дыхание восстанавливается, а человек, не успев осознать и запомнить произошедшее, снова засыпает рваным, тревожным, не приносящим отдыха сном, но мало кто из пациентов потом связывает это именно с остановками дыхания. В результате большинство больных не знает о тех проблемах, которые происходят с ними в течение ночи.
Итак, чаще всего пациенты с обструктивным апноэ сна жалуются на «приступ апноэ» тогда, когда у них начинаются осознанные ночные пробуждения с нехваткой воздуха, с ощущением отсутствовавшего перед этим дыхания, учащенным сердцебиением и другими малоприятными ощущениями.


