Рвота при раке
Содержание:
- Диагностика
- Лечение
- Особенности артериальной крови
- Первая помощь при желудочном кровотечении – неотложные меры и алгоритм действий
- Симптомы кровотечения из верхних отделов желудочно-кишечного тракта
- Клиническая картина
- Диагностика желудочного кровотечения
- Рвота как результат терапии
- С чего начать?
- Оказание неотложной помощи при желудочном кровотечении
- Ректороманоскопия (ректоскопия)
- Другие исследования при кровотечениях ЖКТ
- Симптомы
- Патологическая физиология
- Способы лечения варикозной болезни
- Как определить ЖКК?
Диагностика
При диагностике врач должен дифференцировать острый панкреатит от аппендицита, холецистита, прободной язвы желудка, острой кишечной непроходимости, острого ишемического абдоминального синдрома и других острых состояний с похожими симптомами.
Вв международной клинике Медика24 проводится полный комплекс диагностических обследований при остром воспалении поджелудочной железы.
- Общее и биохимическое исследование крови. Общий и биохимический анализы крови при остром панкреатите показывают повышение уровня лейкоцитов, СОЭ, пониженный гематокрит (объем кровяных телец), повышение уровня амилазы, липазы, глюкозы, снижение уровня общего белка, альбуминов, глобулинов, повышение уровня С-реактивного белка, мочевины.
- Биохимический анализ мочи. Исследование мочи показывает повышение уровня амилазы, наличие эритроцитов, лейкоцитов, белков.
- Ионограмма. Это исследование показывает снижение уровней кальция, натрия, калия в крови в результате неукротимой рвоты и обезвоживания организма.
- УЗИ поджелудочной железы и органов брюшной полости. Ультразвуковое исследование показывает увеличение поджелудочной железы, участки неоднородности ее ткани, изменение формы, неровность ее контуров, наличие жидкости в брюшной полости, забрюшинном пространстве.
- Рентген. Рентгенография живота и нижней части легких показывает вздутие кишечника, наличие плеврального выпота.
- Лапароскопия. Это визуальный метод обследования. Через прокол в брюшной стенке внутрь вводится миниатюрная видеокамера с подсветкой, изображение с которой поступает на монитор компьютера. С его помощью врач может установить причину закупорки протока поджелудочной железы, исследовать очаг воспаления, обнаружить геморрагический экссудат, участки некроза ткани, кровоизлияния и другие характерные признаки заболевания.
- КТ. Компьютерная томография помогает обнаружить участки некроза ткани поджелудочной железы, псевдокисты, подробно исследовать структуру органа.
- МРТ. Магнитно-резонансная томография может быть использована для получения дополнительных диагностических данных.
Лечение
Немедикаментозное лечение признаков и симптомов рефлюкс-эзофагита включает комплекс мероприятий по нормализации массы тела, рациональное дробное питание, временный или полный отказ от употребления жареной и жирной пищи, цитрусовых, кофе, специй и приправ, соусов, алкоголя. После приема пищи категорически запрещено выполнять наклоны туловища и находиться в положении лёжа. Медикаментозная терапия данного заболевания, включает прием антацидных препаратов, обволакивающих средств, H2 гистаминовых блокаторов и ингибиторов протонной помпы. При неэффективности консервативной терапии, назначается оперативное вмешательство, цель которого — ушивание нижнего пищеводного сфинктера.
С лечебно-профилактической целью рекомендован прием метапребиотика Стимбифид Плюс, который имеет трёхкомпонентный состав. Эффект метапребиотика обусловлен содержанием фруктополисахаридов, лактата кальция и фруктоолигосахаридов. Эти компоненты по отдельности и в совокупности стимулируют рост собственной кишечной и желудочной микрофлоры человека, нормализуют пищеварения, уменьшают интенсивность воспалительного процесса в пищеводе при ГЭРБ, положительно влияют на кислотность желудка и усиливают защитные свойства ЖКТ. Оценить преимущества метапребиотика по сравнению с пробиотиками и пребиотиками, поможет сравнительная таблица.
Особенности артериальной крови
Артериальная кровь необходима тканям организма для осуществления обменных процессов метаболизма. В мелких сосудах тканей тела происходит отдача кислорода и насыщение крови углекислым газом. Обратно кровь уже течет по венам и носит название венозной
Это важно знать, чтобы уметь правильно оказать первую доврачебную помощь при артериальном кровотечении, причины которого могут быть самыми разными. Если кровотечение внутреннее, то есть кровь заполняет полости организма и не выходит наружу, необходимо срочно вызвать скорую помощь
Оказать помощь такому пострадавшему без хирургического вмешательства нереально. Можно только уменьшить кровопотерю, приложив к месту холод.
Если кровь выходит наружу, то помочь в беде пострадавшему – это гражданская обязанность каждого человека. Дальше в статье подробно расскажем, как оказать первую помощь при артериальном кровотечении по пунктам, как действовать, чтобы не навредить пострадавшему и себе, какие подручные средства можно использовать в экстренной ситуации. Вы узнаете, как действовать пошагово и быстро, ведь любая задержка грозит человеку летальным исходом, особенно если кровотечение обильное.
Оказывая помощь пострадавшему с фонтанирующим кровотечением, нужно действовать в первые минуты по четкому плану:
- Положить пострадавшего таким образом, чтобы рана находилась выше уровня сердца.
- Зажать артерию выше места разрыва сосуда. Это должно остановить или ослабить кровопотерю.
- Наложить резиновый жгут на несколько сантиметров выше разрыва. Если его нет под рукой, то можно сделать самодельный из ремня, шнура, веревки или закрученной натуральной ткани.
Обязательно нужно написать время наложения тугой повязки, чтобы врачи знали продолжительность сдавливания сосудов
Это очень важно, так как при длительном наложении давящей повязки может случиться омертвление тканей, что означает гангрену. От этого человек может лишиться конечности или жизни.
На открытую рану нужно наложить стерильную марлевую повязку, чтобы не попала инфекция.
Обязательно транспортируйте больного в ближайшую больницу, чтобы ему оказали профессиональную помощь, или вызовите скорую помощь.
Чтобы остановить кровопотерю в конечностях, используют способ зажатия артерии сгибанием руки или ноги в суставе. На рисунках снизу показано, что в месте сгиба укладывают мягкий валик, а затем фиксируют конечность жгутом вокруг бедра или туловища.
Такой способ применяют в тех случаях, когда наложить жгут выше места разрыва неудобно.
Теперь вы знаете, как оказать первую помощь при артериальном кровотечении по пунктам, и сможете действовать правильно при необходимости.
Медицинский жгут, изготовленный из резины, можно приобрести в любом аптечном пункте.
Наложить жгут не получится без сдавления окружающих структур и нервных волокон. Именно поэтому к одежде больного фиксируют бумажную записку с датой и временем его затягивания. Период обескровливания должен длиться около 2-х часов в летнее время и 1,5-ра часа – зимой. Если перевозка пациента в медицинское учреждение задерживается, жгут снимают и затягивают в отличном от предыдущего месте. Также правила наложения жгута при кровотечениях любого вида разрешают периодическое ослабление его витков, зажав в этот момент сосуд пальцами руки.
Нужно позаботиться, чтобы конечность была хорошо заметна, не стоит прикрывать ее одеждой или чем-либо другим.
Правила наложения жгута при кровотечениях подразумевают постоянный контроль пульса и крепление под ним обязательной записки с данными оказавшего помощь и информацией о времени и дате наложения жгута. Такая информация нужна для того, чтобы знать время, когда необходимо ослабить жгут, чтобы дать питание тканям, которые расположены ниже.
Важные моменты при наложении жгута:
- при кровотечении из руки целесообразно наложить жгут в верхней трети плеча;
- при повреждении ноги жгут накладывается в середине конечности.
Наложение жгута предусмотрено также при ампутации конечностей. В этом случае для оттока крови конечность на некоторое время поднимают, а жгут накладывают над местом операции.
Первая помощь при желудочном кровотечении – неотложные меры и алгоритм действий
Причины желудочно-кишечных кровотечений многочисленны и разнообразны. Классификация острых желудочно-кишечных кровотечений: Язвенные кровотечения. Неязвенные кровотечения: опухолевой природы, эрозивный геморрагический гастрит, из вен пищевода, механические повреждения слизистой, при системных заболеваниях крови, другие.
Анамнез заболевания: возраст, какие лекарственные средства и продукты питания принимал (аспирин, НПВП, препараты железа, активированный уголь, шпинат). Общий статус: кожные покровы (бледность, пониженная температура тела, снижен тургор кожного покрова); сердечно-сосудистая система (частота пульса, АД), частота дыхания, признаки дегидратации, симптомы сопутствующих заболеваний (сосудистые звездочки, асцит).
Наиболее частые причины желудочно-кишечных кровотечений
| Заболевания желудочно-кишечного тракта | Язвенная болезнь желудка и 12-типерстной кишки; эрозивный гастрит; варикозное расширение вен пищевода и желудка; рак желудка, пищевода, кишечника; полипоз; дивертикулез желудка, кишечника; неспецифический язвенный колит; болезнь Крона, геморрой |
| Инфекционные заболевания | Дизентерия (бактериальная, амебная), брюшной тиф, геморрагическая лихорадка и др. |
| Заболевания системы крови и гемостаза | Лейкозы, геморрагические диатезы; тромбозы сосудов брыжейки |
| Прочие заболевания | Бактериальный эндокардит, узелковый периартериит, панкреонекроз, уремия, холемия и т.д. |
Рвотные массы и стул: количество, цвет (кофейной гущи для верхнего отдела ЖКТ), состав. Стул – цвет (черный – мелена, каштанового оттенка – гематохез, ярко красная кровь).
Важным признаком желудочного кровотечения (наряду с общими симптомами острого малокровия является кровавая рвота. Кровавая рвота наступает обычно не сразу после начала кровотечения, а лишь при переполнении желудка кровью. При Листанном желудочном кровотечении выделение крови сопровождается рвотными движениями; в излившейся крови, как правило обнаруживаются остатки пищи; выделившаяся кровь обычно темного цвета (иногда темно-бурого), со сгустками.
Однако при обильных кровотечениях кровь может быть и алого цвета, так как не успевает подвергнуться действию желудочного сока.
Помимо рвоты, при желудочном кровотечении появляется (обычно на 2 сутки) черный стул, жидкий, кашицеобразный; клейкие испражнения со зловонным запахом. Трудно диагностировать кровотечение из двенадцатиперстной кишки, так как в этих случаях кровавая рвота обычно отсутствует.
Дополнительные методы обследования при желудочко-кишечных кровотечениях.
Пальцевое ректальное исследование – опухоль прямой кишки, геморрой, осложненный кровотечением, анальная трещина. В случае гематохезии проводят проктосигмоидо- или колоноскопию. Рентгенологические методы исследования при желудочко-кишечных кровотечениях: исследования с использованием бария при наличии или при подозрении на перфорацию полого органа ПРОТИВОПОКАЗАНЫ!
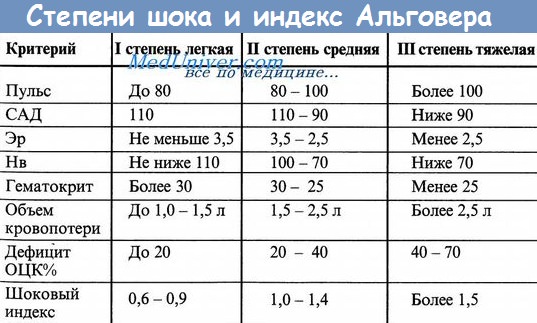
ФГДС наиболее чувствительное и специфичное исследование для определения источника кровотечения из верхнего отдела ЖКТ; оно выявляет очевидный или потенциальный источник кровотечения более чем в 80% случаев. Степень тяжести кровотечения определяется по следующим критериям.
Критерии степени тяжести кровотечения
Неотложные меры при кровотечениях из органов ЖКТ
Общая гемостатическая консервативная терапия. – Больному назначается строгий постельный режим, запрещается прием воды и пищи, на живот рекомендуется положить пузырь со льдом: следует знать, что сосудосуживающего эффекта пузырь со льдом не дает, но оказывает дисциплинирующее влияние на больного.
Средства, обладающие гемостатическим и ангиопротективными свойствами: – Дицинон вводят в/в 2-4 мл 12,5% р-ра, затем через каждые 4-6 ч. по 2 мл. Можно вводить в/в капельно, добавляя к обычным растворам для инфузий. – 5% р-р эпсилон-аминокапроновой кислоты по 100 мл через каждые 4 часа; 5-10% р-р аскорбиновой кислоты по 1-2 мл в/в. – 10%раствор кальция хлорида до 50-60 мл/сутки в/в. – 1% или 0,3% р-ра викасола соответственно 1-2 и 3-5 мл. – Внутривенное введение Н2-блокаторов гистамина (ранитидина) по 50 мг 3-4 раза в сутки, фамотидин (квамател) по 20 мг 2 раза в сутки, ингибиторы протоновой помпы (омепрозол по 40 мг 1-2 раза в сутки).
Остальные мероприятия по ведению и лечению этой группы больных находится в компетенции хирургов.
Симптомы кровотечения из верхних отделов желудочно-кишечного тракта
Выявить такое кровотечение можно по специфическим симптомам. Больного беспокоят:
- Рвота и дегтеобразный стул;
- Рвота фузией – рвота с кровью (гематемезис) с примесью гематина, образующегося при действии соляной кислоты на гемоглобин;
- Рвота “кофейной гущей». Имеет черный или коричневый цвет из-за присутствия гематина. При легком кровотечении “кофейная гуща” может не появиться, и тогда единственным признаком является дегтеобразный стул.
Во время интенсивного кровотечения из верхних отделов желудочно-кишечного тракта рвота с кровью может сопровождаться жидким кровянистым стулом. Данные о внешнем виде стула можно получить из анамнеза или при ректальном исследовании. Надо учитывать, что существуют лекарства, от которых стул может стать черным, например, соли железа или висмута.
Клиническая картина

Рис. 2. Схема изменения цвета крови в процессе прохождения по желудочно-кишечному тракту: при желудочном ( 1 ) и кишечном ( 2 ) кровотечениях. Место кровотечения обозначено красным пятном.
Клиническая картина разнообразна. При легких степенях кровотечения может наблюдаться лишь головокружение, слабость, незначительная бледность; при массивных кровотечениях — коллапс, резкое падение сердечной деятельности и внезапная смерть. При желудочном и дуоденальном кровотечении рвотные массы чаще напоминают кофейную гущу (см. Гематемезис). Рвота может быть однократной и многократной. Мелена (см.) характерна для кровотечений из верхних отделов жел.-киш. тракта. Темно-красная кровь, равномерно перемешанная с испражнениями, имеет место при кровотечении из тонкой кишки. Неизмененная алая кровь, не смешанная с испражнениями, более характерна для кровотечения из нижних отделов толстой кишки (цветн. рис. 2).
Симптомы кровопотери (слабость, головокружение, сердцебиение, потливость, нарушения сознания, снижение АД и т. д.) определяются степенью и продолжительностью кровотечения (см. Кровопотеря). У детей даже незначительные Ж.-к. к. сопровождаются четко выраженными симптомами кровопотери.
Диагностика желудочного кровотечения
К какому врачу необходимо обращаться при желудочном кровотечении?
- при болях и дискомфорте в верхней части живота, тошноте, нарушении пищеварения – к терапевту, гастроэнтерологу;
- при повышенной кровоточивости, появлении на теле большого количества синяков – к терапевту, гематологу.
В каких случаях нужно вызывать «Скорую помощь»?
- Резкая слабость, бледность, заторможенность, быстрое ухудшение состояния.
- Потеря сознания.
- Рвота «кофейной гущей».
Какие вопросы может задать врач?
Вопросы, которые вам могут задать на приеме
- Какие жалобы беспокоят на данный момент? Когда они возникли? Как изменялось ваше состояние с того момента?
- Бывали ли у вас желудочно-кишечные кровотечения в прошлом? Обращались ли вы к врачам с похожими проблемами?
- Есть ли у вас язва желудка или двенадцатиперстной кишки? Если есть – как долго? Какое лечение получали?
- Есть ли у вас следующие симптомы: боли в верхней части живота, тошнота, рвота, отрыжка, изжога, нарушения пищеварения, вздутие живота?
- Были ли у вас операции по поводу заболеваний желудка и вен живота? Если были – по какому поводу, когда?
- Страдаете ли вы каким-либо заболеванием печени, нарушением свертываемости крови?
- Как часто и в каком количестве вы употребляете алкоголь?
- Бывают ли у вас кровотечения из носа?
Какое обследование может быть назначено?
| Название исследования | Описание | Как проводится? |
| Фиброгастродуоденоскопия | Эндоскопическое исследование, во время которого врач осматривает слизистую оболочку пищевода, желудка, двенадцатиперстной кишки. Чаще всего при этом можно установить место и источник кровотечения. | Исследование проводят натощак.
Обычно смотр не занимает много времени. |
| Рентгенография желудка | Для выявления причины желудочного кровотечения проводится рентгенография с контрастом. Врач может оценить состояние стенок органа, выявить язвы, опухоли, диафрагмальную грыжу и другие патологические состояния. | Исследование проводится натощак. Желудок должен быть пустым, иначе контраст не сможет его равномерно заполнить.
|
| Ангиография | Рентгенконтрастное исследование сосудов. Выполняется, когда есть подозрение, что желудочное кровотечение является следствием атеросклероза или других сосудистых нарушений. | Через специальный катетер в нужный сосуд вводят контрастный раствор. Затем делают рентгеновские снимки. Прокрашенный сосуд на них хорошо виден. |
| Радиоизотопное сканирование | Проводится по показаниям, когда не удается обнаружить другими способами место кровотечения. В кровь пациента вводятся эритроциты, меченые специальным веществом. Они скапливаются в месте кровотечения, после чего их можно выявить, сделав снимки при помощи специального аппарата. | В вену пациента вводят раствор с мечеными эритроцитами, после чего делают снимки. |
| Магнитно-резонансная томография | Проводится по показаниям, когда для постановки правильного диагноза врачу нужна дополнительная информация. При помощи МРТ можно получить снимки с послойными срезами или трехмерным изображением определенной области тела. | Исследование выполняется в специализированном отделении при помощи специальной установки. |
| Общий анализ крови | Отклонения, которые можно выявить в общем анализе крови при желудочном кровотечении:
|
Кровь берут обычным способом из пальца или из вены. |
| Исследование свертываемости крови – коагулограмма | Исследование применяется в случаях, когда имеется подозрение, что желудочное кровотечение связано с нарушением свертываемости крови. | Кровь исследуют при помощи специального аппарата. Оценивают ряд показателей, на основании чего делают выводы о состоянии свертывающей системы. |
Рвота как результат терапии
Постоянное чувство тошноты и наличие рвоты негативно влияет на терапию онкозаболевания
Их наличие делает выбранную лечебную методику менее действенно, так как врачу важно отслеживать общее состояние пациента и корректировать ход его лечения.. Введенный цитостатик при сеансе химиотерапии вызывает организм пациента к рвоте
Это происходит в течение ряда дней, даже уже после применения препарата. Иногда ее невозможно предотвратить противорвотными медикаментами.
Введенный цитостатик при сеансе химиотерапии вызывает организм пациента к рвоте. Это происходит в течение ряда дней, даже уже после применения препарата. Иногда ее невозможно предотвратить противорвотными медикаментами.
Все химиопрепараты имеют свой рвотный период, их профилактика и лечение начинаются в первый же день лечебных процедур и завершаются через несколько дней после их окончания.
Примечательно, что организмы мужчины и женщины по-разному реагируют на рвоту. Так у некоторых женщин уже после первого химиотерапевтического лечения как реакция на него может начаться рефлекторная рвота. Для мужчин это вовсе неактуально.
Во время применения лучевой терапии рвота зависит от двух главных факторов – области облучения, готовности и внутренней готовности пациента. Конечно же, следует учитывать возраст, пол и ряд иных факторов.
С чего начать?
Чтобы качественно проверить желудок, необходимо подобрать необходимые виды инструментального и лабораторного обследования. Обычно это сложно сделать самостоятельно.
Бесплатная беседа с гастроэнтерологом нашей клиники поможет вам определиться с первоначальной диагностикой, сориентироваться во всем многообразии инструментальных и лабораторных исследований и не переплатить за ненужные.
В процессе бесплатной беседы специалист оценит необходимость углубленного обследования желудка и других органов пищеварительного тракта, объяснит, какие виды диагностики наиболее актуальны в вашем случае, уточнит последовательность и сроки их проведения. После прохождения обследования желудка, рекомендованного врачом, вы можете обратиться в нашу клинику с результатами исследования и получить полноценную консультацию.
Оказание неотложной помощи при желудочном кровотечении
Смертельно опасные осложнения заболеваний желудочно-кишечного тракта, проявляющиеся в желудочно-кишечных кровотечениях, требуют неотложной помощи медицинского персонала.
Статистические данные медиков не утешительны: более 70% пациентов с невылеченной язвой сталкиваются с этой опасной патологией. Более того, к ней могут привести еще более 100 заболеваний.
В процессе патологических изменений кровь попадает в просвет пищеварительного тракта, нарушая его естественную деятельность. При отсутствии своевременной помощи пациент может умереть.
Данные кровотечения могут иметь разный характер локализации, скрытый и проявляющийся период течения.

Ректороманоскопия (ректоскопия)
По необходимости проводится обследование прямой кишки. Ректороманоскопия (ректоскопия) — метод эндоскопического обследования прямой кишки и дистального отдела сигмовидной кишки путем осмотра их внутренней поверхности с помощью ректороманоскопа, введенного через задний проход.
Ректороманоскопия — наиболее точное и достоверное исследование прямой кишки и нижнего отдела сигмовидной кишки. В практике колопроктолога ректороманоскопия — обязательный компонент каждого проктологического исследования. Обследование позволяет визуально оценить внутреннюю поверхность прямой и дистальной трети сигмовидной кишки до уровня 20—35 см от заднего прохода.
Другие исследования при кровотечениях ЖКТ
- ЭКГ. Позволяет диагностировать аритмию и ишемию миокарда, которые могут проявиться или усугубиться в ходе интенсивного кровотечения. При подозрении на острый коронарный синдром следует измерить уровень тропонинов в крови.
- Контрольное взвешивание. Снижение веса является следствием диеты с пониженным содержанием калорий, повышенного расхода энергии или потери энергии с мочой или стулом. Клинически значима потеря >5% массы тела в течение 6–12 месяцев. Похудание может быть как сознательным, так и непреднамеренным. Непреднамеренная потеря веса – наиболее частый симптом (независимо от повышения аппетита) серьезного заболевания и требует диагностики Преднамеренная потеря веса у пациента с избыточным весом, который соблюдает диету и занимается спортом, не вызывает беспокойства, но иногда может быть симптомом психического заболевания.
Механизмы, приводящие к потере веса, очень разные:
- При заболеваниях желудочно-кишечного тракта причина – невозможность употребления нужного количества пищи (диспепсия, дисфагия) или ее недостаточное переваривание и всасывание.
- При неопластических или хронических воспалительных заболеваниях анорексии способствует повышенная выработка цитокинов, например фактора некроза опухоли (TNF-α), интерлейкинов 1 и 6 и С-реактивного белка (CRP).
Из-за множества причин потери веса, универсальных диагностических процедур не существует, поэтому следует индивидуализировать диагностический процесс на основе результатов тщательного сбора анамнеза и физикального обследования.
Большинству пациентов следует выполнять:
- анализ периферической крови с лейкограммой;
- измерение сывороточных уровней: электролитов (включая кальций), глюкозы, параметров, оценивающих функцию почек, альбумина, тиреотропного гормона (ТТГ);
- измерение параметров острой фазы (СОЭ, СРБ);
- серологические тесты на ВИЧ-инфекцию;
- рентгенограмму грудной клетки.
Дальнейшее ведение больного зависит от результатов этих предварительных исследований.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Патологическая физиология
Ж.-к. к. сопровождаются кровопотерей различной степени и вызывают значительные патофизиологические и патоморфологические изменения в организме, тяжесть которых зависит от темпа кровотечения и объема кровопотери. При дефиците ОЦК (30% и более) снижается АД, центральное венозное давление, скорость кровотока, нарастает тахикардия, возникает гипоксия миокарда и головного мозга. Развиваются функц, и морфол, изменения печени. Снижается количество белка плазмы, альбуминов и относительно увеличивается количество глобулиновых фракций. Снижается протромбиновая активность плазмы крови и количество фибриногена, содержание кальция, хлоридов, калия и натрия крови. Снижение катехоламинов крови свидетельствует об угнетении активности симпатоадреналовой системы. Указанные сдвиги и внезапное падение ОЦК, развитие шока обусловливают нарушение микроциркуляции в печени, сердце, почках и приводят к нарушению их функций. Существенное значение в усугублении тяжести кровотечения имеет интоксикация в результате всасывания продуктов распада излившейся в кишечник крови.
Способы лечения варикозной болезни
Хирургические методики
Полное излечение от варикоза возможно только после хирургического лечения. Оно может проводиться тремя методами:
- Флебэктомия – удаление варикозно-расширенного сосуда.
- Склерозирование – введение в варикозно-расширенную вену склерозанта – специального вещества, которое «склеивает» ее стенки, прекращая кровоток по ней. В результате вена спадает, исчезает даже косметический дефект.
- Лазерная коагуляция – стенки вены разрушаются за счет теплового воздействия, в результате чего венозный просвет «запаивается». Такая операция может быть проведена, только если вена расширена не более чем на 10 мм.
Также одним из самых современных методов лечения хронического варикоза является клеевая облитерация вен VenaSeal.

Склеротерапия
Склеротерапия – это методика лечения варикоза посредством введения в пораженные вены склерозанта (специального медицинского препарата).
Подробнее

FILM-склеротерапия
Новейший и уникальный метод борьбы с варикозными изменениями сосудов любого размера.
Подробнее

Клеевая облитерация вен VenaSeal
Безоперационное лечение хронической венозной недостаточности и варикозного расширения вен с помощью биоклея VenaSeal.
Подробнее

Эндовазальная лазерная коагуляция (ЭВЛК)
Если у вас варикоз, то это еще не значит, что придется делать операцию! Новые медицинские технологии позволяют избавиться от этого недуга без хирургического вмешательства.
Подробнее

Флебэктомия
Флебэктомия – это малоинвазивная операция по удалению варикозного расширения вен на ногах через прокол или разрез.
Подробнее

Минифлебэктомия
Минифлебэктомия – операция по удалению вен с помощью микроскопических надрезов и проколов.
Подробнее
Медикаментозное лечение
Ведущую роль в медикаментозном лечении играют венотоники, которые принимаются в виде таблеток и действуют системно. Они корректируют нарушения в работе кровообращения. В результате оздоравливаются сосуды всего организма. Также венотоники выпускаются в форме гелей и мазей, но они менее эффективны и действуют только в месте нанесения непродолжительное время.
Также применяются флеботоники – венотонизирующие препараты. Они показаны при истончении стенок сосудов, сниженной эластичности, повышенной проницаемости, застоях крови. Препараты укрепляют венозные стенки, повышают их эластичность, устраняют застои, уменьшают отеки и другие негативные симптомы. Дополнительное свойство флеботоников – нормализация микроциркуляции в зоне поражения.
Для разжижения крови применяются антиагреганты. Препараты применяются, когда нужно снизить интенсивность образования тромбов. Показаны пациентам, у которых повышена вязкость крови. Применять антиагреганты можно только при отсутствии склонности к кровотечениям.
Для остановки процесса тромбообразования также назначаются антикоагулянты. Они разрушают сгустки крови, снижают вязкость крови.
Компрессионная терапия
Хороший помощник в борьбе с варикозом – компрессионный трикотаж. Принцип действия таких изделий:
- На всем протяжении компрессионного чулка оказывается давление на поверхностные и глубокие вены.
- Самое большее давление оказывается внизу, где вены наиболее сужены, и отток крови самый быстрый.
- Благодаря сужению вен, повышается эффективность работы клапанов.
- Проходят отеки, боль, усталость в ногах.
Как определить ЖКК?
Поскольку ЖКК не является отдельной болезнью, а выступает следствием ряда других патологий, проявления его неспецифичны и варьируются в весьма широких пределах.
Потенциальные симптомы ЖКК:
- Появление тошноты и рвоты с кровяными сгустками, цвета кофейной гущи,
- Общую слабость организма, от легкого недомогания до головокружений, обморока и даже комы,
- Резкие скачки пульса, чаще всего от слабого до учащенного,
- Общую интоксикацию, включающую в себя холодный пот, бледность кожных покровов, губ, конечностей,
- Снижение артериального давления, прогрессирующее в прямой зависимости от текущей кровопотери,
- Ненормальный стул с примесями крови, чаще всего дегтеобразной консистенции.
Помимо указанных проявлений, пациент также страдает от симптомов основного заболевания, вызвавшего желудочно-кишечное кровотечение.


