Растяжение сухожилий, связок и мышц
Содержание:
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
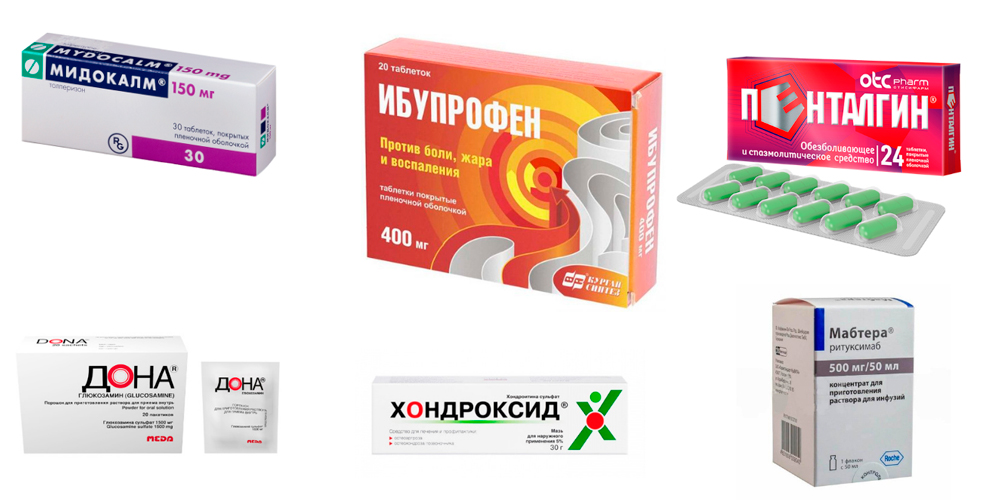 Препараты для лечения артрита голеностопа
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб — Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
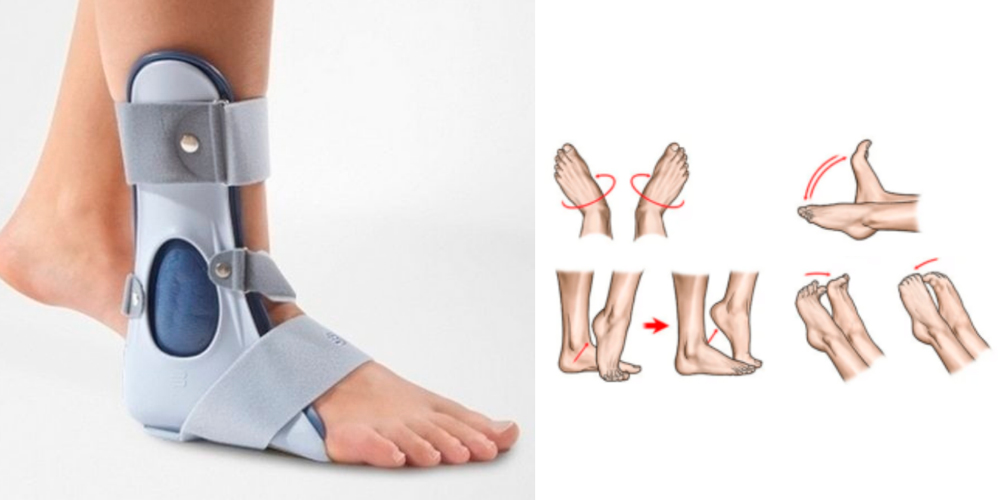 Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
2.Причины боли в ногах
Есть несколько категории проблем, которые могут вызвать боль в ногах, дискомфорт и другие вышеперечисленные симптомы. Попробуем разобраться подробнее.
Во-первых, дело может быть в проблемах с кожей ног. Симптомы и вызывающие их заболевания могут быть такими:
- Если во время ходьбы возникает ощущение, что вы ходите по камням, гальке – дело может быть в подошвенных бородавках в нижней части ноги;
- Участки плотной и жесткой кожи на пятках могут появляться из-за мозолей, волдырей на коже или нагрубания кожи из-за неудобной обуви, ходьбы босиком;
- Покраснение, шелушение кожи, жжение и зуд между пальцами ног или на нижней части ноги – признаки грибка стопы (микоза). Еще одна возможная причина — дерматит из-за обуви, которую вы носите;
- Краснота, опухлость и болезненность кожи вокруг ногтя могут быть симптомами вросшего ногтя или инфекции в области ногтей (паронихия);
- Краснота, опухоль ступней, боль в ступнях при ходьбе или при ощупывании – признаки возможной бактериальной инфекции. Заразиться можно в общественных душевых, бассейнах и других похожих учреждениях.
Суставы пальцев ног – очень уязвимый участок. И именно с суставами пальцев ног бывает больше проблем, чем с любыми другими суставами в теле.
- Боль в суставе большого пальца ноги, покраснение, отек и повышенная чувствительность, которая внезапно появляется в суставе большого пальца ноги, может быть вызвана подагрой. Такие же симптомы могут появляться из-за инфекции;
- Если у вас есть опухоль или шишка у основания большого пальца, это может быть бурсит большого пальца стопы;
- Шишка на внешней стороне мизинца может быть из-за бурсита;
- Боль в суставах пальцев ног, скованность и отек – общие симптомы бурсита, артрита, волчанки или подагры.
Боль в ноге может появляться в передней части ступни или в пятке.
- Острая боль в нижней части пятки может быть вызвана подошвенным фасцитом;
- Боль в задней части пятки или в лодыжке – симптомы тендопатии ахиллесова сухожилия, или как его еще называют – ахиллесова тендинита;
- Боль, которая усиливается до или после тренировок, но уменьшается во время физических упражнений, может быть вызвана переломом кости в ноге (как правило, плюсневой кости);
- Небольшие костные наросты под пяточной костью, вызывающие боль в пятке, могут быть пяточной шпорой;
- Боль в средней части стопы появляется из-за плоскостопия;
- Боль в пятке в задней части или шишка в этой области – симптом одного из видов бурсита.
Многие заболевания могут влиять на нервы стопы, вызывая боль в ступне, онемение, покалывание и жжение.
- Боль в ступне, жжение, покалывание или онемение между пальцами ног, особенно между третьим и четвертым пальцем, и те же ощущения в передней части стопы могут появляться из-за опухоли или утолщения нерва в передней части стопы;
- Боль, онемение или покалывание, которое начинается в спине или ягодицах и двигается вниз по ноге, может быть вызвана пояснично-крестцовым радикулитом из-за защемления нерва;
- Слабость и боль в голеностопном суставе, которая часто сопровождается онемением, могут начаться из-за защемления нерва в лодыжке (тарзальный туннельный синдром) или ишиаза;
- Жжение в ногах, онемение и потеря чувствительности появляются из-за плохой циркуляции крови. С этой проблемой чаще сталкиваются люди с диабетом или заболеваниями периферических артерий.
Как вы видите, причины боли в ногах, боли в ступнях, лодыжках, пальцах ног, а также причины других дискомфортных ощущений в ногах могут быть самыми разными. Поэтому при появлении таких симптомов, как боль в ногах, отеки ног, судороги в ногах, чувство жжения, онемения, покалывания в ногах и пальцах ног, бледность или посинение ног, нужно обратиться к хорошему врачу. Специалист поможет установить причину неприятных ощущений в ногах и подскажет, как с ними справиться.
Вывих голеностопного сустава: какой бывает травма (фото)
При движении человек всем телом опирается на голеностоп. Это сложный сустав, удерживающий вместе стопу и кости голени. За счет расширенного конца суставной головки большая и малая берцовые кости с обеих сторон накрывают таранную кость стопы. В анатомии последней выделяют 3 суставных части: верхнюю охватывает большая берцовая кость, а боковые крепятся к лодыжкам и являются подвижными.
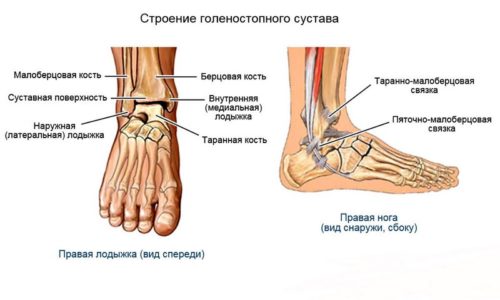
В основе двигательной активности голеностопа лежат импульсы, которые мышцы передают через сухожилия костям. Связки надежно фиксируют кости в единое целое. Таким образом, создается опора, необходимая для поддержания тела любой массы, функционирования нижней конечности, защиты самого сустава. Голеностоп фиксируется при помощи дельтовидной и малоберцовой связок. Травмировать, а именно вывихнуть, сустав может сильный ушиб, неуклюжее движение или грубое приземление на ногу с высоты.
Под вывихом подразумевают повреждение, при котором края надтаранного сустава принимают патологическое положение по отношению друг к другу. В результате такого смещения может произойти надрыв или полный разрыв связок, а также нарушение целостности капсулы голеностопа.
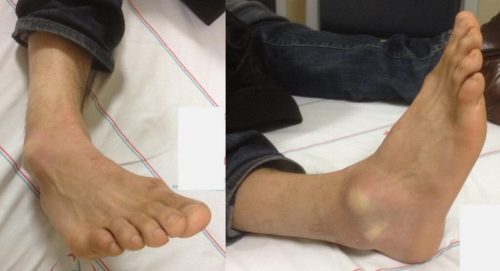
Классифицируют травму, учитывая несколько пунктов.
По происхождению вывих бывает:
- травматический — является результатом силового травмирующего фактора;
- патологический — развивается на почве болезни;
- врожденный — возникает из-за аномалий внутриутробного развития.
По степени смещения косточек вывих делят на такие виды:
- полный, при котором суставные головки расходятся полностью;
- неполный, или подвывих, когда головки суставов соприкасаются, но только частично.
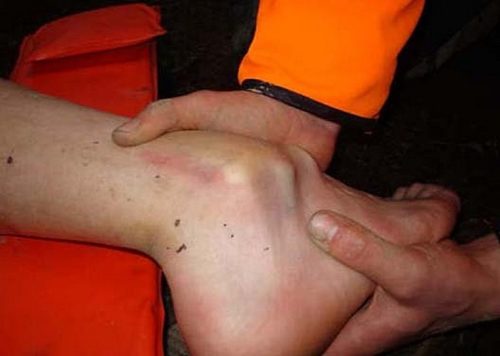
С учетом состояния кожи над суставом выделяют:
- открытый вывих голеностопного сустава — на внешней поверхности ноги появляется рана;
- закрытый — кожа над областью травмы остается целой.
По степени давности выделяют следующие разновидности вывихов:
- свежий — получен не более 3 суток назад;
- несвежий — повреждению около 14 суток назад;
- застарелый — сустав вывихнут больше 2 — 3 недель назад.
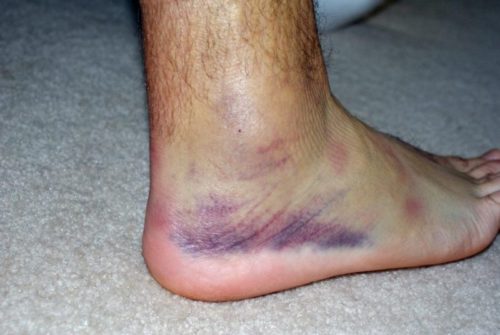
По направленности смещения в момент травмы различают:
- пронационный вывих — стопа «проваливается» внутрь, травмируя при этом большеберцовые связки;
- супинационный вывих — аналогичная травма, но с противоположной направленностью, когда при вывихе страдают наружно расположенные малоберцовые связки.
Кроме того, медики пользуются еще одной классификацией вывихов:
- паралитический — возникает при параличе группы мышц, сила которого во много раз превосходит силу группы мышц с противоположными анатомическими функциями;
- осложненный — травма, отягощенная тем или иным осложнением (например, повреждение кровеносных сосудов);
- привычный — вывих одного и того же голеностопного сустава повторяется периодически. Это обусловлено его анатомической особенностью вследствие патологии или физиологической слабости мышечной ткани;
- невправимый — давнишний вывих, лечение которого осложняется прорастанием тканей между суставными краями костей.
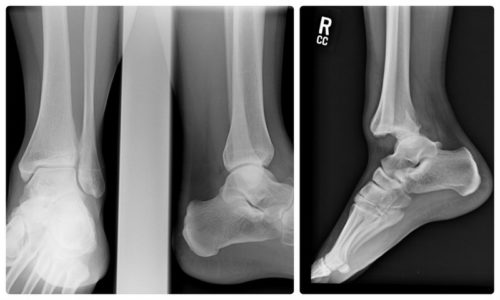 Рентгенография вывиха голеностопа
Рентгенография вывиха голеностопа
По силе повреждения в результате травмы различают 3 степени поражения составных частей голени:
- I степень. Происходит незначительный надрыв отдельных волокон. Способность двигаться сохранена, но при этом заметен незначительный отек лодыжки, присутствует боль при пальпации ушибленного места, а шевеление ногой приносит неприятные ощущения;
- II степень. Разрыв связок частичный, так что голеностопный сустав двигательную активность сохраняет. Клиническая картина представлена хорошо различимым отеком, который распространяется почти на всю верхнюю поверхность стопы. При попытке повращать стопой, а также при ходьбе появляется резкая боль, ощущение дискомфорта присутствует даже в состоянии покоя. В области повреждения под кожей происходит кровоизлияние и образуется гематома;
- III степень. Связки рвутся полностью, поэтому голеностоп свою функциональность утрачивает. Травма сопровождается острой болью. В результате нарушенного кровообращения над областью вывиха появляется большой синяк, а отек «расползается» по всей стопе, не минуя лодыжку и подошву.
Растяжение связок голеностопа: степени тяжести
Степень растяжения зависит от типа травмы лодыжки. Выделяют несколько основных разновидностей — растяжения внутреннего, внешнего или верхнего голеностопного сустава. При обоих типах деформации человек испытывает острую боль.
Степень выкручивания голеностопного сустава неизвестна. Связки и сухожилия не растягиваются. Коллагеновые волокна создают структуру, которая может быть разорвана стрессом. Выделяют несколько степеней скручивания, которые зависят от характера повреждения связок голеностопа:
- Первая степень скручивания характеризуется частичным разрывом волокон. При этом большая часть волокон сохраняется.
- Вторая степень вызвана разрывом сухожилия, когда связка растягивается и половина коллагеновых волокон разрушается. На месте травмы сильная припухлость, смещены элементы сустава.
- Третья степень характеризуется полным разрывом связок. Этот пруд полностью мобильный. Типичные симптомы — сильная опухоль и сильная боль.
В момент травмы или разрыва связок человек слышит сильный хруст. Становится болезненно наступать на ногу. Этот процесс связан с повреждением мягких тканей. Если связки голеностопного сустава перекручены, при пальпации ощущается сильная боль в голеностопном суставе.
Причины
Основные этиологические факторы – растяжение или перенапряжение из-за чрезмерной нагрузки на связочный аппарат сустава, что вызывает растяжение или разрыв связок. Перенапряжение возникает из-за повторяющихся микротравм мягкотканых структур, нарушающих локальную капиллярную микроциркуляцию с изменением структуры волокон. Проблема сопровождается инфильтрацией (проникновением) в ткани жидкостей и клеточных элементов.
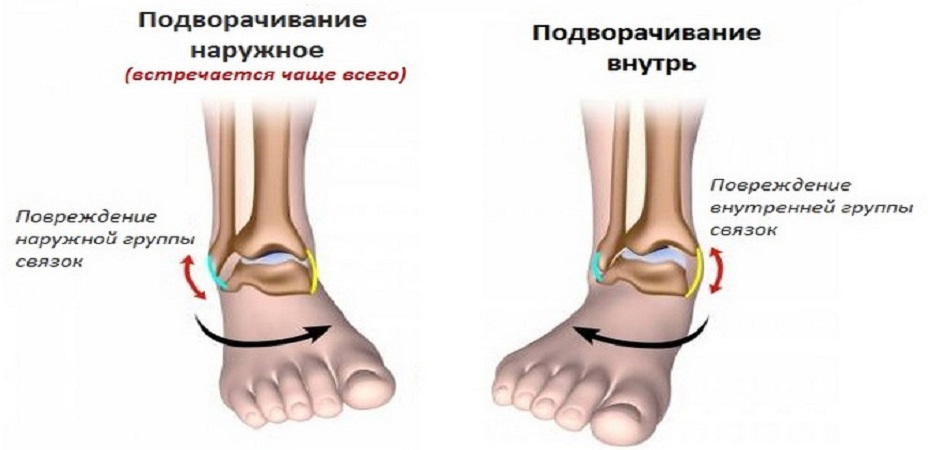 |
| Механизм повреждения связок голеностопного сустава. Схема |
Записаться на лечение
Частичные разрывы соединительных волокон происходят из-за неправильного положения стоп, бытовых и спортивных травм. Около 20% людей, чья деятельность требует долго стояния на ногах, жалуются на рецидивы. Среди спортсменов количество суставных травм достигает 50%.
-
При подворачивании подошвы к себе страдают таранно-берцовые мягкотканые структуры.
-
Выворот наружу часто заканчивается растяжением, переломом в медиальной лодыжке или головке малоберцовой кости ниже колена.
-
Подвороты наружной части стопы травмирует латеральную группу, сдерживающую избыточную супинацию лодыжки.
-
При фиксированной ноге и смещении центра тяжести вперед в момент сгибания голени страдает ахиллова сухожилие.
Эпизодически повторяющиеся травмы нарушают стабильность суставов, в итоге приводят к износу костной ткани.
Кроме травматических причин существуют и дегенеративные, возникающие из-за физиологических изменений. С возрастом из-за низкой выработки коллагена снижается структурная плотность, эластичность волокон. Микротравмы и инфекции, деформирующие нагрузки приводят к воспалению и появлению наростов на костях – остеофитов.
Исходя только из симптомов растяжения связок голеностопа, вынести заключение о состоянии больного невозможно. Нужна дифференциальная диагностика, исключающая вывих и внутрисуставной перелом. При отсутствии проведения определенных информативных мероприятий, определяющих степень разрыва и очаг поражения, легко ошибиться в выборе метода терапии.
Диагностика
Прежде чем приступить к лечению растяжения связок голеностопа, больного направляют на рентген. Снимки в двух проекциях с разогнутой и согнутой нижней конечностью помогают составить клиническую картину. Для оценки стабильности таранно-берцовых волокон травматолог параллельно проводит тест. Одной рукой создает сопротивление при движении лодыжки, другой держит пятку и двигает ее вперед. Для определения проблем малоберцовой кости, отрывных переломов плюсневых и таранных костей эксплуатируют более информативные диагностики.
Ультразвуковое обследование
С помощью высокочастотных волн специалисты обнаруживают участки, вовлеченные в патологический процесс. На мониторе можно увидеть признаки растяжения связок голеностопа:
-
Утолщение связки, потерю в жировой клетчатке эхогенности – способности отражать акустический звук за определенный интервал времени.
-
При частичной травме отчетливо видны гематома и набрякшие ткани.
-
При полном разрыве во влагалище сухожилия присутствует жидкость. При этом имеются нарушения в движении волокон, видна их прерывистость. В синовиальной капсуле наблюдается много выпота.
-
При старой травме видны поврежденные соединительные ткани, фиброзные участки.
Если долго не проходит растяжение связок голеностопа дополнительно сканируют мягкие ткани. Это позволяет определить состояние фиброзной капсулы, сосудов, поверхности костей, объем выпота.
Магнитно-резонансное сканирование
Его назначают при отсутствии возможности дифференцировать патологию другими методами. Оно показывает:
-
состояние сухожилий после растяжения связок в голеностопном суставе:
-
переломы;
-
кровоизлияние в суставе (гемартроз);
-
воспаление;
-
артрозные деструктивно-дистрофические изменения;
-
гнойные инфекции и другие патологии.
Методы лечения травмы
Лечится разрыв связок в области голеностопа консервативным или оперативным путем в зависимости от степени повреждения.
Консервативные способы
Лечение голеностопного сустава при разрыве связок проводится с применением нижеследующих методик.
Охлаждающий компресс и фиксация ноги
Для устранения отечности тканей и снижения болезненности после травмы требуется приложить к больному месту холод.
Также требуется фиксация пораженной конечности, чтобы разрыв не усугубился. Для этого применяют гипс, лонгету, эластичный бинт или специальный голеностопный ортез.
Прием медикаментов
При разрыве лекарственные препараты назначаются для устранения сопутствующей симптоматики и ускорения заживления поврежденных тканей. Используются следующие средства:
- Нестероидные противовоспалительные медикаменты для подавления воспаления, снижения болевых ощущений, снятия отека.
- Уколы Гидрокортизона, Новокаина в случае сильной боли.
- Ангиопротекторы в форме мазей или гелей для нормализации кровообращения, ускорения устранения гематомы, уменьшения отечности.
- Мази с согревающим эффектом. Их разрешается применять только с третьего дня.
- Мази охлаждающего действия. Используются исключительно в первые два дня.
Самостоятельно подбирать лекарства не следует, нужно посоветоваться с доктором. 
Народные средства
Устранить признаки травмы в домашних условиях разрешается и нетрадиционными способами. Популярны следующие рецепты:
- Натереть небольшое количество сырой картошки, наложить полученную массу на ткань и приложить к поврежденному месту. Сделать компресс на 15 минут.
- Пропустить через терку килограмм корня хрена, залить 4 л воды и дать прокипеть на протяжении 3 минут. Затем остудить жидкость, добавить в нее 500 г меда, убрать в холодильник на сутки. Принимать приготовленную смесь трижды в сутки по 15 г.
- Разрезать лист алоэ и влажной стороной приложить к больному участку, перебинтовать его и держать несколько часов.
Лечение разрыва связок голеностопного сустава нередко проводится оперативным путем. В процессе операции врач восстанавливает целостность разорванной связки, пришивает ее к зоне крепления либо делает пластику. После вмешательства требуется реабилитация, от которой в большей степени зависит эффективность терапии.
Лечение
Визуализация по-прежнему считается золотым стандартом, и к ней следует обратиться
как можно быстрее, чтобы исключить любые ожидаемые переломы и помочь в
восстановлении нормальной анатомии. Боковое смещение малоберцовой кости на один
миллиметр приводит к уменьшению доступной площади большеберцового-таранного
контакта во время опоры на ногу на 42%. Ясно, что такая «незначительная», но
неправильно диагностированная травма может привести к хроническому растяжению
связок.
РСГС без диастаза считаются стабильными и лечится симптоматически. Тем пациентам, у которых наблюдается растяжение связок с латентным диастазом, где уменьшение большеберцово-малоберцового сустава может быть зафиксировано с помощью КТ или МРТ, не обязательно требуется хирургическое вмешательство. Пациентам с такими находками часто назначают иммобилизацию посредством гипсовой лонгеты или аппарата в течение 4-6 недель. Пациенты с повреждением синдесмоза голеностопа, которые имеют диастаз без перелома малоберцовой кости, нуждаются в хирургическом лечении. Хирургическая стабилизация должна быть выполнена немедленно. Было показано, что хирургическое восстановление, включающее открытую репарацию разорванных связок и закрытую репарацию связок посредством открытой или чрескожной фиксации винтом, дает благоприятные результаты.
Физическая терапия
- Растяжка икроножной мышцы на степ-платформе.
- Упражнения на укрепление икроножной мышцы.
- Растяжка икроножной мышцы в выпаде.
Цели
- Первые 2 недели: увеличить амплитуду движений, уменьшить боль и отек, защитить связки от повторных травм.
- 3 неделя и далее: восстановление нормальной амплитуды движений, укрепление связок и мышц, тренировка на выносливость и баланс.
- Самая важная долгосрочная цель — предотвратить повторную травму!
Обучение пациентов
- Протокол по весовой нагрузке, рекомендуемый хирургом/физиотерапевтом.
- Предостерегайте пациентов от интенсивной физической активности до тех пор, пока не нормализуются возможность работать при полной весовой нагрузке и динамический баланс.
- Тренировка ходьбы с костылями или ортезом/аппаратом.
- Риск падений.
Ассистивные устройства
- Костыли должны использоваться до восстановления нормальной, безболезненной ходьбы.
- Можно использовать ортез или аппарат на голеностопный сустав при нестабильных травмах.
Способы воздействия
- Покой, лед, давление, элевация (протокол RICE) — вначале по 15 мин 3 раза в день. (однако, Bleakley и соавт предположили, что существует мало доказательств в поддержку использования этого протокола, хотя это довольно распространенный подход).
- Показано, что нестероидные противовоспалительные препараты улучшают состояние при остром растяжении связок голеностопного сустава.
Лечебная физкультура/нейро-мышечная тренировка
- Первые 2 недели: выполнение активных движений, дорсифлексия/подошвенное сгибание и инверсия/эверсия с помощью терабенда.
- 3-4 недели: растяжки стоя, растяжки сидя (дорсифлексия с терабендом), подъем на носки (прогрессия – на одной ноге), дорсифлексия на степ-платформе.
- Прогрессивная весовая нагрузка (тредмил) для восстановления паттерна ходьбы.
- Нейро-мышечная тренировка: улучшение проприорецепции голеностопного сустава, постуральные рефлексы и баланс.
Пример: стойка на одной ноге, тренировки на полусфере, акватерапия.
- Прогрессия к бегу трусцой, езде на велосипеде, прыжкам и специфическим спортивным упражнениям.
- Модификация упражнений, чтобы избежать чрезмерной дорсифлексии (что приводит к напряжению в голеностопном суставе), эверсии подтаранного сустава и наружной ротации.
Мануальная терапия
- Пассивное дополнительное движение голеностопного и подтаранного суставов и пассивное растяжение улучшают мобильность.
- Green и соавт: пациенты, в отношении которых применялся протокол RICE в сочетании с мануальной терапией, с большей вероятностью достигали нормальной амплитуды движений в течение первых 2 недель после растяжения лодыжки, чем те, кто только использовал протокол RICE.
- Collins и соавт.: испытуемые показали немедленное увеличение амплитуды движений, когда в подострой стадии использовались мобилизации с движением.
- Landrum и соавт.: сообщается, что одна 30-секундная передне-задняя мобилизация голеностопного сустава сразу увеличила амплитуду дорсифлексии голеностопного сустава после длительной иммобилизации.
NB: Восстановление при растяжении синдесмоза голеностопного сустава в два раза дольше чем при типичном растяжении лодыжки.


