Как избежать образования тромбов
Содержание:
- Как тромбы блокируют вены и повреждают клапаны
- Чем опасен посттромбофлебитический синдром
- Методы диагностики
- Причины образования тромба в вене руки
- Методы лечения тромбофлебита
- Чем и как лечить острый тромбофлебит
- Тромбофилия при беременности
- Лечение тромбофлебита
- Как проявляется острый тромбоз наружного геморроидального узла?
- Рожа, рожистое воспаление — что это такое?
- Причины тромбофлебита поверхностных вен
- Лечение
- Симптомы тромбофлебита
- Тромб — причины возникновения, признаки, профилактика.
- Особенности лечения
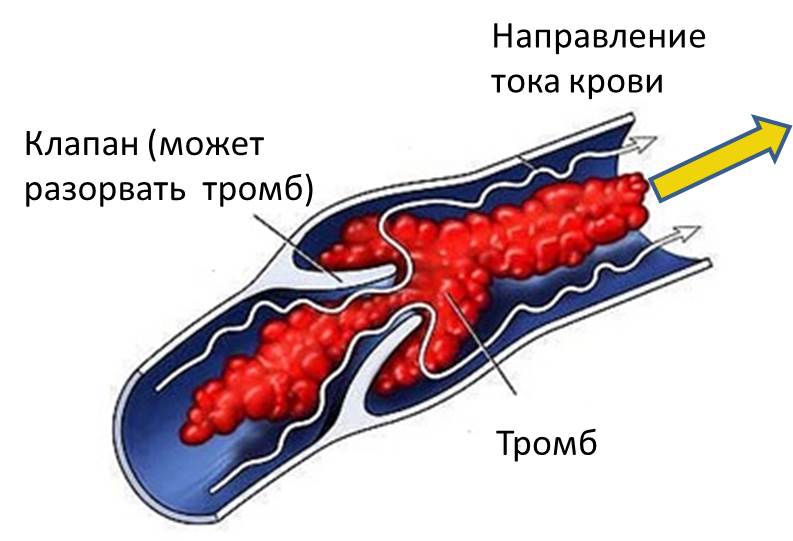
Как тромбы блокируют вены и повреждают клапаны
Тромбы образуются в вене также, как формируется запруда в русле реки. Также, как вода затапливает поля во время разлива. Также возникает и отек ноги при тромбозе, и также, как и поля может дренироваться только через ручьи вне основного русла реки.
Со временем происходят изменения, эти малые венозные каналы увеличиваются и выступают через кожу, при этом поток крови увеличивается. Это объясняет, почему у человека перенесшего тромбоз глубоких вен имеются расширенные подкожные вены. В ряде случаев эти вены принимаются за варикознорасширенные и если клапаны в этих венах работают нормально, а их удаляют, то состояние ноги может ухудшиться. Именно поэтому любому человеку перед проведением операции по поводу после перенесенного тромбоза глубоких вен необходимо ультразвуковое дуплексное сканирование.
Так как малые каналы оттока увеличиваются, отек ноги уменьшается.
В тоже самое время несколько механизмов происходит с тромбированной веной и происходит разрушение тромбов, благодаря процессу, называемому тромболизисом.
Чем опасен посттромбофлебитический синдром
Посттромбофлебитический синдром – это тяжёлая патология, нередко приводящая пациентов к инвалидизации. По сути, это осложнение тромбоза глубоких вен. Симптомы болезни часто прогрессируют, всё больше усложняя жизнь больных. Нередко на фоне ПТФС возникают рецидивы тромбоза глубоких вен. В отдельных случаях может развиться ещё более опасная патология, тромбоэмболия лёгочной артерии. Посттромбофлебитический синдром, даже сегодня, при наличии широкого арсенала консервативных и инвазивных методов, не поддаётся полному излечению
Поэтому так важно своевременно и грамотно лечить патологию венозной системы, удалять варикозно расширенные вены, проводить адекватное лечение тромбоза глубоких вен
Методы диагностики
Самым точным методом диагностики тромбофлебита нижних конечностей считается дуплексное сканирование и допплерография. Ультразвуковое исследование определяет тип и степень заболевания, его распространение и состояние венозных клапанов.
К методам дополнительной диагностики относят:
- коагулограмму крови;
- флебоманометрию;
- флебографию;
- КТ-флебографию;
- реовазографию;
- биохимический анализ крови.
Высокой информативностью обладает ультразвуковое ангиосканирование с картированием кровотока. Если УЗИ пациенту противопоказано или недоступно, применяют рентгеноконтрастные методы. Больным с глубоким тромбофлебитом и подозрением на легочную эмболию рекомендовано УЗИ сердца, а также дополнительная консультация пульмонолога и кардиолога.
Причины образования тромба в вене руки
Поверхностный тромбофлебит верхних конечностей является следствием таких болезней и нарушений:
- хроническое отложение на сосудистых стенках холестерина;
- болезнь Винивартера-Бюргера;
- воспаление артерий;
- утолщение и затвердение кожного покрова и соединительной ткани;
- болезнь Рейно.
У пациента развиться тромбофлебит на руке может из-за формирования атеросклеротических бляшек, которые закупоривают просвет в зоне крупной плечевой либо лучевой артерии. Проявиться тромбоз глубоких и поверхностных сосудов может в таких случаях:
 Погрешности при внутривенной инъекции могут привести к такому заболеванию.
Погрешности при внутривенной инъекции могут привести к такому заболеванию.
- неправильно проведенные инъекции, при которых повредилась вена;
- острый или хронический воспалительный процесс в тканях левой или правой верхней конечности;
- выполнение сосудистых диагностических процедур.
Закупорка сосудов руки происходит при воздействии провоцирующих и способствующих факторов. К последним относятся:
- продолжительное неподвижное состояние конечности;
- усиленные физические нагрузки;
- злоупотребление табачной и спиртной продукцией;
- регулярно повышенное давление в артериях;
- лишний вес;
- сахарный диабет;
- наследственность;
- аллергическая реакция на некоторые лекарства, вводимые в вену;
- химиотерапия;
- укусы насекомых, которые высасывают кровь;
- воспалений, сопровождающееся гнойным процессом;
- старческие изменения в организме.
Методы лечения тромбофлебита
Тромбофлебит – серьёзное заболевание и при обнаружении соответствующих симптомов необходимо обязательно обратиться к врачу-флебологу.
При неблагоприятном течении болезни заболевание может распространиться на глубокие вены. В свою очередь, тромбоз глубоких вен опасен, прежде всего, тем, что тромбы могут перемещаться с током крови и стать причиной инфаркта, инсульта или тромбоэмболии лёгочных артерий, которые нередко приводят к летальному исходу.
Оставленный без лечения острый тромбофлебит в большинстве случаев переходит в хроническую форму. При хроническом тромбофлебите воспаление будет возникать в пораженной вене снова и снова.
Своевременное обращение к врачу позволит избежать неблагоприятных последствий.
В случае развития заболевания на ранее здоровых венах возможно консервативное лечение тромбофлебита. При тромбофлебите, являющемся осложнением варикозного расширения вен, после снятия воспаления, во избежание рецидива заболевания, вены следует удалить. В «Семейном докторе» удаление вен осуществляется современными, малотравматичными методами, в пределах затронутых варикозом участков.
Радиочастотная облитерация (абляция)
Радиочастотная облитерация (другое название – радиочастотная абляция) – это малоинвазивный метод, суть которого состоит в термической обработке вены, в результате чего просвет сосуда закрывается (вена «заваривается»).
Флебэктомия
Флебэктомия – это операция по удалению вены. Вена удаляется в пределах пораженного варикозом участка.
Склеротерапия
Для удаления небольших вен может использоваться метод склеротерапии. В просвет вены вводится специальное вещество – склерозант, под воздействием которого стенки поражённой вены слипаются, и сосуд исключается из кровотока.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Чем и как лечить острый тромбофлебит
Лечение тромбофлебита будет зависеть от той стадии, на которой находится заболевание. Существует консервативное лечение или активная хирургическая тактика. Какой метод выберет доктор, зависит от его знаний, квалификации и опыта лечения острого тромболебита. В нашей клинике проводится комплексное лечение острого тромбофлебита:
- постоянное ношение компрессионного трикотажа;
- противовоспалительные препараты и мази;
- препараты для разжижения крови;
- лечение лазером;
- лечение РЧА.
Лечение острого тромбофлебита лазером в нашей клинике
При одновременном применении всех этих методов, мы получаем хорошие результаты, а пациенты занимаются своми обычными делами, не отрываясь от работы и семьи. Часто мы сталкиваемя с пациентами, которые применяют народные методы лечения тромбофлебита. Эти методы не помогут устранить тромбофлебит нижних конечностей, симптомы которого очень неприятны, а только усугубят положение больного.
Тромбофилия при беременности
Генетический полиморфизм не обязательно ведет к состоянию болезни, чаще всего нужны провоцирующие факторы: беременность, послеродовой период, иммобилизация, хирургическое вмешательство, травма, опухоли и тд.
Учитывая особенности физиологической адаптации системы гемостаза к беременности, абсолютное большинство генетических форм тромбофилии клинически проявляется именно в течение гестационного процесса и, как оказалось, не только в форме тромбозов, но и в форме типичных акушерских осложнений. В этот период в организме матери происходит перестройка свертывающей, противосвертывающей и фибринолитической системе, что приводит к увеличению факторов свертывания крови на 200%.
Также в III триместре наполовину уменьшается скорость кровотока в венах нижних конечностей из-за частичной механической обструкцией беременной маткой венозного оттока. Тенденция к стазу крови в сочетании с гиперкоагуляцией при физиологической беременности предрасполагает к развитию тромбозов и тромбоэмболий. И при предсуществующей (генетической) ТФ риск тромботических и акушерских осложнений повышается в десятки и сотни раз!
Профилактика
Профилактику акушерских осложнений при тромбофилии следует начинать до наступления беременности. Причем профилактика важна не только для пробанда (носителя «плохих» вариантов гена), но и для их родственников.
Лечение
Антикоагулянтная терапия независимо от механизма тромбофилии: низкомолекулярный гепарин (не проникает через плаценту, создает низкий риск кровотечений, отсутствие тератогенного и эмбриотоксического эффекта). У женщин с наибольшим риском (генетическая ТФ, тромбозы в анамнезе, рецидивирующие тромбозы) антикоагулянтная терапия показана на протяжении всей беременности. Накануне родов терапию низкомолекулярным гепарином рекомендуется отменять. Профилактика тромбоэмболических осложнений в послеродовом периоде возобновляют спустя 6-8часов и проводят в течение 10-14дней.
Поливитамины для беременных
Полиненасыщенные жирные кислоты (омега-3 – полиненасыщенные жирные кислоты) и антиоксиданты (микрогидрин, витамин Е)
Специфическое лечение при конкретной мутации (полиморфизме).
Критерии эффективности терапии:
Лабораторные критерии: нормализация уровня маркеров тромбофилии (комплекса тромбин-антитромбин III, Р1+2 фрагмента протромбина, продукты деградации фибрина и фибриногена), числа тромбоцитов, агрегации тромбоцитов
Генетические критерии
Клинические критерии: отсутствие тромботических эпизодов, гестоза, плацентарной недостаточности, преждевременной отслойки плаценты
Группы риска:
1. Беременные с отягощенным акушерским анамнезом (тяжелые формы гестоза, эклампсия, привычное невынашивание беременности и прочие акушерские патологии)
2. Пациентки с рецидивирующими тромбозами или эпизодом тромбоза в анамнезе или в данную беременность
3.Пациентки с отягощенным семейным анамнезом (наличие родственников с тромботическими осложнениями в возрасте до 50 лет – тромбозы глубоких вен, тромбоэмболия легочной артерии, инсульт, инфаркт миокарда, внезапная смерть)
4.Также этот тест рекомендуется всем гражданам, особенно тем, кто проводит много времени в сидячем положении и ведет малоподвижный образ жизни (офисные работники, бизнесмены, люди, осуществляющие дальние переезды и перелеты и др.).
Примечание:
Данный Генетический Тест актуален не только для женщин, но и для мужчин!!!Справки по телефону: +7 (921) 947-65-38
Лечение тромбофлебита
Лечение в остром периоде как тромбофлебита на фоне варикоза, так и тромбофлебита без варикозной болезни чаще не имеет отличий. Опасность второго заключается не столько в самом тромбофлебите, сколько в том состоянии организма и гемостаза, которое данный тромбофлебит вызвало. Поэтому чаще всего ограничиваются консервативным симптоматическим лечении тромбоза. Варикотромбофлебит имеет смысл лечить консервативно только в остром периоде. Данный тромбофлебит опасен тем, что он всегда будет повторяться, если не лечить саму варикозную болезнь.
Лечение тромбофлебита в нашем центре
Современные технологии позволяют удалять варикозные вены уже при стихающем воспалительном процессе. Данная тактика позволяет добиваться следующего:
- Более быстрое купирование воспалительной реакции.
- Улучшение кровотока в венозной системе нижних конечностей.
- Устранение причинного фактора тромбоза, варикозной болезни.
- Существенное сокращение периода лечения.
В совокупности вышеперечисленное позволяет пациентам достаточно быстро вернуться к их обычной жизни, работе, быту. Сокращаются риски, связанные с рецидивом болезни.
Вопрос, чем опасен тромбофлебит, лучше задавать на приёме у доктора, чем где-либо ещё. Это позволит избежать главных опасностей, связанных с данной патологией.
Как проявляется острый тромбоз наружного геморроидального узла?
Пациенты с острым тромбозом наружного геморроидального узла жалуются на появление выпячивания, «шишки» (новообразования) и/или боль различной интенсивности в области заднего прохода. Размер «шишки» может быть от нескольких миллиметров до нескольких сантиметров и зачастую сопровождаться отеком окружающих тканей (вплоть до всей окружности анального канала). У части пациентов заболевание протекает без боли, но большая часть оценивают боль как значительную или непереносимую.
Для оценки степени боли используют специальную визуально-аналоговую шкалу, в которой можно самостоятельно определить выраженность боли. Ведь именно это является ключевым моментом при выборе метода лечения. Хирургическое лечение будет наиболее эффективным при выраженности боли 7 и более баллов, тогда как при боли до 4 баллов – оптимальным можно считать консервативный метод лечения.

Рис. Визуально-аналоговая шкала для оценки боли.
Болевые ощущения обычно усиливаются во время дефекации (опорожнения кишечника) и/или при сидении. Боль и отек могут быть очень выраженными, даже невыносимыми в течение нескольких дней. Интенсивность боли зависит от размеров тромба и его расположения по отношению к мышцам анального сфинктера. В целом, проявления заболевания могут сохраняться несколько недель, в исключительных случаях и дольше. Иногда происходит самостоятельная эвакуация тромба из геморроидального узла. Этому предшествует некроз (разрушение) кожи над тромбом, и тромб как бы «выпадает» из узла. Внешне это сопровождается ощущением «лопнувшего» шарика, выделением небольшого количества крови. Обычно, после эвакуации тромба резко уменьшаются болевые ощущения и чувство дискомфорта в области заднего прохода постепенно уменьшаются. Однако, не всегда некроз слизистой над тромбом заканчивается лишь эвакуацией тромба, некроз может продолжить распространение на сам геморроидальный узел и окружающие ткани, вот почему это состояние требует консультации специалиста. После стихания острого тромбоза у пациента чаще всего остаются так называемые «кожный бахромки» — избыток кожи там, где был тромбоз. Они не требуют медицинского лечения, но могут доставлять косметический дискомфорт.
Рожа, рожистое воспаление — что это такое?
Рожа, рожистое воспаление — острое инфекционное заболевание, характеризующееся поражением верхних слоёв кожи, подкожной клетчатки и поверхностных лимфатических сосудов, вызываемое пиогенными стрептококками. Главным клиническим признаком болезни являются характерные очаги покраснения, что и дало название патологии, ἐρυσίπελας (греч.) — «красная кожа» с локальной гипертермией. Другим характерным симптомом является выраженная интоксикация (озноб, лихорадка до 39-40 градусов, слабость, тошнота, рвота).
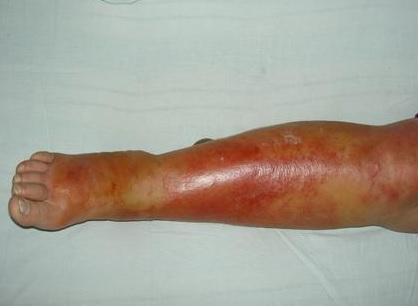
Характерная картина рожистого воспаления (рожи) на ноге
Любая ранка или царапина может послужить входными воротами инфекции и началом заболевания. Период инкубации 3-5 дней. Начало заболевания характеризуется симптомами общей интоксикации. Местные симптомы проявляются через 10-20 часов после начала болезни. Появляется ощущения дискомфорта, зуда, стягивания кожи. Спустя несколько часов развивается эритема, характерная для заболевания. Пятна гиперемии имеют чёткие контуры, по внешнему виду их нередко сравнивают с языками пламени, географической картой. Участки поражения имеют повышенную температуру, при пальпации болезненны.
Причины тромбофлебита поверхностных вен
Причиной любого тромбоза является сочетание трех факторов:
- изменение конфигурации вены (к примеру, варикозная трансформация) и, как следствие, «завихрения» крови в просвете сосуда;
- «сгущение» крови – склонность (наследственная или приобретенная) к тромбозам;
- повреждение стенки вены (инъекция, травма и т.д.).
Основной и самой частой причиной возникновения поверхностного тромбофлебита считается варикозная болезнь. Также наиболее распространенными факторами риска являются:
- генетическая предрасположенность;
- беременность и роды;
- ожирение, гиподинамия;
- эндокринные и онкологические заболевания.
Лечение
Воспаление кровеносных сосудов требует комплексного подхода: консервативного и хирургического. Терапия направлена на профилактику осложнений, подавление воспалительного процесса и разжижение крови.
Состояние покоя
На раннем этапе заболевания пациентам назначают постельный режим. Ногу рекомендуют поднимать над уровнем тела для профилактики тромбоэмболических осложнений. Длительность постельного режима варьируется от 4 до 12 суток.
Антикоагулянты
Второй этап консервативной терапии – прием препаратов, разжижающих кровь. К распространенным медикаментам относят «Гепарин», «Фраксипарин», «Дабигатран», «Вафарин» и «Кумадин». Препараты вводят внутримышечно или внутривенно, возможен пероральный прием.
Антикоагулянты дополняют «Тренталом» – средством для улучшения микроциркуляции крови на основе метилксантина.
Препараты для растворения тромбов
Уже имеющиеся тромбы растворяют «Урокиназой», «Альтеплазой», «Стрептокиназой». Пациенту на время устанавливают в нижнюю полую вену кава-фильтр, который задерживает кровяные сгустки и препятствует их проникновению во внутренние органы.
Компрессионное белье
Кровообращение нормализуют компрессионные чулки, колготки или носки. Вид белья подбирает врач в зависимости от локализации и сложности заболевания. В некоторых случаях компрессионное белье заменяют плотными эластичными бинтами.
Сбалансированное питание
Пациентам с повышенной вязкостью крови рекомендуют исключить бобовые продукты, бананы, жирную рыбу и мясо, а также черную смородину. Количество диетического мяса и рыбы сокращают до 1–2 маленьких кусков в неделю.
В рацион вводят пищу с разжижающими свойствами: имбирь, томатный и лимонный сок, яблочный уксус, льняное и оливковое масло, дыню, зеленый лук, чеснок, корицу.
Физиотерапия
Воспаление и болевой синдром хорошо убирает ионофорез. Аппаратную методику сочетают с калия йодидом, димексидом и гепарином. Ток обеспечивает более глубокое проникновение препаратов и усиливает их эффективность.
Ударно-волновая терапия
УВТ рекомендуют применять при варикозном расширении вен для профилактики тромбофлебита. Ультразвуковые волны тонизируют кровеносные сосуды, повышают их эластичность и уменьшают варикозные узлы, нормализуют микроциркуляцию крови. УВ-методика дает хороший результат, но в период обострения тромбофлебита она противопоказана.
Хирургическое вмешательство
Консервативные способы замедляют развитие тромбофлебита и снижают вероятность рецидивов, но их лучше сочетать с хирургическими методами лечения. Пациенту предлагают несколько вариантов:
- перевязывание воспаленной вены;
- запечатывание вены лазером или специальным препаратом;
- удаление поврежденных вен через небольшие проколы.
Метод лечения подбирает хирург после тщательной диагностики и сбора анамнеза. Люди, у которых был тромбофлебит, постоянно находятся в зоне риска и не защищены от рецидивов, поэтому они должны ежегодно посещать врача, соблюдать диету и пить много жидкости с высоким содержанием минералов для разжижения крови и профилактики тромбозов.
Симптомы тромбофлебита
- болезненность,
- появление местного отека конечности,
- подъем температуры,
- уплотнение и покраснение по ходу пораженной вены.
В случае тромбофлебита поверхностных вен пациент может отмечать постепенное нарастание интенсивности описанных выше изменений в течение нескольких дней.
При наличии этих симптомов необходимо обязательно проконсультироваться со специалистом.
Однако при тромбозе глубоких вен (флеботромбозе) основным симптомом чаще всего является отек пораженной конечности, хотя следует помнить, что многие пациенты при этой форме заболевания, могут в течение длительного времени не иметь никаких симптомов.
Если отек и болевой синдром носят выраженный характер, а такжке сопровождаются высокой лихорадкой или одышкой с приступами кашля или болями в груди, необходимо осуществить вызов бригады скорой медицинской помощи.
Эти симптомы могут означать развитие тромбоза глубоких вен, что значимо увеличивает вероятность отрыва тромба и его миграцию в сосуды легких.
Тромб — причины возникновения, признаки, профилактика.

Кровь — это не просто жидкость, которая движется по сосудам. Это очень сложный орган человеческого тела. Она подвержена множеству заболеваний и появлению различных образований. Тромб — это сгусток крови в просвете сосуда или полости сердца. Закрепившись на стенке сосуда, он не только препятствует кровотоку, приводя к ишемии (снижению кровоснабжения) в области появления. Оторвавшись и двигаясь с кровотоком, тромб может вызвать внезапную закупорку сосуда, находящегося на значительном расстоянии от места образования.
Различают следующие виды тромбов:
-Тромбы в артериях. Образуются из жировых и холестериновых тканей, со временем вокруг них формируется атеросклеротическая бляшка: на стенке артерии растет и уплотняется новообразование на фоне холестерина.
-Венозные сосуды подвержены заболеванию флеботромбоз. Это образование сгустка на месте травмы или повреждения внутри сосуда.
К основным причинам образования тромбов можно отнести следующие:
-медленная циркуляция крови в кровеносной системе;
-излишне повышенная свертываемость крови;
-застой крови вследствие длительной обездвиженности человека;
-осложнение после хирургических операций;
-высокий уровень холестерина;
-избыточный вес, диабет, малоподвижный образ жизни;
-курение.
Тромбы различаются по размеру и по месту своего расположения. Основные виды:
-Образование, которое полностью перекрыло сосуд, и кровоток прекратился, называется окклюдирующим.
Распознать тромб можно, если он нарушает кровоснабжение , появляются симптомы тромбоза:
- Тромбоз глубоких вен голени: распирание, боль, она становится сильнее при прощупывании в области пораженного сосуда, отечность, покраснение или синюшний цвет кожи, повышение ее температуры, выраженная венозная сеть, переполненные вены.
- Тромбоз легочной артерии: внезапное появление одышки, посинение кожи с серым оттенком, падение давления, боли в грудной клетке, нарушение ритма сердца, выбухание вен шеи, обморочное состояние, кашель, хрипы, розоватая мокрота, повышение температуры тела, боли в области правого подреберья.
- Тромбоз коронарных артерий сердца: боль за грудиной, отдающая в спину, шею, возникает при стрессе физической нагрузке, сопровождается одышкой, учащенным сердцебиением.
- Тромбоз артериальной сети ног: зябкость, онемение стоп, жжение, боли при ходьбе, прекращающаяся при остановке, кожа становится бледной, а затем пальцы синеют.
- Тромбоз мозговой артерии: головокружение, шаткость, различные нарушения зрения, нечеткая речь, уменьшение силы мышц и чувствительности в руке и ноге, утрата памяти.
Признаки разрыва закупорки сосуда:
-Если это произошло в сосудах головного мозга, то происходит инсульт.Признаки инсульта: нарушение речи, паралич лица (как правило левой или правой половины), головокружение, паралич различных частей тела.
-Если тромб закупорил яремную вену, проходящую в шее, то возникнут головокружение, сильная головная боль, не исключены нарушение зрения.
-Когда образование закупоривает коронарную артерию, происходит инфаркт. Выражается это резкой болью в области сердца. Боль может быть сжимающая, давящая. Иногда отдает в шею или в руку, иногда — в живот или нижнюю челюсть.
-Некроз, перитонит, сильная боль в кишечнике — это признаки мезентерального тромбоза.
-Если тромб закупоривает сосуды верхних или нижних конечностей, то следствием является боль, изменение цвета конечности, ее температуры. Так как человек не способен долго терпеть боль в обескровленной конечности, до гангрены доходит редко. В противном случае необходима ампутация конечности.
-Посинение кожного покрова, одышка, сильное сердцебиение — это признаки кислородного голодания, вызванного легочной тромбоэмболией. Она является следствием закупорки тромбом легочной артерии. Если не оказать своевременную помощь человеку, он умрет.
Профилактика тромбоза включает в себя:
-активный образ жизни;
-отказ от вредных привычек;
-правильное питание;-контроль над весом;
-своевременное обращение к специалистам.
Тромб — очень опасное явление, ведь, вырастая внутри сосуда, он постепенно перекрывает поток крови, а значит, кислорода и других веществ к внутренним органам человека, в том числе и мозгу, что может привести к смерти.
Особенности лечения
Атеросклероз — болезнь, лечение которой не ограничивается одним лишь медицинским вмешательством
Важное значение в лечении заболевания занимает модификация образа жизни. Пациенты должны придерживаться принципов правильного питания и отказаться от вредных привычек
Неотъемлемой частью жизни должны стать ь регулярные физические нагрузки. Их уровень подбирает врач исходя из возраста пациента и общего состояния здоровья. Как правило, это прогулки с постепенным увеличением времени и интенсивности ходьбы.
Для замедления патологического процесса пациенту при атеросклерозе назначают следующие виды лекарств:
- Статины — препараты, снижающие уровень холестерина в крови.
- Секвестранты желчных кислот — препараты, угнетающие выработку желчных кислот. При нехватке желчных кислот намного быстрее утилизируется холестерин.
- Фибраты — препараты, уменьшающие продукцию жиров.
- Сосудорасширяющие препараты. К таким относятся, например, производные никотиновой кислоты. При расширении сосудов кровь легче продвигается по пораженным атеросклерозом сосудам.
В большинстве случаев изменения образа жизни и медикаментозной терапии достаточно для улучшения состояния больного и остановки патологического процесса. Однако в запущенных случаях, при слишком тяжелых изменениях в сосудах и органах, которые они снабжают кровью, пациенту показано хирургическое вмешательство. Основные виды операций при атеросклерозе:
- Шунтирование — создание дополнительных сосудов (шунтов) для обеспечения нормального тока крови.
- Ангиопластика — малоинвазивная операция, при которой в артерию вводится катетер с баллоном на конце. При достижении пораженного участка баллон открывают, что позволяет расширить участок артерии. Затем на это место устанавливают стент — металлическую сетчатую трубку, которая позволяет беспрепятственно продвигаться крови по сосуду.
В лечении атеросклероза крайне важно и лечение сопутствующих заболеваний, так как сахарный диабет, артериальная гипертензия, болезни почек и других


