Асимметрия груди
Содержание:
- Локализация боли в животе: при каком заболевании где болит
- Подложечная (эпигастральная) область
- Правое подреберье (болит живот со стороны правого бока выше пупка)
- Левое подреберье (болит живот со стороны левого бока выше пупка)
- Околопупочная область
- Левая и правая боковые области живота
- Правая подвздошная область (болит живот ниже пупка и справа)
- Болит внизу живота
- Что лучше: маммография или УЗИ молочных желез
- Нужно ли обследовать грудь женщинам до 30 лет? Рак молочных желез – болезнь пожилых?
- Что видит и что не видит УЗИ молочных желез. Какие датчики и аппараты УЗИ лучше
- Как определить наличие диастаза мышц живота самостоятельно
- Причины и факторы риска рака молочной железы
- Как проверить грудь
- Какие заболевания диагностирует маммолог
- Лучевая диагностика
- Почему возникает головная боль?
- Фото томографии грудной клетки
- Почему женщине важно обследоваться у маммолога
- Электроимпедансная маммография, магнитно-резонансная томография (МРТ), чем хороши эти новейшие методы диагностики?
- Результаты и расшифровка
- Правила проведения процедуры
- Что можно выявить при самообследовании молочной железы
- Что способствует развитию трахеита?
Локализация боли в животе: при каком заболевании где болит
Подложечная (эпигастральная) область
Эпигастрий (подложечная область) располагается по центру корпуса между реберными дугами, ниже грудины. Боли в этой области связаны, в основном, с заболеваниями желудка (гастрит, дуоденит, язва желудка). Подобные боли возникают после приема кислой или острой пищи. При язве желудка возможны болезненные ощущения при длительных перерывах в еде (например, в ночное время). Боль, как правило, тупая, ноющая, реже острая. Болезненные ощущения в подложечной области могут быть вызваны и случайными проблемами с пищеварением (несварение желудка, изжога). В этой же области возможны иррадиирующие боли при заболеваниях сердца.

Правое подреберье (болит живот со стороны правого бока выше пупка)
Локализация боли в правом подреберье типичны для заболеваний печени и желчного пузыря (холецистит, желчнокаменная болезнь).
Левое подреберье (болит живот со стороны левого бока выше пупка)
Желудок находится не прямо по центру корпуса, а сдвинут влево, поэтому боли в левом подреберье также могут иметь желудочное происхождение (гастрит, язва желудка). С левой стороны находится также поджелудочная железа, поэтому боль в этой области может возникать при панкреатите. Причиной боли также могут быть заболевания селезенки. Сердечная боль также может иррадиировать в эту область.
Околопупочная область
В этой области дает о себе знать кишечник (тонкая кишка). Болевые ощущения могут быть вызваны такими причинами, как недостаток ферментов (проблемы с перевариванием пищи), кишечная инфекция, серьезные воспалительные заболевания (болезнь Крона, язвенный колит). Также здесь может болеть и при панкреатите.
Левая и правая боковые области живота
Боль, смещенная в какую-либо сторону средней части живота, может быть вызвана проблемами мочевой системы. Причиной могут быть мочекаменная болезнь или воспаление мочевыводящих путей. Однако при заболевании почек боль все же чаще локализуется в области поясницы. Боль сбоку живота может быть вызвана запорами и газами в толстой кишке (метеоризмом). Левый бок более часто становится областью, где сказываются заболевания кишечника. Боль здесь может быть также проявлением колита или дивертикулеза.
Правая подвздошная область (болит живот ниже пупка и справа)
В этой области у большинства людей располагается аппендикс – червеобразный отросток слепой кишки. Воспаление аппендикса – аппендицит – опасное заболевание. Развитие аппендицита, как правило, характеризуется внезапной и острой болью, однако в некоторых случаях боль может нарастать постепенно. Иногда вначале боль ощущается в околопупочной области и только потом смещается в правую подвздошную область. Есть люди, у которых аппендикс располагается выше, соответственно, и боль при аппендиците у них будет иметь иную локализацию.
Болит внизу живота
Боль внизу живота типична при болезнях мочевой системы, у женщин – при гинекологических заболеваниях. Её могут вызывать камни в почках, воспаление почек (пиелонефрит), опущение мочеточника, гинекологические проблемы: острые и хронические воспаления придатков матки, образовавшиеся после них спайки, возникшие опухоли и кисты, эндометриоз, внематочная беременность. В зависимости от локализации проблемы боль может концентрироваться в левой или правой подвздошной области или по центру (надлобковая область). Еще одна возможная причина – варикозное расширение вен малого таза (более типично для женщин). В этом случае неприятные ощущения внизу живота возникают время от времени, усиливаясь после физических нагрузок, незадолго до менструации или после полового акта.
Также причиной боли внизу живота, особенно в левой подвздошной области могут стать заболевания кишечника: воспаление сигмовидной кишки (сигмоидит), синдром раздраженного кишечника, запоры, глисты, колиты, дисбактериоз кишечника и некоторые другие заболевания.
Что лучше: маммография или УЗИ молочных желез
Так как УЗИ груди и маммография направлены на исследование одной и той же области, то ставится резонный вопрос о том, в чем же отличие: почему кому-то назначается УЗИ, а кто-то делает обследование с помощью рентгена, что информативнее и эффективнее УЗИ или маммография молочных желез.
Выше уже было объяснено различие методик, а сейчас рассмотрим преимущества и недостатки каждого метода.
 Оценка УЗИ молочных желез
Оценка УЗИ молочных желез
Преимущества ультразвуковой диагностики молочных желез:
- безболезненность и безопасность процедуры (даже во время беременности);
- рассмотрение органа в реальном времени и возможность рассмотрения его под разными углами;
- возможно рассмотреть состояние лимфатических узлов;
- не имеет значения размер груди женщины – можно рассмотреть ткани как большой груди, так и маленькой;
- можно проводить при воспалениях и травмах;
- имеется возможность оценить кровоток в железах и новообразованиях;
- легко определить место взятия пункции;
- высокая точность – 90%.
Недостатки:
- невозможность поставить точный диагноз без взятия пункции;
- нельзя определить новообразование: доброкачественное оно или злокачественное;
- для получения высокоточных результатов необходимо современное дорогостоящее оборудование;
- также точность и достоверность зависит от врача, его опытности, квалификации и внимания.
Оценка маммографии груди
Плюсы:
- видны самые мелкие отклонения в протоках и тканях;
- например, скопления солей видны только на маммограмме;
- возможно точно определить место патологии, размер и форму;
- точность исследования составляет 95%.
Минусы:
- из-за негативного воздействия рентген лучей нельзя проводить часто;
- невозможно рассмотреть состояние лимфоузлов и их работу;
- женщины до 40 лет могут получить искаженный результат, так как ткани еще слишком плотные.
Мы рассмотрели достоинства и недостатки каждого метода, но невозможно сказать, что лучше и точнее – УЗИ молочных желез или маммография:
- если говорить о безопасности, то УЗИ однозначно выигрывает, так как оно полностью безопасно для людей любого возраста;
- если сравнивать оба метода по степени комфортности, то каждый выбирает сам, единственным моментом является то, что ультразвук будет проводиться по времени немного дольше, ведь врачу необходимо рассмотреть еще и лимфатические узлы, а также протоки;
- что касается стоимости обследований, то все зависит от места проведения, однако маммография в любом случае будет дороже, ведь сама установка для нее является более дорогостоящей.
Нужно ли обследовать грудь женщинам до 30 лет? Рак молочных желез – болезнь пожилых?
Многие женщины не хотят обследоваться, думая, что онкология поражает только пожилых людей.
Конечно, рак молочной железы преимущественно развивается у женщин зрелого возраста, он редко встречается у девушек 20-30 лет, но если посмотреть статистику онкологических заболеваний этой возрастной группы – рак груди окажется на первом месте.
Основная проблема лечения “молодого” рака заключается в том, прогноз злокачественной опухоли груди у молодых гораздо хуже, чем у пожилых (то есть выживаемость ниже, а частота рецидивов выше), потому что у женщин до 40 лет рак молочной железы часто диагностируется на более поздних стадиях, характеризуется агрессивным поведением и развитием метастазов.
Что видит и что не видит УЗИ молочных желез. Какие датчики и аппараты УЗИ лучше
Обычные поликлиники и больницы оснащены УЗИ-аппаратами стандартного качества, снабжёнными несколькими универсальными датчиками, в том числе и для обследования груди. Они имеют высокую чёткость разрешения, отображают эхогенность и контуры, но выявляют только достаточно большие новообразования размером от 5 мм.
Таких размеров опухоль достигает через 8 лет с момента её появления. А это значит, важный момент, когда ещё можно было вылечить патологию быстро и без значительных вмешательств, может быть упущен. Зато другие патологии в груди — кисты, фибромы, закупорки протоков и др. УЗИ видит на 5 баллов.
По этой причине должна дополняться другими методиками при подозрении на онкологию (впавший сосок, ассиметрия груди, уплотнение при ощупывании). В этих случаях дополнительно назначается маммография или в особых случаях МРТ.
Стандартное УЗИ хорошо отображает структурные изменения тканей молочной железы: присутствие узелков, кист, ухудшение кровообращения, возникновения инфильтрата. Заподозрить онкологию и направить пациентку на более детальное обследование помогает опыт врача.
На сегодняшний день уже существует метод ультразвукового исследования, выявляющий новообразования на самой ранней стадии. Это УЗИ-аппараты системы ABVS (Automated Breast Volume Scanner), разработанные компанией Siemens специально для маммологических исследований.
Специальный датчик, установленный на грудь женщины, позволяет получить 3D-изображение на экране монитора. Скрининг проводится автоматически и не зависит от опыта и квалификации врача. Полученные сведения обрабатываются специальной программой в течение 15 минут, покуда датчик лежит на груди женщины и делает снимки в разных срезах от грудной стенки до кончика соска. Система ABVS позволяет обследовать женщин, имеющих наследственную предрасположенность к раку груди, у которых несколько кровных родственниц страдали или умерли от этого заболевания.
Как определить наличие диастаза мышц живота самостоятельно
Определение диастаза можно провести и в домашних условиях. Сделать это поможет простой тест, в ходе которого нужно измерить расстояние между краями прямой мышцы.
Для этого нужно лечь на спину на твердую поверхность, согнуть ноги в коленях. Одну руку положить под голову, а вторую разместить на белой линии, чуть выше пупка. После следует расслабиться и поднять грудную клетку. При этом кончиками пальцев нужно нащупать расхождение между мышцами. Провал максимально выражен между пупком и мечевидным отростком. Если расхождение больше, чем ширина двух пальцев, это должно насторожить и стать поводом обращения к специалисту.
Такая методика максимально схожа с тем подходом, который использует для диагностики хирург. Это самый простой способ определения диастаза дома без помощи врача и инструментальных обследований.
Причины и факторы риска рака молочной железы
Причины возникновения рака груди до конца не изучены, поэтому сложно сказать, почему развивается рак у одной женщины, а у другой — нет. Однако известны некоторые факторы риска, которые влияют на вероятность развития злокачественной опухоли молочной железы. Некоторые из них от вас не зависят, а другие вы можете изменить.
Возраст. Риск развития рака молочной железы с возрастом увеличивается. Примерно восемь из десяти случаев рака груди диагностируется у женщин старше 50 лет, после наступления менопаузы. Поэтому женщинам после 50 лет необходимо проходить обследование на рак груди каждые 2-3 года.
Наследственная предрасположенность. Риск злокачественных опухолей молочной железы повышен у тех, чьи близкие родственники страдали раком груди или яичников. Однако в большинстве случаев наследуется не сам рак, а предрасположенность к нему. За это отвечают определенные гены: BRCA1 и BRCA2. Они могут повысить риск развития рака молочной железы и рака яичников. Еще один ген (ТР53) также связан с повышением риска развития рака груди.
Если у вас есть два или более родственников с одной стороны, например, ваша мать, сестра или дочь, у которых был рак груди в возрасте моложе 50 лет, вам необходимо пройти обследование или генетическое тестирование, чтобы проверить, есть ли у вас эти гены.
Опухоли молочной железы в прошлом. Перенесенное ранее злокачественное новообразование груди повышает риск повторного развития рака как в той же грудной железе, так и во второй. Также некоторые типы доброкачественных новообразований, например, атипичная протоковая гиперплазия, могут повысить вероятность развития рака молочной железы.
Плотность груди. Молочные железы состоят из тысяч микроскопических желез (долек). Такое строение придает молочной железе упругость. У более молодых женщин грудь, как правило, плотнее. С возрастом железистая ткань постепенно замещается жировой, и плотность груди снижается. Женщины с более высокой плотностью груди по сравнению со сверстницами имеют более высокий риск развития рака, потому что у них больше клеток, которые могут стать злокачественными. Кроме того, в более плотной молочной железе труднее обнаружить опухоль. Даже маммография может оказаться неэффективной.
Воздействие эстрогена. Рост раковых клеток в грудных железах может происходить под действием полового гормона эстрогена, который начинает вырабатываться в яичниках у женщин в период полового созревания. Риск рака груди зависит от того, как долго воздействует эстроген на организм. Так, если у вас рано начались месячные, или поздно наступила менопауза, опасность злокачественного новообразования молочной железы возрастает. Также риск развития рака груди слегка повышается у нерожавших женщин, так как воздействие эстрогена на организм у них не прерывалось беременностью. Кроме того, считается, что риск рака повышается и у женщин, поздно решившихся на роды.
Лишний вес или ожирение способствуют поддержанию высокого уровня эстрогена, поэтому повышают вероятность рака молочной железы. Особенно это актуально для женщин после менопаузы.
Высокий рост. У женщин, рост которых выше среднего, вероятность рака груди повышена. Возможно, причина этого феномена связана с генами, питанием и гормонами.
Алкоголь. Риск развития рака молочной железы повышается в зависимости от объема потребляемого алкоголя. Исследования показали, что среди 200 женщин, выпивающих две единицы алкоголя ежедневно, будет на три женщины с раком груди больше, чем среди женщин, которые не пьют вообще.
Облучение. Медицинские процедуры, использующие радиоактивное излучение, такие как рентген и компьютерная томография (КТ), могут слегка повысить риск рака молочной железы. Если в детстве вам назначали лучевую терапию в области груди для лечения лимфомы Ходжкина, вам должны были рассказать о том, что у вас повышен риск развития рака молочной железы. Если вам требуется лучевая терапия для лечения лимфомы Ходжкина в настоящее время, ваш врач должен обсудить с вами риск развития рака груди, прежде чем вы начнете лечение.
Заместительная гормональная терапия (ЗГТ). Комбинированное лечение гормонами и монотерапия эстрогенами повышают риск развития злокачественной опухоли молочной железы, но при комбинированной ЗГТ риск выше. По некоторым оценкам, среди 1000 женщин, принимающих комбинированную ЗГТ в течение 10 лет, будет на 19 случаев рака груди больше. Чем дольше вы принимаете гормоны, тем выше риск, но с прекращением приема гормонов вероятность рака снижается.
Как проверить грудь
1. Ультразвуковая диагностика
УЗИ молочных желез — безопасный, безболезненный и информативный способ проверить грудь. В Москве данное исследование проводится во многих клиниках, в том числе и нашей. В его процессе могут быть обнаружены кисты и другие проявления мастопатии, доброкачественные (фиброаденома, липома) и злокачественные опухоли (рак). Под контролем ультразвука врач маммолог также берет пункцию подозрительных новообразований, которые не удалось определить при пальпации. УЗИ молочных желез остается одним из основных методов диагностики заболеваний молочных желез, особенно при наличии болезненности и выделений из соска.
 Проведение УЗИ диагностики молочных желез
Проведение УЗИ диагностики молочных желез
2. Рентген
Маммография — это безболезненная рентгенологическая методика. Применение некоторые ограничения, так как определенная лучевая нагрузка оказывает неблагоприятное влияние на организм. И хотя современные технологии позволяют значительно ее снизить, улучшая при этом качество выявления патологий, без вреда допустимо таким методом провести всего 1-2 обследования в год. О подобной проверке молочной железы следует задуматься после 40 лет. Врачи-онкологи рекомендуют делать ее однократно в возрасте от 35 до 40 лет. С 40 до 50 лет необходимо обследоваться один раз в два года, а после 50 лет — ежегодно.
 Фото, как делают маммографию груди
Фото, как делают маммографию груди
3. Пунктирование
Пункция молочной железы — это забор небольшого количества тканей для микроскопического исследования. Взятый тонкой иглой или специальным инструментом препарат окрашивают, после чего дается заключение о природе материала. Несмотря на кажущуюся безошибочность, биопсия только в совокупности с маммографией и УЗИ позволяет поставить диагноз с точностью до 95%. Другой анализ — цитология — берется, если есть выделения из сосков. Существует также эксцизионная биопсия — проводят под местным обезболиванием секторальную резекцию молочной железы и изучают под микроскопом. Точность диагноза в этом случае достигает 100%, правда, не без последствий для пациента.
 Пункция образования в груди
Пункция образования в груди
4. Маркеры онкологии
Ранняя диагностика рака в маммологии очень сложна, но в настоящее время появилась возможность своевременного выявления заболевания по специальному анализу на онкомаркер молочной железы. Основан на выявлении в крови уникальных белков, вырабатываемых раковыми клетками (опухолевых маркеров). При разных видах злокачественных новообразований набор этих «меток» различен. Какую информацию они дают? Прежде всего о наличии опухоли — на той стадии, когда никакими другими методами ее не обнаружить
В онкологии это жизненно важно: чем раньше выявлена проблема, тем больше шансов с ней справиться
 Обследование груди на онкомаркеры
Обследование груди на онкомаркеры
5. Генетические факторы
Одним из эффективных подходов, способствующих раннему выявлению этих заболеваний, является молекулярно-генетическое определение их наследственных форм, которые преимущественно связывают с наследуемыми мутациями в генах опухоли — BRCA1/2 по анализу крови. Риск развития рака молочной железы и рака яичников у носителей мутаций в генах BRCA 1 и 2 возрастает в несколько раз, поэтому выявление в анализе крови наследуемых мутаций в генах BRCA1 и 2 позволяет подтвердить наличие наследственной предрасположенности к раку груди и предпринять профилактические меры.
 Наследственные факторы болезней груди
Наследственные факторы болезней груди
Другие методы обследования молочных желез
В настоящее время, помимо вышеперечисленных способов обследования состояния женской груди, для проверки ее состояния по определенным показаниям используют компьютерную и магнитно-резонансную томографию. Это дает возможность не только определить причину патологического процесса, протекающего в железе, но и состояние печени и головного мозга, что имеет огромное значение в оценке распространенности опухолевого процесса. Этому же способствует и сцинтиграфия костей.
Одним из новейших методов обследования молочных желез, которые может предложить маммология в Москве, является маммосцинтиграфия. При помощи некоторых радиоактивных веществ, которым свойственно скапливаться в раковой ткани, можно узнать природу узлового образования. Как ни странно, но этот метод исследования не так опасен для организма, как лучевая нагрузка при маммографии.
При всем возможном многообразии способов обследовать грудь, женщине рекомендовать подходящий именно ей вариант диагностики может только врач маммолог. Начните с визита на прием к специалисту и проведения безопасного и безвредного ультразвукового исследования.
assignment_ind
Где проверить грудь
home Москва, Кутузовский пр-т, 33av_timer Пн-Пт 10-21, Сб-Вс 10-18
+7 495 797-78-25
Цены на услугиЗапись к маммологу
Какие заболевания диагностирует маммолог
- Мастопатию – болезнь, при которой происходит разрастание соединительной ткани внутри железы с образованием мелких кист, тяжей и узлов. Причина болезни – гормональный дисбаланс, возникающий на фоне заболеваний щитовидки, печени, яичников и даже стресса.
- Доброкачественные и злокачественные опухоли.
- Инфекционные патологии, сопровождающиеся гнойными процессами — лактационные и нелактационные маститы, абсцессы, флегмоны.
- Патологии периода кормления – лактостаз (застой молока) и трещины сосков.
- Жировой некроз — разрушение жира железы с его замещением соединительной тканью.
- Олеогранулемы — омертвение жировой ткани, сопровождающееся образованием плотных очагов, похожих на опухоль.
- Мастодинию — боли в груди, вызванные гормональным дисбалансом.
Лучевая диагностика
Лучевая диагностика объединяет различные методы получения изображения в диагностических целях на основе использования различных видов излучения: это флюорография, традиционное рентгенологическое исследование, компьютерная томография, ангиография. Методы рентгенодиагностики являются основой для диагностики травматических повреждений и заболеваний скелета, болезней легких, пищеварительного тракта.
Было определено, что разные ткани поглощают рентгеновские лучи с разной интенсивностью, поэтому на рентгеновской пленке (а сегодня – еще и на экране монитора приборов) получаются изображения с разной степенью окраски – от белого до черного. Чем плотнее ткань, тем она светлее на снимках. Таким образом, можно получить представление о структурах тела, костях, мягких тканях, определить объемные образования, полости и многие другие патологии.
Почему возникает головная боль?
Самые часто встречающиеся причины головных болей, это:
- Сосудистая патология – недостаточность или избыток кровоснабжения в головном мозге
- Нервные патологии – боли при патологиях нервов и нервных пучков, ответственных за иннервации тканей головы и лица
- Невротические причины – эмоциональные расстройства
- Боли травматического и посттравматического характера – появляются после травм и свидетельствуют о повреждениях нервов, сосудов головы или головного мозга
Головная боль классифицируется на такие виды:
- Мигрень – боли, связанные с сосудами. Кровеносные сосуды, в связи с замедлением кровотока по ним, деформируются из-за повышенного в них внутреннего давления, не могут контролировать свой тонус, и, в итоге, происходит постоянное раздражение нервов в стенках сосудов, что и вызывает боль. Кровь начинает просачиваться через стенки сосуда и накапливаться в прилегающих тканях, вызывая их отёк. В результате этого возникает затруднённость обмена кислорода между кровью и мозгом, что усиливает болевые ощущения. Чаще всего эта боль локализуется с одной стороны головы. Может сопровождаться тошнотой, рвотой. Больные мигренью плохо переносят яркий свет, громкие звуки. Мигрень может иметь наследственную природу.
- Пучковая головная боль – болит голова в одном месте. Чаще всего локализуется в области глазницы, распространяется на височную зону, верхнюю челюсть скуловую кость и ухо. Достаточно сильная, жгучая и интенсивная боль, может сопровождаться заложенностью носа и слёзотечением. Может быть как одномоментная, так и появляться неоднократно в течение суток. Преимущественно возникает ночью. Приступ может быть как коротким (несколько минут), так и длительным (до нескольких часов).
- Головная боль напряжения – головная боль, возникающая из-за стрессов, эмоционального перенапряжения, психических расстройств, нарушения сна и т.п. Чаще локализуется в области затылка или лобной части черепа. Возможная причина возникновения такой боли – это резкое повышение внутричерепного давления вследствие стресса.
- Другие боли, которые не являются следствием структурных изменений в головном мозге – боли, вызванные: повышением или понижением внутричерепного давления; вследствие патологий сосудов головного мозга; дисфункция мышц и суставов; патологические процессы в головном мозге (опухоли и т.п.); боли вертеброгенного характера в результате патологий позвоночника. Также причиной головных болей могут быть ЛОР-заболевания (гайморит, воспаление тройничного нерва, отиты, фарингиты) и т.п.
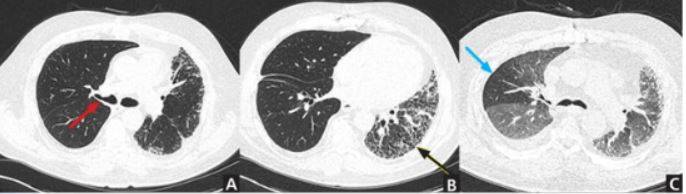
Фото томографии грудной клетки
Расшифровка снимков происходит в тот же день. Полученные изображения анализирует врач-рентгенолог, который и выдает заключение. Определить верный диагноз непросто, ведь среди нескольких десятков оттенков черного, серого и белого необходимо вычленить несоответствующий норме и интерпретировать результат. Представим Вашему вниманию несколько фото томографии грудной клетки:
КТ без контраста у пациента с интерстициальным заболеванием легких в анамнезе и трансплантацией правого легкого показывает суженный участок анастомоза правого бронха (красная стрелка). Собственное левое легкое уменьшено в размерах, с признаками бронхоэктазов, бронхиолоэктазов (черная стрелка). Сужение центрального дыхательного пути на выдохе у трансплантированного легкого (синяя стрелка).
Выпот (красные стрелки) в обеих плевральных полостях.
В диагностическом центре “Магнит” в Санкт-Петербурге можно сделать КТ органов грудной клетки, предварительная запись через форму сайта или по телефону: +7 (812) 407-32-31.
Почему женщине важно обследоваться у маммолога
Заболеваемость опухолями молочной железы постоянно растет. Причина этого явления – изменение образа жизни современной женщины. Представительница прекрасного пола в XXI веке мало рожает, практически не кормит грудью, устанавливает грудные имплантаты и носит не подходящие бюстгальтеры.
Высокая заболеваемость также связана с плохой экологией и продуктами, стрессами, снижающими иммунитет. Еще одна причина – канцерогены – вещества, вызывающие рак и содержащиеся в городском воздухе, воде и продуктах.
Увеличивают количество патологий груди и аборты. При их проведении возникает колоссальный гормональный сбой, влияющий на весь организм, в том числе на молочные железы. Возникновение болезней способствуют нарушения обмена веществ, ожирение, гипертония и курение.
Электроимпедансная маммография, магнитно-резонансная томография (МРТ), чем хороши эти новейшие методы диагностики?
Электроимпедансная маммография
Электроимпедансная маммографияПоказания к электроимпедансной маммографии:
- можно использовать в целях профилактического осмотра (как скрининг);
- оценка состояния молочных желез во время беременности, а также определения уровня лактации;
- подозрение на мастопатию у девушек молодого возраста;
- контроль динамики на фоне терапии заболеваний молочной железы;
- метод хорошо себя зарекомендовал в диагностике мастопатии, а также в определении реакции молочных желез на гормональные препараты, в том числе и оральные контрацептивы.
Недостатки электроимпедансной маммографии:
- низкая информативность, выявляемость патологии в менее чем 80% случаев;
- на данный момент малодоступный метод, им оснащены лишь немногочисленные лечебно-диагностические клиники.
Преимущества электроимпедансной маммографии:
- абсолютная безопасность исследования, подходит для беременных и кормящих женщин, безвредно для женщин в любом возрасте;
- возможно обследование в любом периоде менструального цикла;
- достаточно дешевый метод.
Магнитно-резонансная маммография (МРТ)
Преимущества МРТ молочных желез:
- высокая точность, специфичность и информативность;
- продвинутые возможности в оценке результатов;
- безопасность.
Недостатки МРТ молочных желез:
- наличие противопоказаний: искусственный стимулятор сердечного ритма, наличие металлических приборов, протезов и предметов в теле пациента;
- дорогостоящий метод – около 3000-3500 рублей.
Результаты и расшифровка

Заключение выдает врач-рентгенолог после анализа полученных изображений. Расшифровка маммографии молочных желез занимает от одного часа до нескольких дней. Частные клиники описание присылают электронной почтой. Если результат сомнительный, врач рекомендует пациентке пройти другие виды обследования. Повторную маммографию женщине нужно сделать через 4–6 месяцев.
Рентгенолог анализирует состояние тканей груди, ее структуру, наличие металлов и кальция. На изображении можно увидеть уплотнения и затемнения в молочной железе, которые говорят о патологических процессах. Просматриваются сосуды, протоки и лимфатические узлы.
При расшифровке снимков используют шкалу, по которой определяют изменения:
-
Результат не дает информации.
- Норма (отклонений не выявлено).
- Доброкачественное новообразование. Симптомов рака нет.
- Опухоль. Вероятность злокачественности очага незначительна.
- Подозрение на рак. Нужны микроскопические исследования подозрительной ткани.
- Злокачественность опухоли подтверждена.
- Контроль лечения рака – сравнение предыдущего и текущего результатов.
Кальцификации
Отложения кальция на снимке проявляется белыми пятнами или полосами. Часто наблюдаются после 50 лет. Скопления небольшого размера, похожи на крупинки соли, сигнализируют о развитии раковой опухоли. Большие кальцинаты доброкачественные – встречаются даже в норме.
Затрудняют диагностику кремы и дезодоранты, которые наносят женщины на кожу перед исследованием.
Уплотнения и комки

На вероятность рака указывает размытый светлый участок с неровными границами. Округлое пятно на маммограмме с четкими контурами говорит о доброкачественности очага. Подвижный комок хорошо прощупывается при пальпации молочной железы, в злокачественное образование не перерождается.
Мастопатия характеризуется уплотнением молочных желез. При узловой форме образуется киста – полость с прозрачной жидкостью, в рак перерождается редко.
Правила проведения процедуры

Делают маммографию для выявления патологических изменений в молочной железе у женщин после 35 лет.
Назначают процедуру при появлении настораживающих признаков:
-
прозрачные или кровянистые выделения из сосков;
- отеки и болезненные уплотнения в молочной железе;
- деформация груди или сосков.
Молодые женщины проходят УЗИ, но если у членов семьи были случаи рака груди, врач дополнительно назначает маммографию и составляет график обследований.
Допускается процедура у женщин старше 30 лет после хирургических операций на молочной железе, при гормональных нарушениях и бесплодии.
На какой день цикла
Рекомендуется проходить обследование на 5–12 день после менструации, когда создаются хорошие условия для визуализации молочных желез. Во второй фазе гормональный фон женщины изменяется, грудь набухает, становится болезненной. При климаксе делают маммографию в любое время.
Как часто можно делать маммографию молочных желез

Женщинам после 40 лет рекомендуется проходить обследование ежегодно, после наступления менопаузы – 2 раза в год. Для молодых девушек с заболеваниями груди или из группы риска периодичность маммографии устанавливает врач. При диагностическом обследовании допускается делать снимки столько раз, сколько необходимо врачам для вынесения однозначного вердикта.
Кто направляет
При подозрительных симптомах женщина должна обратиться к гинекологу или маммологу. Доктор принимает решение о необходимости обследования и пишет направление в рентгеновский кабинет. Диагностическую процедуру могут порекомендовать хирург, онколог, эндокринолог и врач УЗИ.
Что можно выявить при самообследовании молочной железы
Проводя очередное самообследование женщина может обнаружить следующие признаки рака:
- изменение формы груди;
- асимметрия молочных желез;
- увеличение/уменьшение груди;
- сыпь, покраснения на коже;
- язвы и опрелости под грудью;
- втягивание сосков;
- потемнение альвеолы;
- трещины на сосках;
- увеличение подмышечных лимфоузлов;
- выделения из сосков (кроме периода лактации);
- узлы, уплотнения в жировой ткани груди.
Если при осмотре выявлен комплекс или отдельные симптомы, женщине нужно посетить маммолога. Самостоятельное обследование помогает установить первые сигналы заболевания. Профессиональный осмотр позволяет обнаружить скрытые симптомы и поставить точный диагноз.
Что способствует развитию трахеита?
Трахеит развивается далеко не у всех людей, которые заболели ОРВИ, контактировали с раздражающими веществами или замерзли. Риск поражения трахеи увеличивается при наличии предрасполагающих факторов.В первую очередь это любые фоновые заболевания верхних дыхательных путей, сопровождающиеся нарушением носового дыхания. Насморк любой природы, синуситы, выраженное искривление носовой перегородки приводят к тому, что человек начинает дышать ртом. В результате в гортань и трахею попадает недостаточно согретый и увлажненный воздух, что раздражает слизистую оболочку и повышает риск ее воспаления при инфицировании.К предрасполагающим факторам относят и заболевания сердца, сопровождающиеся хронической сердечной недостаточностью с застоем в малом круге кровообращения. Возникающее при этом набухание слизистой оболочки приводит к снижению ее барьерной функции.Недостаток витаминов и питательных веществ, снижение иммунитета, избыток в организме токсинов – все это тоже повышает риск воспаления трахеи в ответ на внедрение возбудителя или переохлаждение.