Виды налета на языке у взрослых
Содержание:
- Острые язвы при рецидивирующем афтозном стоматите
- Заикание или логоневроз
- Методы лечения хронического тонзиллита
- Методы диагностики рака языка
- Симптомы скарлатины у детей и взрослых
- Как ухаживать за кожей
- Формы фарингита
- Диагностика
- Классификация
- Авитаминоз
- Патологический налёт на языке
- Причины рака языка
- Диагностика скарлатины
- Болезни языка, связанные с изменениями во вкусовых ощущениях
- Каковы возможные последствия скарлатины?
- Дифференциальный диагноз
- Диагностика лептоспироза
Острые язвы при рецидивирующем афтозном стоматите
Рецидивирующий афтозный стоматит (РАС) – воспалительное заболевание неизвестной этиологии, характеризующееся рецидивом ≥1 болезненной язвы (афтозной) на слизистой оболочке полости рта. Около 20% людей имели такой симптом хотя бы раз в жизни. Это наиболее частая причина язв в полости рта.
 Рецидивирующий афтозный стоматит
Рецидивирующий афтозный стоматит
В этиологии афтозного стоматита важны:
- генетические факторы;
- аутоиммунный процесс;
- гормональные изменения;
- гиперчувствительность к определенным продуктам питания, лекарствам, веществам;
- дефицит цинка;
- стресс;
- курение табака;
- местные травмы;
- инфекционные агенты.
Выделяют 3 клинические формы афтоза: малая, большая и герпетиформная. Чаще всего встречаются мелкие язвы (80%). Для них характерно образование от 1 до 5 четко видимых поверхностных, диаметром до 10 мм, круглых или овальных язв, покрытых беловатой или сероватой псевдомембраной в центре, окруженных эритематозным кольцом. Обычно они возникают на незаживающей слизистой оболочке, реже в области десен, на тыльной поверхности неба или языка. Поражения возникают в разное время и исчезают в течение 10–14 дней, не оставляя рубцов.
Большие афтозные язвы (10%) также называют рецидивирующим некротическим периаденитом или болезнью Саттона. Они похожи на мелкие, только более крупные (более 10 мм) и очень болезненные. Такие язвы могут быть одиночными или множественными в любом месте, но чаще всего на губах, мягком небе и глотке. Обычно они заживают в течение 6 недель, оставляя рубцы.
Герпетиформная форма афтоза – это множественные (50–100), очень маленькие (2–3 мм) и болезненные язвы в полости рта, которые имеют тенденцию сливаться и образовывать более крупные язвы. Обычно они заживают в течение 7–10 дней, не оставляя рубцов.
 Герпетиформная форма афтоза
Герпетиформная форма афтоза
Рецидивирующий афтозный стоматит диагностируется на основании анамнеза и объективного клинического обследования, но специальных диагностических тестов нет
Важно исключить системные заболевания, например, болезнь Бехчета, циклическую нейтропению, целиакию, иммунодефицит, синдром KAFA (лихорадка, аденит, фарингит и афтозные язвы), синдром Свита, болезнь Рейтера, выявить возможные провокационные факторы, включая анемию
Заикание или логоневроз
Развивается у взрослых после сильного испуга или непереносимого стресса на фоне врожденной недостаточности речевого аппарата. Причины могут быть внешне безобидными, но затрагивать важные для человека понятия — любовь, привязанность, родственные чувства, карьерные устремления.
Основа— невротическое расстройство. Часто логоневроз усиливается в ситуациях напряжения — в ответственные моменты, при выступлении на публике, на экзамене, во время конфликта. Несколько неудачных попыток или бестактное поведение окружающих может привести к страху речи, когда человек буквально «замирает» и не может произнести ни слова.
Проявляется логоневроз длинными паузами в речи, повторениями звуков, слогов или целых слов, а также спазмами губ и языка. Попытка «проскочить» трудное место резко усиливает заикание. При этом нет определенных слов или звуков, на которых человек запинается, остановка речи может произойти на любом слове.
Заикание всегда сопровождается дыхательным неврозом, когда происходят дыхательные судороги. Почти всегда наряду со страхом речи человека беспокоит тревожность, снижение самооценки, внутреннее напряжение, потливость, расстройства сна. Нередки дополнительные движения в виде тиков лицевой мускулатуры, движений рук и плечевого пояса
Успешное лечение заикания возможно на любом этапе, важно вовремя обратиться к врачу
Методы лечения хронического тонзиллита
Победить хронический тонзиллит очень важно: в противном случае сохраняется постоянный источник инфекции и интоксикации всего организма, не говоря уже об угрозе тяжёлых аутоиммунных осложнений.
Домашними методами можно ослабить остроту симптомов, но добиться полного излечения затруднительно. Тонзиллит – слишком сложное по своей природе и характеру протекания заболевание. Поэтому при подозрении на хронический тонзиллит необходимо обратиться к врачу.
В первую очередь следует провести комплексное обследование, позволяющее определить возбудителя и стадию развития заболевания.
Перед лечением тонзиллита необходимо устранить другие источники инфекции – вылечить кариозные зубы, воспалительные процессы в носу и придаточных пазухах носа. Если Ваш ребёнок часто болеет ангинами, то весьма вероятно, что кто-то из членов семьи является носителем инфекции. В этом случае имеет смысл пройти обследование всей семьёй.
С жалобами, соответствующими симптомам хронического тонзиллита, Вы можете обратиться к врачу общей практики (семейному врачу или терапевту) или к профильному специалисту – отоларингологу (ЛОРу).
Детский приём ведут квалифицированные врачи-педиатры и ЛОР-врачи.
Поликлиники «Семейного доктора» располагают необходимым оборудованием и штатом квалифицированных специалистов для проведения обследования, установления диагноза и выполнения всех процедур в соответствии с назначенным курсом лечения, а в случае потребности в хирургическом лечении – для совершения операций.
В лечении хронического тонзиллита используются:
Промывание лакун миндалин
Курс лечения хронического тонзиллита, как правило, предусматривает промывание лакун миндалин с помощью вакуум-дренажа. Во время промывания используются различные противовоспалительные препараты, которые проникают глубоко в ткани, уничтожая микроорганизмы, размножающиеся в миндалинах.
Физиотерапия
Параллельно с промыванием миндалин могут быть назначены физиотерапевтические процедуры (лечение коротковолновым ультрафиолетовым излучением, магнитолазерная терапия, фонофорез).
Антибактериальная терапия
Если хронический тонзиллит вызван бактериальной инфекцией, проводится лечение антибиотиками.
Хирургическое лечение
Если воспалительный процесс зашёл достаточно далеко, используются хирургические методы лечения. В АО «Семейный доктор» Вы можете воспользоваться современным методом лазерной тонзиллотомии. Лазерная тонзиллотомия – это высокоэнергетическое воздействие на нёбные миндалины, при котором удаляется лишь поражённая часть миндалин
Сами миндалины, по возможности, сохраняются, что очень важно для иммунной системы. В самых тяжёлых случаях миндалины удаляются полностью.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Методы диагностики рака языка
Врачи рекомендуют каждому человеку регулярно осматривать свою ротовую полость с помощью зеркала. Любые непонятные язвочки, пятна, шишки должны стать поводом для визита к врачу. Нужно регулярно проходить осмотры у стоматолога.
При подозрении на злокачественную опухоль полости рта и ротоглотки обследование начинается с осмотра врача. Доктор осматривает ротовую полость, глотку (фарингоскопия), гортань (ларингоскопия), ощупывает подкожные лимфатические узлы. Если на языке обнаруживают образования, напоминающие рак, проводят биопсию: получают фрагмент патологически измененной ткани и отправляют в лабораторию для микроскопического исследования. Обязательно нужно провести анализ на вирус папилломы человека.
Если по данным биопсии диагностировано онкологическое заболевание, нужно оценить, насколько сильно рак распространился в организме: проросла ли опухоль в соседние органы, есть ли очаги в регионарных лимфатических узлах, отдаленные метастазы. В этом помогают следующие методы диагностики:
- компьютерная томография;
- рентгенография грудной клетки;
- магнитно-резонансная томография;
- позитронно-эмиссионная томография;
- рентгеноконтрастные исследования.

Симптомы скарлатины у детей и взрослых
Инкубационный период при скарлатине продолжается от одного до двенадцати дней. Заболевание начинается остро. Сначала у больного повышается температура. Затем появляются признаки интоксикации:
- боли в мышцах;
- учащение сердцебиения;
- слабость;
- головная боль.
Лихорадочное состояние сопровождает сонливость и апатия. Возможно наступление эйфории, повышенной подвижности. Интоксикации у большинства больных часто становится причиной рвоты. К другим симптомам скарлатины относят:
- Боль в горле. Выявляют покраснение и миндалин, дужек языка, мягкого неба и задней стенки глотки. Иногда формируется фолликулярно-лакунарная ангина. Слизистая покрыта налетом гнойного, фиброзного, некротического характера.
- Регионарный лимфаденит. Лимфоузлы становятся плотными и болезненными.
- Малиновый язык. К пятому дню болезни язык становится ярко-малиновым. Исчезает налет с поверхности. Выявляют гипертрофию сосочков. Губы тоже окрашиваются в малиновый цвет. Этот симптом возникает у взрослых при тяжелой форме заболевания.
- Мелкоточечная сыпь. Она формируется впервые дни болезни. На коже лица, а также верхней части туловища появляются точки темных оттенков. Затем позже они возникают на сгибательных поверхностях верхних конечностей, боках и внутренней поверхности ног. В складках кожи формируются темно-красные полосы. Иногда элементы сыпи сливаются в эритему.
- Мелкие кровоизлияния. Они возникают из-за хрупких сосудов, которые легко повреждаются при сдавливании и трении пораженной кожи.
В носогубном треугольнике при скарлатине отсутствуют высыпания (симптом Филатова). В этой области кожа обычно бледнеет.
К пятому дню симптоматика заболевания стихает. Сыпь сначала бледнеет, а к девятому исчезает дню полностью. После этих высыпаний на коже сохраняется мелкочешуйчатое шелушение, а крупночешуйчатое – выявляют на стопах и ладонях. У взрослых скарлатина протекает бессимптомно. Больной отмечает у себя бледную быстро проходящую сыпь и небольшое катаральное воспаление горла.

Как ухаживать за кожей
Ежедневный уход за кожей малышей включает: умывание лица, мытье рук, подмывание интимных зон, а также полноценное купание
В случае последнего важно придерживаться таких правил:
- Не купать ребенка, если у него повышена температура, имеются на кожных покровах гнойнички или открытые раны.
- Использовать для гигиенических процедур мягкую, фильтрованную воду, очищенную от хлора.
- Контролировать, чтобы вода не была горячей. Оптимальная температура — 34-37° С.
- Не использовать ежедневно обычные средства для купания, которые легко нарушают гидролипидный слой кожи малыша.
- Использовать мягкие полотенца для аккуратного промакивания излишков влаги на теле. Растирать кожу ребенка не следует.
- В ближайшие 3-5 минут после водных процедур наносить на кожу увлажняющее средство.
Для новорожденных важно выбирать средства с деликатными формулами, которые одобрены дерматологами и педиатрами. В зимнее время нужно использовать защитные кремы или эмоленты
Наносить их полезно за 20-30 минут до выхода из дома, чтобы защитить лицо и руки малыша от обветривания.
Важно! Для летнего периода необходимо подобрать эффективные солнцезащитные средства с учетом возраста ребенка
Формы фарингита
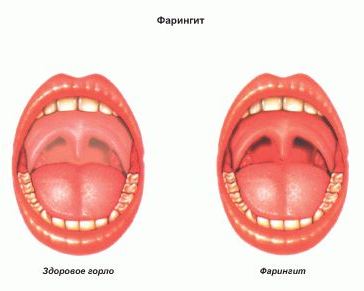
Различают острый и хронический фарингит.
Для острого фарингита характерны следующие симптомы:
- сухость и першение в горле;
- болезненность при глотании, особенно при сглатывании слюны (так называемый «пустой глоток»);
- иногда наблюдаются подъём температуры до 37,5-38°C и общая слабость.
Хронический фарингит обычно протекает при нормальной температуре. Довольно часто наблюдается сухой кашель, возникает постоянное желание прокашляться, «прочистить» горло. Больному приходится всё время сглатывать слизь, что вызывает болезненные ощущения
В результате повышается раздражительность, снижается внимание и работоспособность, нарушается сон.
Диагностика
Для установления полной картины состояния организма врач определяет цвет языка, его структуру, положение, двигательные функции, возможные другие патологии в ротовой полости. Среди лабораторных и инструментальных методов исследования, направленных на уточнение характеристик налета и причин его появления, могут быть назначены:
- общий и биохимический анализ крови;
- посев на флору с поверхности языка;
- определение антител к бактерии Helicobacterpylori;
- УЗИ внутренних органов;
- фиброгастродуоденоскопия;
- копрологическое исследование.
Если вас беспокоит состояние языка, налет на нем, болезненные ощущения, неприятный запах – обратитесь к лор-врачам нашей клиники. Высокоточное оборудование и опытность наших специалистов позволяют быстро ставить верные диагнозы и назначать лечение.
Классификация
С учетом локализации первичного очага существует 2 варианта опухоли:
- рак тела языка, который располагается в центре, по нижней или боковым поверхностям органа;
- рак корня языка — затрагивает заднюю треть органа, отличается неблагоприятным течением и быстрым местнодеструирующим ростом.
При классификации учитывается форма злокачественного новообразования: инфильтративная (очаги с глубоким прорастанием в толщу тканей), папиллярная (поверхностные наросты), язвенная (кровоточащие раны). По гистологическому типу наиболее распространен плоскоклеточный рак, который составляет 90% всех случаев, а также встречается аденокарцинома.
В практической онкологии применяется классификация болезни по стадиям рака языка:
Авитаминоз
Недостаток питания – частая причина изменений вида языка. Они могут проявляться по-разному и различаться по степени тяжести. Наиболее частые симптомы – жжение и боль во рту. Сосочки на языке могут сначала увеличиваться и краснеть, затем сглаживаться и постепенно исчезать.
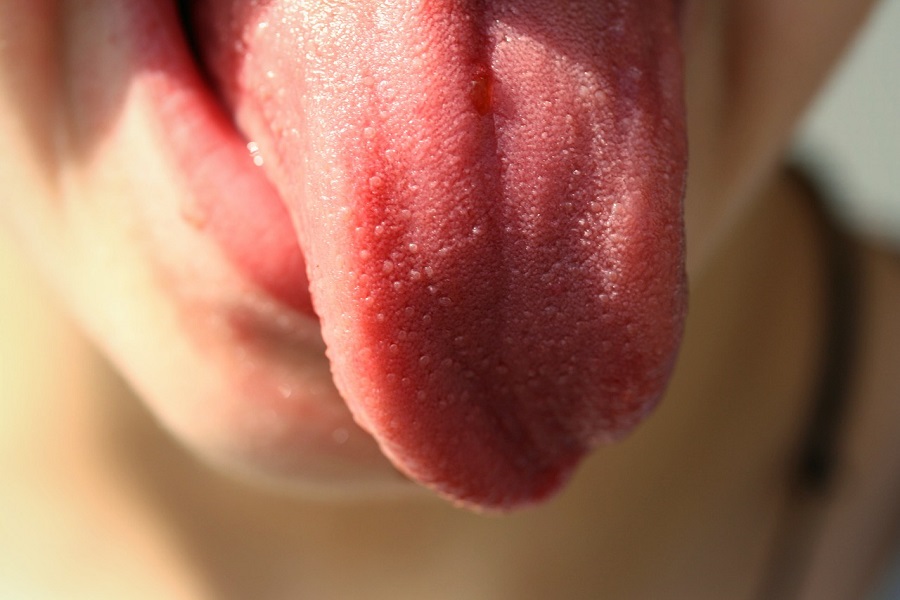 Язык при авитаминозе
Язык при авитаминозе
Фасцикуляции, то есть колебания отдельных мышечных волокон, являются неврологическим симптомом рибофлавинового авитаминоза. Важный фактор, определяющий дефицит витамина B 12 – глоссит, проявляющийся увеличением языка, покраснением кончика или его краев и болью, связанной с движениями. Другие симптомы включают географический язык и волосатый язык.
Патологический налёт на языке

Если белый налёт на языке вызван болезнью, он сохраняется в течение всего дня. Тонкий белый налёт возникает при любой ОРВИ. Он исчезает, как только больной выздоравливает.
Особенное внимание должно вызывать уплотнение налёта. Сквозь толстый налёт тело языка не видно
Такой налёт трудно удаляется. Толстый налёт считается признаком, указывающим на тяжесть заболевания.
Также важен цвет налёта на языке. Чем интенсивнее цвет, тем серьёзнее вызвавшая появление налёта патология. Цвет налёта бывает не только белым. Желтоватый оттенок налёта может быть связан с нарушением работы желчного пузыря или поджелудочной железы. Серый цвет налета возможен в случае заболевания желудка – гастрита, язвенной болезни. При некоторых тяжелых инфекционных заболеваниях налёт может приобретать чёрный, синеватый или зеленоватый оттенок.
Однако следует учитывать, что на цвет налёта могут влиять курение, питьё и еда.
Причины рака языка
Рак начинается с генетической мутации в одной клетке, которая возникает вследствие нарушения баланса протоонкогенов и антионкогенов на фоне факторов риска. В дальнейшем наблюдается быстрый рост и размножение клеток, из которых формируется опухолевое образование.
Рак корня языка чаще всего связывают с персистенцией вируса папилломы человека (ВПЧ), которым заражено более 90% населения. Несмотря на высокую распространенность, вирус вызывает онкопатологию не у всех пациентов, чаще активизируется при снижении иммунитета или действии факторов риска.
Другие причины развития заболевания:
- постоянная травматизация слизистой острыми краями зубов, твердой пищей;
- курение сигарет, сигар и трубок;
- злоупотребление алкоголем;
- хронические воспалительные процессы в полости рта;
- наличие доброкачественных образований на языке;
- ухудшение иммунной защиты, ВИЧ-положительный статус.
Диагностика скарлатины
Для скарлатины характерна высокая степень специфичность симптомов. Это позволяет выставить правильный диагноз уже при опросе и осмотре пациента. Для подтверждения его используют следующие методы:
- общеклинический анализ крови – выявляет признаки этой инфекции: нейтрофильный лейкоцитоз, повышенное СОЭ, лейкоцитарная формула сдвигается влево;
- ЭКГ и УЗИ сердца проводят при подозрении на сердечно-сосудистые осложнения;
- экспресс-диагностики РКА – его делают в качестве специфического теста;
- отоскопию производят, если есть подозрение на отит, ее выполняет отоларинголога при осмотре.
При подозрении на поражение мочевыделительной системы оценивают ее состояние при помощи УЗИ почек.
Болезни языка, связанные с изменениями во вкусовых ощущениях
Полная потеря вкуса, или агевзия, частичная потеря вкуса, или гипогевзия, а также субъективное расстройство вкуса, или дисгевзия. a. Наиболее частой причиной расстройства вкусовых ощущений является прием медицинских препаратов.Часто появляется металлический привкус, что связано с приемом некоторых видов антибиотиков, антигистаминов, противогрибковых и нейролептических препаратов; ополаскиванием хлоргексидином; препаратов для лечения кровяного давления, диабета, эпилепсии, болезни Паркинсона и прочие.
Другие более общие причины, которые могут менять вкусовые ощущения – это синдром сухого рта, простуды или грипп, курение, потеря обоняния, и недостаток питательных элементов (витамин B12 и цинк).
Каковы возможные последствия скарлатины?
Все осложнения при скарлатине объясняются особенностью бактерии, которая ее вызывает. Бета-гемолитический стрептококк оказывает тройное воздействие на организм:
- токсическое – отравляет бактериальными ядами. Токсин Дика поражает сердце, сосуды, нервную систему, кору надпочечников, нарушается белковый и водно-минеральный обмен
- аллергическое – белки, которые образуются в результате распада бактерии вызывают аллергическую реакцию. Этот фактор считается наиболее опасным
- септическое – распространяется по телу с током крови и вызывает гнойные очаги воспаления в разных органах.
По данным статистики осложнения возникают у 5% заболевших. Из этого числа почти 10% — это поражения сердца (эндокардит, миокардит). На втором месте, 6% — пиелонефрит (воспаление почек). На третьем месте — гайморит (воспаление пазух носа). Осложнения после скарлатины разделяют на ранние и поздние.
Ранние осложнения скарлатины появляются через 3-4 дня после начала болезни.
Последствия, связанные с распространением инфекционного процесса и распространением бета-гемолитического стрептококка.Могут возникнуть:
- некротическая ангина – разрушения вызванные стрептококком могут привести к отмиранию участков слизистой на миндалинах
- параамигдалический абсцесс – скопление гноя под слизистой оболочкой носоглотки вокруг миндалин
- лимфаденит – воспаление лимфатических узлов в результате скопления в них бактерий и продуктов их распада
- отит – воспаление среднего уха
- фарингит – воспаление стенок глотки
- синуситы – воспаление околоносовых пазух
- гнойные очаги (абсцессы) в печени и почках
- сепсис – заражение крови
Токсические. Токсин стрептококка вызывает нарушения в тканях сердца «токсическое сердце». Его стенки отекают, размягчаются, и сердце увеличивается в размерах. Пульс замедляется, давление падает. Возникает одышка и боль в груди. Эти явления кратковременные и проходят после того, как в организме накопится достаточное количество антител, связывающих токсин.Аллергические. Аллергическая реакция организма на бактерию и ее токсины вызывают временное поражение почек. Его тяжесть зависит от индивидуальной реакции организма и от того, встречался ли он раньше с этой бактерией. Проявлением аллергии являются повреждение сосудов. Они становятся ломкими, возникают внутренние кровотечения. Из них особенно опасно кровоизлияние в мозг.
Поздние осложнения скарлатины
Поздние последствия наиболее опасны и связаны с сенсибилизацией организма – аллергией. В результате этого клетки иммунной системы атакуют собственные ткани и органы. Наиболее серьезные аллергические осложнения:
- Поражение клапанов сердца – клапаны, которые обеспечивают ток крови в нужном направлении, утолщаются. Одновременно ткань становится хрупкой и разрывается. Нарушается циркуляция крови в сердце, развивается сердечная недостаточность. Проявляется одышкой и ноющей болью в груди.
- Синовит– серозное воспаление суставов – результат аллергизации, возникает на второй неделе заболевания. Поражаются мелкие суставы пальцев и стоп. Проявляется припухлостью и болезненностью. Проходит самостоятельно без лечения.
- Ревматизм – поражение крупных суставов, возникает на 3-5 неделе. Кроме боли в конечностях могут появиться и осложнения со стороны сердца. Ревматизм cчитается самым распространенным и неприятным осложнением скарлатины.
- Гломерулонефрит – поражение почек. После выздоровления температура поднимается до 39°. Появляются отеки и боли в пояснице. Моча становится мутной, ее количество уменьшается. В большинстве случаев стрептококковый гломерулонефрит поддается лечению и проходит без следа. Но если вовремя не принять меры, то может развиться почечная недостаточность.
- Хорея Сиденгама – поражение головного мозга, которое возникает через 2-3 недели после выздоровления. Первые проявления: смех и плач без причины, беспокойный сон, рассеянность и забывчивость. Позже появляются неконтролируемые движения в конечностях. Они быстрые и беспорядочные. Нарушается координация, походка, речь. В некоторых случаях мозгу удается компенсировать нарушенную функцию, в других несогласованность движений остается на всю жизнь.
Поздние осложнения после скарлатины чаще всего возникают, если инфекционное заболевание лечили самостоятельно без антибиотиков или диагноз был поставлен неправильно. Профилактика осложнений – правильное и своевременное лечение скарлатины. При первых признаках болезни необходимо обратиться к врачу. Прием антибиотиков, противоаллергических средств и прием большого количества жидкости, это надежная защита от возникновения осложнений.
Дифференциальный диагноз
Дифференцируют лепстоспироз от чумы собак. Чума чаще диагностируется у молодых собак, а лептоспироз — у взрослых.
Лептоспироз можно отличить от чумы наличием кровавой рвоты, повышенного количества белка в моче, наличие в ней желчных пигментов. Часто на ранней стадии заболевания дифференциировать чуму от лептоспироза можно только с помощью лабораторных исследований.
Необходимо исключить также пироплазмоз опасное заболевание у собак — исследуют кровь на наличие кровепаразитов, отравления кормами, иммунные гемолитические анемии, вирусный гепатит, герпесвирусные инфекции, бруцеллез, чуму собак, токсоплазмоз, новообразования печени и почек, мочекаменную болезнь.
Диагностика лептоспироза
Для постановки диагноза проводят микроскопические исследования в тёмном поле микроскопа лептоспиры имеют вид тонких серебристых нитей, загнутых на одном или обоих концах, подвижны.
- Бактериологические исследования выделение и идентификация чистой культуры в исследуемом материале.
- Серологические — обнаружение специфических антител в крови,
- Клинические — на основании клинических признаков.
- Патологоанатомические – вскрытие павших животных.
В крови животных обнаруживают не лептоспир, а антитела на это заболевание. Антитела вырабатываются иммунной системой животного в ответ на проникновение патогенного микроорганизма, в данном случае, на проникновение в организм лептоспир. Поэтому, чтобы диагноз был окончательным, необходимо через неделю повторить исследование. При лептоспирозе будет наблюдаться повышение титра антител в несколько раз.
Материалом для прижизненной диагностики служат кровь и моча, посмертной — трупы мелких пород собак, от крупных собак берут сердце, почку, мочевой пузырь с содержимым, кусочки паренхиматозных органов.


