Овуляция
Содержание:
- Причины хронического воспаления придатков (аднексита)
- Боль. Предупреждает и защищает.
- Характер или как болит живот при овуляции
- Проявления межменструального синдрома
- Группа симптомов при влагалищных выделениях
- Заболевания, возникающие из-за избытка или недостатка гормона
- Цикл овуляции
- Генетика и гипервозбудимый мозг
- Неблагоприятный период для зачатия
- Определение беременности
- Способы определения беременности в домашних условиях
- Из-за каких нарушений болит голова
- Меноррагии, метроррагии
- Разберемся с термином «овуляция»
- Прислушайтесь… к животу.
- Методика измерения и записи температуры
- Когда обратиться к гинекологу?
Причины хронического воспаления придатков (аднексита)
Основная причина воспаления придатков – это инфекции, передающиеся половым путём. Заражение происходит, как правило, при половом контакте, после чего инфекция «поднимается» в придатки. Возбудители подобных заболеваний могут попасть в организм и другим путём: инфицированная мать может заразить дочь во время родов. Бытовой путь заражения маловероятен, но полностью исключить такую возможность всё же нельзя.
Вызвать воспаление придатков могут и так называемые условно-болезнетворные бактерии, неизбежно присутствующие в организме, но в нормальных условиях в придатки не попадающие. При снижении иммунитета эти микроорганизмы активизируются и проникают в придатки. Часто этому способствуют переутомление, стрессы, переохлаждение, хроническое инфекционное заболевание – тонзиллит, синусит и даже кариес.
Инфекция может проникнуть через повреждённую слизистую матки при хирургическом вмешательстве – аборте, установке внутриматочной спирали, диагностическом выскабливании. По той же причине возрастает риск заболевания при преждевременном половом контакте после родов. Возобновление сексуальных отношений следует планировать на основании рекомендаций Вашего гинеколога.
Боль. Предупреждает и защищает.
Кто из нас не знает, что такое боль? Хоть раз в жизни каждый испытывал боль. Дать определение боли не так уж и сложно, для этого не нужно перелопачивать гору медицинской литературы или слишком глубоко заглядывать в медицинские справочники. Когда человеку больно, он страдает, и единственная мысль, которая приходит ему всегда и во всех ситуациях, когда появляется боль, – это отчаянное желание, чтобы она поскорей прошла. И никогда больше не появлялась.
Но, увы, чудес на свете не бывает, и как бы мы этого не хотели, она всегда возвращается. Иногда чаще, иногда реже. Ежеминутно миллионы людей во всем мире принимают обезболивающие лекарства. Ежедневно человечество потребляет тонны анальгетиков. Ежегодно в мире разрабатываются и создаются все более совершенные препараты, которые эту боль «как рукой снимают».
Нам кажется вполне разумным, что мы даем боли должный отпор при первом же ее появлении. А вы задумывались хотя бы на мгновение – так ли случайно появление боли? Такое ли это зло, как нам кажется? Вспомните школу, учебник по биологии, в котором говорилось, что «боль – это жизненно необходимая функция нашего организма, которая предупреждает нас об опасности». Нет такой боли, которая безопасна, которую можно проигнорировать. Природой в нас заложены те или иные раздражители, при превышении болевого порога они дают организму сигнал об опасности.
Характер или как болит живот при овуляции
Многим женщинам знакомы болевые ощущения, которые сопровождают месячные. Однако далеко не все дамы знают, что легкая болезненность может наблюдаться и во время овуляции. Они могут быть различного проявления: схваткообразные, режущие или колющие. Чаще всего это означает, что функция яичников работает в обычном режиме. Длительность таких болевых ощущений длятся от нескольких минут до пары часов.
Боли ощущаются обычно с одной стороны. Это обусловлено физиологическими процессами. Яйцеклетки должны созревать в разных яичниках поочередно. Поэтому если в прошлом месяце болело слева, то в этом месяце боли будут справа.
Проявления межменструального синдрома
В середине цикла у женщины возникают дискомфорт и болезненность в нижней части живота, которые могут сопровождаться мажущими кровянистыми выделениями. Боль может быть различной – от небольшой тянущей до достаточно сильной. Она отдает в копчик, поясничную область, внутреннюю поверхность бедер.
Неприятные ощущения возникают с той стороны живота, где находится яичник, выпускающий яйцеклетку в этом цикле. Чаще всего овуляционный синдром вызывает правосторонняя овуляция – левосторонние боли встречаются реже. Однако у женщин, страдающих воспалительными процессами, может болеть весь низ живота.
Болевые ощущения могут сопровождаться появлением кровянистых или обильных жидких выделений из половых путей, боли в молочных железах и повышением температуры до 37.1 – 37.4 градусов. Иногда возникают тошнота, головная боль, озноб, ухудшение общего состояния.Тяжесть нарушения напрямую связана с вызвавшими его процессами. При выраженных спаечных и воспалительных процессах женщина может испытывать боль и дискомфорт.
Группа симптомов при влагалищных выделениях
Помимо белей инфекционный процесс сопровождается специфическими ощущениями во влагалище, которые доставляют физический и психический дискомфорт. Признаки делятся на местные, локализуемые на интимных органах, и общие, влияющие на самочувствие человека. Разные патологии бактериальной и атипичной природы имеют схожие проявления, поэтому поставить диагноз должен гинеколог.
| Урогенитальная патология | Симптомы |
| Молочница | Жжение в промежности, творожистые хлопья со сладковатым или кислым запахом на белье, пекущие боли влагалища во время секса, частое хождение в туалет. |
| Вагинит | Гиперемия, отечность, постоянные боли, усиливающиеся при сексуальном контакте, частые позывы «по-маленькому», повышение температуры, утомляемость. |
| Трихомониаз | Болотные бели с пузырями воздуха, раздражение затрагивает поверхность бедер, хроническая болезненность интимной зоны, появление эрозий |
| Эндометрит | Бесплодие, температура, озноб, увеличенная матка, обильные месячные, ановуляторные кровотечения, дурно пахнущие гнойные выделения. |
| Киста яичников | Серозные, гнилостные влагалищные бели с примесью крови, сбой гормонального цикла, обильные месячные, изнурительные боли |
В нашем медцентре «Клиника ABC» гинекологи с точностью диагностируют скрыто протекающие урогенитальные патологии. Низкая стоимость дает возможность пациентам пройти необходимые исследования. Самолечение опасно началом нерационального лечения влагалищных выделений, которое не помогает избавиться от проблемы, а развивает стойкость микробов к препаратам.
Без наглядного изучения структуры органа нереально определить и онкологию. Раку и эрозии присуща распространённая симптоматика, поэтому установить койлоцитоз можно только рассмотрев клетки под микроскопом. Цитологический мазок неприятная процедура, но эффективно определяет атипичные ткани.
Запишитесь на прием по телефону+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Заболевания, возникающие из-за избытка или недостатка гормона

Фолликулярная система яичников и плаценты отвечает за секрецию эстрадиола у женщин. У мужчин он испускается яичками. Кора надпочечников и жировая ткань с участием фермента ароматазы вырабатывают этот гормон у представителей обоих полов. Традиционное мнение о разделении гормонов на две группы, а именно исключительно «мужские» (андрогены) и «женские» (эстрогены и прогестерон) неверно. Все половые гормоны имеют стероидную природу.
У женщин недостаток эстрадиола наблюдается во время менопаузы или после нее, что считается вполне естественным процессом. Однако если уровень этого гормона снижен у женщин репродуктивного возраста, это может быть первым признаком проблемы, которую необходимо решить для сохранения репродуктивного здоровья.
Низкий уровень эстрадиола
В некоторых случаях низкий уровень эстрадиола может быть признаком множества заболеваний. Например, таких:
-
Гипогонадизм. Это сбои в работе половых органов и молочных желез у женщин, провоцирующие их атрофию.
-
Гипофизарная карликовость или дефицит гормона роста человека. Проявляется задержкой линейного роста (карликовость) и физического развития, вызванных плохой работой гипофиза и недостаточной выработкой гормонов.
Дефект лютеиновой фазы — возникает, когда желтое тело «неохотно» снабжает организм достаточным количеством прогестерона.
-
Синдром Тернера. Это заболевание имеет генетическую природу и вызвано структурным нарушением Х-хромосомы. Сопровождается патологией в развитии внутренних органов и низким ростом.
-
Воспаление половых органов. При недостаточной выработке эстрадиола репродуктивная система не способна работать корректно.
Аномальный уровень эстрадиола проявляется следующими симптомами:
-
нарушение менструального цикла;
-
предменструальный синдром;
-
сухость и жжение во влагалище;
-
низкое половое влечение;
-
апатия;
-
мигрени;
-
колебания артериального давления;
-
быстрое изменение массы тела.
У мужчин, испытывающих дефицит эстрадиола, как правило, есть проблемы с кровеносными сосудами, костями и потенцией.
Высокий уровень эстрадиола
Уровень гормона у женщин повышается на фоне фолликулярной кисты яичников, эндометриоза, цирроза печени и ожирения. Типичные признаки высокого эстрадиола — угри, выпадение волос, плохое состояние кожи, нарушение менструального цикла.
У мужчин при этом может быть низкое либидо, заболевания сердца и сосудов, доброкачественная или злокачественная опухоль простаты.
Кроме того, как мужчины, так и женщины наблюдают у себя отеки, расстройства желудочно-кишечной системы, перепады настроения, потливость, плохой сон и беспокойство. Эти признаки могут говорить о многих заболеваниях. Чтобы определить истинную причину проблем со здоровьем, необходимо тщательное медицинское обследование.
Повысить уровень эстрадиола у обоих полов могут следующие факторы:
-
цирроз печени;
-
плохое функционирование щитовидной железы;
-
лишний вес;
-
использование некоторых гормональных препаратов.
Если вы подозреваете, что у вас недостаточный или, наоборот, повышенный уровень эстрадиола, не занимайтесь самолечением, так вы можете только навредить своему здоровью. Проконсультируйтесь с врачом, чтобы получить соответствующее лечение.
Цикл овуляции
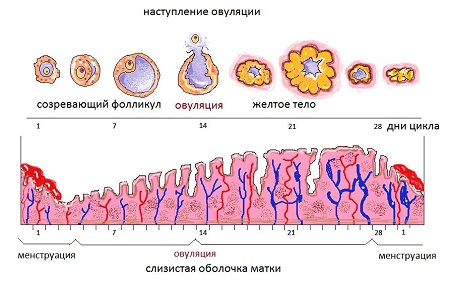
- С 1-го дня менструации начинается фолликулярная, или менструальная, фаза. В этот период в яичниках начинают расти несколько фолликулов.
- С 7-го дня и до середины цикла длится овуляторная фаза. В это время выделяется главный фолликул — граафов пузырек. В нем созревает яйцеклетка.
- 14-й день 28-дневного цикла — овуляция. В этот день граафов пузырек лопается: из него выходит зрелая яйцеклетка, которая, возможно, и станет началом новой жизни. Именно в этот момент женщина может почувствовать боли при овуляции. В дни после овуляции яйцеклетка перемещается в матку по фаллопиевой трубе. Согласно разным источникам, яйцеклетка живет 24–48 часов, однако многие девушки на вопрос, сколько длится овуляция, отвечают, что забеременели в срок до 5 дней после того, как получили положительные результаты теста на ЛГ.
- С 15-годня наступает фаза желтого тела — это период после овуляции и до начала следующих месячных. Стенки лопнувшего фолликула собираются, как лепестки цветка вечером, накапливают жиры и лютеиновый пигмент, который придает им желтый цвет. Видоизмененный граафов пузырек теперь называется желтым телом — отсюда и название периода.
Цикл меняется:
- в течение одного года
- после родов;
- в течение трех месяцев после аборта;
- после 40 лет, когда организм готовится к менопаузе.
Генетика и гипервозбудимый мозг
Генетическая связь с мигренью была впервые обнаружена и определена у пациентов с семейной гемиплегической мигренью (FHM). Три гена, идентифицированные с FHM, кодируют белки, которые регулируют доступность глутамата в синапсе. FHM1 кодирует порообразующую α1-субъединицу кальциевого канала типа P / Q ; FHM2 кодирует α2-субъединицу насоса Na+/K+-АТФазы; и FHM3 кодирует α1-субъединицу нейронного потенциал-управляемого канала Na v 1.1. В совокупности эти гены регулируют высвобождение передатчика, глиальную способность очищать (поглощать) глутамат из синапса и генерацию потенциалов действия. С тех пор , как были получены эти ранние результаты, в крупных исследованиях геномных ассоциаций было выявлено 13 вариантов генов восприимчивости к мигрени с аурой и без нее , три из которых регулируют глутаминергическую нейротрансмиссию , а две из них регулируют синаптическое развитие и пластичность . Эти данные дают наиболее правдоподобное объяснение «генерализованной» нейрональной гипервозбудимости мозга мигрени.
В контексте мигрени повышенная работа в глутаматергических системах может привести к чрезмерной активации рецептора NMDA, что, в свою очередь, может усиливать передачу боли, а также к развитию аллодинии и центральной сенсибилизации. Сетевая, широко распространенная гипервозбудимость нейронов также может быть вызвана таламокортикальной дисритмией, дефектными цепями модуляции ствола мозга, которые регулируют возбудимость на нескольких уровнях вдоль нейраксиса; и изначально неправильная регуляция функций коры, таламуса и ствола головного мозга к лимбическим структурам, таким как гипоталамус, миндалевидное тело, прилежащее и хвостатое ядра, скорлупа и бледный шар.
В этом направлении также заманчиво предположить, что, по крайней мере, некоторые структурные изменения, наблюдаемые в мозге мигрени, могут быть унаследованы и, как таковые, могут быть «причиной» мигрени, а не быть вторичными по отношению к повторным приступам головной боли. Но эта концепция ждет доказательств.
Неблагоприятный период для зачатия
Помимо благоприятных дней для зачатия малыша, в течение менструального цикла есть и опасные. В это время возможность оплодотворения яйцеклетки существенно снижается. Врачи считают, что неблагоприятными днями для зачатия является непосредственно сам период менструации («месячные»), а также несколько дней до и после нее. Для того чтобы понять, почему именно так все происходит, опять же следует обратиться к биологии.
Во время менструации внутренний клеточный слой матки (эндометрий) начинает отторгаться. Эта особенность является физиологической и свидетельствует о нормальном течении менструального цикла. В это время внутренняя выстилка стенок матки довольно мягкая и рыхлая. К такой поверхности яйцеклетке довольно трудно прикрепиться, то есть возможность имплантации эмбриона довольно низка.


С каждым последующим днем после месячных внутренний клеточный слой в матке начинает восстанавливаться. В такой ситуации возможность прикрепления оплодотворенной яйцеклетки к маточной стенке уже возрастает.
Сразу же стоит отметить, что менструация является неблагоприятным периодом для планирования зачатия, однако возможность наступления беременности в это время все-таки существует. Такие ситуации встречаются в гинекологической практике довольно часто. К гинекологам зачастую обращаются женщины, у которых беременность наступила в последние дни месячных и сразу же после них.
Развитие такой ситуации может быть обусловлено сразу несколькими причинами. Прежде всего это особенности женского организма. Наличие заболеваний женских половых органов или дисгормональные нарушения способствуют «незапланированной» овуляции. В этом случае овуляция наступает раньше. Созревшая яйцеклетка при этом уже готова встретиться со сперматозоидом, и, несмотря на неподготовленный эндометрий, такая встреча все-таки может произойти. В таком случае возможны сложности с имплантацией эмбриона, но наступление беременности все же не исключено.

Менее благоприятными днями для зачатия являются также 3-4 дня до и после наступления месячных. В таблице, которая представлена ниже, представлены наиболее неблагоприятные дни для планирования зачатия при 28-дневном и 32-дневном менструальном цикле.
|
Длительность менструального цикла |
Опасные дни для зачатия |
|
28 дней |
25-28, 1-8 |
| 32 дня | 29-32, 1-8 |

В это время вероятность беременности существенно снижается, однако все-таки существует. Возможность малыша в такой ситуации обусловлена следующими факторами.
- Короткой продолжительностью менструального цикла. Так, если он длится менее 6 дней, то при незащищенном половом акте в период менструации наступление беременности возможно. Это обусловлено возможностью сперматозоидов сохраняться в женских половых путях в течение нескольких дней.
- Нерегулярностью половой жизни. В этом случае при половом акте в кровь женщины выбрасывается много половых гормонов, которые могут спровоцировать «спонтанную» овуляцию. В этом случае яйцеклетка также может быть способна к оплодотворению.
- Сбоями менструального цикла. При нерегулярном и сбивчивом цикле очень трудно точно вычислить, на какой день придется овуляция. В таком случае возможность выхода яйцеклетки во время начала менструального цикла также существует. К сбоям в работе яичников могут привести самые разнообразные причины — от банального стресса до серьезных патологий внутренних органов.

Определение беременности
Ее можно установить по нескольким главным приметам.
- Во-первых, задержка месячных – это основной признак наступления беременности. По этому признаку беременность определяется практически безошибочно, особенно, если женщина имеет регулярный менструальный цикл. Но все-таки у некоторых женщин порой возникают не обильные кровотечения, которые, как правило, быстро проходят.
- Во-вторых, перед наступлением менструации по привычному сроку у женщины ощущаются спазмы и боли, которые сопровождаются небольшим, так называемым имплантационным кровотечением. Это тоже считается одним из ранних признаков беременности. Описанный симптом обычно появляется на 6-10 сутки после зачатия. Это вызвано тем, что зародыш прикрепляется к стенке матки – после этого менструация пропадает.
- В-третьих, ранний срок беременности может вызвать у женщины головные боли – это вызвано кардинальной перестройкой гормонального фона гормонов в организме женщины.
- В-четвертых, у женщины появляется вялость, замкнутость, раздражительность, резкие перепады настроения. У многих женщин обостряется обоняние, улучшается аппетит, появляется тяга к острому и соленому или кислому. Все эти проявления тоже относятся к раннему признаку беременности.
- В-пятых, у многих женщин появляются болезненные проявления в груди, ее чувствительность увеличивается, появляется пигментация.
- В-шестых, некоторые женщины начинают часто бегать в туалет «по маленькому», то есть испытывают необходимость в частом мочеиспускании. Это происходит от того, что при беременности матка увеличивается в размерах и при этом давит на мочевой пузырь.
- В-седьмых, ко всем вышеперечисленным признакам может добавиться тошнота. И это – начало токсикоза, непременного атрибута беременности – по нему практически безошибочно можно ее определить. Он, как правило, начинается со второй недели после зачатия, а заканчивается приблизительно к тринадцатой недели. Виды токсикоза могут быть различными: это и простое недомогание или сильная тошнота и рвота, которые обезвоживают организм.
Однако все вышеназванные симптомы нельзя назвать абсолютно надежными и неоспоримыми для установления беременности. Они могут проявляться как признаки других заболеваний.
Способы определения беременности в домашних условиях
Когда в животе у женщины начинает развиваться эмбрион, проявляются первые признаки беременности. Обычно новые ощущения появляются к 20-му дню цикла – к этому времени эмбрион закрепляется на стенке матки, и в организме будущей матери начинаются серьезные перемены, поскольку во время беременности он перестраивается под потребности малыша.
По ощущениям женщины
О том, что женщина беременна и скоро станет мамой, говорят следующие симптомы:
- Токсикоз. Достаточно редкое явление до срока 4-5 недель, обычно возникает позже. Перед выдвижением гипотез женщине нужно исключить обычное отравление.
- Резкое изменение либидо. У некоторых женщин возникает сильное сексуальное влечение, у других оно пропадает вовсе.
- Обильные влагалищные выделения. По характеру они должны быть аналогичны тем, что бывают в период овуляции, – без цвета и запаха.
- Чувство постоянной усталости и сонливости. Вялое состояние объясняется гормональной перестройкой организма.
- Прыщи и другие высыпания на лице.
- Частые позывы в туалет. Сфинктер мочевого пузыря у беременных становится немного слабее, из-за чего учащаются позывы к мочеиспусканию.
- Проблемы с дефекацией. Активное действие огромного количества гормонов на организм провоцирует ухудшение его работы, поэтому возникают метеоризм и запоры.
- Боли в груди. Этот признак считается одним из самых явных – уже с первых недель беременности женщина может почувствовать нагрубание молочных желез, болезненность сосков и увидеть на коже венозную сеточку.
- Болезненные ощущения в пояснице и внизу живота. Если женщина чувствует боль, а до предполагаемой даты месячных еще неделя и более, нужно обратиться к врачу и пройти обследование. Симптом может свидетельствовать как об обычной беременности, так и о внематочной. Аналогично проявляет себя аппендицит.
- Изменение веса. Из-за перестройки гормонального фона женщина может резко набрать лишние килограммы или похудеть.
Когда у женщины появляются признаки беременности – это повод обратиться к гинекологу или хотя бы сделать тест, поскольку они только косвенно указывают на оплодотворение, но не могут его подтвердить. К тому же нужно исключить предменструальный синдром: боль в животе, груди и высыпания на коже могут быть предвестниками месячных.
Народные методы
Существует несколько народных методов, которые помогают выявить беременность. Нельзя с уверенностью сказать, что с их помощью получится наверняка узнать об интересном положении, но если у женщины появились подозрения и иной способ проверки в данный момент недоступен, можно поэкспериментировать:
- Смочить кусочек бумаги или ткани в моче и капнуть на нее несколько капель йода. Если след от антисептика станет фиолетовым – женщина вскоре станет мамой, если синим – беременности нет.
- Собрать мочу в стакан и добавить в него пару капель йода. Если беременность есть, йод не должен смешиваться с уриной.
- Собрать мочу и поставить ее в металлической емкости на огонь. После закипания жидкость следует сразу перелить в стеклянный сосуд – при наличии беременности в ней появятся и начнут оседать белые хлопья.
- В емкость с мочой следует добавить соду. Теория основана на том, что урина беременной женщины обладает пониженной кислотностью, поэтому сода просто осядет на дно. Если же зачатие не произошло, урина начнет пениться.
- Положить в стакан с теплой водой несколько кристаллов перманганата калия (марганцовки) и размешать до малинового цвета. Собрать утреннюю мочу и постепенно влить ее в полученную розовую жидкость. Если в результате эксперимента цвет марганцовки не изменится и в ней образуются белые хлопья, это говорит о беременности.
Стоит понимать: чтобы точно выявить наличие беременности, лучше применять традиционные способы проверки. Народные методы, сколько бы их ни было использовано, определяют успешность зачатия с вероятностью 50%.
Из-за каких нарушений болит голова
- Дисбаланса половых гормонов, возникающего перед началом критических дней. Такое нарушение может сопровождать и период овуляции, когда из лопнувшего фолликула выходит яйцеклетка. Запускается целая череда гормональных проблем, приводящих к спазму сосудов. В результате ухудшается снабжение кровью мозговых тканей и развивается состояние, напоминающее мигрень.
- Сбоя в работе надпочечников, вызывающего нарушение выработки адреналина и норадреналина и приводящего к сосудистому спазму и головной боли.
- Снижения выработки веществ, нормализующих работу нервной системы и уменьшающих болевой порог. Поэтому даже незначительная болезненность, в том числе в области головы, ощущается гораздо острее.
Голова болит и при менструальных нарушениях:
- Аменорее – отсутствии месячных. У таких пациенток в период, когда должны были наступить критические дни, часто наблюдается состояние, похожее на мигрень.
- Гиперменструальном синдроме, сопровождающемся обильными менструациями с большой потерей крови. В этом случае у женщины возникает малокровие – анемия. Из-за нехватки в крови гемоглобина, питающего ткани кислородом, начинается кислородное голодание мозга, приводящее к головным болям.
- Болезненных и нерегулярных месячных – причина «скачущих» критических дней и мигреней одинакова – гормональный дисбаланс.
Меноррагии, метроррагии
Маточное кровотечение может возникнуть во время менструации или между менструациями.
В первом случае это означает избыточную кровопотерю. В норме объем менструальной крови составляет 30 — 40 мл. Если он превышает 100 м, это аномальное меноррагическое кровотечение, которое требует диагностики и лечения.
Если выделение крови не связано с менструальным циклом, оно называется метроррагией.
Полименорея означает сокращение интервалов между менструациями и приводит к частой потере крови (разновидность меноррагии).
Менометроррагия означает продолжительные и нерегулярные выделения крови (разновидность метроррагии).
Разберемся с термином «овуляция»
Продолжительность менструального цикла определяется от первого дня предыдущих месячных до первого дня следующих. Длительность его различна и в норме составляет 21 – 35 дней. Идеальным менструальным циклом считается цикл, длящийся 28 дней, что соответствует полному лунному циклу. Состоит менструальный цикл из нескольких фаз:
Фолликулярная фаза
Фолликулярная фаза обусловлена действием эстрогенов, под влиянием которых в яичнике определяется доминантный фолликул, в котором зреет будущая яйцеклетка. Продолжается данная фаза в среднем 12 – 18 дней, в зависимости от длины цикла. При 28-дневном она составляет 14 дней. К концу фолликулярной фазы доминантный фолликул достиг своего максимального развития, напряжен и готовится лопнуть.
Овуляторная фаза
Самая короткая фаза менструального цикла, ее длительность составляет 12 – 36 часов. В эту фазу падает уровень эстрогенов, в результате чего главный фолликул лопается и из него выходит зрелая яйцеклетка, готовая к оплодотворению. Что характерно, именно в овуляторную фазу уровень как эстрогенов, так и прогестерона достаточно низкий (эстрогены уже не синтезируются, так как доминантный фолликул и яйцеклетка уже «вызрели», а прогестерон еще не вырабатывается в достаточном количестве под действием лютеинизирующиго гормона из-за пока несформировавшегося желтого тела на месте главного фолликула).
Лютеиновая фаза
Возрастает синтез прогестерона, под действием которого происходят пролиферативные процессы в слизистой матки, подготавливая ее к имплантации оплодотворенной яйцеклетки. В случае не свершившегося оплодотворения к концу лютеиновой фазы уровень прогестерона снижается, (желтое тело менструации отмирает) и функциональный слой эндометрия отторгается, что и называется менструацией.
Итак, овуляция есть ни что иное, как процесс выхода созревшей яйцеклетки из доминантного фолликула в момент его разрыва. А болезненная овуляция называется овуляторным синдромом или синдромом Миттельшмерца.
Прислушайтесь… к животу.
Как отличить одно заболевание от другого и не спутать легкое расстройство пищеварения с более серьезным заболеванием?
Мы приведем несколько примеров локализации боли в животе, которые, надеемся, помогут вам сориентироваться в ситуации и выбрать правильную тактику поведения. Боль локализуется ниже талии:
У мужчины возможны заболевания мочевой системы — наблюдайте за мочеиспусканием и мочой;
У женщины возможны заболевания мочевой системы, беременность, болезненные менструации, воспаление внутренних половых органов. Боль началась в пояснице и переместилась в пах:
Возможна патология мочевой системы, . Боль распространяется в области правого подреберья:
Возможна патология печени или желчного пузыря — наблюдайте за цветом кожи, цветом мочи и кала, характером боли. Боль локализуется в верхней центральной части живота:
Возможно, это сердечная боль (распространяется вверх по грудной клетке и даже в руки);
Не исключено нарушение пищеварения в результате переедания, эмоционального или физического перенапряжения. Боль локализуется над талией:
Возможны нарушения пищеварения () или патологии двенадцатиперстной кишки. Боль локализуется ниже пупка:
При припухлости и ощущении дискомфорта в паху, который усиливается при физической нагрузке или кашле, не исключена грыжа;
Возможен запор или понос.
Такие признаки, как упорные боли в животе, не затихающие в течение двух часов, болезненность живота при прикосновении, присоединение к ним рвоты, поноса, повышенной температуры тела должны серьезно насторожить — вероятно, это аппендицит.
Методика измерения и записи температуры
помещение термометра в ротпомещение термометра во влагалищеразница в норме может достигать одного градусаиногда эти значения необходимо корректировать в зависимости от индивидуальных особенностейКолебания базальной температуры могут быть спровоцированы следующими факторами:
- Употребление алкоголя. Употребление алкоголя влияет на данные, полученные при измерении базальной температуры. Связано это, во-первых, с некоторыми метаболическими изменениями и, соответственно, с увеличением количества производимого тепла. Во-вторых, алкоголь воздействует на периферические кровеносные сосуды, вызывая их расширение и кровенаполнение, тем самым несколько изменяя процесс нормального регулирования температуры тела. В-третьих, этиловый спирт может оказать воздействие непосредственно на центр терморегуляции и на некоторые железы внутренней секреции, что может стать причиной изменения базальной температуры. Кроме того, алкоголь может помешать корректному проведению измерения.
- Непродолжительный сон или его отсутствие. Во время сна несколько изменяются физиологические и неврологические процессы, происходит активация одних систем и торможение других. Отсутствие сна значительно влияет на данные процессы, что делает данные, полученные при измерении базальной температуры, некорректными. Кроме того, непродолжительный сон является фактором, который увеличивает уровень стресса, который также может повлиять на результаты исследования.
- Слишком продолжительный сон. Длительный сон продолжительностью более двенадцати часов также может стать причиной некорректного измерения базальной температуры тела. Связано это, так же как и при отсутствии сна, с изменением мозговой и гормональной активности во время цикла сон-бодрствование.
- Путешествие, смена часового пояса. Смена часового пояса или путешествия могут стать причиной некоторого сбоя в работе головного мозга и автономной нервной системы, частью которой является гипоталамус. В результате могут возникнуть колебания гормонального фона, что может повлиять на менструальный цикл и на базальную температуру. Кроме того, это может стать причиной непосредственного изменения температуры тела (так как гипоталамус является центром терморегуляции).
- Инфекции. Инфекционно-воспалительный процесс в организме в большинстве случаев сопровождается высвобождение биологически активных веществ, которые способны изменять температуру тела путем воздействия на центр терморегуляции. Повышение температуры тела в ответ на инфекцию является своеобразным защитным механизмом, который направлен на создание неблагоприятных условий для развития патогенных микроорганизмов и на создание оптимальных условий для развития и работы собственной иммунной системы. Вполне естественно, что колебания температуры тела, возникшие на фоне инфекционного процесса, не будут отражать изменения гормонального фона и менструальную функцию, поэтому во время болезни измерение ректальной температуры теряет свою актуальность.
- Гинекологические заболевания. Многие гинекологические патологии могут стать причиной изменения базальной температуры, при этом не отражая процессов овуляции.
- Кишечные расстройства. Расстройство функции кишечника влияет на температуру в прямой кишке. По этой причине после пищевых отравлений, диареи или других проявлений кишечных расстройств измерение базальной температуры может выдать ошибочные данные. Следует отметить, что смена метода исследования (с ректального на вагинальный или оральный) при этом не поможет, так как температура различных областей тела может значительно различаться.
- Половой акт. Полой акт накануне измерения базальной температуры может в значительной степени повлиять на результаты. Связано это с некоторыми гормональными и функциональными изменениями.
- Прием лекарственных препаратов. Некоторые лекарственные средства могут стать причиной изменения температуры тела. Это может быть связано как с нарушением продукции ряда биологически активных веществ и с прямым воздействием на центр терморегуляции, так и с изменением процесса синтеза гормонов, а также с рядом других механизмов. При приеме медикаментозных препаратов необходимо проконсультироваться с врачом или фармацевтом и уточнить, как данное лекарство воздействует на базальную температуру.
Когда обратиться к гинекологу?
Выделения желтого цвета, не имеющие запах, могут быть нормой и патологией. Их количество может увеличиваться до и после менструальных дней, при овуляции. При этом цвет слизи может меняться от светло-желтого до кремово-желтого. Об этом необходимо помнить.
Когда бели – физиологическая норма, у них однородная консистенция, нет никаких комочков. Во всех остальных случаях, особенно когда у женщины выделения желтого цвета с запахом, нужно прийти на прием к гинекологу.
Запомните симптомы, которые должны заставить обратиться к специалисту:
- изменение цвета и характера выделений из влагалища (их цвет стал белым, насыщенно желтым, коричневым, с зеленоватым оттенком, консистенция густая, водянистая или творожистая);
- появление неприятного запаха (кислого, рыбного, ацетонового и т.д.);
- нарушение менструального цикла (отсутствие месячных, продолжительность менструации менее двух и более семи дней, скудные или очень обильные выделения крови);
- маточное кровотечение;
- боли внизу живота и пояснице;
- зуд половых органов;
- боль в молочных железах, выделения из сосков (но женщина не беременна и не кормит грудью);
- дискомфорт во время или после полового акта;
- отсутствие полового влечения к партнеру (может быть признаком гормонального сбоя);
- выраженный ПМС;
- межменструальные кровянистые выделения любой интенсивности;
- частое болезненное мочеиспускание;
- недержание урины;
- безуспешные попытки забеременеть в течение года и более регулярной половой жизни без контрацепции.
Кроме того, если женщина планирует зачать ребенка, необходимо пройти обследование у гинеколога. Это связано с тем, что многие заболевания репродуктивной системы протекают без явных симптомов
И важно пройти курс лечения до наступления беременности
А если у женщины есть выделения желтоватого цвета с запахом, и она хочет забеременеть, тем более нужно сначала сдать анализы, пройти медикаментозную терапию и убедиться в ее эффективности (сдав анализы повторно через месяц после окончания приема лекарственных средств).


