Гидраденит. причины, симптомы, диагностика и лечение
Содержание:
- Важность правильного рациона
- Стадии базалиомы кожи
- Лечение пиодермии
- Показания к операции
- Подготовка, диагностика
- Как проводится операция
- Особенности реабилитационного периода
- Можно ли вылечить абсцесс без вскрытия?
- Классификация
- Как вскрывают абсцесс?
- Лечение острого трахеита
- Гидраденит
- Питание в период обострения
- Причины появления гидраденита
- Лечение после 3-х дней, необходимость операции
- Как лечить…
- Болезни потовых желез
- Классификация вульвовагинитов
- Лечение
- Когда нужно обратиться за медицинской помощью
- Лечение гидраденита
- Причины
- Заключение
Важность правильного рациона
При обнаружении у себя такой опасности, как гидраденит следует сразу же постараться отрегулировать питание. Включить в него стоит шиповник, фрукты, масла растительные, орехи, ягоды, горошек зеленый. Витамины, содержащиеся в них, а именно целый комплекс группы B, позволят организму скорее избавиться от проблемы. Постарайтесь даже после исчезновения воспаления питаться таким образом. Как правило, гидраденит существенно ослабляет организм и пошатнувшийся иммунитет способен не выстоять. Если к этому добавить и некоторые предрасполагающие факторы, способствующие развитию «сучьего вымени», то риск возвращения его повысится в несколько раз.

Прием витаминов, гигиена, регулирование рациона — все это создаст своеобразный плацдарм и составит наилучшие меры профилактики, позволяя вам не переживать, что болезненная и опасная опухоль под мышкой вернется и понадобится вновь проводить ее лечение.
Стадии базалиомы кожи
На этапе диагностики крайне важно четко определить стадию развития онкологии. От этого напрямую зависит схема дальнейшего лечения и благоприятность прогноза в целом
В развитии базалиомы выделяют пять основных стадий:
- Нулевая. На этом этапе происходит начальное зарождение раковых клеток. Внешне определить предпосылки к дальнейшему формированию опухоли на первом этапе практически невозможно. Частота обнаружения онкологии на нулевой стадии минимальна.
- Первая. Новообразование хорошо видно на кожном покрове. Величина уплотнения достигает двух сантиметров в диаметре. Опухоль поражает кожу и нижние слои эпидермиса. При этом не задевает другие ткани и не распространяется в лимфатические узлы. Если на этом этапе пациент обращается к врачу, уже можно провести дифференциальную диагностику, поставить точный диагноз и начать терапию. Курс лечения онкологии первой стадии обладает максимальной эффективностью.
- Вторая. Уплотнение увеличивается до четырех-пяти сантиметров. Злокачественное формирование прорастает на всю толщину кожного покрова, но при этом не задевает подкожную клетчатку. Начинается поражение лимфатических узлов. Врач может по внешнему виду опухоли практически безошибочно определить вид базалиомы.
- Третья. Опухоль сильно изъязвляется, приносит дискомфорт. Величина уплотнения превышает пять сантиметров. Патология поражает подкожную жировую клетчатку, прорастает в сухожилия, мышцы. Злокачественный процесс распространяется на один лимфоузел, который может увеличиваться в размерах до трех сантиметров.
- Четвертая. Новообразование разрастается до очень крупных размеров. Происходит поражение костей и хрящей. При этом рана кровоточит, а задетые внутренние ткани вызывают сильные боли. Сопровождается поражением лимфоузлов, редко могут возникать отдаленные метастатические очаги.
Лечение пиодермии
Общие моменты и лечение поверхностных форм
В первую очередь при проведении лечения уделяют большое внимание уходу за кожей в очагах поражения и около них. При локализованных формах избегают мытья кожи в очагах и по периферии, а при распространенных высыпаниях мытье полностью исключается
Волосы в пораженных участках состригают, ни в коем случае не прибегая к бритью.
Непораженные участки кожи подвергают местной обработке дезинфицирующими средствами: спиртовым раствором салициловой кислоты, водным раствором калия перманганата, хлоргексидином и др.
При поверхностных формах приоритет в терапии отдается местному лечению. Используют спиртовой раствор салициловой кислоты, анилиновые красители, местные антисептические и противомикробные препараты. При необходимости вскрывают фликтены и пустулы, промывая их раствором перекиси водорода и смазывая перечисленными выше средствами. В случае распространенных форм инфекции наносят мази с антибиотиками.
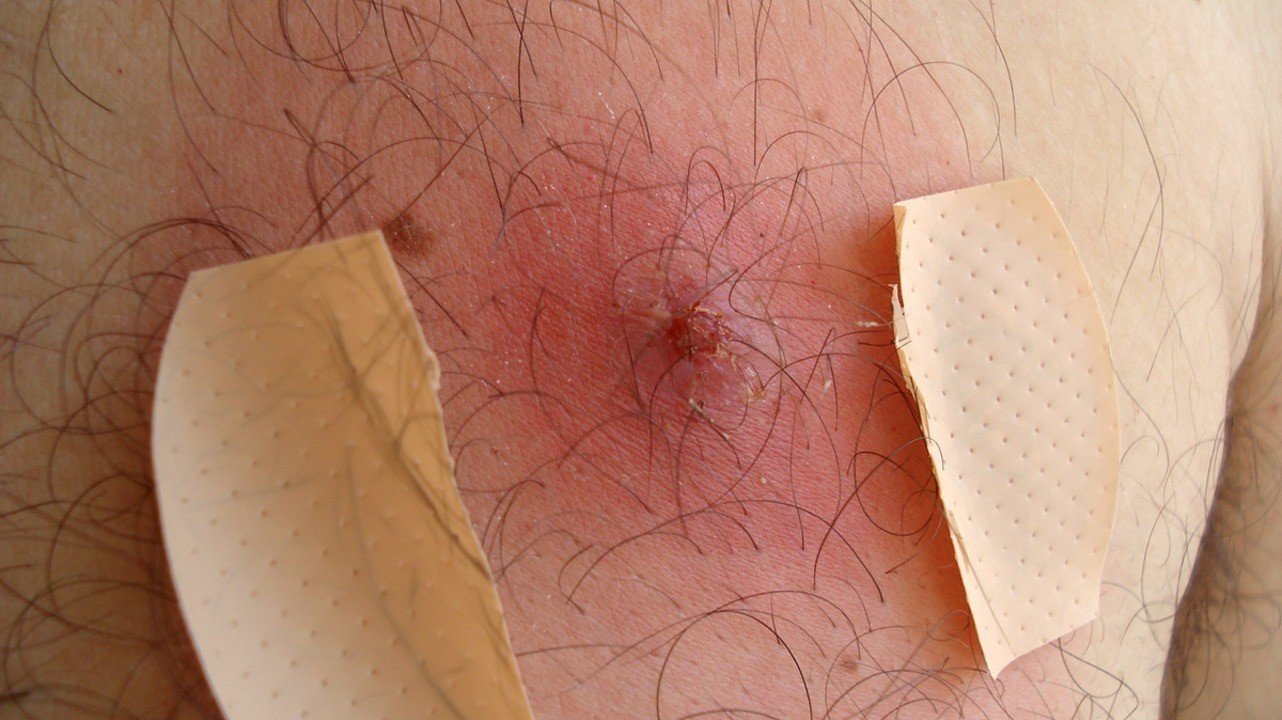 Лечение фурункула. Фото: El Pantera / Wikipedia (CC BY-SA 3.0)
Лечение фурункула. Фото: El Pantera / Wikipedia (CC BY-SA 3.0)
Терапия глубоких и хронических форм инфекции
В лечении глубоких форм используют рассасывающие средства, ферментные препараты и заживляющие мази. Язвенные поражения лечат специальными повязками и мазями, ускоряющими рост эпителия и обеспечивающими ускорение рубцевания очага.
Антибактериальная терапия системными препаратами имеет смысл в терапии хронических форм инфекции, появлении симптомов интоксикации (температура, слабость, признаки воспаления в крови), локализации очагов в зоне носогубного треугольника и при обширных гнойных процессах.
В терапии хронических форм инфекции не последнее место принадлежит иммунотерапии. Используют обезвреженные токсины бактерий (анатоксины), гипериммунную плазму с готовыми антителами, лекарственные препараты, усиливающие неспецифический иммунитет.
В случае вялотекущих, хронических инфекций также в состав лечения обязательно включают витамины группы B, витамин C, препараты, улучшающие капиллярный кровоток.
Физиотерапия
Физиотерапевтические процедуры улучшают репаративные процессы и местное кровоснабжение в пораженных участках. К наиболее перспективным методам относят:
- УФ-облучение.
- Сухое тепло.
- УВЧ-терапию.
- Лазерное излучение.
- Коротковолновое ИК-излучение, прошедшее водную фильтрацию (wiRA-терапия).
Физиотерапия — вспомогательный метод лечения и применяется только как дополнение к основной этиотропной и патогенетической терапии.
Показания к операции
Показанием к хирургическому лечению, является:
- формирование болезненного воспалительно-гнойного инфильтрата подмышкой, возле пупка, на половых губах, в паховой складке;
- разрушение апокринной железы с образованием абсцесса;
- рецидивирующий гидраденит.
Решение о возможности оперативного вмешательства в амбулаторных условиях хирург принимает исходя из особенностей клинической ситуации. В отдельных случаях, может потребоваться госпитализация.

Подготовка, диагностика
При осмотре хирург дифференцирует гидраденит от иных гнойных поражений кожи и мягких тканей, определяет стадию болезни. Для адекватной антибиотикотерапии проводится бакпосев гнойного отделяемого на микрофлору и чувствительность к антибиотикам. При затяжных и рецидивирующих патологиях назначается иммунограмма. Хирургическое вмешательство не предусматривает специфической подготовки. Все что нужно – сдать стандартный пакет анализов. Благодаря собственной лаборатории, ответы будут готовы в течение часа, после чего хирург проведет лечение.
Как проводится операция
Хирургическая тактика подбирается в зависимости от стадии болезни и особенностей ее течения. Существует три основных подхода к терапии гидраденита:
- заболевание представлено одиночным гнойником. В этой ситуации хирург после местного обезболивания вскрывает инфильтрат, тщательно очищает и дренирует рану. Операция занимает около 20 минут, а полное заживление – 5-7 дней;
- рецидивирующий гидраденит. При систематическом развитии воспалительного процесса в определенном месте, операция направлена на полное удаление потовой железы. Врач радикально удаляет пораженную железу, фиброзные узлы и образовавшиеся после многократных рецидивов свищевые ходы. Полное заживление наступает через 7-10 дней;
-
если заболевание осложнилось возникновением множества абсцессов, выполняется операция под общим наркозом. Вмешательство предусматривает два этапа:
- врач полностью удаляет поврежденную клетчатку и оставляет рану открытой до устранения воспалительного процесса;
- второй этап операции направлен на удаление пораженного участка кожи и подкожных тканей и имплантация кожного лоскута (аутодермопластика), взятого у пациента. Эта радикальная операция выполняется крайне редко – если иные методы не принесли нужного эффекта.
Для быстрейшего заживления назначают физиотерапевтические процедуры, а для предупреждения инфекции, проводится короткий курс массированной антибиотикотерапии.
У вас есть вопросы?
С радостью ответим на любые вопросы
Координатор Татьяна
Особенности реабилитационного периода
После вскрытия и дренирования полости инфильтрата на рану накладывается повязка с антисептиком, которую нужно ежедневно менять, до полного заживления раневой поверхности. Чтобы не допустить повторного развития болезни, нужно:
- укреплять иммунитет;
- своевременно устранять все инфекционные очаги – вовремя лечить отиты, тонзиллиты, гинекологические болезни и т.д.;
- следить за весом;
- соблюдать тщательную личную гигиену.
Можно ли вылечить абсцесс без вскрытия?
Еще древнегреческий врач Гиппократ любил говаривать: «где гнойник — там разрез». С тех пор в принципах лечения абсцессов мало что изменилось.
Почему гнойник нужно обязательно вскрывать? Организм человека устроен очень мудро, обычно он сам избавляется от всего лишнего. Если где-то скопился гной, это говорит о том, что естественные механизмы оказались неэффективны. Организм не знает, как вывести его наружу. При этом полость с гноем становится похожа на бомбу замедленного действия. Болезнетворные микробы могут распространиться за пределы абсцесса, иногда это приводит к тяжелым осложнениям, вплоть до сепсиса.
Лучшее решение в подобной ситуации — выпустить гной через разрез. Как правило, после этого быстро наступает улучшение, начинается процесс заживления.
После вскрытия абсцесса хирург может назначить антибиотики, но они бывают нужны не всем пациентам.
Классификация
Группа пиодермий включает большое количество заболеваний, которые классифицируют по нескольким признакам. Для удобства классификация представлена в виде таблицы ниже.
| По происхождению |
|
| По глубине поражения (форма инфекции) |
|
| По возбудителю |
|
| По течению |
|
Как вскрывают абсцесс?
Операцию обычно проводят под местной анестезией. Вы практически не почувствуете боли. Врач сделает разрез и очистит рану от гноя — при помощи специального отсоса, или вручную, вооружившись марлевой салфеткой.
Когда рана будет очищена, хирург введет в нее палец или хирургический зажим, чтобы проверить, не остались ли еще карманы, заполненные гноем. Иногда внутри абсцесса есть перегородки, которые делят его на две, три или больше «комнат». Все перегородки нужно разрушить и выпустить весь гной.
Рану промывают антисептическим раствором. Но ушивать её не торопятся. Под швами может снова скопиться гной. Полость нужно оставить открытой, чтобы она лучше очистилась и быстрее зажила. Для оттока лишней жидкости в ней оставляют дренаж — полоску из латекса, один конец которой выпускают наружу. Впоследствии проводят перевязки с растворами антисептиков, заживляющими и антибактериальными мазями.
Лечение острого трахеита
Лечить острый трахеит необходимо под контролем специалиста. В некоторых случаях требуется дополнительное обследование для уточнения причины и характера заболевания.
Основными задачами являются:
воздействие на причину заболевания. Сюда включают купирование аллергической реакции, ликвидацию инфекции, удаление инородного тела, избегание действия провоцирующих факторов;
облегчение откашливания, перевод сухого кашля во влажный;
уменьшение выраженности воспаления;
устранение фоновых и отягчающих течение трахеита состояний: недостатка витаминов, истощения, ослабленного иммунитета;
уменьшение выраженности интоксикации и (при необходимости) снижение температуры тела
Важно помнить, что лихорадка является естественным механизмом борьбы с инфекцией. Поэтому не стоит злоупотреблять жаропонижающими средствами
Они могут улучшить самочувствие, но не влияют на течение болезни.
Неосложненные формы трахеита допустимо лечить в амбулаторных условиях. А вот тяжелые случаи заболевания могут потребовать госпитализации
Особое внимание уделяется лечению ослабленных и пожилых пациентов, особенно если они по состоянию здоровья не способны к самостоятельному передвижению, ведь трахеит у них достаточно легко переходит в трахеобронхит и даже пневмонию.Лечение проводится комплексно, с использованием лекарственных препаратов и немедикаментозных методов. Не стоит прерывать терапию после улучшения состояния, необходимо соблюдать рекомендованные врачом сроки приема лекарств
Гидраденит
Гидраденит — это гнойное, зачастую одностороннее гнойное воспаление потовых желез. Обычно проявляется в подмышечных впадинах и в паху, реже — вокруг сосков. К причинам гидраденита можно отнести общее ослабление иммунитета организма при диабете, очень сильную потливость, несоблюдение правил личной гигиены и избыточный вес.
Первыми симптомами гидраденита является проявление при пальпации на коже в районе подмышечных впадин и паховой зоны небольших бугорков. У больного в местах, где болезнь проявляется на ранней стадии, наблюдается легкий зуд и болевые ощущения при пальпации. Эти бугорки со временем могут объединяться и образовать более крупные. Далее новообразования быстро увеличиваются в размере, спаиваются с кожей и взбухают наружу в виде грушевидных воспаленных сосков. Наблюдается отек тканей вокруг пораженного участка, болезненные ощущения усиливаются и кожа приобретает синеватый оттенок.
Средние сроки активного развития гидраденита — это 10-15 дней, за это время отдельные узлы могут сливаться, размягчаться и проявляется флюктуация во время пальпации. В дальнейшем новообразования самопроизвольно вскрываются и выделяется густой гной с примесями крови. При этом некротический стержень не образуется.
Созревание гидраденита очень часто сопровождается:
- общей слабостью пациента;
- недомоганием;
- небольшим подъемом температуры;
- явной болезненностью.
Одним из возможных вариантов развития гидраденита является образование разлитого плотного доскообразногоо инфильтрата, что вызывает болезненные ощущения не только в движении, но и в состоянии покоя. Это делает пациента полностью неработоспособным.
После естественного вскрытия узлов и удаления из них гноя, уменьшается чувство напряжения и боли, а через некоторое время происходит рубцевание язв, но процесс рассасывания инфильтрата занимает более длительное время. Нередко гидраденит оказывается рецидивирующим, тогда лечение может затянуться на длительное время.
Питание в период обострения
Питание играет важную роль в процессе терапии различных форм пиодермии. Основные принципы диеты в период обострения заболевания можно описать следующим образом:
- Питание должно быть регулярным.
- Полноценным по составу белков, жиров, углеводов и витаминов.
- Резко ограничивается количество соли в пище (до 5 г).
- Сокращается количество углеводов.
- Полностью исключается алкоголь.
- Исключаются любые продукты, способные спровоцировать аллергию (для этого тщательно собирают аллергологический анамнез).
- Контролируется питьевой режим, необходимо употреблять не менее 1,5 литров жидкости.
В рацион включаются кисломолочные продукты с низким содержанием жира; свежие овощи, зелень; нежирные отварные мясо и рыба; макароны из твердых сортов пшеницы; отварные яйца; оливковое и льняное масла; гречневая крупа; отруби.
Причины появления гидраденита
Способствует развитию заболевания:
- повышенная потливость,
- несоблюдение правил личной гигиены,
- травмы, возникающие после бритья, потертости, возникающие при ношении неудобной одежды,
- нарушения липидного (жирового) обмена,
- нарушения функции половых желез,
- употребление большого количества углеводов и сахарный диабет создают благоприятные условия для развития инфекции (углеводы являются хорошей питательной средой для гноеродных микробов);
- неполноценное питание (недостаточное количество белков, жиров, углеводов, витаминов и микроэлементов);
- тяжелая соматическая патология, которая приводит к истощению организма,
- способствует заболеванию пребывание в условиях жаркого климата и повышенной влажности.

Рис. 6. На фото последствия гидраденита под мышкой. Видны множественные рубцы после заживления свищевых ходов.
Лечение после 3-х дней, необходимость операции
Хирургическое лечение гидраденита
У хирургов есть три подхода к лечению гидраденита
- Гидраденит представлен одним гнойником. Нарыв вскрывают под местной анестезией – участок обкалывают обезболивающими препаратами (Лидокаин). Рану промывают перекисью водорода или другими антисептиками. Хирург обработает полость раствором антибиотика. После этого он на сутки устанавливает резиновый дренаж для удаления жидкости из раны. Такая операция длится около 20 минут. После нее в тот же день можно вернуться домой. Первые сутки после операции желательно накрывать рану салфеткой, обильно смоченной в гипертоническом растворе, который ускоряет удаление гноя и очищение полости. Кожу вокруг обрабатывают спиртовым раствором йода. Для заживления раны необходимо 5-7 дней.
- Гидраденит появляется периодически в одном и том же месте – хирург удаляет поврежденную железу. Он иссекает фиброзные узлы и свищевые ходы, которые образовались после прошлых воспалений. Для предупреждения повторного заражения поверх раны накладывают повязку с мазью Вишневского, стрептоцидной или 1% синтомициновой эмульсией и фиксируют ее лейкопластырем. Через 7-10 дней рана зарубцуется.
- В том случае, если гидраденит вызвал появление множества мелких абсцессов, то необходима операция под общей анестезией. На первом этапе хирург иссекает всю пораженную клетчатку. Он не накладывает швов, и рана заживает в открытых условиях. После того как с помощью антибиотиков и антисептиков удалось снять воспаление, приступают ко второму этапу хирургического лечения: удаляют участок пораженной кожи и подкожной клетчатки. На это место ставят лоскут кожи с другого участка тела. Такая операция необходима в редких случаях, когда другие методы лечения не дали положительного результата.
Что будет если не обратиться к врачу при гидрадените? инфекции
Как лечить…
Субклинический мастит перед запуском
Согласно методике запуска, применяемой в хозяйстве, всех коров за 50 дней до отела обследовали на субклинический мастит. Вследствие этого на протяжении периода исследования было обнаружено 68 случаев заболеваний, которые не имели клинических признаков. Таким животным применяли комплексное лечение с дальнейшей консервацией вымени. Одной группе животных с субклиническим маститом вводили интрацистернально препарат Мастиет форте двукратно с интервалом 24 часа, другой — препарат Байоклав двукратно с интервалом 12 часов.
Таким образом, субклинический мастит у коров перед запуском удавалось вылечить в большинстве случаев, при этом у 5 из 68 животных во время контрольной проверки на субклинический мастит была выявлена слабая позитивная реакция. Применяемые препараты показали равнозначную высокую эффективность. Всем животным, которых лечили, сразу после повторного исследования экспресс-тестом на мастит была произведена консервация вымени препаратами, содержащими д.в. клоксациллин.
Острый клинический мастит
Несмотря на успешную консервацию вымени и снижение уровня заболеваемости, одиночные случаи острого мастита у коров во время сухостоя все-таки попадались.
Клиническое состояние таких животных характеризуется некоторым угнетением, временной остановкой руминации, повышением температуры. Молочная железа была увеличена, была повышена местная температура, консистенция плотная и заметен отек.
В первые недели новой лактации, когда регистрировали большинство случаев, клинические проявления мастита были схожими. Кроме того, наблюдались характерные визуальные изменения секрета молочной железы.
По данным проведенных лабораторных исследований, воспаление было вызвано преимущественно E.coli, патогеном, который значительно распространен в окружающей среде. Обычно в период лактации он не проникает в молочную железу, но в период сухостоя, во время инволюции (начало сухостоя) и на протяжении колострогенеза (последние две-три недели перед отелом) может легко в нее попасть. В таком случае клинические случаи коли-мастита возникают уже во время следующей лактации.
Особенностью клинического проявления коли-маститов является острое течение, бактериемия и освобождение эндотоксинов, которые провоцируют лихорадку, нарушение циркуляции крови, покраснение слизистых, снижение температуры конечностей. Однако такое течение, по данным зарубежных исследований, характерно преимущественно для начала новой лактации, а не для сухостойного периода. Это объясняется процессом формирования молозива и, соответственно, накоплением большого количества ингибиторов развития Е.coli — таких, как иммуноглобулины, лактоферин и проч.
Во время сухостоя
Поскольку почти все случаи острого мастита были зарегистрированы в последние две недели перед отелом коров, следовало выбирать способ лечения с учетом глубокой тельности животных. В случае коли-мастита — даже такого, который протекает в мягкой или средней по тяжести форме, — следует учитывать возможное развитие бактериемии. Поэтому использование системных антибиотиков в таком случае становится незаменимым. С этой целью применяли инъекции антибиотиков тетрациклинового и фторхинолонового ряда, двухразовое введение кетопрофена и местных препаратов — камфорного масла. В результате на протяжение одного-двух суток отек молочной железы заметно уменьшался, восстанавливалась руминация, животное становилось оживленнее.
Во время лактации
Комплексная терапия с применением системных антибиотиков — тетрациклинов или фторхинолонов (трое-четверо суток), препарата кетопрофена (двое суток), интрацистернальных комплексных препаратов (согласно инструкции) и местных средств (до полного выздоровления животного) — сопутствовала быстрому улучшению состояния животного и заметно более мягкому клиническому проявлению мастита. Так происходило постепенное уменьшение отека, наблюдалась визуальная нормализация секрета молочной железы и отмечалось снижение количества соматических клеток в молоке (зафиксировано при помощи калифорнийского маститного теста на 8-10 день после появления клинического мастита).

Болезни потовых желез
Гипергидроз – это болезнь потовых желез, при котором отмечается чрезмерное выделение пота. Гипергидроз чаще всего возникает при туберкулезе, ревматизме и других вялотекущих инфекционных процессах, для которых характерно истощение. У пациентов с экземой или псориазом болезни потовых желез встречается чаще, чем у тех, кто не имеет кожных патологий. При этом гипергидроз отмечается как на пораженных участках, так и на клинически здоровой коже.
Частичный гипергидроз может возникнуть рефлекторно из-за раздражения обонятельных и вкусовых нервов при приеме острой пище, иногда как последствие воспалительных заболеваний околоушной железы. Гипергидроз обнаженных – считается психологической особенностью, а не заболеванием потовых желез, так как усиленное потоотделение в подмышечных впадинах, когда пот стекает струйками, наблюдается только при полном обнажении в психологически некомфортной ситуации.
Болезни потовых желез кожи стоп с повышенным потоотделением наблюдается у пациентов с плоскостопием. Также к этому предрасполагают наследственные факторы, пренебрежение личной гигиеной, тесная неудобная обувь, синтетические носки и чулки, ношение обуви из резины и кожзаменителя. В результате длительного воздействия неблагоприятных факторов на кожу изменяется ее кислотный показатель, что способствует возникновению как болезней потовых желез, так грибковых заболеваний и различных инфекций. Пот обычно обильный холодный, имеет клейкую консистенцию и неприятный запах, что мешает людям вести активный образ жизни. Диагностируют гипергидроз на основе осмотра пациента и наличия жалоб.
Это заболевание потовых желез требует комплексного и длительного лечения. В первую очередь необходимо ограничить количество потребляемой жидкости и начать прием поливитаминов. Также назначаются препараты, содержащие в себе железо, фосфор и кальций, седативные препараты из группы транквилизаторов. В некоторых случаях показан прием атропина в виде порошка. Частые теплые обтирания и теплые негорячие фитованны с настоем шалфея оказывают хороший эффект. Местно применяют препараты, содержащие алюминий, борную кислоту, тальк и цинк.
При гипергидрозе стоп рекомендованы ножные ванны с ромашкой, корой дуба, после чего кожу протирают раствором перманганата калия и тщательно высушивают полотенцем. Процедуры нужно проводить регулярно, но без пересушивания кожи. Присыпки с тальком, цинком и ношение хлопчатобумажных носков с закладыванием марлевых прокладок между пальцами помогают устранить неприятный запах и нормализуют работу потовых желез. Соблюдение личной гигиены, мытье и просушка обуви помогают пациентам с болезнями потовых желез стоп чувствовать себя комфортно и общаться в социуме. Если болезни потовых желез, которые сопровождаются повышенным потоотделением, проявляются только в подмышечных впадинах, то электроэпиляция волос в этой зоне в виде побочного положительного эффекта снижает повышенное потоотделение. Кроме того рекомендовано протирание отварами трав – коры дуба, ромашки, присыпки с тальком и цинком.
Классификация вульвовагинитов
В настоящее время при постановке диагноза учитывается несколько характеристик заболевания. Поэтому одновременно используются несколько клинических классификаций вульвовагинитов:
- По виду возбудителя: неспецифический бактериальный, специфический, туберкулезный, дифтерийный, вирусный, грибковый (кандидозный), протозойный.
- По наличию инфекционного агента: инфекционный и первично-неинфекционный.
- По типу течения: острый, подострый и хронический.
К первично-неинфекционным формам заболевания относят аллергический вульвовагинит, воспаление вследствие инородных тел влагалища, онанизма и травм, глистные инвазии, изменения тканей на фоне дисметаболических и эндокринных расстройств.
Лечение
Тактика лечения гидраденита определяется стадией воспаления. Оно может проводиться амбулаторно или в стационаре.
Лечение начальной стадии заключается в назначении:
- антибактериальной терапии на протяжении 8-10 дней;
- нанесения наружных форм противовоспалительных и антисептических средств;
- физиотерапии (УВЧ, СМВ, УФО, рентгенотерапия) и сухих компрессов;
- приема антигистаминных препаратов (при выраженном зуде);
- препаратов для повышения иммунитета;
- симптоматических средств (для уменьшения болей, снижения температуры).
По рекомендации врача терапия может дополняться применением средств народной медицины (алоэ, прополис с медом и пр.).
Больным с гидраденитом рекомендуется проведение лазерной эпиляции и ношение одежды, которая не будет создавать трение в зоне поражения.
Женщинам с нарушениями гормонального фона рекомендуется длительный прием (от полугода и более) оральных контрацептивов с антиандрогенными прогестинами и таких препаратов как Финастерид и Спиронолактон. Больным с сахарным диабетом назначается Метформин.
При частых рецидивах хронического гидраденита, помимо антибактериальной и противовоспалительной терапии, назначается специфическая иммунотерапия, прием кортикостероидов, ретиноидов (Изотретиноина), Метотрексата или Циклоспорина, ингибитора ФНО (Инфликсимаба).
Лечение гидраденита при появлении флюктуации в зоне воспалительного инфильтрата проводится хирургическим путем. Также, хирургическое лечение рекомендовано при тяжелых случаях хронических форм гидраденита.
Удаление гидраденита выполняется по таким показаниям:
- при одном гнойнике, возникающем впервые и не поддающемся медикаментозной терапии;
- при формировании повторного гнойного очага в одном и том же месте;
- при большом количестве абсцессов.
Когда нужно обратиться за медицинской помощью
Проконсультироваться со специалистом необходимо в этих случаях:
- боль сильная и мешает обычной жизни;
- вы похудели без видимых причин;
- у вас немеют руки, вам сложно глотать и дышать;
- лимфатические узлы увеличены более недели или в разных частях тела (например, не только в подмышечной впадине, но ещё и в паху, на шее);
- у вас лихорадка, вы сильно потеете ночью;
- у вас кружится голова, дыхание неровное.
Иногда хочется выпить болеутоляющий препарат, чтобы продолжать вести привычный образ жизни, но таблетка только снимет симптомы. Необходимо проконсультироваться с врачом, который поставит диагноз и назначит лечение.
Лечение гидраденита
Начинать лечение гидраденита под мышкой как можно раньше, желательно на стадии формирования уплотнения. При своевременной медицинской помощи и правильном лечении инфильтрат может рассосаться на начальном этапе.
При появлении болезненности и маленького узелка в подмышечной впадине врач назначает местное лечение. Пораженный участок и кожу вокруг инфильтрата несколько раз в сутки следует тщательно обрабатывать спиртом – это уничтожит болезнетворные микроорганизмы, присутствующие на поверхности кожного покрова и будет препятствовать распространению патологического процесса на сальные железы.
Дважды в день к месту поражения прикладывают компресс с Димексидом. Во время лечения пациенту следует исключить усиленные физические нагрузки и стрессы, следить за личной гигиеной, питаться легкими, богатыми белком, блюдами.
Созревший гидраденит лечат хирургическим путем. Обычное вскрытие гнойного гидраденита и его дренирование положительного результата не приносит. При этом в очаге поражения остается множество микроабсцессов, происходит их дальнейшее созревание. Оперативное лечение заключается в проведении широкого разреза, проходящего через инфильтрат до здоровых тканей.
После полной эвакуации гноя производится удаление пораженной жировой клетчатки. При повторных случаях возникновения гидраденита требуется радикальное хирургическое лечение. На его первом этапе производят вскрытие гнойного очага и иссечение воспаленной клетчатки. После того, как воспалительный процесс пройдет, в зоне поражения полностью удаляется кожа и подкожная клетчатка. Образовавшийся дефект закрывается донорскими лоскутами кожи самого пациента.
Причины
Что провоцирует болезнь:
- лактостаз;
- плохое сцеживание, слабая сосательная активность младенца;
- проникновение в ткани молочной железы стафилококков, стрептококков и других микробов через белье, от людей-носителей;
- трещины на сосках, образовавшиеся вследствие неправильного прикладывания ребенка при кормлении;
- слабый иммунитет.
У женщин, которые не вскармливают детей, грудница начинается из-за:
- фурункулов, карбункулов;
- гормонального дисбаланса;
- новообразований в молочной железе;
- травм.
В нашей клинике можно пройти осмотр специалистов: гинеколога-маммолога, хирурга-маммолога, эндокринолога. Пациентке будет назначено правильное лечение или проведено вскрытие мастита, в зависимости от тяжести случая.
Заключение
Пиодермия — очень распространенное заболевание, имеющие множество форм и предрасполагающих факторов, поражающее повсеместно людей всех возрастов. Несмотря на разнообразие, диагностика патологии не составляет труда и не требует инвазивных диагностических процедур. Огромная роль в возникновении пиодермий принадлежит сопутствующим заболеваниям, и тяжесть инфекции нередко напрямую зависит от их коррекции
Особое внимание следует уделять уходу за грудными детьми, поскольку пиодермия новорожденных часто осложняется и даже может стать угрозой для жизни ребенка. Большинство вариантов инфекции на данный момент хорошо поддается профилактике и терапии при условии своевременного обращения к врачу