Лечение стенокардии (грудная жаба)
Содержание:
- Какие бывают формы грудного миозита?
- Вопросы пользователей (9)
- Как правильно и как часто употреблять морковь при диабете 1 и 2 типа
- Основные симптомы болезни Бехтерева
- Первые действия при стенокардии
- Факторы риска развития стенокардии
- Симптомы хронической сердечной недостаточности
- Заболеваемость (на 100 000 человек)
- Что нужно пройти при подозрении на стенокардию
- Симптомы
- Признаки стенокардии напряжения
- Лечение
- Осложнения стенокардии
- Холтеровское мониторирование ЭКГ
- Что делать при приступе стенокардии?
- Диагностика и лечение
- Причины стенокардии напряжения
- Формы ИБС
- Профилактика стенокардии
Какие бывают формы грудного миозита?
Миозит грудного отдела может протекать в острой или хронической форме. При острой форме заболевания беспокоят довольно сильные боли в груди. Если не лечиться, со временем течение патологии приобретает хронический характер. Боль становится не такой сильной, и человек зачастую вообще перестает её замечать. Обострение происходит во время простуды, долгого пребывания в неудобной позе, смены погоды.Миозит грудной клетки может возникать слева или справа, или с двух сторон. При левосторонней локализации он может имитировать болезни сердца.
Также существуют две специфические хронические формы заболевания, при которых поражаются разные группы мышц: полимиозит и дерматомиозит.
Вопросы пользователей (9)
любовь л.
2018-05-06 14:03:04
ДОБРОГО ДНЯ..моему мужу 67лет где то 3года назад поставили диагноз стенокордия.гипертония.назначения всем мы пропили лучше не стало так же в неделю раза 2 приступы купируем нитроглицерином…сейчас…
Роман
2016-07-09 17:46:41
поставьте диагноз -недостаточность2/3 до1/3 полости левого желудочка. недостаточность1/3 систолы до 1/3 левого предсердия. недостаточность 1/3 систолы до 1/2 правого предсердия.Полости сердца не…
Наталья
2015-05-06 23:14:18
Много лет была стенокардия Принцметала, последние два года- аритмическая стенокардия. На Холтере- 27тыс экстрасистол наджелудочковых(от одиночных до квадро) чуть больше десятка желудочковых…
Анна
2015-04-12 14:58:26
Резко стало плохо: закололо в сердце, ближе к центру, под грудью
Некоторое время не обращала внимание, т. к
такие боли появляются у меня часто. Через полчаса примерно боль я уже терпела через силу…
Ирина
2015-04-07 17:41:15
Впервые приступы сердеч.боли стали беспокоить в 2011 году.В период с 2011 по 2014 годы неоднократно находилась на лечении в мед.учреждениях.Симптомы-приступообразная загрудинная боль,одышка в покое…
Игорь, 29 лет
2015-04-01 20:38:36
Возникают периодические сильные давящие боли и жжение в области грудины, все время начинаются в покое, когда лежу, ночью, или днем. Боли проходят самостоятельно, в течении 5-10 минут. В прошлом году…
Олег
2015-03-09 21:25:21
Здравствуйте, мне 25 лет. Врач поставил диагноз стенокардия. Приступы 2-3 раза в месяц. Направил на коронарографию. Насколько опасное данное заболевание, и какие есть способы лечения?
Ольга
2015-01-15 23:01:39
Здравствуйте, хотела бы узнать как долго можно пить Зилт после стентирования. стент галометалический. установлен 2 года назад. пью Зилт, бисопролол, аторис, спиронолоктон. Заранее спасибо.
Елена Сергеевна, 57 лет
2014-08-22 12:50:32
У моего мужа стенокардия. При приступе он принимает одну таблетку нитроглицерина, боль сразу же проходит. Недавно он понервничал на работе, принял таблетку, по боль прошла минут через двадцать. Нужно…
Как правильно и как часто употреблять морковь при диабете 1 и 2 типа
Несмотря на наличие в составе моркови углеводов, она должна присутствовать в рационе больных сахарным диабетом 1 и 2 типа, но в ограниченном количестве. Без вреда для здоровья можно съедать в день не больше 200 г свежей моркови или 100 г вареной или тушеной. Морковный сок при диабете ограничивают до 200-250 мл в день. Нельзя употреблять оранжевый корнеплод и блюда из него каждый день, оптимальная периодичность — 2-3 раза в неделю.
Как выбирать корнеплод
В идеале использовать морковь собственного урожая или выращенную в гарантировано безопасных условиях без пестицидов. От качества продукта, условий хранения и способа термической обработки зависит его польза для организма, скорость повышения уровня сахара в крови и инсулина.
На что следует обратить внимание, покупая морковь на рынке, в магазинах, супермаркетах:
- Ботва. Должна быть свежей, насыщенного зеленого цвета. Увядшие желтые листья — признак длительного хранения овоща.
- Корнеплоды. Мясистые, упругие на ощупь, ярко-оранжевого цвета, без следов порчи насекомыми, трещин, черных пятен и прочих повреждений.
- Размер. Самые сочные и вкусные — корнеплоды среднего размера, весом около 150 г. Слишком крупные обычно жесткие и, как правило, перенасыщены нитратами.
Как хранить
Морковь хранят в холодильнике в течение 1-2 месяцев или всю зиму во влажном прохладном месте. Перед закладкой корнеплодов в холодильник удаляют ботву, тщательно моют морковь, сушат. Расфасовывают в пакеты или емкости, обеспечивая доступ воздуха.
Для длительного хранения немытые корнеплоды складывают слоями в ящик или ведро, каждый слой пересыпая песком или опилками. Температура в помещении должна быть на уровне 0…+5°С, влажность — 85-90%.
В каком виде употреблять
Диетологи рекомендуют употреблять корнеплод в вареном или тушеном виде, так как в процессе тепловой обработки в нем увеличивается содержание фенолов и антиоксидантов. Эти вещества замедляют процессы старения и противостоят развитию заболеваний, в том числе сахарного диабета. Так овощ легче усваивается, и к тому же много его не съешь.
Однако если учитывать важную характеристику углеводов (гликемический индекс), то медленнее расщепляется до глюкозы и постепенно насыщает ею кровь, обеспечивает равномерный расход энергии морковь в свежем виде. Если есть ее в допустимых количествах, вероятность резкого повышения уровня сахара в крови приравнивается к нулю.
В ограниченном количестве диабетикам разрешают свежеприготовленный морковный сок. В процессе переработки моркови он сохраняет все полезные для человеческого организма вещества, быстро и надолго утоляет чувство голода, снижает уровень плохого холестерина в крови.
С чем есть
Морковь хорошо сочетается практическими со всеми продуктами, но диабетикам разрешены только те, которые имеют низкий и средний гликемический индекс. Правильный выбор поможет составить список продуктов с ГИ от 5 до 55 единиц, куда входят:
- овощи — листовой салат, брокколи, авокадо, стручковая фасоль, грибы, белокочанная капуста, болгарский перец, томаты, сельдерей, шпинат, редис, репчатый лук, баклажан;
- фрукты и ягоды — лимон, апельсин, вишня, смородина, малина, черешня, клубника, черника, крыжовник, ежевика, груша, грейпфрут, гранат, абрикос;
- огородная зелень — петрушка, укроп, зеленый лук, листовой салат, хрен;
- орехи — фундук, миндаль, арахис, фисташки, лесные и кедровые орехи;
- рыба и морепродукты — устрицы, мидии, креветки, раки;
- нежирное запеченное или отварное мясо — индейка, кролик, телятина, говядина, филе курицы;
- бобовые — чечевица, горох, фасоль;
- сухофрукты — изюм, курага;
- бурый рис;
- макароны из твердых сортов пшеницы;
- гречиха;
- отварной картофель.
Любые из вышеперечисленных продуктов разрешается употреблять в ограниченном количестве. Термическая обработка повышает ГИ, а белки и жиры снижают этот показатель. Поэтому питание диабетиков должно быть смешанным. По возможности овощи и фрукты едят в сыром виде.
Основные симптомы болезни Бехтерева
Анкилозирующий спондилит (АС), или болезнь Бехтерева (ББ), является типом воспалительного артрита, при котором поражаются позвоночник и крестцово-подвздошные суставы, вызывая сильную хроническую боль и дискомфорт. Участки, где связки и сухожилия прикрепляются к костям (так называемые энтезы), также часто вовлечены в этот процесс. Боль от энтезита может проявляться в таких местах как:
- пятка,
- нижняя часть стопы;
- локоть.
Симптомы обычно появляются в позднем подростковом или раннем взрослом возрасте, хотя они могут возникать даже раньше или намного позже. По мере прогрессирования заболевания формируется новая кость, что является частью попытки организма излечиться, что может привести к срастанию участков позвоночника и скованности.
Диагностика анкилозирующего спондилита: почему это сложно
Существует два основных фактора, которые усложняют диагностику АС.
- Первый фактор — это распространенность болей в спине. Согласно одной из оценок, до 90 процентов людей обращаются к врачу по поводу болей в пояснице в течение жизни. Поэтому когда молодой активный человек жалуется на боль в спине, его жалобам не уделяют достаточно внимания и не проводят дополнительных методов обследования.
- Второй фактор: между появлением симптомов и тестами, подтверждающими диагноз или даже предполагающими заболевание по рентгеновскому снимку, проходит достаточно много времени. Рентген крестцово-подвздошных суставов часто показывает изменения, называемые сакроилиит. Исследования показывают, что в среднем на 7–10 лет откладывается постановка диагноза с момента появления симптомов.
Кроме того, начальные симптомы могут быть нетипичными у некоторых людей, особенно у женщин , что может затруднить диагностику. Например, люди могут сообщать о других симптомах, кроме боли в пояснице, в качестве основной жалобы.
Кровь также может быть проверена на определенный генетический маркер под названием HLA-B27 , который связан с анкилозирующим спондилитом. Но не у каждого с таким геном есть или будет развиваться заболевание. Около 80 процентов детей, которые наследуют HLA-B27 от родителей с этим заболеванием, им не заболевают. И не у всех, кто имеет болезнь Бехтерева, есть HLA-B27.
Хотя течение и симптомы варьируются у разных людей, чаще всего при заболевании наблюдаются такие симптомы:
- Боль в нижней части спины или ягодицах.
- Боль, которая постепенно нарастает и длится более трех месяцев.
- Боль и скованность, которые обычно усиливаются утром или после периодов бездействия; и имеет тенденцию облегчаться с помощью упражнений.
- Усталость.
- На ранних стадиях АС может наблюдаться субфебрилитет, потеря аппетита и общий дискомфорт.
- Со временем жесткость и боль могут распространяться по позвоночнику в шею, а также в ребра, плечи, бедра и пятки.
- Некоторые позвонки в позвоночнике могут слиться воедино, делая его менее гибким.
- Воспаление глаз, которое вызывает боли в глазах, чувствительность к свету и ухудшение зрения.
Первые действия при стенокардии
Задача данного блога – дать зрителям необходимую информацию, чтобы в случае приступа стенокардии они предприняли правильные действия и вовремя обратились к специалисту.
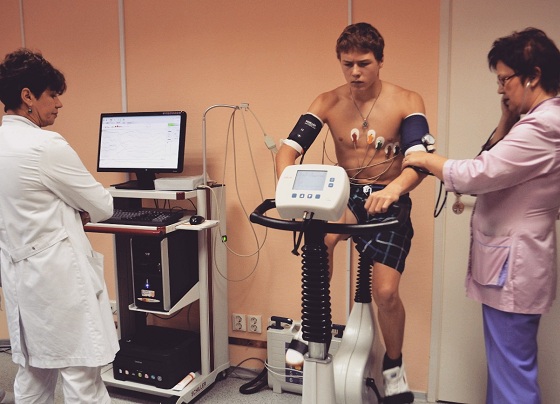
Совет доктора: Пациентам, у которых периодически появляются подобные боли (даже если диагноз «стенокардия» официально не поставлен), доктор Шишонин советует обязательно пройти велоэргометрию
В первую очередь стоит обратиться к кардиологу. Врач назначит необходимые анализы и тесты, которые помогут определить, действительно ли есть проблемы. Одним из самых эффективных тестов при определении стенокардии является велоэргометрия. Это нагрузочный тест на аппарате, имитирующем велотренажер. Он помогает оценить работу сердечной мышцы во время нагрузок в текущем режиме, показывает функциональное состояние сердца и позволяет кардиологу понять, есть ли проблемы у пациента.
При наличии проблем назначается лечение. Оно может быть медикаментозным или реабилитационным. Если диагноз не подтверждается, а боли продолжают беспокоить пациента, стоит продолжать наблюдения и пройти ряд других тестов, чтобы исключить иные заболевания.
Если вам установлен данный диагноз, стоит вплотную заняться своим здоровьем и постараться изменить свои привычки. Курение и употребление алкоголя усугубят ситуацию, поэтому необходимо избавиться от пагубных привычек
Также стоит обратить внимание на питание, чтобы снизить уровень холестерина в крови и сбросить лишний вес.
Важно: Доктор Шишонин пропагандирует лечение без медикаментов, однако каждый кардиолог предлагает свои методы. Каждый случай болезни требует индивидуального подхода.
Факторы риска развития стенокардии
Факторы, содействующие развитию стенокардии:
- Гиподинамия (малоподвижный образ жизни)
- Высококалорийная диета, с повышенным потреблением жиров и холестерина
- Ожирение
- Повышение уровня общего холестерина и в частности «плохого» холестерина в плазме крови
- Сахарный диабет
- Артериальная гипертензия
- Курение
- Наследственность
По статистике в возрасте до 60 – 65 лет стенокардия чаще поражает мужчин, однако после 70 лет соотношение пациентов-мужчин и пациентов-женщин выравнивается.
Связана такая ситуация с особенностями работы эндокринной системы.
Как ни странно, холестерин, считающийся основой всех бед, на самом деле вырабатывается самим человеческим организмом и участвует в синтезе стероидных гормонов, в том числе половых (тестостерона у мужчин, эстрадиола у женщин).
С возрастом уровень производства половых гормонов снижается. У мужчин заметное снижение происходит в возрасте 40 – 45 лет, у женщин – после наступления менопаузы (50 – 55 лет).
Следовательно, потребность организма в холестерине для синтеза половых гормонов уменьшается, но вот выработка холестерина остается на прежнем уровне. Таким образом, появляется не задействованный, «лишний» холестерин. Он-то и участвует в формировании атеросклеротических бляшек, развитии ишемической болезни и, в частности, стенокардии.
Как видно из цифр, заметное снижение синтеза половых гормонов у мужчин наблюдается на 10 лет раньше, чем у женщин, что и приводит к более раннему появлению сердечно-сосудистых проблем у мужчин.
Симптомы хронической сердечной недостаточности
Основные симптомы:
-
одышка в покое и при нагрузке,
-
отеки ног, голеней, стоп, передней брюшной стенки.
-
увеличение печени и болезненность в области правого подреберья.
-
снижение толерантности к физической нагрузке.
Классы ХСН
Согласно методике Нью-Йоркской кардиологической ассоциации выделяют 4 класса ХСН.
1 класс – имеются заболевания сердца, но они не ограничиваеют повседневную активность.
2 класс – заболевание сердца приводит к легкому ограничению физической активности. Симптомов в покое нет, обычная физическая активность вызывает усталость и одышку.
3 класс – значительное ограничение физической активности.
4 класс – ограничение любой физической активности появление симптомов в покое.
Определить класс сердечной недостаточности можно по опроснику ШОКС (шкала оценки клинического состояния больного) в модификации Мареева В.Ю. Тот или иной класс ХСН выставляется в зависимости от количества баллов, которые присваиваются по результатам ответов на вопросы опросника.
Заболеваемость (на 100 000 человек)
| Мужчины | Женщины | |||||||||||||
| Возраст,лет | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + | 0-1 | 1-3 | 3-14 | 14-25 | 25-40 | 40-60 | 60 + |
| Кол-возаболевших | 983 | 983 | 2714 | 3966 | 977 | 977 | 2690 | 3876 |
Что нужно пройти при подозрении на стенокардию
- 1. Компьютерная электрокардиограмма
- 2. Ультразвуковая допплерография сосудов шеи и головного мозга
- 3. Электрокардиография
Электрокардиография
На ЭКГ регистрируются депрессия сегмента RST и реже увеличение или снижение, а в дальнейшем инверсия зубца Т. Эти изменения ЭКГ связаны с ишемией наиболее уязвимых в отношении кровоснабжения субэндокардиальных и частично интрамуральных слоев миокарда стенки левого желудочка. Кратковременная элевация сегмента наблюдается при так называемой стенокардии Принцметала. Более чем у половины больных стенокардией в межприступном периоде изменения на ЭКГ могут полностью отсутствовать.
Симптомы
| Вcтречаемость(насколько часто симптом проявляется при данном заболевании) | |
|---|---|
| Боль за грудиной интенсивная, давящая после физической или психоэмоциональной нагрузки | 100% |
| Чувство жжения за грудиной | 90% |
| Затруднение дыхания | 70% |
Признаки стенокардии напряжения
Стенокардия напряжения степени определяют клиническую картину заболевания. Но основным проявлением для всех стадий заболевания является приступ болей. Типичное протекание болевого приступа:
- Боль начинается на фоне выполнения физической работы, в момент стресса. Характерно возникновение приступа на морозе или в ветреную погоду.
- Боль чаще всего сосредоточена за грудиной с иррадиацией в лопатку, шею, нижнюю челюсть. Боли пациентами описываются как сжимающие, жгучие, режущие.
- Длительность болей от 2-х до 15 минут. При длительном приступе не исключается вероятность развития инфаркта.
- Интенсивность приступа снижается после приема нитроглицерина, при прекращении физической работы.
Стенокардия напряжения симптомы — это и слабость, одышка, перебои в работе сердца, снижение или нарастание АД, холодный пот. У части больных отмечается бледность кожных покровов, учащение мочеиспускание, сухость ротовой полости.
Приступы могут повторяться как от нескольких раз за день, так и до двух-трех эпизодов в месяц. Нестабильная стенокардия напряжения проявляется ярче, ее симптомы раз от раза усиливаются.
Лечение
Существует три главные возможности лечения стенокардии напряжения: медикаментозное, коронарное стентирование (ангиопластика с установкой стентов) и коронарное шунтирование. В любом случае лечение начинается с активного воздействия на факторы риска: с низкохолестериновой диеты, с отказа от курения, с нормализации артериального давления и т. д.
Каждый пациент, которому поставлен диагноз ИБС, должен в отсутствие противопоказаний принимать как минимум три препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин) и статин (например, аторвастатин, розувастатин).
Надо иметь в виду, что ни коронарное стентирование, ни коронарное шунтирование в целом не удлиняет жизнь. Есть лишь избранные группы пациентов, для которых это не верно. Так, шунтирование удлиняет жизнь у больных с поражением нескольких сосудов в сочетании с сахарным диабетом, при сильно сниженной общей сократительной функции сердца, при поражении проксимальных (начальных) отделов левой коронарной артерии.
Стентирование при стабильной стенокардии тоже имеет ограниченный набор жизненных показаний, и в целом служит улучшению качества жизни (то есть устранению симптомов), а не ее продолжительности. Надо иметь в виду, что стентированная артерия хоть и выглядит на снимках, как нормальная, на деле таковой не является. Стенты (расправленные металлические пружины) подвержены тромбозу и другим осложнениям. Поэтому после стентирования в течение длительного времени необходимо принимать не только аспирин, но и другой антиагрегант — клопидогрел, а это, в свою очередь, увеличивает риск кровотечений.
В любом случае решение о методе лечения надо принимать вместе с лечащим врачом, терапевтом или кардиологом, а не с ангиографистом и не с кардиохирургом — теми, кто выполняет стентирование или шунтирование.
Осложнения стенокардии
Стенокардия вносит много ограничений в жизнь человека. Любая физическая активность может вызывать боль в сердце, даже банальная ходьба может стать в тягость. Но самое опасное осложнение стенокардии – инфаркт.
Общие признаки и симптомы инфаркта включают:
- Чувство давления или распирания, сжимающая боль в центре груди, которая длится более нескольких минут
- Боли, простирающиеся за пределы груди в плечо, руку, спину или даже зубы и челюсти
- Увеличение количества приступов боли в груди
- Длительная боль в верхней половине живота
- Отдышка
- Потливость
- Чувство обреченности
- Обмороки
- Тошнота и рвота
Холтеровское мониторирование ЭКГ
Это обследование представляет собой непрерывную регистрацию работы сердца на ЭКГ в течение суток – с помощью специального портативного устройства, которое крепится на пациенте. Во время исследования пациенту рекомендуется вести обычный образ жизни – для максимально точного результата.
Холтер – это небольшой прибор, который закрепляется на поясе пациента, датчики закрепляются на груди. Сама процедура автоматизирована, пациенту не надо ничего делать с аппаратом. Во время холтеровского мониторирования пациент ведет дневник активности и отдыха, отмечает свое самочувствие. После того, как снимается прибор, данные с прибора и из дневника пациента вводятся в специальную программу, в которой анализируется эта информация и выводится суточная кардиограмма.
Суточное мониторирование позволяет отследить динамику работы сердца человека в течение более продолжительного времени, чем при обычной ЭКГ или замере уровня артериального давления. В результате мы получаем намного более полную и достоверную картину.
Суточное мониторирование артериального давления (СМАД).
СМАД — это автоматическое измерение артериального давления в течение суток и более (при необходимости) через определенные интервалы, согласно заданной программе (обычно каждые 15 минут днем и 30 минут ночью). На плечо пациента надевается манжета для измерения АД, соединенная с портативным монитором небольшого размера и веса (около 200 грамм), который пациент носит на поясе. Измерения проводятся в амбулаторном режиме, в условиях обычной активности пациента. Система обеспечивает автоматическое измерение пульса, систолического и диастолического артериального давления через установленные интервалы времени, на основании чего рассчитываются среднесуточные показатели артериального давления и пульса в дневной и ночной период, определяется степень ночного снижения и утреннего повышения артериального давления, реакция на физические нагрузки и психоэмоциональные стрессы, степень и длительность гипертонической нагрузки на органы-мишени, вариабельность давления и пульса в течение суток, выявляются эпизоды гипотонии. Для более точной оценки пациента просят вести дневник, в котором он описывает свое самочувствие и жалобы во время обследования, свою деятельность, физические нагрузки, указывает время принятия лекарственных средств, отмечает время сна и пробуждения. Единственным ограничением для пациента во время проведения СМАД является необходимость расслабления руки, на которой проводится измерение, для более точной регистрации.
Методика проста, безболезненна и весьма информативна. Она повышает точность оценки истинного уровня артериального давления особенно при подозрении на наличие начальной, нестабильной артериальной гипертонии.
УЗИ сердца. На обследовании врач может оценить особенности строения сердца, состояние камер и клапанов сердца, аорты, размеров сердечных полостей и величину давления в них, толщину стенок сердца, толщину миокарда, сократимость сердечной мышцы, скорость внутрисердечного движения крови.
УЗИ сосудов головы и шеи — это скрининговое обследование на наличие атеросклеротических изменений в стенках артериальных сосудов. УЗИ позволит уточнить состояние артерий и вен, питающих головной мозг, что позволит сделать выводы о наличии риска развития сердечно-сосудистых катастроф, а также увидеть проблемы в кровоснабжении головного мозга, шеи, головы и позвоночника.
Особенно УЗИ сосудов рекомендуется выполнять мужчинам старше 40 лет – к сожалению, у этой категории пациентов нередки изменения в состоянии сосудов, которые можно определить благодаря этом исследованию.
Что делать при приступе стенокардии?
В первую очередь, нужно постараться взять себя в руки и успокоиться. Иногда приступы стенокардии вызывают у больных чувства страза и паники, что приводит к дополнительному выбросу адреналина в кровь, еще большему учащению пульса, и в итоге приступ усиливается
Получается замкнутый круг.
Важно принять удобное положение сидя или полулежа. Нельзя ходить, стоять или продолжать физическую активность, т.к
это может усугубить приступ. Нужен полный покой, пока не пройдут болевые симптомы.
Принять нитратный препарат под язык. Нитратные препараты расширяют кровеносные сосуды и тем самым купируют приступ стенокардии. Это может быть, например, нитроглицерин в таблетках или в виде спрея.
Если после приема нитратного препарата боль в груди не утихает, рекомендуется принять повторную дозу лекарства (всего разрешено принимать до 3 доз препарата с интервалом в 5 минут). Если лекарство не действует, боль не унимается более 10 минут и даже усиливается, необходимо срочно вызвать скорую помощь!
Диагностика и лечение
Современная тактика лечения таких больных состоит в немедленной доставке в больницу, где есть возможность выполнить экстренное стентирование коронарной артерии, в которой произошла катастрофа. Действовать надо немедленно: около половины тех, кто умирает от инфаркта миокарда, умирает в первый час после появления первых его признаков.
Нестабильную стенокардию отличает от инфаркта миокарда обратимость поражения миокарда: при инфаркте часть миокарда, снабжаемого кровью из пораженной артерии отмирает и замещается рубцовой тканью, при нестабильной стенокардии этого не происходит.
При инфаркте миокарда имеются характерные изменения электрокардиограммы, рост, а затем снижение уровня нескольких белков — маркеров некроза миокарда, нарушения сократимости нескольких сегментов левого желудочка по данным эхокардиографии.
Для переднего инфаркта миокарда свойственны свои осложнения, для нижнего — свои. Так, при переднем инфаркте миокарда существенно чаще встречается кардиогенный шок, перикардит (так называемый эпистенокардитический перикардит), разрыв левого желудочка, ложные и истинные аневризмы левого желудочка, динамическая обструкция левого желудочка, блокада левой ножки пучка Гиса. Для нижнего инфаркта свойственны преходящие нарушения атриовентрикулярной проводимости, митральная недостаточность, разрыв межжелудочковой перегородки, поражение правого желудочка.
После периода госпитализации проводится реабилитация: вырабатывается режим физических нагрузок, назначаются препараты для постоянного приема. Все, кто перенес инфаркт миокарда, должны в отсутствие противопоказаний постоянно принимать минимум четыре препарата: бета-адреноблокатор (например, метопролол, бисопролол, надолол), антиагрегант (чаще всего — аспирин), статин (например, аторвастатин, розувастатин) и ингибитор АПФ (эналаприл, лизиноприл и другие). Перед выпиской из стационара или сразу после нее необходимо провести нагрузочный тест (желательно — стресс-эхокардиографию) и решить вопрос о целесообразности коронарной ангиографии.
Причины стенокардии напряжения
Одна из основных причин развития стенокардии напряжения – атеросклероз. Выделяют ряд факторов риска, под воздействием которых болезнь не только начинается, но и прогрессирует.
Неустранимые факторы стенокардии напряжения – генетическая предрасположенность, пол человека и его возраст. Примерно до 50-55 лет стенокардии напряжения больше подвержены мужчины. После наступления менопаузы у женщин, то есть после 50 лет, процентное соотношение пациентов разного пола выравнивается.
Устранимые факторы риска:
- Курение.
- Гиподинамия.
- Сахарный диабет. Заболевание невозможно победить до конца, но выполнение рекомендаций врача снижает его тяжесть и соответственно уменьшает вероятность изменений в сосудах.
- Артериальная гипертензия. Также как и с сахарным диабетом, контроль над течением болезни снижает риски развития осложнений.
- Ожирение.
- Психоэмоциональные стрессы.
- Высокий уровень холестерина.
Формы ИБС
Основными формами ишемической болезни сердца являются:
- стенокардия. Основное проявление – боль за грудиной, также могут наблюдаться одышка, потоотделение, сильная усталость;
- нарушение сердечного ритма (аритмическая форма). Чаще всего наблюдается мерцательная аритмия;
- инфаркт миокарда – острая форма ИБС. При инфаркте происходит отмирание части ткани сердечной мышцы (ограниченный некроз). Причина – полное закрытие просвета артерии;
- внезапная остановка сердца (коронарная смерть).
ИБС приводит к развитию таких состояний как постинфарктный кардиосклероз (разрастание соединительной рубцовой ткани на месте некротического поражения) и сердечная недостаточность (когда сердце оказывается не в состоянии обеспечивать свою функцию «мотора» на должном уровне и обеспечивать достаточное кровоснабжение). Эти состояния также включаются в понятие ИБС.
Профилактика стенокардии

Лучший метод предупреждения заболевания – это его профилактика. Если у вас есть хотя бы один из перечисленных факторов риска, кроме наследственности, на которую, к сожалению, повлиять нельзя, желательно их исключить.
При гиподинамии (малоподвижном образе жизни) включите в ежедневный график физические нагрузки, подходящие именно вам (например, фитнес, бег, скандинавскую ходьбу или обыкновенные пешие прогулки не менее 30-60 минут в день). Важна не тяжесть физической нагрузки, а задействование в работе большого количества групп мышц организма.
Замените высококалорийную диету, основанную на употреблении жирной пищи, содержащей много холестерина, сбалансированной, включающую много овощей и фруктов. Ограничьте употребление соли и сахара. Вместо жареных блюд выберите блюда, приготовленные на пару, вареные или запеченные.
Наличие лишнего веса, как правило, является следствие гиподинамии и диеты, содержащей не только много жиров, но и много быстрых углеводов. Чтобы справиться с лишними килограммами, важна ежедневная физическая активность (необязательно сразу идти в тренажёрный зал, можно начать с пеших прогулок) и переход на сбалансированную диету
Важно ограничить употребление жирной пищи, мучного и сладкого, а вместо этого выбрать овощи, фрукты, в небольших количествах мед, орехи, сухофрукты!
При повышенном уровне холестерина в плазме крови, наличии сахарного диабета или артериальной гипертензии важно обратиться за консультацией к врачу, чтобы специалист помог подобрать соответствующее лечение и дал индивидуальные рекомендации по диете.
Желательно отказаться от курения, ведь оно может провоцировать не только стенокардию, но и другие, не менее опасные заболевания.


