Хроническое легочное сердце: современные классификационные, диагностические и лечебные подходы
Содержание:
ПАТОГЕНЕЗ
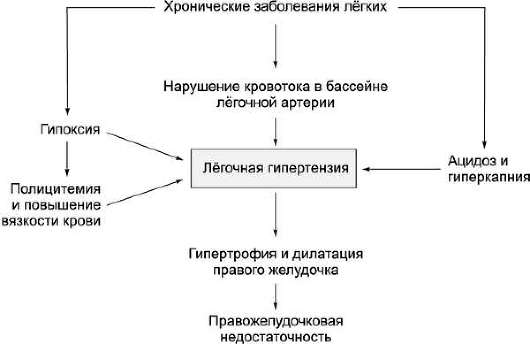
Ведущий механизм развития лёгочного сердца — увеличение посленагрузки на правый желудочек, обусловленное лёгочной гипертензией и приводящее сначала к гипертрофии, а затем и дилатации правого желудочка (рис. 15-1). При физической нагрузке увеличивается потребность тканей в кислороде, особенно гипертрофированного правого желудочка, который неспособен адекватно возросшей потребности увеличивать выброс в условиях лёгочной гипертензии, поэтому и возникает характерная симптоматика (одышка, обмороки, боли в области сердца). Постепенно, по мере декомпенсации (или одновременно с признаками лёгочной гипертензии при развитии острого лёгочного сердца), возникает застой в большом круге кровообращения, что обусловливает появление отёков и увеличение печени (т.е. формируется острая или хроническая правожелудочковая недостаточность; подробнее см. главу 11 «Сердечная недостаточность»). Патогенез лёгочной гипертензии подробно описан в соответствующем разделе (см. главу 14 «Лёгочная гипертензия»).
Симптомы и диагностика
Главным проявлением легочной гипертензии является одышка, у которой отмечаются такие особенности:
- отмечается, когда человек пребывает в покое, физически пассивен
- нарастает даже при небольшой физической нагрузке
- отмечается, даже когда человек сидит (сердечная одышка не имеет такой особенности)
Также у больных легочной гипертензией могут быть такие симптомы:
- Сухой (непродуктивный) кашель
- Быстрая утомляемость
- Отеки нижних конечностей
- Боли в грудной клетке (вызванные расширением ствола легочной артерии и ишемией миокарда правого желудочка)
- Боли в зоне правого подреберья
- В части случаев голос осиплый, потому что нерва расширенным стволом легочной артерии сдавливается возвратный гортанный нерв
- Вероятны синкопальные состояния при физической нагрузке, поскольку правый желудочек не может увеличить сердечный выброс соответственно потребностям организма, которые растут при нагрузке
Врач при осмотре фиксирует цианоз, который бывает по причине сниженного сердечного выброса и артериальной гипоксемии. Легочный цианоз от сердечного отличается периферической вазодилатацией, причиной которого является гиперкапния, что объясняет теплоту верхних конечностей пациентов. Также вероятны выявляемые при осмотре пульсации во втором межреберье слева от грудины, что связано со стволом легочной артерии; пульсации в надчревной области, связанные с гипертрофированным правым желудочком.
При выраженной сердечной недостаточности осмотр обнаруживает набухание шейных вен и на выдохе и на вдохе, что является типичным проявлением правожелудочковой сердечной недостаточности. Также обнаруживаются гепатомегалия и периферические отеки.
Аускультация сердца обнаруживает такие признаки:
- Фиксированное расщепление второго тона
- Систолический клик и акцент II тона над легочной артерией
- Систолический шум выслушивается в проекции 3-створчатого клапана в результате его недостаточности
- Во втором межреберье слева от грудины — систолический шум изгнания
При подозрении на легочную гипертензию используют также такой метод диагностики как рентгенологическое исследование. Он дает возможность обнаружить расширение ствола легочной артерии и корней легких. ЛГ проявляется расширением правой нисходящей ветви легочной артерии более 16-20 мм.
ЭКТ может показать изменения в результате таких факторов:
- поворота сердца
- легочной гипертензии
- диспозиции сердца из-за эмфиземы легких
- ишемии миокарда
- изменения газового состава крови
- нарушений обмена
При нормальной электрокардиограмме диагноз легочной гипертензии отбрасывать нельзя. Могут быть обнаружены признаки гипертрофии правого желудочка, отклонение электрической оси сердца вправо и т.д.
Эхокардиография может выявить утолщение стенки правого желудочка, дилатацию правого предсердия и правого желудочка. Также с помощью этого метода определяют давление в правом желудочке и стволе легочной артерии, используя допплеровский метод.
Катетеризация полостей сердца и прямая манометрия являются достоверными методами диагностики рассматриваемой болезни. Они позволяют обнаружить повышение давления в легочной артерии, давление заклинивания легочной артерии остается низким или ниже нормы.
Лечение болезни Хроническое легочное сердце
Терапия хронического легочного сердца даже в стадии декомпенсации должна быть направлена прежде всего на лечение легочных заболеваний, профилактику их обострений, лечение дыхательной недостаточности. Основными мероприятиями при лечении хронического легочного сердца, является коррекция кислотно-основного состояния и газов крови. При лечении декомпенсированного легочного сердца нужно проводить коррекцию увеличенной массы крови. Для терапии и профилактики тромбозов и тромбоэмболии используются антикоагулянты. Уменьшать легочную артериальную гипертензию нужно прежде всего методами, устраняющими дыхательную недостаточность со всеми ее последствиями. Кроме того, хороший эффект наблюдается при использовании резерпина в сочетании с ингаляцией кислорода. Для терапии легочной гипертензии используют р-блокаторы.
Мнения о целесообразности использования сердечных глико-зидов в терапии декомпенсированного легочного сердца остаются противоречивыми. Многие авторы считают, что сердечные гликозиды часто назначаются необоснованно: они не только мало помогают, но могут оказывать токсическое действие на миокард.
При наличии гипоксии и кислотно-основном дисбалансе применение препаратов наперстянки опасно для пациентов с дс-компенсированным легочным сердцем.
В последние годы для терапии легочного сердца стали использовать длительные ингаляции кислорода (по 8-12 ч ежедневно на протяжении нескольких месяцев). Длительное лечение кислородом приводит к падению давления в легочной артерии, к регрессии структурных изменений легочных артериол, к уменьшению нагрузки на правый желудочек.
ПРОГНОЗ
Хроническое легочное сердце до недавнего времени считали терминальной и необратимой стадией легочных заболеваний. В последние годы его расценивают обратимым осложнением.
Хроническое легочное сердце ухудшает прогноз. Так, по литературным данным, при обструктивных заболеваниях легких с легочной гипертензией возраст мужчин к моменту смерти составил в среднем 59 лет, что на 10 лет меньше средней продолжительности жизни мужчин данной местности. Вместе с тем продолжительность жизни больных с хроническим легочным сердцем достаточно большая, и они умирают преимущественно в пожилом возрасте. Возраст умерших мужчин с гипертрофией правого желудочка колебался от 65 до 75 лет, а возраст женщин — от 70 до 80 лет .
Длительность легочной гипертензии (от появления до фатального исхода) точно не установлена, но она дольше, чем обычно принято считать. Ориентировочно этот срок составляет 8-10 и более лет.
Несмотря на определенные успехи в терапии сердечной недостаточности, прогноз жизни становится неблагоприятным при появлении признаков декомпенсации сердца; средняя продолжительность жизни при этом составляет приблизительно 15 мес» хотя некоторые авторы наблюдали ряд больных с декомпенсацией, которые жили свыше 6 лет.
Прогноз зависит и от этиологии хронического легочного сердца. Через 5 лет после появления признаков правожелудочковой недостаточности умерло 64 % больных с редукцией сосудистого русла и 17 % больных с бронхиальной обструкцией.
Наличие и тяжесть легочной гипертензии, гипоксемии существенно сказываются на прогнозе.
Лечение
Легочное сердце плохо поддается лечению. Основная мера заключается в устранении причины, за счет чего замедляется прогрессирование или уменьшается гипоксия. При наличии периферических отеков у больного врач назначает мочегонные средства. Но они оказывают нужный эффект, только если есть недостаточность левого желудочка и вместе с этим перегрузка легких жидкостью.
Мочегонные средства могут вызвать ухудшение состояния, потому что даже незначительно снижение преднагрузки может стать причиной усугубления проявлений легочного сердца. Легочные вазодилататоры не дают результатов при легочном сердце, хотя актуальны для лечения первичной легочной гипертензии (блокаторы кальциевых каналов, гидралазин, простациклин и динитрогена оксид).
Дигоксин дает нужный эффект, только если есть сопутствующая дисфункция левого желудочка
Это лекарство назначают с осторожностью, потому что больные с диагнозом ХОБЛ крайне чувствительные к эффектам дигоксина. При гипоксическом легочном сердце некоторые медики предлагали осуществлять венотомию, но эффект уменьшения вязкости крови не может свети на нет негативные последствия уменьшения объема крови, которая переносит кислород, исключение составляют только случаи большой полицитемии
У пациентов с хроническим легочным сердцем длительный прием антикоагулянтов уменьшает риск венозной тромбоэмболии.
Симптоматическое лечение включает применение:
- муколитических средств
- бронхолитиков
- оксигенотерапии
- дыхательных аналептиков
Если легочное сердце протекает декомпенсированно на фоне бронхиальной обструкции, больному назначается постоянный прием препаратов из группы глюкокортикоидов (например, может быть эффективен преднизолон). Если при хронической форме легочного сердца у пациента наблюдается стойкое повышение артериального давления, можно назначить эуфиллин (внутрь, в/в или ректально), в начале болезни можно назначить нифедипин (коринфар, адалат). При декомпенсированном течении назначают нитраты (нитроглицерин, нитросорбид), обязателен контроль газового состава крови, потому что есть опасность усугубления гипоксемии.
При явлениях сердечной недостаточности при легочном сердце назначают сердечные гликозиды и мочегонные препараты
Нужно соблюдать осторожность, потому что гликозиды высокотоксично влияют на миокард, особенно в условиях гипоксии и гипокалиемии. Гипокалиемию можно скорректировать препаратами калия, например, хлоридом калия или панангином
Если назначают диуретики, прежде всего рассматривают калийсберегающие препараты, в том числе альдактону, триампуру и проч.
В случаях выраженного эритроцитоза проводят кровопускания по 200-250 мл крови, после чего внутривенным путем вводят инфузионные растворы низкой вязкости, например, реополиглюкин. Также терапия легочного сердца включат простагландины, особенно с антипролиферативным, цитопротективным, антиагрегационным действиями.
В части случаев актуальны антагонисты рецепторов эндотелина. Эндотелин — мощный вазоконстриктор эндотелиального происхождения, уровень которого повышается при разных формах легочного сердца. При развитии ацидоза необходима в/в инфузия раствора гидрокарбоната натрия. Терапия явлений недостаточности кровообращения по правожелудочковому типу проводится калийсберегающими диуретиками, например, верошпироном или триамтереном. Для лечения левожелудочковой недостаточности эффективны сердечные гликозиды. С целью улучшения метаболизма сердечной мышцы при легочном сердце рекомендуется назначение милдроната (по 0,25 г 2 раза в сутки внутрь), а также оротата калия либо панангина (аспаркама).
Терапия легочного сердца, как уже было отмечено, должна быть комплексной (применяются не только лекарства). Эффективны такие методы:
- массаж
- лечебная физкультура
- гипербарическая оксигенация
- дыхательная гимнастика
Что такое тахикардия сердца?
Здоровое сердце работает в постоянном ритме, и в норме человек не ощущает его биения. Но при нарушении нормального сердцебиения появляются неприятные ощущения в груди, беспокойство, головокружение и пульсация в области крупных сосудов.
В течение сердечного цикла, т.е. ритмического сокращения и расслабления сердечной мышцы, сосуды сначала наполняются кровью, а затем их кровенаполнение уменьшается. Колебание сосудистых стенок за время этого цикла называется пульсом. В норме сердце сокращается 60-90 раз в минуту. Если частота сердечных сокращений больше 90 ударов в минуту — это тахикардия, меньше 60 — брадикардия.
Как измерить пульс?
Пульс рекомендуется измерять утром сразу после пробуждения в положении лежа. Делать это лучше на запястье, нащупав артерию средним и указательным пальцем. Нужно посчитать число ударов за 15 секунд и умножить показатель на 4.
Частота пульса у здоровых людей зависит от многих факторов:
- пол: в среднем у женщин сердце бьется немного быстрее, чем у мужчин;
- возраст: с возрастом пульс постепенно замедляется, но после 50-55 лет опять повышается, особенно у женщин с началом климакса;
- окружающая среда: плохая экологическая обстановка влияет на частоту сердечных сокращений;
- время суток: во время ночного сна пульс замедляется, а в 11 часов дня ускоряется до максимальных значений;
- образ жизни: тахикардия наблюдается у курящих людей, а также у регулярно употребляющих спиртные напитки, при неправильном режиме труда и отдыха, недосыпе;
- режим питания: некоторые продукты и напитки, а также лекарственные препараты ускоряют пульс.
Учащение пульса может наблюдаться у совершенно здорового человека после активных занятий спортом, тяжелой физической работы, при недостатке кислорода, жаре, во время стрессовых ситуаций, после принятия большого количества крепкого кофе или алкоголя (рис. 1). Сердце бьется чаще в ответ на влияние внешних факторов. В этом случае тахикардия — это реакция на выброс адреналина в кровь или нервное возбуждение. Обычно пульс приходит в норму после достаточно короткого отдыха.
Еще одно проявление защитной функции тахикардии — учащенный пульс у пациентов с внутренним кровотечением или при значительной кровопотере из-за травмы. Увеличение частоты сердечных сокращений позволяет избежать гипоксии и насытить миокард кислородом в условиях снижения уровня гемоглобина в крови.
Детский пульс
У детей частота пульса заметно отличается, поскольку у растущего организма высока потребность в кислороде и питательных веществах. Ускоренный метаболизм приводит к учащенному сердцебиению в состоянии покоя. У новорожденных сердце бьется с частотой 120-140 ударов в минуту, самый частый пульс у полугодовалых малышей — 130-135. С возрастом пульс постепенно замедляется, и у 15-летних подростков он уже приближается к норме взрослых людей.
Определение, причины и классификация
Обогащение крови кислородом происходит в ткани легких, куда она транспортируется правым желудочком посредством легочной артерии. Уменьшение просвета между желудочком и артерией носит название стеноза. Локализация сужения по отношению к клапану определяет разновидности стеноза: клапанный, надклапанный, подклапанный, при сочетании разновидностей – комбинированный.
В подавляющем большинстве случаев стеноз является клапанным и существует с рождения. Он занимает третье место по распространенности среди пороков сердца врожденного характера. Стеноз легочной артерии может быть изолированным или существовать в комбинации с другими врожденными или приобретенными в процессе жизни аномалиями строения сердечных клапанов.
Если стеноз существует с рождения, то он может быть генетически обусловленным, или являться следствием неблагоприятного воздействия на плод излучения, токсических химических веществ, лекарственных препаратов, инфекционных агентов (краснуха, токсоплазмоз и др.). Приобретенное сужение легочной артерии возникает как результат сифилитической инфекции, ревматизма, злокачественных новообразований, сдавления устья увеличенными лимфатическими узлами, аневризмой аорты.

Под легочной гипертензией подразумевают повышение давления в русле легочной артерии. Нормальным принято считать давление 14 мм рт ст. О патологическом давлении в русле идет речь, если в состоянии покоя оно превышает 25, а при физической нагрузке – 30 мм рт ст.
Когда этиология гипертензии не известна, ее именуют идиопатической или первичной. В таком случае, это отдельное заболевание, достаточно редкое и, чаще всего, генетически предопределенное. Вторичной считают гипертензию, возникшую вследствие:
·медикаментозных и токсических воздействий;
·системных заболеваний;
·гемолитической анемии хронического течения;
·портальной гипертензии;
·пороков сердца врожденного характера;
·поражений левых камер сердца;
·шистосомоза (паразитарное заболевание);
·поражения вирусом иммунодефицита человека;
·патологии капилляров;
·обструктивных болезней легких;
·заболеваний легочной ткани;
·длительной гипоксии (высокогорная местность, крайний Север);
·тромбоэмболий;
·пороков развития дыхательной системы.
Симптомы и диагностика
Острое «легочное сердце»
Главной причиной, как и было отмечено, является ТЭЛА. Она может быть множественной или массивной. При массивной правый желудочек уменьшает или совсем утрачивает свойство перекачисвания крови в малый круг кровообращения. Это приводит к острой правожелудочковой недостаточности. У людей резко появляется выраженное снижение артериального давления в сочетании с тахикардией и резкая одышка как результат снижения сердечного выброса.
Типичны такие признаки как потливость и бледность. В части случаев отмечается увеличение и пульсация печени, набухание вен на шее. Аускультативные методы обнаруживают систолический шум недостаточности трехстворчатого клапана. Очень часто массивная тромбоэболия легочной артерии заканчивается летально.
Хроническое «легочное сердце»
Хроническое «легочное сердце» не вносит новых признаков в клиническую картину заболевания легких до развития декомпенсации.
Легочная гипертензия при ХОБЛ
Легочная гипертензия при хронической обструктивной болезни легких достигает уровня 40-50 мм рт.ст. Среднее артериальное давление ниже, чем при первичной легочной гипертензии и врожденных пороках сердца. При ХОМБ легочная гипертензия может развиться в результате таких факторов:
- уменьшение количества мелких сосудов
- легочная вазоконстрикция, которая появляется от ацидоза и гиперкапнии, альвеолярной гипоксии
- увеличение вязкости крови и повышение сердечного выброса
Степень выраженности легочной гипертензии влияет на выраженность симптомов хронического «легочного сердца». Жалобы пациентов имеют связь с физической нагрузкой, особенно в начале заболевания. Одышка сначала возникает при физнагрузках, а позже и в состоянии покоя. Также могут быть жалобы на быструю утомляемость, сонливость в дневные часы, потливость, кашель с выделением мокроты.
При осмотре обнаруживают тахипноэ, «теплый» цианоз (теплота верхних конечностей), набухание вен на шее, которое больше видно при вдохе. При наличии ХОБЛ эти проявления могут быть вызваны экстракардиальными причинами (вследствие тяжелой бронхиальной обструкции и нарушения венозного возврата возрастает давление внутри груди в момент выдоха).
Для диагностики важным симптомом является уменьшение или исчезновение выше указанных признаков после проведения бронхолитического лечения. При хронической обструктивной болезни легких гиперкапния может вызвать вторичный гиперальдостеронизм, а натрий и жидкость задерживаются, потому возникает пастозность ног, чуть увеличивается печень.
Для легочного сердца типичны такие признаки как симптом «часовых стекол» (ноги утолщаются и становятся мене плоскими) и симптом «барабанных палочек» (концевые фаланги пальцев утолщаются, становятся похожи на булаву). При выраженной декомпенсации фиксируют ортопноэ. Это вынужденное положение сидя, которое человек принимает, чтобы ему было легче дышать при наличии сильной одышки. Характерные симптомы ЛС также:
- асцит
- увеличение печени
- отеки ног
Если «легочное сердце» является следствием заболевания бронхиального дерева и легочной ткани, сначала нужно оценить, насколько выражены нарушения функций дыхания, а потом обнаруживать признаки «легочного сердца». Для клиники типичен ряд особенностей. Осмотр обнаруживает проявления эмфиземы легких. Аускультативно выслушиваются хрипы. Нужно помнить, что аускультация сердца при хронических болезнях легких может быть затруднена из-за эмфиземы легких. В таких случаях медики проводят аускультацию сердца через надчревную область.
При перкуссии врач должен определять истинные размеры печени по Курлову, ее верхнюю и нижнюю границы, потому что при хронической ОБЛ эмфизематозное правое легкое оттесняет печень книзу. Если определяется только нижняя граница печени, диагноз может быть поставлен неверно.
Также актуальны инструментальные и лабораторные методы исследования, которые ситуативно назначает лечащий врач или диагност.
3.Факторы повышающие риск развития легочной эмболии
Все факторы, которые повышают вероятность образования сгустков крови и тромбов, увеличивают и риск развития эмболии легочной артерии. У некоторых людей склонность к образованию сгустков крови является врожденной. В других случаях на формирование тромбов могут повлиять следующие факторы:
- Длительная физическая неактивность. Это может произойти, когда человек долгое время остается в постели после операции или тяжелой болезни, или, к примеру, при длительных путешествиях на автомобиле;
- Перенесенная операция, которая затрагивает ноги, бедра, область живота или головной мозг;
- Некоторые заболевания, такие как рак, сердечная недостаточность, инсульт или тяжелые инфекционные заболевания;
- Беременность и роды, особенно путем кесарева сечения;
- Прием противозачаточных таблеток или гормональная терапия;
- Курение.
Риск образования тромбов увеличивается у пожилых людей (особенно старше 70 лет) и у тех, кто страдает от избыточного веса или ожирения.
Также в разделе
| Острая сердечная недостаточность Острая сердечная недостаточность — клиническое состояние, которое либо остро дебютирует либо является ухудшением течения сердечной недостаточности, что… | |
| Констриктивный перикардит Констриктивный перикардит назван так от латинского слова, которое переводится как «сдавление». Заболевание характеризуется утолщением и сращением… | |
| Жировая эмболия: причины, диагностика, лечение При жировой эмболии (ЖЭ) происходит эмболизация микроциркуляторного русла капельками жира. В первую очередь в патологический процесс вовлекаются капилляры… | |
| Воздушная и газовая эмболия Воздушная или газовая эмболия развивается при попадании воздуха, или другого газа, в кровеносную систему. Если операционная или травматическая рана находится… | |
| Артериальная гипотония (пониженное артериальное давление) Термином «артериальная гипотония», или гипотония, обозначается уменьшение систолического и диастолического артериального давления ниже нормального уровня…. | |
| Артериальная гипертония Артериальная гипертония (АГ) – болезнь, характеризующаяся стабильным повышением систолического АД (более 140 мм рт.ст.) и/или диастолического АД (более 90 мм… | |
|
Синусовая аритмия Синусовая аритмия — неправильный синусовый ритм, характеризующийся периодами постепенного учащения и урежения ритма. Чаще всего встречается синусовая… |
|
| Аритмия: скорая помощь Аритмия – это сбой в работе последовательных сокращений сердечной мышцы. У здорового человека частота сокращения сердца составляет примерно 60–70 ударов… | |
| Миокардиты, виды миокардитов О миокардите говорят в тех случаях, когда сердце вовлекается в воспалительный процесс. Чаще всего являясь результатом инфекционного процесса, миокардит может… | |
| Острый коронарный синдром (ОКС) Термин «острый коронарный синдром» используется с тех пор, когда врачи стали выбирать активные методы терапии до подтверждения диагноза крупноочагового… |


