Момбалгия позвоночника что это
Содержание:
- Причины развития синдрома вертебральной люмбалгии
- Терапия люмбалгии поясничного отдела
- Какими видами спорта полезно заниматься при остеохондрозе?
- Симптомы радикулопатии
- Симптомы люмбоишиалгии
- Клинические проявления
- Принципы лечения
- Что такое люмбалгия?
- Особенности заболевания при беременности
- Симптомы метастазов в области позвоночника
- Виды люмбоишиалгии
- Симптомы и методы диагностики
- Что такое люмбалгия пояснично-крестцового отдела позвоночника?
- Профилактика люмбоишиалгии
- Симптомы
- Мануальная терапия
- Классификация заболевания
- Лечение
- ЛФК
- Диагностика
- Причины шума
- Диагностика
- Диагностика
- Симптомы
- Симптомы болезни
Причины развития синдрома вертебральной люмбалгии
Среди главных провоцирующих факторов, способных привести к возникновению этого синдрома, следует отметить нижеперечисленные положения:
- травмы позвоночника;
- неаккуратные резкие движения корпусом;
-
чрезмерные нагрузки;
- регулярное осуществление трудовой и любой другой деятельности в неправильной позе;
-
частые переохлаждения;
- различные острые недуги респираторной группы;
-
обострения инфекций;
- нарушения нормальных процессов развития растущего организма;
-
плоскостопие;
- некачественное либо недостаточное лечение межпозвонковых грыж, а также смещений позвонков и прочих патологий.
Терапия люмбалгии поясничного отдела
В первую очередь нужно лечить основное заболевание, на фоне которого возникла сопутствующая патология. Обращаться необходимо к терапевту, ортопеду или невропатологу. Для быстрого облегчения состояния назначают:
- Постельный режим. На протяжении 3-5 дней пациент должен находиться в полностью расслабленном состоянии. Так нервные корешки не будут защемляться, вызывая острую боль.
- Медикаментозная терапия. Нестероидные противовоспалительные средства снимут воспаление и уменьшат дискомфорт. Миорелаксанты расслабят напряженные спазмированные мышцы поясницы.
- Физиотерапия. Лечебный массаж, мануальные техники. Их должны проводить сертифицированные специалисты.
При своевременном обращении к врачу и точном выполнении полученных рекомендаций прогноз лечения благоприятный.
Какими видами спорта полезно заниматься при остеохондрозе?
Очень полезно занятие ЛФК, так как комплекс таких упражнений оказывает не слишком тяжёлое воздействие на позвоночник, плавно растягивает спину, возвращая мышцам утраченную эластичность и подвижность. Лечащий врач назначает индивидуальный комплекс, рассчитанный на особенности протекания заболевания у конкретного пациента. В зависимости от этого нагрузка оказывается в большей степени на шею, грудную клетку или поясницу.
Особенно рекомендуется при остеохондрозе плавание в бассейне. Это наименее травмоопасный вид спорта, так как в воде крайне сложно делать резкие движения. Во время выполнения упражнений в бассейне спина так же плавно растягивается, снимается напряжение во всём теле, нервные окончания меньше защемляются.
В некоторых случаях люди, страдающие остеохондрозом, также отличаются избыточной массой тела. По этой причине полезны занятия фитнесом. Однако здесь важна умеренность. Категорически запрещено самостоятельно разрабатывать программу тренировок, так как это существенная нагрузка и неправильное выполнение упражнений могут повредить позвоночник. Лучше всего заниматься с персональным тренером, который разработает комплекс упражнений, гармонично борющийся с лишним весом, не выматывая при этом организм человека существенными нагрузками и не провоцируя осложнений при наличии патологий позвоночного столба.
Таким образом, при лечении остеохондроза следует с большой осторожностью подходить к занятиям спортом. Рекомендуется выбирать упражнения, не оказывающие чрезмерной нагрузки на организм
Симптомы радикулопатии
На туловище области
кожи с повышенной болевой чувствительностью поделены на определенные участки —
дерматомы, или они еще называются зоны Захарьина-Геда, по фамилиям
исследователей клиницистов, обнаруживших этот феномен – русского терапевта Г.А.
Захарьина и английского врача невропатолога Г. Геда.
При радикулопатии возникает периферический вариант расстройства чувствительности. Он характеризуется нарушениями, возникающими при поражении чувствительных путей (периферические нервы, сплетения, корешки). И периферический паралич или парез, представляющий собой расстройства произвольных движений. В результате возникает нарушение чувствительности в соответствующем дерматоме. А мышцы, иннервируемые пораженным корешком, становятся слабыми и гипотоничными, что способствует их атрофии.
Клинические
проявления радикулопатии характеризуются внезапным началом, с постоянной или
периодической стреляющей, пронизывающей, интенсивной болью, которая хоть
изредка иррадиирует в дистальную зону дерматома, соответствующего
пораженного нервного корешка.
Болевой синдром может появляться и усиливаться при движении, натуживании, подъеме тяжести, сидении в глубоком кресле, длительном пребывании в одной позе, кашле и чихании и ослабевает в покое, особенно если больной лежит на здоровом боку, согнув больную ногу в коленном и тазобедренном суставах. Первоначально боль может быть тупой, ноющей, но она постепенно нарастает, а иногда может сразу достигает своего максимума.
Во время осмотра
пациент чаще занимает вынужденное положение. Движения в пораженном сегменте
позвоночника и иннервируемой им конечности резко ограничен. При пальпации
отмечается выраженное напряжение паравертебральных мышц.
В дифференциальной диагностике большое значение имеет неврологический осмотр пациента. В связи с поражением нервного корешка нарушается его функция, поэтому при радикулопатии характерны нарушение болевой, температурной, вибрационной и другой чувствительности (в том числе в виде парестезий, гипер- или гипоалгезии, аллодинии, гиперпатии) в соответствующем дерматоме, снижение или выпадение сухожильных рефлексов, замыкающихся через соответствующий сегмент спинного мозга, гипотония и слабость мышц, иннервируемых данным корешком.
Симптомы люмбоишиалгии
Симптоматика заболевания следующая:
- Болевые ощущения в пояснице, отдающие в обе ноги (реже) либо одну ногу (чаще);
- При чрезмерных физических нагрузках, переутомлении, простуде, охлаждении и обострении хронических патологий боль становится сильнее;
- Жгучая ноющая боль одолевает больного при попытке совершить полноценный шаг с наступанием на всю площадь стопы;
- Кожа ноги становится холодной и бледной;
- В зоне прохождения нерва может быть как похолодание, так и жар, жжение, зуд;
- Для маломальского комфорта больному приходится наклоняться вперед;
- Сменяя положение тела, боль усиливается;
- Появляются трудности с движениями в области поясницы;
- Боль частично окутывает икроножную мышцу, а также колено, заднюю поверхность бедра, ягодицу.
К факторам риска возникновения люмбоишиалгии относят прогрессирующий остеохондроз.
Хронической люмбоишиалгии характерны волнообразные боли с затуханием и повторной активацией. Острой люмбоишиалгии свойственны резкие боли на постоянной основе.
Клинические проявления
Чаще всего люмбаго подвержены мужчины в возрасте от 30-ти до 40-ка лет. Болевая симптоматика проявляется за счёт раздражения рецепторов, которые находятся в области фиброзного кольца поражённого диска или связок, которые к нему прилегают. В результате возникает тоническое напряжение мышц.
Возникновение прострела чаще всего наблюдается во время интенсивной физической нагрузки или после неё и, как правило, может быть спровоцировано чрезмерным перегреванием, которое сопровождается охлаждением. Болевые ощущения, которые при этом возникают, имеют рвущий, простреливающий, пульсирующий характер. Больному кажется, что они локализуются глубоко в костных и мышечных тканях. Любая попытка сделать движение приводит к усилению боли и развитию спазма мышц. Приступ может длиться всего несколько минут и исчезнуть так же внезапно, как и возникнуть, а может и растянуться на несколько дней. Болевые ощущения снижаются в положении лёжа на жёсткой поверхности и в состоянии покоя.
Принципы лечения
Поясничный отдел состоит из пяти позвонков. В зависимости от места возникновения проблемы, различаются виды заболевания и способы лечения последствий защемления позвоночного нерва. Врачи разделяют ишиалгию, люмбаго, люмбоишиалгию. При ишиалгии характерны боли в областях крестца, ягодичных мышц. Ноги обычно простреливает в задней проекции. Ощущения интенсивные, в перерывах между приступами пациент испытывает страх перед новым приступом, что приводит к постоянному стрессу и хронической усталости.
Люмбаго определяется по пульсирующей боли в самой пояснице. Зачастую возникает она при резком повороте или наклоне. При люмбоишиалгии болит с различной интенсивностью, передаётся в ногу и заднюю поверхность бедра, движения становятся скованными. Ишиас или воспаление седалищного нерва возникает на фоне грыжи, инфекционных болезней, сахарного диабета.
Решая, что делать, если защемило нерв в спине, нужно помнить: обращение к врачу обязательно. Зажатые нервные клетки не получают питания, они могут начать отмирать, что приведёт к тяжёлым последствиям вплоть до паралича.
Решая вопрос, как избавить пациента от последствий защемления нерва в пояснице, врачи рекомендуют комплексное лечение, которое состоит из оказания грамотной доврачебной помощи, специфических исследований, медикаментозной и немедикаментозной терапии и обязательной реабилитации:
- Для облегчения состояния, до прихода врача необходимо снять все нагрузки, оградить больного от сквозняков и холода, уложить на ровный матрас, перевязать спину шарфом или платком, при необходимости дать анальгетик.
- По выбору врача проводится ряд исследований: сбор анамнеза, рентген, КТ, МРТ, другие аппаратные методы. Это необходимо для постановки точного диагноза.
- Врач назначает специфические лекарства, диету. Первое время соблюдается постельный режим.
Если консервативные методы не помогают, назначается операция. Иногда хирургическое вмешательство становится необходимым, чтобы облегчить последствия грыжи или повреждения нервных окончаний. После того как проходит острая фаза болезни, приступают к вспомогательным мерам и восстановительным процедурам.
Что такое люмбалгия?
Люмбалгия — термин, которым обозначается боль в пояснице. Почти каждый человек хоть раз в жизни сталкивался с болью в поясничной области. Боль в пояснице может возникнуть внезапно или нарастать постепенно, быть кратковременной и длительной, слабовыраженной и сильной. Люмбалгия даже может начать мешать человеку выполнять его ежедневные дела: ходить на работу, заниматься домашними делами, проводить досуг.
Наш позвоночник состоит из небольших костей — позвонков, а также межпозвонковых дисков, мышц, связок, сухожилий и нервов. Поражение любой из этих структур могут привести к боли в пояснице.
Особенности заболевания при беременности
Люмбалгия также часто встречается у беременных. За счет роста ребенка в это время у женщины увеличивается общая нагрузка на поясничную область. В третьем триместре беременности организм активно готовится к родам: у женщин расширяются кости таза и меняется положение позвоночника. Все эти процессы приводят к болевому синдрому. Чтобы облегчить боль, нужно меньше времени проводить сидя, а также стараться больше ходить. По возможности следует отказаться от тяжелой работы по дому и больше отдыхать.
Для облегчения боли рекомендуется носить специальный поддерживающий корсет и дородовой бандаж. Они надежно крепятся и поддерживают живот снизу. Использовать их лучше на время ходьбы, а перед отдыхом или сном снимать. После родов бандаж можно использовать как утягивающий и восстанавливающий.
Медикаментозную терапию при люмбалгии беременным назначает только врач ортопед-травматолог по согласованию с акушером-гинекологом, ведущим беременность.
Симптомы метастазов в области позвоночника
Для начала необходимо более полно понять, чем именно являются метастазы и насколько они опасны для позвоночного столба. Итак, при обнаружении вторичных раковых клеток специалист понимает, что у его пациента серьезные проблемы и ему придется пройти сложный путь диагностики и терапии, которая не всегда гарантирует успех.
Причина такого состояния одна – свободное перемещение раковых клеток по организму. В первую очередь они перемещаются с кровотоком, а значит, теоретически могут попасть и осесть абсолютно на любом участке, органе. Примерно в 12% всех диагностированных случаев обнаружения онкологии приходится именно на метастазы в позвоночном столбе.
Ведут себя эти клетки так же агрессивно, как и те клетки, которые непосредственно вызвали развитие ракового процесса. Наиболее часто метастатические клетки приводят к изменению костной ткани, в первую очередь – ее разрежению, ослаблению. Остеопороз – наиболее частое осложнение таких пациентов.
К симптоматике приводят те разрушения, которые производят метастазы в позвоночнике, и в зависимости от того, в какой именно части позвоночного столба происходят эти процессы, и зависит появившаяся клиническая картина.
Шейный отдел позвоночника
Все признаки появляются внезапно, и болезнь развивается стремительно. В первую очередь человека мучают головные боли, которые сразу после приема анальгетиков возвращаются вновь. Помимо этого, пациент жалуется на появившийся «шум в ушах», общее недомогание. Также пациента беспокоят боли, которые усиливаются при попытке наклонить или повернуть голову.
Порой эти пациенты длительное время самостоятельно борются с появившейся мигренью. Далее они обращаются к неврологу, но не всегда специалист сразу же выявляет истинную причину недомоганий. Конечно, все это негативно сказывается на общем прогнозе.
Грудной отдел позвоночника
Здесь целая гамма неприятных проявлений. Это ощущение нехватки воздуха, отчего человек словно задыхается даже без движения. Это и дискомфорт, и болевые ощущения в межлопаточной зоне, а также развитие кифосколиоза. Эти симптомы также могут указать специалистам на совершенно другие диагнозы, например, проблемы в легких, отчего теряется драгоценное время.
Кстати, следует разграничить рак молочной железы и грудного отдела позвоночника. В последнем случае речь идет о разрушении костных структур и прилегающих мягких тканей спины. Молочная железа же имеет совершенно другую ткань, и находится она на передней части туловища. Конечно, никто не исключает параллельное течение патологического процесса в позвоночнике и в грудных тканях, но все же назвать их близкими нельзя.
 Поясница – очень подвижная часть скелета, а потому появление боли в ней возможно при десятках различных заболеваний. Появление метастаз в этой области – одна из возможных причин. Почки же находятся в непосредственной близости от элементов позвоночного столба, а потому дискомфорт нередко мигрирует и на них
Поясница – очень подвижная часть скелета, а потому появление боли в ней возможно при десятках различных заболеваний. Появление метастаз в этой области – одна из возможных причин. Почки же находятся в непосредственной близости от элементов позвоночного столба, а потому дискомфорт нередко мигрирует и на них
Поясничный отдел позвоночника
Здесь пациент чувствует целый спектр болевых ощущений. Корешковые боли отличаются стреляющим характером, они сильно отдают в конечности. Также человек жалуется на сильную боль при поворотах и наклонах всего корпуса тела.
Эта ситуация создает увеличение компрессионной нагрузки на позвоночный столб, отчего значительно повышается риск переломов. Наконец, дискомфорт появляется даже во внутренних органах, например, почках. Совершенно очевидно, что такое разнообразие болей затрудняет диагностику.
Виды люмбоишиалгии
По способу течения люмбоишиалгию разделяют на 2 формы:
- острую – характерны острые прострелы, которые возникают впервые;
- хроническую – боли (они тянущие и притупленные) проявляются периодически и систематично, периоды обострения сменяются ремиссией.
В зависимости от пораженной зоны люмбаго с ишиасом бывает:
- односторонним – патология охватывает правую либо левую сторону тела;
- двусторонним, или билатеральным – воспаление распространяется на обе стороны.
В зависимости от причины различают люмбоишиалгию:
- вертибральную, или вертеброгенную – вызывается заболеваниями позвоночника:
- дискогенную – развивается при межпозвоночной грыже;
- спондилогенную – обусловлена остеохондрозом;
- невертеброгенную – не связана с болезнями позвоночника:
- ангиопатическую – провоцируется сбоями в кровообращении поясницы и нижних конечностей;
- миофасциальную – следствие поражения мышц и фасций;
- вызванную патологиями органов брюшины;
- причиненную проблемами в области тазобедренных суставов;
- идиопатическую – причину определить не удается.
Симптомы и методы диагностики
Естественно, самым первым и основным симптомом люмбалгии является болевой синдром в пояснице. По сути люмбалгия — это медицинский термин, обозначающий боль в поясничном отделе позвоночника. Но болевой синдром имеет свою специфику, а также во многих случаях сопровождается другими симптомами, характерными для протекающего патологического процесса в организме.
Основные симптомы, проявляющиеся при люмбалгии:
- Боль в пояснице различного характера (может быть острой и краткосрочной, может быть тупой и продолжительной);
- Болевой синдром может локализоваться с одной стороны, а также может охватывать всю поясничную область (это зависит от того, какие именно сочленения затронула патология);
- Может присутствовать онемение кожного покрова в пораженной области, легкое покалывание, «мурашки»;
- Болевые ощущения усиливаются при нагрузках, движении, кашле, пальпации;
- Боль может отдавать в нижние конечности и тазовую область;
- У пациента наблюдается скованность мышц в области поясницы, а также связок позвоночника;
- Могут иметь место нарушения стула, мочеиспускания, проблемы с потенцией.
Также могут наблюдаться симптомы, характерные для других заболеваний позвоночника или факторов, не связанных с болезнями костно-мышечных структур.
Диагностика заболевания
А знаете ли вы, что…
Следующий факт
Люмбалгия имеет стандартный набор диагностических мероприятий:
- Общий осмотр врача невролога (это помогает выявить характер болевых ощущений, оценить состояние поясничных мышц, исследовать двигательную и чувствительную функции);
- Рентгенодиагностика (позволяет наглядно увидеть деформации и патологии позвоночника);
- КТ (наглядно демонстрирует наличие или отсутствие изменений в костной ткани);
- МРТ (наглядно демонстрирует наличие или отсутствие нарушений в мягких тканях, а также в нервных корешках и сосудах);
- Общий анализ крови;
- Общий анализ мочи.
После получения всех результатов, врач сможет подтвердить или опровергнуть наличие люмбалгии и назначить терапевтических курс, если патология все же подтвердилась.
Что такое люмбалгия пояснично-крестцового отдела позвоночника?
Ответить однозначно на вопрос о том, что такое люмбалгия пояснично-крестцового отдела позвоночника у взрослого человека, практически невозможно, поскольку в патологический процесс вовлечены многие ткани. Стоит сразу же отметить, что люмбалгия — это не просто боль, которая мешает жить и делает невозможной свободу и радость движения. Это сложная по своему комплексу деструктивных изменений патология, способная оказывать негативное влияние на состояние внутренних органов брюшной полости. Не редки случаи, когда на фоне хронической люмбалгии у человека развивается атония кишечника, синдром гиперактивного мочевого пузыря (позывы на мочеиспускание становятся практически непрерывными), дискинезия желчевыводящих путей (приводит к развитию желчнокаменной болезни), нарушение процесса эвакуации пищевого комка из полости желудка и многие другие нарушения.
Профилактика люмбоишиалгии
Обострения и осложнения люмбоишиалгии можно предотвратить, соблюдая следующие рекомендации:
- Женщинам не носить высокие каблуки;
- Не стоит долго находиться в положение стоя, периодически опираться на какие-либо опоры, присаживаться, ложиться;
- При длительных поездках на автомобиле необходимо периодически останавливаться, выходить и разминаться;
- Если приходится много сидеть, то необходимо менять свое положение, подложить под поясницу валик, причем на стуле нужно располагаться прямо;
- Обращаться к доктору при появлении признаков боли;
- Следить за массой собственного тела;
- Бросить курить.
Симптомы
Симптоматика заболевания включает в себя, как правило, болевой синдром и мышечно-тонические нарушения поясничного отдела позвоночника. Боли локализуются внизу спины и при обострении имеют острый, пронзающий характер. Также к симптомам заболевания относятся чувство напряжения мышц поясничного отдела, скованность движений в пояснице, быстрая утомляемость мышц спины.
Если имеет место хроническая вертеброгенная люмбалгия, следует исключить заболевания, сходные по симптомам. Ведь боли при хроническом процессе приобретают ноющий, неспецифический характер, позвоночник может быть безболезненным при ощупывании, а напряжение мышц поясницы не быть вовсе. Сходные признаки имеются при наличии заболеваний почек, гинекологических проблемах и иных состояниях
Именно поэтому важно проводить рентгенологические методики исследования (МРТ, МСКТ), проходить клинический минимум соматического обследования
Мануальная терапия
Местное воздействие на шею, пораженную остеохондрозом, оказывает выраженное лечебное действие. Целью мануальной терапии является снятие мышечных спазмов, уменьшение отечности и улучшение кровообращения. У проведения массажа при остеохондрозе существуют строгие правила:
- только мягкое воздействие без сильного нажима на участки возле позвонков, но не на них;
- допускается только в период ремиссии, когда человека не беспокоят сильные боли;
- запрещен при повышенной температуре, наличии воспалений на коже в месте воздействия, новообразованиях в области шеи.
Для большей эффективности массажа от остеохондроза можно использовать в дополнение согревающую или лечебную мазь.
Техника выполнения массажа:
- Положите руки на затылок, соедините средний и указательный пальцы, медленно ведите руки вниз по бокам от позвоночника до 7-го шейного позвонка, переходите на плечи и ключицы.
- Выполните поглаживающие движения от уха по плечам с одной и другой стороны.
- Поставьте пальцы на затылок в месте соединения позвонков с черепом. Легкими круговыми движениями расходитесь от центра к ушам и сводите руки обратно.
- Легкими щипками пройдитесь по всей поверхности шеи, захватывая мышцы и оттягивая их.
- Пощупайте шею и плечи и найдите самые болезненные точки. Установите в каждую из точек поочередно палец и сделайте вибрирующие движения.
- Установите сжатую в кулак руку под подбородком, ведите медленно вдоль шеи до яремной впадины.
- Нащупайте за ушами холмики, легко разотрите их пальцами.
- Прогладьте всю шею, плечи и ключицы ладонями.
Техника выполнения массажа от остеохондроза включает три этапа: разогрев, интенсивный массаж и расслабление. Это позволяет подготовить мышцы, глубоко воздействовать на них и в завершение нормализовать кровообращение.
После массажа в области шеи чувствуется тепло, боль уходит, шум в ушах снижается, движения становятся более свободными.
Классификация заболевания
С годами в нашем теле происходят изменения, например кожа малыша нежная и упругая, а в 30 лет уже не такая. То же самое То же самое происходит с нашим позвоночником. Дегенеративные и дистрофические процессы в позвоночнике способствую формированию протрузий и грыж которые в дальнейшем могут и приводит к радикулопатии.
Различают дискогенную и вертеброгенную форму заболевания. Вертеброгенная радикулопатия является заболеванием вторичного типа, при котором корешок спинного мозга оказывается сдавленным в своеобразном туннеле, образованным различными патологическими процессами. Это может быть отек мягких тканей, опухоль, остеофиты, грыжа диска.
По мере развития
дегенеративного воспалительного процесса туннель сужается, появляется
вдавливание и сильная боль.
В зависимости от
локализации различают следующие формы радикулопатии:
- шейную;
- пояснично-крестцовую;
- смешанную.
Заболевание может
возникнуть у взрослых людей любого возраста, если запустить болезнь, она может
привести к инвалидности. Другое название этого заболевания — корешковый
синдром. В народе сложные названия не прижились, поэтому чаще можно услышать,
что человек страдает от радикулита. Хотя это название не совсем верное.
Чаще других встречается пояснично-крестцовая радикулопатия. Она затрагивает позвонки L5, L4, S1. Чтобы понять, какие именно позвонки вовлечены в процесс воспаления, необходимо запомнить, что все отделы позвоночника обозначаются латинскими названиями. Крестцовый отдел — Os Sacrum, следовательно, позвонки обозначаются буквой S c 1 по 5. Поясничный отдел — Pars Lumbalis (L1-L5). Шейный отдел — Pars Cervicalis (C1-C7). Грудной отдел позвоночника — Pars Thoracalis (Th1-12).
Ознакомившись с этой
классификацией, легко понять, что Th3 означает повреждение третьего позвонка в
грудном отделе, а C2 — повреждение второго шейного позвонка. Уровень поражения
определяется при помощи рентгенограммы.
Существует
международная классификация заболеваний — МКБ 10. Она является общепринятой для
кодирования всех медицинских диагнозов. По МКБ радикулотерапии присваивается
код М 54.1.
Лечение
Хроническая спондилогенная люмбалгия лечится в домашних условиях, а вот острая форма требует стационара. Основная терапия зависит от причин, по которым появился данный синдром.
Чаще всего врачи назначают обезболивающие средства, в основном это препараты из группы НПВС. Они помогают не только снять боль, но и избавиться от воспаления.
При необходимости могут быть назначены миорелаксанты. Они вводятся в организм в виде инъекций, но имеют немало противопоказаний и осложнений, поэтому использовать их следует только под контролем врача.
Также в лечении применяются блокады, например, с применением лидокаина, новокаина, преднизолона и витамина В12.
Если причина болезни – дегенеративно-дистрофические процессы в позвоночнике, тогда лечение проводится только с помощью операции. При этом врачам приходится удалять поражённый диск. Но делается операция только в крайних случаях, к тому же иногда болезнь возвращается снова.
Для профилактики следует обязательно носить специальный корсет, заниматься лечебной гимнастикой, посещать бассейн и питаться по всем правилам.
ЛФК

Лечебная физкультура в сочетании с массажем на ранних этапах развития остеохондроза позволяет полностью устранить заболевание и избавиться от шума в ушах. Вы можете прибегнуть к йоге, пилатесу или плаванию в бассейне или выбрать самостоятельные упражнения дома
Для достижения нужного эффекта важно уделять время ЛФК от остеохондроза каждый день по 10-20 минут
Упражнения:
- Сядьте ровно, слегка отклоните голову вперед. Делайте легкие покачивания головой с минимальной амплитудой так, будто вы утвердительно киваете собеседнику. Выполняйте в течение 1 минуты. Затем выполните повороты головы из стороны в сторону с небольшой амплитудой так, будто вы отрицательно отвечаете собеседнику.
- В положении сидя ровно опускайте медленно голову вперед и возвращайте в исходное положение.
- Поворачивайте голову влево, затем вправо медленно и плавно. Добавьте к поворотам опускание подбородка вниз. Поверните голову влево и посмотрите вниз, поднимите голову, вернитесь в исходное положение. Повторите в другую сторону. В каждой из позиций фиксируйтесь на несколько секунд.
- Положите руки на затылок, слегка отклоните голову вперед, давите затылком на руки, а руками оказывайте сопротивление.
- Положите левую руку на левый висок, давите головой на руку, а рукой оказывайте сопротивление. Во время этого упражнения в шее должно образоваться мышечное напряжение, что позволяет снять спазм.
- Сядьте или встаньте ровно, зажмите в зубах карандаш, рисуйте им в воздухе цифры от 1 до 9, поворачивая голову.
Во время упражнений от остеохондроза все движения должны быть плавными, вы не должны чувствовать боль и перенапряжение. В результате боль уходит, исчезает спазм и отек, шум в ушах снижается.
Диагностика
Сначала нужно посетить круг специалистов, в компетенции которых находятся патологии, способные вызвать шум в ушах.
Для диагностики отправляйтесь к:
- терапевту;
- невропатологу;
- кардиологу;
- лору.
По результатам сбора анамнеза и осмотра могут быть назначены обследования:
- рентгенография. Позволяет оценить состояние костной ткани, положение позвонков в шее относительно друг друга;
- УЗИ. Дает более полную картину состояния больного. Позволяет оценить степень износа межпозвоночных дисков, качество кровоснабжения в пораженном патологией участке;
- МРТ. Наиболее информативный способ, который может заменить все ранее перечисленные. Дает полное представление о состоянии всех тканей шейного отдела и уха;
- аудиологическое исследование. Необходимо для оценки качества слуха.
На основании собранных данных вам будет назначено соответствующее лечение, которое подразумевает целый комплекс мероприятий.
Причины шума
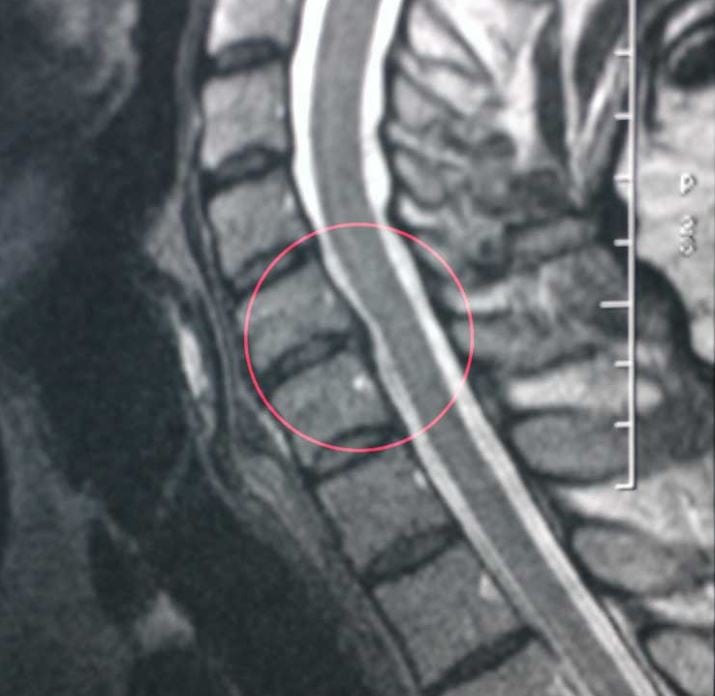
МРТ.
Связано это с дегенеративными изменениями хрящевого диска. Кровеносные сосуды шейного отдела позвоночника защемляются, что нарушает кровообращение. Головной мозг страдает из-за недостаточного снабжения кислородом, и слух обостряется, улавливая тот шум, который не должен. А исходит он от нервных клеток, лишенных «мозговых сигналов». Издавая собственные непрерывные сигналы, они заполняют этот пробел.
Но есть факторы, влияющие на возникновение шума с удвоенной силой. А именно:
- злоупотреблением алкоголем;
- чрезмерное употребление крепкого кофе и чая;
- травмы головы;
- инфекции вирусного характера;
- остеохондроз;
- эндокринные заболевания;
- проблемы с сердцем и почками;
- отит;
- постоянная усталость.

Диагностика
Пациенту назначают индивидуальный курс лечения. Врач учитывает причины болей в пояснице, возраст, пол и особенности организма пациента. Лечение люмбалгии продлится от 3 до 6 недель. Пациент проходит процедуры 2–3 раза в неделю. Боль в пояснице пройдёт после первой недели лечения. Курс составляется из следующих процедур:
Если люмбалгия возникла из-за сдвига межпозвонковых дисков, мы возвращаем их на место с помощью авторской гимнастики наших врачей — кинезиотерапии. Она быстро снимает боль в пояснице. Процедуры гирудотерапии (лечение пиявками) нормализуют кровообращение и обмен веществ. После сеансов рефлексотерапии (иглоукалывания) проходят отёк и воспаление. Для быстрого выздоровления во время лечения нужно соблюдать постельный режим и меньше двигаться.
Когда проявилась люмбалгия поясничного отдела позвоночника, лечение рекомендуется поддерживать ношением специализированных поясничных корсетов (различаются по уровню жесткости, потому назначать их может только лечащий врач) и наложением компрессов с использованием шерстяных поясов и согревающих мазей.
Мы поддерживаем пациентов после окончания курса лечения. Врач выдаёт пациенту методичку с упражнениями для самостоятельного укрепления позвоночника. Он посоветует, какой образ жизни вести, чтобы боль в пояснице не вернулась. Пациент может бесплатно посещать нашего врача в течение года после окончания курса.
Диагностика
Диагностику заболевания, основанную на первичном осмотре больного, характере его жалоб на боли в пояснице и ноге, проводит врач невролог. Врач назначает дополнительные лабораторные и инструментальные обследования пациента:
- рентгенологические исследования зоны поясницы и тазовой области;
- компьюторную томографию;
- магнитно-резонансную томографию пояснично-крестцового отдела позвоночника;
- ультразвуковое исследование почек и органов брюшной полости;
- лабораторные анализы.
Дополнительные исследования позволят оценить состояние костей, суставов, определить наличие грыж межпозвоночного диска, они нужны и для дифференциальной диагностики, исключения переломов, опухолевых процессов и таких заболеваний, как спондилит, миозит мышц спины.
Симптомы
Разумеется, при люмбалгии основным симптомом являются боли в поясничном отделе, ведь именно этим клиническим признаком обусловлено существование обсуждаемого медицинского термина.
Но, во-первых, патологии присущи и другие проявления, а во-вторых, болевой симптом имеет свою специфику, что может говорить о причинах развития патологического процесса.
Итак, клиническая картина при люмбалгии следующая:
- Первый симптом — болезненные ощущения, которые носят разный характер. В одних случаях возникает резкая боль, в других она тупая и ноющая.
- Боли могут быть приступообразными (в этом случае они цикличны) или постоянными.
- В зависимости от специфики поражений позвоночных сочленений или других причин, боли локализуются с одной стороны или охватывают весь поясничный отдел.
- В случае люмбалгии боли усиливаются при движениях, нагрузках, кашле, пальпации, часто иррадиируют в тазовую область и ноги.
- Помимо болезненных ощущений, если речь идет о поражении спинных нервов, в поясничном отделе может неметь кожа, «бегать мурашки», покалывание.
- Скованность мышц поясницы и связок позвоночника, их ригидность.
В некоторых случаях наблюдаются расстройства стула, мочеиспускания, у мужчин появляются проблемы с потенцией.
Симптомы болезни
Основной признак люмбоишиалгии – острые прострелы (резкая боль стреляющего характера) в области ягодиц и задней части голеней, иррадиирующие в нижние конечности. Боль провоцируется резкими движениями, поднятием тяжестей, чиханием, кашлем. Приступы могут продолжаться несколько минут или несколько суток.
У больного могут наблюдаться и другие симптомы:
- понижение или потеря чувствительности кожи ягодиц и пораженной ноги;
- скованность в пояснице;
- мышечное напряжение;
- болезненность при становлении на ногу;
- судороги в икроножной мышце;
- онемение пальцев стопы;
- бледность кожного покрова в области крестца;
- повышение температуры тела;
- озноб и лихорадка;
- слабость в ногах;
- нарушение пищеварения;
- затруднение и болезненность мочеиспускания и дефекации;
- зуд, жжение или подкожная пульсация.
При отсутствии лечения нарушается циркуляция крови. Со временем люмбаго с ишиасом может вызвать недержание мочи и кала, половую дисфункцию, стать причиной уменьшения мышечной массы одной конечности и привести к инвалидности.


