Люмбалгия
Содержание:
- Диагностика
- Прогноз и профилактика заболевания
- Причины патологии
- Боли при поясничной грыже позвоночника
- Рентгенография поясничного отдела позвоночника – люмбоишиалгия
- Люмбалгия причины
- Причины люмбалгии
- Причины
- Чем опасна люмбалгия?
- Лечение
- Локализация
- Судороги в ногах, судороги пальцев ног. Как избавиться от судорог в ногах. Что делать при судорогах?
- Возможные осложнения и меры их профилактики
- Лечение спондилолистеза в СПБ
Диагностика
Для установления уровня
поражения большое значение имеет топическая диагностика. Основные корешковые
синдромы представлены в таблице:
| Корешок |
Сенсорные нарушения |
Двигательные нарушения |
Рефлексы |
| С3, С4 |
Надплечье | Диафрагма | |
| С5 | Передняя поверхность плеча, дельтовидная область |
Дельтовидная мышца и частично двуглавая мышца плеча |
Снижение рефлекса с двухглавой мышцы плеча |
| С6 | Лучевая поверхность плеча и предплечья, большой палец |
Трехглавая мышца плеча, круглый пронатор, большая грудная мышца, часто мышцы возвышения большого пальца |
Снижение или отсутствие рефлекса с двухглавой мышцы плеча |
| С7 | Средний и указательный пальцы |
Мелкие мышцы кисти, особенно возвышения мизинца |
Снижение или отсутствие рефлекса с трехглавой мышцы плеча |
| С8 | Мизинец | Четырехглавая мышца бедра |
Снижение рефлекса с трехглавой мышцы плеча |
| L3 | Передняя поверхность бедра |
Четырёхглавая мышца бедра, передняя большеберцовая мышца |
Снижение коленного рефлекса |
| L4 | Медиальная поверхность голени |
Разгибатели большого пальца стопы |
|
| L5 |
Медиальная поверхность стопы, большой палец |
Сгибатели стопы |
Снижение или выпадение ахиллова рефлекса |
| S1 | Латеральная поверхность стопы, мизинец |
Радикулопатия требует
проведения КТ или МРТ пораженного уровня позвоночника. Для того чтобы оценить
уровень исследования необходимо выяснить симптомы заболевания неврологический
статус во время приема. Если уровень поражения установить не возможно,
назначается электромиография, которая помогает топировать пораженный корешок,
но не позволяет установить причину.
Если нейровизуализация не выявляет атомических изменений, необходимо исследование спинномозговой жидкости для исключения инфекционных и воспалительных причин, а так же определение уровня глюкозы в крови для исключения диабета.
Прогноз и профилактика заболевания
Необходимо рекомендовать больному по возможности быстрее возвращаться к привычной дневной активности, поскольку неадаптивное болевое поведение является основным барьером к выздоровлению. Кроме того, сопутствующая депрессия также негативно влияет на результаты лечения. При сохранении боли >4–6 нед целесообразно к анальгетической терапии добавить антидепрессанты. Патогенетически наиболее оправданно использовать для лечения болевых симптомов антидепрессанты, воздействующие на обе нейромедиаторные системы (серотонин- и норадренергическую). Трициклические антидепрессанты (ТЦА), блокирующие обратный захват серотонина и норадреналина, обладают бóльшими, чем селективные антидепрессанты, потенциальными возможностями. ТЦА успешнее воздействуют на болевые симптомы и приводят к более полноценной ремиссии депрессии. Новый класс препаратов – антидепрессанты двойного действия, блокирующие обратный захват серотонина и норадреналина, обладают высокой анальгетической эффективностью и более благоприятным спектром побочных эффектов, чем ТЦА. Соотношение эффективность/безопасность оптимальное именно у антидепрессантов двойного действия (дулоксетин, венлафаксин). В восстановительном периоде рекомендуются активные упражнения для укрепления мышечного корсета.
Причины патологии
Болезнь развивается при защемлении, травмировании либо воспалении седалищного нерва.
Вызвать подобную ситуацию способны разнообразные факторы:
- травмирование области спины;
- корешковый синдром;
- хронические заболевания позвоночника (остеохондроз, межпозвоночная грыжа, артроз, остеопороз, спондилит, сколиоз, протрузия);
- доброкачественные или злокачественные новообразования в области позвоночного столба;
- инфекции, поражающие нервные стволы;
- воспаление мускулатуры спины;
- воспалительные процессы в кровеносных сосудах крестца;
- патологии тазобедренного сустава;
- болезни органов брюшной полости;
- продолжительное нахождение в сидячем положении;
- неудачные инъекции в эпидуральную полость;
- послеоперационные осложнения.
Повышают риск развития болезни и провоцируют рецидивы при хронической форме:
- переохлаждение организма;
- продолжительное нахождение в неудобной позе;
- длительная работа за компьютером;
- неправильное выполнение упражнений во время занятий спортом;
- усиленные физические нагрузки;
- постоянные работы в огороде (иногда люмбоишиалгию именуют болезнью дачников);
- нарушение осанки;
- дегенеративные процессы в позвоночнике, связанные с возрастом;
- лишний вес;
- частые стрессовые ситуации;
- депрессии;
- беременность;
- злоупотребление алкоголем;
- курение.
Боли при поясничной грыже позвоночника
Виды боли при грыже поясничного отдела позвоночника:
- Люмбаго (прострел) – возникновение острой внезапной боли в поясничной области, связанной с каким-то физическим движением, вызвавшим смещение межпозвонкового диска. Одновременно происходит мгновенный защитный спазм мышц спины, усиливающий боль. Признаки грыжи позвоночника поясничного отдела, осложненной люмбаго: больной застывает в той позе, в которой застала его боль. Приступ может продолжаться от нескольких минут до суток и пройти так же внезапно, как и начался или уменьшится под действием медикаментозной терапии. Причиной прострела чаще всего являются подъем тяжести или резкий поворот туловища, поэтому он чаще встречается у мужчин в молодом и среднем возрасте.
- Ишиас (пояснично-крестцовый радикулит) – внезапное ущемление поясничных корешков спинномозговых нервов. Продолжением корешков является седалищный нерв, расположенный в области ягодицы и задней поверхности нижней конечности. Основным симптомом межпозвоночной грыжи пояснично-крестцового отдела, осложненной ишиасом, является появление жгучей односторонней боли в ноге по ходу седалищного нерва.
- Постоянная или возникающая периодически болезненность в пояснице самого разного характера и интенсивности: ноющая, дергающая, острая, жгучая и т.д. в основном за счет раздражения нервных окончаний.
Как снять боль
Если прострел начался внезапно нужно:
- перестать двигаться или принять позу, способствующую уменьшению боли;
- попросить окружающих вызвать скорую помощь;
- если есть возможность, принять любой обезболивающий препарат (анальгин, диклофенак, парацетамол и т.д.);
- на поясницу нанести обезболивающую мазь (Вольтарен, Фастум-гель);
- если получится, лечь на пол на спину, согнув ноги в коленях и подложив под колени подушку.
Экстренная медицинская помощь:
- лечение начинается с внутримышечного введения любого обезболивающего средства из группы нестероидных противовоспалительных средств (НПВС) – диклофенак, нимесулид, ибупрофен кетопрофен и др.;
- одновременно вводят лекарство, снимающее спазм мышц поясницы (миорелаксант), например, Мидокалм;
- Нейромультивит (витамины группы В), усиливает обезболивающее действие остальных лекарств;
- если боль не снимается, лечение продолжают выполнением паравертебральной блокады: подкожно в место выхода спинномозговых корешков вводят раствор новокаина или лидокаина;
- если и это не помогает, лечение продолжают в условиях стационара, делают эпидуральную блокаду: вводят обезболивающее средство в эпидуральное пространство, расположенное между твердой оболочкой спинного мозга и позвонками.
Рентгенография поясничного отдела позвоночника – люмбоишиалгия
По данным частной медицинской практики Сарклиник (Саратов) на рентгенограммах при люмбоишиалгии наблюдаются сколиоз поясничного отдела позвоночника, сглаженность поясничного лордоза. Грыжи Шморля встречаются реже, чем при люмбалгии. Отмечаются снижение высоты межпозвоночных промежутков, боковое смещение тела позвонка, рыбьи позвонки. Часто встречаются врожденные аномалии развития пояснично-крестцового отдела позвоночника. Они способствуют снижению статической устойчивости позвоночника, ускоряют развитие дегенеративных изменений в смежном с аномалией диске при повышенной физической нагрузке.
Люмбалгия причины
Основные причины люмбалгии – ушиб поясницы, постоянное систематическое физическое переутомление, чрезвычайно сильное физическое усилие, резкое движение, порывистое движение, охлаждение поясницы, переохлаждение поясницы, ОРВИ (острые респираторные вирусные инфекции), обострение очагов фокальной инфекции, поднятие тяжестей, физический труд.
У детей люмбалгия может быть связана с интенсивным увеличением роста (до 7 – 10 см за год) и массы тела, сто способствует нестабильности позвоночника. Иногда могут наблюдаться поперечно расположенные стрии – белесоватые полоски.
Причины люмбалгии
К общим причинам патологического состояния относят:
-
Чрезмерная физическая нагрузка. Боли возникают в результате укорочения и уплотнения мышц, что вызывает сильное давление на суставы и развитие в них воспалительных процессов.
-
Травмы. Имеют вид компрессионных переломов или вывиха дисков позвоночника в результате смещения позвоночных дисков или разрыва связок и тканей при резком поднятии тяжелых грузов. У спортсменов в тяжелой весовой категории возможен отрыв поперечного отростка первого позвонка области поясницы и разрыв волокон мышц.
-
Длительное нахождение в неудобном положении. Связано с профессиональной деятельностью, сном в неудобной позе, сопровождается мышечным спазмом.
-
Беременность. В этот период наблюдается быстрый набор массы тела и сильная нагрузка на позвоночник, а также отечность тканей в результате задержки жидкости
-
Гиподинамия. Приводит к плохой циркуляции крови, потере дисками позвоночника эластичности и ослаблению мышечных волокон, поддерживающих позвоночный столб. При этом наблюдается уплотнение соединяющих позвонки связок, в результате чего уменьшается расстояние между ними и сдавливается спинной мозг.
-
Сколиоз в значительной степени. Приводит к смещению позвонков, их активности сверх нормы и быстрой потере тканями дисков своих свойств. При неправильной осанке увеличивается нагрузка на фасеточные суставы с одной из сторон – по этой причине развивается воспалительный процесс и возникают боли.
-
Переохлаждение. Приводит к спазмированию сосудов и нарушению циркуляции крови, может вызвать аутоиммунный воспалительный процесс в суставах.
-
Чрезмерная масса тела. При ожирении нагрузка на позвоночник и его диски увеличивается, наблюдается дефицит влаги и происходит их истончение и потеря эластичности. При этом расстояние между позвонками уменьшается, в результате чего происходит ущемление мягких тканей.
-
Стрессы. При сильных переживаниях мышцы спазмируются, нарушается циркуляция крови, давление на структуры позвоночника увеличивается/
-
Возрастные изменения. Приводят к слабости мышц, потере дисками жидкости и упругости, развитию дегенеративных процессов в суставах, нарушению осанки.
Причины
Многие специалисты считают, что люмбалгия – это расплата человека за прямохождение. Многих последствий вертикального положения тела можно избежать, следуя советам врачей о поддержании правильной осанки и постоянной тренировке мышц спины. Однако не всегда мы прислушиваемся к этим советам.
Кроме того, любые боли в позвоночнике становятся следствием превышения допустимых нагрузок: Человек поднимает тяжести (разово или регулярно), набирает слишком большой вес, мало двигается. Люмбалгия появляется у большинства людей после 30-40 лет. Многочисленны случаи появления боли в пояснице в юношеском и даже детском возрасте, хотя боль в этом возрасте носит преимущественно травматический или не связанный с позвоночником характер.
Чем опасна люмбалгия?
При хронической форме люмбалгии, в которую переходит заболевание при отсутствии своевременного лечения суставов и позвоночника, происходит учащение приступов боли в пояснице, с ростом их продолжительности и интенсивности.
Люмбоишалгия- одно из тяжелых осложнений люмбалгии, сопровождающееся такими симптомами, как: боль, жар или похолодание в зоне поясницы. Внезапно возникающие, зачастую односторонние боли в пояснице, отдающие в зону ягодиц и распространяющиеся по задней поверхности бедра и до колена. По истечении некоторого времени, боли опускаются еще ниже, и пациент с трудом выпрямляет ногу, при ходьбе сильно хромает.
Ишиас – еще одно осложнение люмбалгии. Приступ ишиаса вызывается поражением спинномозговых корешков пояснично-крестцового отдела и приводит к слабости и онемению в ноге. Сдавливание корешков спинного мозга особенно опасно тем, что в сложных случаях приводит к параличу ног.
Лечение
Лечение синдрома запястного канала необходимо начинать как можно раньше и под наблюдением врача. В первую очередь следует лечить первопричины, такие как диабет или артрит. Без лечения, течение заболевания, как правило, имеет тенденцию к прогрессированию.
Лекарственная терапия
В ряде случаев различные лекарственные средства могут облегчить боль и воспаление, связанные с синдромом запястного канала. Нестероидные противовоспалительные средства, такие как аспирин, ибупрофен и другие безрецептурные препараты-болеутолители могут облегчить симптомы, которые появились недавно или вызваны напряжённой деятельностью. Мочегонные для приёма внутрь помогают снизить отёк. Возможно введение кортикостероидов (преднизон, гидрокортизон) или лидокаина (местный анестетик) путем инъекции непосредственно в запястье или (для кортикостероидов) приёма внутрь с целью снижения сдавления срединного нерва и обеспечения быстрого временного облегчения у лиц со слабыми или непостоянными симптомами.
Физические упражнения
У тех пациентов, у которых симптомы ослабли, могут оказаться полезными упражнения, направленные на растяжение и укрепление. Такие упражнения можно проводить под контролем физиотерапевта, который имеет подготовку по применению упражнений для лечения физических повреждений, либо специалиста по профессиональным заболеваниям, имеющего подготовку в обследовании пациентов с физическими повреждениями и оказании им помощи в приобретении навыков улучшения собственного здоровья и самочувствия.
Хирургическое лечение
Операция раскрытия запястного канала (англ. «carpal tunnel release») является одним из наиболее распространённых хирургических вмешательств, выполняемых в Соединённых Штатах Америки. Обычно оперативное вмешательство рекомендуется, если симптомы длятся более 6 месяцев, и операция заключается в разделении пучков соединительной ткани, окружающих запястье, для снижения давления на срединный нерв. Операция выполняется под местной анестезией и не требует длительного нахождения в стационаре (в США она выполняется амбулаторно). Многим пациентам требуется операция на обеих кистях. Выделяют два типа операции раскрытия запястного канала:
1. Открытая операция, традиционное вмешательство, используемое при лечении синдрома запястного канала. Состоит в выполнении разреза длиной до 5 см на запястье, после чего пересекают связку запястья для увеличения объёма запястного канала. Как правило, операцию проводят под местной анестезией в амбулаторных условиях, если только нет исключительных медицинских обстоятельств.
2. Считается, что эндоскопическое вмешательство позволяет достичь более быстрого восстановления функции и меньшего послеоперационного дискомфорта по сравнению с традиционной открытой операцией раскрытия канала. Хирург выполняет два разреза (около 1-1,5 см каждый) на запястье и ладони, вводит подключенную к специальной трубке камеру, и осматривает ткани на экране, после чего рассекает связку запястья. Эта эндоскопическая операция, выполняемая через два прокола, обычно проводится под местной анестезией, эффективна и сопровождается минимальным образованим рубцов и малой болезненностью в области рубца, либо эти нежелательные явления отсутствуют. Также существуют методики проведения эндоскопического вмешательства по поводу синдрома запястного канала через один прокол.
Хотя облегчение симптомов может наступить сразу после операции, полное восстановление после вмешательства на запястном канале может длиться месяцами. Иногда из-за рассечения связки запястья происходит утрата силы. Для восстановления силы пациенты должны проходить физиотерапию в послеоперационном периоде. Некоторым пациентам требуется изменение вида трудовой деятельности или даже смена места работы на время восстановления после операции.
Рецидив синдрома запястного канала после лечения встречается редко. Обычно, 80-90% пациентов полностью избавляются от симптомов заболевания после рассечения поперечной связки запястья. В некоторых случаях во время операции проводится невролиз — иссечение рубцовых и измененных тканей вокруг нерва, а также частичное иссечение сухожильных влагалищ.
Иногда при длительной и выраженной компрессии нерва происходит его необратимое повреждение. В этих случаях симптомы болезни могут сохраняться и даже усиливаться после операции. В некоторых случаях досаждающая боль может быть обусловлена наличием тендовагинита или артрита суставов.
Локализация
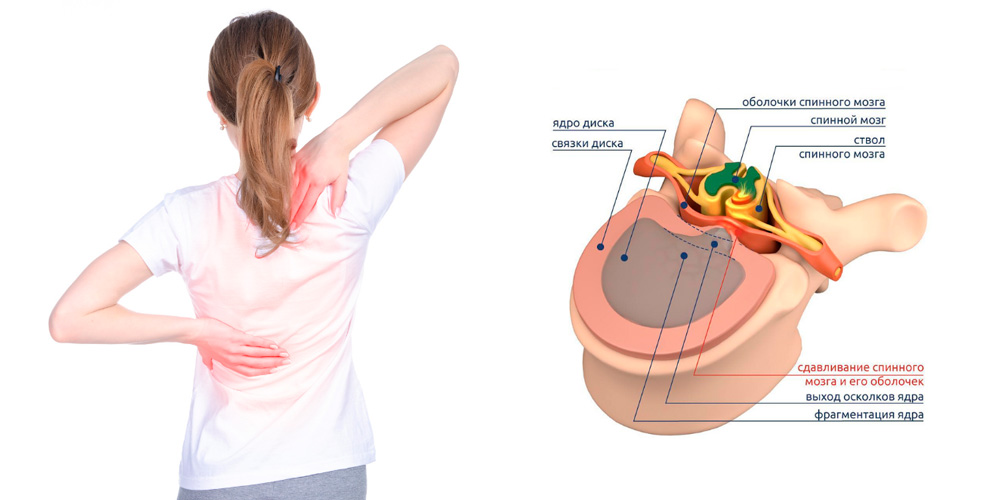 Парамедианная грыжа диска локализируется в шейном, грудно, поясничном и пояснично-крестцовом отделе
Парамедианная грыжа диска локализируется в шейном, грудно, поясничном и пояснично-крестцовом отделе
Шейный отдел (сегмент С5-С6)
Шейные позвонки отличаются наибольшей уязвимостью при травме. Это связано с их небольшими размерами, большой подвижностью и недостаточно развитым мышечным корсетом. Парамедианная грыжа в шейном отделе возникает из-за травмирования (часто при ДТП), резкого (хлыстового) запрокидывания головы назад, физиологических аномалий и воспаления в мягких тканях.
Симптоматическая картина включает: болезненные ощущения в верхних конечностях, слабость, головные боли и неспособность выполнять повседневные задачи.
Хотите узнать больше о грыже шейного отдела? Читайте нашу статью.
Грудной отдел (сегмент Т7-T8)
Парамедианная грыжа в грудном отделе встречается редко. Диагностируется трудно, так как может маскироваться под стенокардию, пневмонию, инфаркт миокарда и абсцесс легкого. Больной ощущает боль и чувство давления в груди, особенно при наклоне вперед. Возможна гипоксия и одышка.
Поясничный отдел (сегмент L4-L5)
Парамедианная грыжа в поясничном отделе диагностируется у людей, ведущих малоподвижный образ жизни с сидячей работой. У них из-за фиксированного состояния позвоночника увеличивается давление именно на межпозвоночные диски в сегменте L4-L5, что приводит к нарушению кровообращения и целостности окружающих анатомических структур. Больной страдает от болезненности в пояснице, распространяющейся на ноги.
Пояснично-крестцовый отдел (сегмент L5-S1)
Медианно парамедианная грыжа диска L5-S1 является наиболее распространенной. Это связано с большой нагрузкой на данную область в любом положении тела. Она часто дает серьезные осложнения, среди которых неврологические расстройства, дисфункция внутренних органов, невозможность совершать движения. Если возникает «синдром конского хвоста», операции не избежать.
Все про грыжи поясничного отдела читайте в этой статье.
Судороги в ногах, судороги пальцев ног. Как избавиться от судорог в ногах. Что делать при судорогах?
Судороги –симптом нарушения работы нервной системы или мышц. Судороги могут быть неэпилептической природы (нарушение кальциево-фосфорного обмена, крампи-синдром и др.) или проявлением эпилепсии. Наша задача – найти причину судорог.
Неэпилептические судороги в ногах или других частях тела и непроизвольные подергивания отдельных пучков мышц (фасцикуляции) характерны для
- нарушений кальциево-фосфорного обмена,
- полинейропатии,
- полимиозита,
- Боковой амиотрофический склероз (БАС). Болезнь двигательного нейрона. Лечение бокового амиотрофического склероза в клинике «Эхинацея»”>болезни мотонейрона,
- миелопатии.
Они связаны с повышенной спонтанной активностью спинного мозга.
Симптоматическая эпилепсия – симптом страдания коры головного мозга. Судорогами могут сопровождаться многие заболевания нервной системы, в т.ч. нейроинфекций, рассеянного склероза, алкоголизма, ревматических заболеваний. В поврежденном участке коры нарастает патологическая биоэлектрическая активность, очаг возбуждения захватывает все более обширный участок коры, вплоть до генерализации (распространение практически на всю кору головного мозга). Врожденная эпилепсия – это судорожные состояния, возникающие из-за врожденных особенностей строения и функции головного мозга.
Эпилептическая активность в различных отделах коры вызывает различные симптомы:
- судороги в ногах (икрах, пальцах) и других частях тела,
- сумеречное состояние сознания или его утрату,
- обонятельные, зрительные, слуховые ощущения, галлюцинации,
- неконтролируемое поведение и др.
При появлении каких-либо повторяющихся симптомов эпилепсии мы предложим Вам выполнить обследование:
- МР-томография по эпилептологической программе,
- ЭЭГ,
- анализ крови для исключения судорог, связанных с нарушением кальциево-фосфорного обмена.
Эпилепсия без лечения может прогрессировать, с расширением эпилептогенного участка коры. На основании данных обследования мы подберем подходящий в данном лучае противосудорожный препарат. При правильном подборе и регулярной приеме препарата приступы прекращаются и в большинстве случаев со временем эпилептическая активность снижается. При оптимальном исходе через 1-3 года противосудорожную терапию можно отменить.
Судороги при нарушении кальциево-фосфорного обмена не являются эпилепсией.
Судорожные сокращения мышц встречаются в основном при отклонениях в работе паращитовидных желез: гиперпаратиреозе и гипопаратиреозе. В легких случаях наблюдаются судороги в ногах (днём или ночью), выраженные в спазмах икроножных мышц и мышц стоп (крампи-синдром). В тяжелых случаях – вплоть до генерализованных судорог. Эффективное лечение возможно после точно установленного диагноза. Подробнее…
Судороги в ногах при беременности могут возникнуть из-за дефицита питательных веществ. В таком случае мы подберем мягкие и щадящие препараты для восполнения дефицита кальция и фосфора, которые можно применять во время беремености.
При появлении судорог ног или других частей тела основная задача предотвратить травмы, которые он может получить. При этом не рекомендуется препятствовать судорогам, удерживая ноги, руки, голову и другие части тела неподвижно.
При судорожном приступе порядок оказания помощи следующий:
- Позвонить в службу скорой помощи;
- Разместить пострадавшего на горизонтальной поверхности, обязательно подложив ему под голову подушку или подручные средства (рюкзак, сумка, свернутая куртка);
- Также, при судорогах в ногах или других частях тела, необходимо контролировать слюноотделение. Если оно обильно, то больного нужно повернуть набок, так чтобы в дыхательные пути не попадала избыточная слюна;
- Нужно внимательно следить за течением судорожного припадка, чтобы в дальнейшем привести врачу максимальную информацию о приступе;
Ноги пострадавшего желательно приподнять; - При открытом рте, нужно зафиксировать челюсть, вставив мягкий предмет (носовой платок, перчатку, часть шарфа) между зубов. Это поможет предотвратить прикусывание языка, закрытие дыхательных путей и повреждение зубов;
- При плотно сомкнутых челюстях, не пытайтесь разжать их силой или вставляя между зубами твердые предметы. При таких действиях судороги могут стать причиной получения травм.
Возможные осложнения и меры их профилактики
Лечебные блокады отличаются крайне низким процентом осложнений – 0,5%. Это могут быть реакции на препараты, симптомы интоксикации (рвота, головокружение, сердцебиение), повреждения сосудов в местах инъекций. Чтобы профилактировать осложнения, вводят дополнительные препараты, а после процедуры пациенту рекомендуется 1-2 часа полежать. Не рекомендовано сразу сильно нагружать себя физически, что часто бывает, потому что люди избавляются от боли
Если не проявлять осторожность в плане двигательной активности, симптоматика вернется и будет более сильной
При блокадах позвоночника возможны кровотечения, инфицирование прокола, повреждение внутренних оболочек, мягких тканей. Последнее обычно связано с неопытностью врача. Также может развиться анафилактический шок. Поэтому процедуру проводят только в медицинском учреждении. Для предупреждения осложнений делают пробную инъекцию.
При блокаде пяточной шпоры у 15-20% людей бывают осложнения. Чаще всего они случаются из-за неправильного введения глюкокортикостероидов и индивидуальной реакции на них. Это может быть отмирание мягких тканей, нагноение, разрыв пяточной фасции. Нужно каждый день после процедуры самостоятельно осматривать пятку, чтобы вовремя заметить негативную реакцию. Ее первые признаки – это боль, почернение и/или покраснение кожи, онемение. Осложнения могут быть отсроченными и возникать даже через несколько недель после процедуры. Это объясняется пролонгированным действием глюкокортикостероидов.
Лечение спондилолистеза в СПБ
При лечении листеза основной целью является устранение симптоматики и улучшение качества жизни. Для достижения цели используют консервативный и хирургический методы лечения.
К консервативным относят укрепление мышечного каркаса позвоночника, прием медикаментов (нестероидные противовоспалительные средства, миорелаксанты, анксиолитики), в крайних случаях используют наркотические анальгетики.
Один из видов устранения симптоматики – это эпидуральное введение стероидных препаратов.
Важно помнить что нет медикаментов которые излечат. Все они направлены лишь на уменьшение симптоматики
Важную роль в лечении листеза отыгрывает физиотерапия:
- ЛФК
- Компьютерное вытяжение
- Ультразвуковая терапия
- Остеопатия
- Мануальная терапия
- Лечебные массажи.
В Клинике Позвоночника доктора Разумовского Вам с индивидуальным подходом подберут упражнения и методы физиотерапии. Грамотно подобраны методы лечения и составленная лечебная физкультура позволят укрепить мышечный корсет, увеличить подвижность в позвоночнике.
К хирургическому лечению прибегают лишь в случаях запущенности пациентом патологии либо предшествующее консервативное лечение не дало результатов.


