Переломы плюсневых костей
Содержание:
- Внешние мышцы и сухожилия стопы
- Симптомы Переломов плюсневых костей:
- Боль при травмах плюсневых костей
- Вальгусная деформация большого пальца стопы: лечение без операции
- Где и как лечат вальгусную деформацию стопы
- Разновидности
- Первая помощь при травме стопы
- Оперативные методики лечения вальгусной деформации стопы
- Последствия и возможные осложнения перелома плюсневых костей
- Перелом пятой плюсневой кости
- Хирургическое лечение перелома плюсневых костей
- Первая помощь при травме
- Консервативное лечение перелома плюсневых костей
- Лечение Переломов плюсневых костей:
- Факторы, ведущие к перелому
- Виды пластиковых повязок.
Внешние мышцы и сухожилия стопы
Задняя большеберцовая мышца
Задняя большеберцовая мышца начинается от задней поверхности большеберцовой и малоберцовой костей (под икроножной мышцей в заднем мышечном футляре голени). Сухожилие этой мышцы на своем пути к стопе огибает сзади внутреннюю лодыжку.
Главная точка прикрепления мышцы – бугристость ладьевидной кости и медиальная клиновидная кость. Также от сухожилия отходят пучки, прикрепляющиеся к основаниям 2-й, 3-й и 4-й плюсневых костей, промежуточной и латеральной клиновидным костям и кубовидной кости.
Мышца и ее сухожилие играют важную роль в формировании и поддержании внутреннего свода стопы.
Сокращение задней большеберцовой мышцы осуществляет инверсию (вращение внутрь) стопы и подошвенное сгибание стопы и голеностопного сустава.
Дисфункция задней большеберцовой мышцы, в т.ч. разрыв ее сухожилия, может становится причиной приобретенного плоскостопия.
Передняя большеберцовая мышца
Передняя большеберцовая мышца начинается от верхних двух третей наружной поверхности большеберцовой кости. Сухожилие ее прикрепляется к медиальной клиновидной и 1-ой плюсневой кости стопы.
Мышца осуществляет тыльное сгибание и инверсию стопы.
Повреждение общего малоберцового нерва, иннервирующего мышцу, или сухожилия этой мышцы приводит к свисанию стопы.
Короткая малоберцовая мышца
Короткая малоберцовая мышца начинается от нижних двух третей наружной поверхности малоберцовой кости. Сухожилие ее проходит позади наружной лодыжки, идет вдоль наружной поверхности пяточной кости, располагаясь выше сухожилия длинной малоберцовой мышцы, и прикрепляется в бугристости основания 5-й плюсневой кости.
Мышца осуществляет эверсию (вращение наружу) стопы и обеспечивает динамическую стабилизацию наружного отдела стопы и голеностопного сустава. Травма стопы, сопровождающаяся ее инверсией, может приводить к повреждению сухожилия этой мышцы.
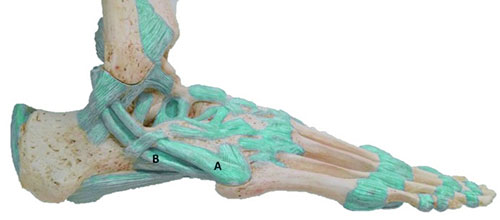
А – сухожилие короткой малоберцовой мышцы, В – сухожилие длинной малоберцовой мышцы
Длинная малоберцовая мышца
Длинная малоберцовая мышца начинается от малоберцовой кости выше короткой малоберцовой мышцы. Сухожилие ее также проходит позади наружной лодыжки, продолжается на стопу и прикрепляется к медиальной клиновидной и 1-ой плюсневой кости.
Основной функцией мышцы является подошвенное сгибание 1-го луча стопы. Также она осуществляет подошвенной сгибание и эверсию стопы. Мышца участвует в поддержании поперечного свода стопы и обеспечивает латеральную динамическую стабильность голеностопного сустава.
Длинный сгибатель 1-го пальца (FHL)
Мышца начинается на задней поверхности голени (задний мышечный футляр) и прикрепляется к нижней (подошвенной) поверхности дистальной фаланги 1-го пальца.
Мышца осуществляет сгибание (подошвенное сгибание) и инверсию стопы. Также она сгибает 1-ый палец.
Длинный разгибатель 1-го пальца (EHL)
Эта мышца расположена между передней большеберцовой мышцей и длинным разгибателем пальцев в переднем мышечном футляре голени. Прикрепляется она к основанию дистальной фаланги 1-го пальца. Длинный разгибатель 1-го пальца разгибает (выпрямляет и поднимает) первый палец, осуществляет тыльное сгибание стопы и участвует в эверсии и инверсии стопы.
Длинный сгибатель пальцев (FDL)
Это одна из трех мышц, начинающихся на задней поверхности голени (задний мышечный футляр), двумя другими являются длинный сгибатель 1-го пальца и задняя большеберцовая мышца. Длинный сгибатель пальцев прикрепляется к нижней (подошвенной) поверхности дистальных фаланг малых пальцев стопы.
Мышца осуществляет сгибание малых пальцев стопы.
Длинный разгибатель пальцев (EDL)
Мышца начинается широким основанием на передней поверхности большеберцовой и малоберцовой костей и межкостной мембране. На стопе она разделяется на 4 сухожилия, прикрепляющиеся к 4 малым пальцам. Каждое сухожилие на уровне ПФС разделяется на 3 пучка, центральный пучок прикрепляется к основанию средней фаланги, два латеральных пучка объединяются и прикрепляются к дистальной фаланге.
Основной функцией длинного разгибателя пальцев является разгибание пальцев. Однако она также участвует в тыльном сгибании стопы и голеностопного сустава.
Симптомы Переломов плюсневых костей:
Усталостные переломы плюсневых костей в литературе известны как «маршевый перелом», «перелом Дойчлендера», а перелом широкой части основания V плюсневой кости как «перелом Джонса».
Локализация переломов плюсневых костей зависит от механизма травмы. Так, при прямом механизме травмы чаще подвергаются переломам II, III, IV плюсневые кости, при непрямом — относительно чаще наружные, т. е. IV и V. Переломы основания плюсневых костей при непрямом механизме травмы возникают чаще, чем при прямом — соответственно в 30,7 и 17,9% случаев; диафизарные переломы этих костей значительно чаще возникают при прямой травме, чем непрямой (соответственно 45,3 и 29,3%).
В свежих случаях переломов плюсневых костей клиническая картина не всегда типична и зависит от характера травмы, локализации перелома, количества сломанных костей, наличия или отсутствия значительного смещения отломков. Обычные симптомы, постоянно встречающиеся при переломах: деформация, крепитация, подвижность костных отломков — определяются очень редко. Величина отека при переломах плюсневых костей зависит от тяжести повреждения и количества сломанных костей.
При переломе основания V плюсневой кости наблюдается ограниченная припухлость на тыльно-наружной поверхности стопы в зоне повреждения. Нередко отек распространяется на наружную поверхность голеностопного сустава.
Боль при травмах плюсневых костей
Симптомом, который характеризует факт травмы или заболевания плюсневой кости, является боль в плюсневых костях . Этот симптом может указывать на то, что плюсна была, например, сломана, вывихнута кость, растянута, растянута или просто ушиблена. Кроме того, в этой части стопы может появиться воспаление, которое также вызывает боль. Воспаление плюсневой кости может быть вызвано, среди прочего, бурситы, плоскостопие, так называемые палец бегуна, или так называемый молоток пальцем. В этом случае чаще всего наблюдается боль в плюсне при ходьбе .
Боль и онемение в плюсневой области проявляются метатарзалгией Мортона, то есть давлением на подошвенный нерв. Другие обстоятельства, вызывающие боль в средней части стопы, включают: дегенеративные изменения, неудобная и несоответствующая обувь, неправильное положение стопы при ходьбе и занятиях спортом, перегрузки в результате изнурительных тренировок, слишком долгих маршей и т. д.
Ощущение боли в плюсне также может предвещать такие заболевания, как хроническая венозная недостаточность, подагра, периферические невропатии или пяточная шпора. Более того, беременные (особенно в последнем триместре беременности) и люди с избыточным весом могут жаловаться на боли в середине стопы.
Вальгусная деформация большого пальца стопы: лечение без операции
Решение о целесообразности консервативной терапии халюс вальгус должен принимать профильный врач — подиатр, подолог (занимаются лечением стоп) или ортопед, ведь такая тактика оправдана только при незначительных отклонениях сустава от нормального положения.
Основные терапевтические направления на ранних стадиях:
- снятие дискомфорта, появляющегося при ходьбе или длительном нахождении на ногах;
- коррекция положения искривленных больших пальцев стоп;
- достижение оптимального веса, определяемого соответственно полу и возрасту больного;
- снижение физической нагрузки на поврежденные суставы.
Основой любого терапевтического плана, направленного на устранение халюс вальгус, является подбор для пациента удобной и достаточно широкой обуви, не стесняющей деформированные пальцы ног.
Чтобы нагрузка при ходьбе распределялась правильно, рекомендуется повседневное ношение различных ортопедических конструкций: индивидуально подобранных стелек, супинаторов, валиков, которые устанавливаются между пальцами. Используя эти приспособления, пациенты не только избавляются от боли, но и визуально корректируют деформированную стопу.
Где и как лечат вальгусную деформацию стопы
Начальные формы халюс вальгус поддаются консервативному (безоперационному) лечению, основная цель которого — устранить симптомы и замедлить прогрессирование патологии
Вальгусная деформация стопы прогрессирует медленно, развиваясь в течение многих лет, поэтому пациенты зачастую не обращают внимание на симптомы, характерные для начальной стадии заболевания
В основном к врачу обращаются на второй или третьей стадиях, когда у основания большого пальца появляется косточка-шишка, причиняющая боль. В таком случае устранить разросшуюся костную ткань можно только хирургическим (оперативным) способом. Этого можно избежать и провести лечение деформации пальцев стопы с помощью консервативных методов (без операции), если обратиться к специалисту вовремя.
При позднем обнаружении и значительных отклонениях сустава большого пальца стопы от нормального положения избирается хирургическая (операционная) тактика лечения. Определить, какой из видов терапии даст оптимальный результат именно в вашем случае, можно после консультации с профильным врачом.
В нашей клинике ведут прием опытные специалисты, которые помогут выбрать тактику лечения при любой степени вальгусной деформации первого пальца стопы.
Разновидности
Переломы плюсны делят на разновидности по нескольким критериям. Так, если сломана одна кость, то врачами будет диагностировано единичное повреждение. Если же травмированы две и более кости, то речь идет о множественном повреждении.
В зависимости от того, осталась ли сломанная кость на месте, можно сказать, что перелом со смещением или без.
Пострадать могут разные отделы кости: основание, шейка или диафиз. Кроме того, переломы классифицируют по типу линии надлома. Линия надлома бывает:
Поскольку в каждой ступне человека по 5 костей плюсны, можно провести классификацию переломов плюсны по тому, какая из них пострадала. Наиболее уязвимы 4 и 5 кости плюсны. Их переломы встречаются чаще всего. Причем перелом наружной, 5 кости, часто осложнен смещением и выходом за плоскость стопы. После перелома 5 плюсневой кости требуется наиболее сложное и долгое восстановление функций стопы.
Менее частотным считается перелом наружной, 1 кости. Переломы 3 или 2 костей самые редкие. Это связано с их защищенным положением между другими костями.
Прямой удар по стопе (падение тяжелого предмета или ДТП) приводит к травмам 2, 3 или 4 костей плюсны. При непрямом ударе страдают наружные 1 и 5 кости. Длительные стрессовые нагрузки на ноги приводят к перелому 4 плюсневой кости стопы.
Первая помощь при травме стопы
Правильные действия при оказании первой помощи могут повлиять на дальнейшее успешное лечение и восстановление. Алгоритм действий заключается в следующем:
- оказать поврежденной стопе полный комфорт;
- придать ноге горизонтальное и возвышенное положение при помощи валика или подушки;
- к месту травмы приложит компресс со льдом, держать 20 минут, затем дать ноге отдохнуть и снова приложить компресс;
- обездвижить ногу при помощи эластичного бинта;
- не стоит слишком сильно фиксировать стопу, поскольку может возникнуть нарушение кровообращения на данном участке;
- при сильных болях можно дать пострадавшему обезболивающее средство.
В первые дни после травмы строго запрещается делать теплые компрессы и примочки, растирать и массировать больной участок, ведь эти действия способны привести к нарастанию отека.
Оперативные методики лечения вальгусной деформации стопы
Операции при халюс вальгус проводятся при деформациях I-IV степеней. Хирург определяет вид оперативного вмешательства и его необходимость по совокупности данных об углах между первой и второй плюсневыми костями и положению большого пальца относительно плюсневой кости.
До недавнего времени единственным вариантом оперативного лечения вальгусной деформации стопы у взрослых оставалась операция Шеде, в ходе которой спиливалась выпирающая костная часть или удалялась головка плюсневой кости.
В современных ортопедических клиниках пациентам предлагают несколько сотен вариантов хирургической коррекции вальгусной деформации большого пальца стопы, отличающихся от Шеде более продолжительным эффектом и малым периодом реабилитации.
Например, остеотомия (операция по устранению деформации или улучшению функции путем искусственного перелома кости) позволяет вернуть сустав на место и зафиксировать его в нужном положении, избавляя пациента от постоянных болей при ходьбе и предупреждая развитие поздних осложнений халюс вальгус.
Операции по устранению халюс вальгус проводятся в условиях стационара, в специализированном отделении (травматологии или ортопедии). Времена, когда после хирургического вмешательства по поводу лечения деформации стопы пациент был вынужден пользоваться костылями и ходить в гипсовой повязке, остались в прошлом.
Применение инновационных техник хирургической коррекции позволяет нагружать ногу сразу же после операции, равномерно распределяя нагрузку с помощью ортеза.
Последствия и возможные осложнения перелома плюсневых костей
Многие пострадавшие после заживления травмы испытывают болевые ощущения и не считают необходимым обратиться с этим дискомфортом к специалисту.
Игнорирование болей может стать причиной возникновения серьезных осложнений. К ним относятся:
- изменение структуры костной ткани;
- ограничение амплитуды движений стопы;
- внутрисуставные изменения;
- формирование плоскостопия;
- артроз;
- неправильное сращение перелома;
- хронические боли;
- невозможность выдерживать длительные нагрузки: ходьба, стояние в одном положении, бег, поскольку возникают боли, усталость, покалывание в стопе.

Заключение
Плюсна расположена между фалангами пальцев и предплюсневой частью стопы. Перелом плюсневых костей – относительно распространённая травма. На нее приходится 2,5% от всех переломов скелетных костей, а среди переломов стопы – 25-45%. Перелом требует незамедлительного врачебного вмешательства. Тактика лечения определяется по результатам обследования. При полном соблюдении предписаний врача дается благоприятный прогноз. Если человек пренебрегает какими-то рекомендациями специалиста или чрезмерно преждевременно нагружает ногу, он может стать хромым или утратить способность нормально передвигаться.
Перелом пятой плюсневой кости
Пятая плюсневая кость расположена у наружного края стопы. Её расположение обусловливает наибольшую уязвимость перед повреждениями, вызванными внешним механическим воздействием. Даже неудачное расположение стопы при беге, её подворачивание приводят к повреждению этой кости.

Для пятой плюсневой кости характерны отрывные переломы. Они локализуются у основания пятой плюсневой кости в месте прикрепления сухожилия короткой малоберцовой мышцы и подошвенной фасции. Второе название такого перелома – «перелом танцора», или перелом Джонса. Название связано с именем ортопеда Роберта Джонса и обусловлено механикой повреждения: неудачное приземление после прыжка или подворачивание стопы после прыжка. Голеностопный сустав чрезмерно скручивается, и одновременно возникает сокращение короткой малоберцовой мышцы. В результате отрывается основание пятой плюсневой кости. При этом большая часть переломов Джонса – это стрессовые переломы, которые возникают из-за повторяющихся нагрузок.
Хирургическое лечение перелома плюсневых костей
Хирургический метод лечения назначается при переломе со смещением, множественном переломе, раздробленном и открытом. Хирургическое лечение осуществляется двумя способами:
- фиксация спицами, проведенными через кожу (чрескожный остеосинтез);
- открытое оперативное вмешательство.

Традиционная операция (остеосинтез) заключается в разрезе кожи, через разрез открывается доступ к сломанной кости. Мягкие ткани, сухожилия, сосуды, нервы не подлежат рассечению, а аккуратно отодвигаются хирургом. Отломки кости сопоставляются. Для их удержания применяются металлические пластины, штифты и винты. После этого рана ушивается, и накладывается гипс.
Первая помощь при травме
Если случился перелом плюсневой кости стопы, то стоит предпринять некоторые действия:
Необходимо ступню зафиксировать в одном положении. Для этого на стопу следует наложить шину. Это может быть какая-то доска, которая прислоняется к месту травмы и прикрепляется с помощью бинта
Делать нужно всё очень осторожно, чтобы не усилить повреждение.
К месту перелома для снятия отёка и предотвращения сильного кровоподтёка можно приложить что-то холодное минут на 15.
Если боль очень сильная, можно принять обезболивающий препарат (например, «Нурофен»).
Стопе нужно обеспечить покой. Нельзя её трогать и тем более наступать на неё.
Человека нужно отвезти в больницу, где ему сделают рентген, чтобы понять, какая кость повреждена, и какова степень тяжести травмы.
Не пытайтесь вправить кость самостоятельно! Это опасно.
Консервативное лечение перелома плюсневых костей
Консервативное лечение перелома плюсневых костей заключается в первичном обезболивании и наложении гипсовой фиксирующей повязки. Если перелом осложнен смещением, производится репозиция, а затем накладывается гипс.
Также курс лечения включает прием:
- НПВС. Это необходимо для устранения болевых ощущений и устранения или профилактики воспаления. Распространенные эффективные препараты – «Кетопрофен», «Кеторол», «Ибупрофен»;
- хондропротекторов. Назначаются с целью ускорения метаболизма костной ткани – «Терафлекс», «Артра»;
- препаратов кальция, которые обеспечивают более быстрое сращение перелома – «Кальций Д3»;
- препаратов для устранения отека – «Фуросемид», «Диувер».

Лечение Переломов плюсневых костей:
При переломах плюсневых костей без смещения или с незначительным смещением осуществляют разгрузку поврежденной конечности с фиксацией глухой гипсовой повязкой до коленного сустава типа «сапожок». Срок фиксации в гипсовой повязке зависит от числа сломанных плюсневых костей, локализации и характера перелома и в среднем равен 3-5 нед. Затем гипсовую повязку снимают и назначают лечебную физкультуру, массаж, плавание в бассейне. Дозированная нагрузка разрешается на 3-й неделе при переломе одной из двух плюсневых костей и на 4-й неделе — при множественных переломах. В первые дни после снятия гипсовой повязки рекомендуют тугое бинтование стопы и ношение стельки-супинатора, а в ряде случаев — ортопедической обуви.
Большие трудности представляет лечение больных с переломами плюсневых костей со смещением отломков. Основное требование при этом — полное сопоставление отломков, так как оставшееся смещение, особенно если оно значительное, вызывает боли, отеки, деформацию стопы и нарушение статики.
Ручная репозиция часто не приносит успеха, особенно при множественных переломах плюсневых костей. Неудачи вправления объясняются недостаточной силой вытяжения и трудностью удержания в репонированном положении отломков после прекращения вытяжения. Вследствие этого при наложении гипсовой повязки нередко возникают вторичные смещения. Они отсутствуют, если репозицию отломков и удержание их в правильном положении производить с помощью скелетного вытяжения.
Существуют разные способы скелетного вытяжения при переломах плюсневых костей. Большинство из них основаны на вытяжении шелковой нитью или проволокой за мягкие ткани дистальных фаланг. При таком способе нередко происходит прорезывание мягких тканей, особенно при длительном вытяжении, которое приводит к образованию грубых рубцов на месте вытяжения и к некрозу дистальных фаланг. Эффективность скелетного вытяжения существенно повышается, если использовать для этих целей раздвижную шину Черкес-Заде. Эта шина позволяет с помощью специальных цапок производить вытяжение непосредственно за кость дистальной фаланги. Больные в этой шине легко переносят вытяжение, свободно передвигаются с помощью костылей. После снятия скелетного вытяжения методика дальнейшего лечения такая же, как при переломах без смещения.
В случаях, если консервативными способами не удается точно сопоставить отломки и нет возможности по тем или иным причинам применить метод внеочагового чрескостного остеосинтеза, показана операция — адаптация выделенных отломков с фиксацией металлическим стержнем Богданова.
Оперативное лечение позволяет точно сопоставить отломки и удержать их в правильном положении. Кроме того, внутрикостная фиксация перелома стержнем дает возможность наиболее рано применить функциональное лечение посредством активных и пассивных движений пальцами и нагрузки на поврежденную конечность.
Большинство хирургов, применяющих внутрикостную фиксацию при переломах плюсневых костей, отмечают, что при внутрикостной фиксации исключается возможность вторичных смещений отломков и наступают первичное заживление перелома и полное восстановление функции стопы с сохранением сроков нетрудоспособности в период лечения.
Показания к применению внутрикостного остеосинтеза:
- поперечные и косые переломы диафиза плюсневых костей со смещением отломков, не поддающиеся закрытой репозиции;
- переломы плюсневых костей в нескольких местах одновременно.
Противопоказания для внутрикостного остеосинтеза:
- внутрисуставные и продольные переломы плюсневых костей;
- переломы в области шеек и головок.
У больных с повреждениями плюсневых костей обычно не бывает стойкой нетрудоспособности даже при неправильно сросшихся или несросшихся переломах плюсневых костей. Исключение составляют больные, у которых смещенные отломки образуют открытый к тылу угол. Эти больные вследствие наличия костного выступа не могут опираться на подошвенную поверхность стопы
Точное вправление отломков плюсневых костей важно для сохранения поперечного и продольного сводов стопы, что имеет решающее значение для фиксации стопы и профилактики возможных осложнений
Факторы, ведущие к перелому
Причинами травмы являются:
- неудачное приземление после падения с высоты или прыжка;
- падение тяжелого предмета на ногу;
- сильный прямой удар в ступню;
- компрессия стопы (чаще всего на производстве).
К данному виду травмы подвержены люди обоих полов и разной возрастной категории. В группу риска входят пожилые люди, преимущественно женщины, страдающие остеопорозом, чрезмерно активные дети, а также спортсмены, испытывающие регулярные нагрузки на нижние конечности.
К косвенным причинам можно отнести:
- ношение неудобной и некачественной обуви;
- дорожные аварии;
- суставные патологии нижних конечностей;
- остеопороз и остеопения.
Перелом костей стопы крайне опасен своими осложнениями, поэтому при малейшей травматизации стопы обращение к квалифицированному специалисту должно быть безотлагательным.
Виды пластиковых повязок.
Помимо жесткого искусственного гипса современная медицина предлагает и полужесткие повязки. Они могут быть сделаны из специального волокна или термопластика.
После наложения повязка становится не твердой, а упругой. Поэтому она поддерживает сломанную кость в нужном положении, но при этом меньше сковывает мышцы, чем обычный или пластиковый гипс.
Такие фиксаторы хорошо пропускают рентгеновские лучи. Понять, как расположены сломанные кости, можно, лишний раз не снимая повязки. Впрочем, освободиться от нее несложно. В некоторых случаях «мягкий» гипс можно просто размотать, как бинт, в другие виды таких фиксаторов вмонтирована застежка-молния. Самостоятельно снимать повязку, чтобы дать сломанной руке или ноге «отдохнуть», конечно, строго воспрещается! Но для врача такая возможность очень важна. Нередко при переломах человеку нужны физиопроцедуры — для более скорого заживления костей или улучшения микроциркуляции в мягких тканях. Возможность без разрезов снять фиксатор, а затем снова его надеть, не моделируя новую повязку, существенно экономит время и силы.
Если вам наложили «упругий» гипс, обязательно поинтересуйтесь у врача, можно ли его мочить. Некоторые виды отталкивают воду и не мешают принимать душ. Другие мочить тоже разрешается, но потом их обязательно нужно сушить феном, иначе они потеряют лечебный эффект. Процесс сушки при этом может оказаться довольно утомительным: в зависимости от материала уйти на нее может от 20 минут до 3 часов. Так что при выборе фиксатора это нужно учитывать.
У «мягких» повязок есть и еще один минус — использовать их можно далеко не при всех видах переломов. В некоторых случаях необходима именно жесткая фиксация — решать это должен лечащий врач.


