Жидкость в легких
Содержание:
- 3.Симптомы и диагностика
- 4.Лечение
- Бронхит у детей
- Причины пониженного пульса
- Причины скопления
- Диагностика проблем
- Одышка: классификация
- Прогноз. Профилактика
- Лечение одышки
- Что такое передозировка наркотиками или передоз?
- Причины одышки
- Основные признаки и симптомы
- Механизм развития и критерии отличия
- Симптомы
- Патогенез обструктивного бронхита у детей
- Замедление легочного кровотока обычно не нарушает газовый состав крови, т.к. кровь успеет обогатиться кислородом и отдать углекислый газ.
- Фазы сна
- Причины затруднения носового дыхания
- Внешние проявления и последствия синдрома обструктивного апноэ сна
3.Симптомы и диагностика
Одышка в покое, – т.е. в расслабленном состоянии, вне физической активности, во время сна или отдыха, – может проявляться по-разному и сопровождаться различными дополнительными симптомами, что определяется первопричиной дыхательных нарушений.
Так, сердечнососудистой одышке сопутствует тахикардия, синюшность, похолодание и отечность конечностей, больные жалуются на невозможность «вдохнуть полной грудью», частые приступы «ночного удушья». На фоне таких приступов, будь то ночные или дневные, нередко развиваются жизнеугрожающие состояния.
Легочная одышка характеризуется болью в груди, слабостью, сонливостью, субфебрилитетом, кашлем, затруднениями дыхания по астматическому типу. Однако эти, а также многие другие симптомы проявляются в различных сочетаниях, поскольку зависят от конкретных причин и заболеваний (инфекционные, обструктивные, онкологические и мн.др.).
Центрально-нейрогенная одышка обычно проявляется резко учащенным поверхностным дыханием, «привязкой» к конкретному типу стрессогенных ситуаций.
Гормонально-обусловленная одышка зачастую обусловлена выбросом адреналина при интенсивном переживании страха, тревоги, волнения.
Диагностика и квалификация одышки покоя требует аускультативного и перкуторного исследования грудной клетки, внешнего осмотра, тщательного изучения жалоб и анамнеза, лабораторных анализов крови (клинический, биохимический, гормональный, анализ газового состава и т.п.), рентгенографического или томографического исследования. В зависимости от предполагаемых причин, назначают спирометрические (дыхательные) и кардиологические пробы (ЭКГ, ЭхоКГ, тредмил-тест, велоэргометрия, холтеровское мониторирование и т.д.), консультацию и обследование у психоневролога, эндокринолога, нефролога и других специалистов.
4.Лечение
Терапия всегда направляется на устранение основного заболевания, или же, если его течение носит хронический характер, на купирование основной симптоматики и достижение качественной ремиссии. Диспноэ покоя практически не встречается как единственный и изолированный симптом; учитывая достаточную специфичность связанных с ней симптомокомплексов, первопричину удается установить, как правило, быстро, – после чего назначается адекватное профильное лечение.
Важно, однако, повторить: одышка в покое относится к числу тревожных симптомов, и чаще всего это признак (иногда первый) весьма серьезной патологии, требующей безотлагательного обследования и вмешательства. Поэтому появление такого рода дыхательных нарушений должно послужить поводом для срочного визита к врачу
Бронхит у детей
Симптомы бронхита у детей совпадают с признаками заболевания у взрослых, а вот лечение несколько отличается. Если у ребенка наблюдается одышка, необходимо исключить бронхиальную астму. При частом возникновении бронхита у детей имеет смысл проконсультироваться у аллерголога и выявить причины такого состояния. При лечении детского бронхита распространено применение ингаляций, которые могут проводиться на основе минеральной воды, отхаркивающих препаратов и бронходилататоров. В некоторых случаях для ингаляций используют антибиотики. Для домашних ингаляций хорошо подходит небулайзер. Антибактериальные препараты для детской терапии стараются назначать минимально. Как правило, их прием совмещается с применением антигистаминных и иммуностимулирующих средств. Эффективным детским фитоантибиотиком при бронхите является Умкалор. Препарат обладает бактериостатическим действием и успешно применяется в период долечивания бронхита. Чтобы избежать развития дисбактериоза на фоне приема антибиотиков, рекомендуется принимать средства, поддерживающие микрофлору кишечника. Продолжительность эффективного и своевременного лечения составляет до трех недель.
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Причины скопления
Рассмотрим вопрос: из-за чего при раке происходит скопление жидкой массы в легких?
Отметим, что отек легкого далеко не всегда возникает при раковых патологиях. Врачи выделяют две группы причин возникновения данного состояния:
- Причины кардиогенные. Они связаны с дисфункцией сердца;
- Причины некардиогенные. Они связаны с иными заболеваниями и патологическими процессами, происходящими в организме. Сюда же отнесем и побочные эффекты после химиотерапевтического лечения.
При раковых патологиях могут развиться и те, и другие.
Если о причинах отека говорить более подробно, то перечислим самые частотные из них:
- Онкология;
- Заболевания, которые провоцируют пневмонию, сепсис, застои кровообращения;
- Передозировка лекарственных препаратов и наркотических средств;
- Последствия радиационного воздействия;
- Сердечные заболевания в стадии декомпенсации;
- Тромбоэмболия сосудов и капилляров, которыми легкие снабжены.
Диагностика проблем
Тяжелое дыхание носом имеет множество причин, точно разобраться в которых может только грамотный доктор. Как правило, диагностика начинается с опроса и врачебного осмотра полости носа. Уже на первом приеме удается обнаружить полипы носа, искривление носовой перегородки, проявления хронического ринита.
Источник плохого дыхания носом не всегда расположен поверхностно. В таком случае помогают удобные эндоскопические инструменты для обследования. В таком случае доктор может не только осмотреть труднодоступные места, но и получить увеличенное четкое видеоизображение.
Часто при проблемах дыхания через нос назначают дополнительные обследования. Среди наиболее информативных стоит выделить компьютерную томографию и МРТ, аллергологические анализы.
Одышка: классификация
Для обозначения одышки используют медицинский термин «диспноэ», определяя этот симптом как нарушение глубины и частоты дыхания
Обычно человек крайне редко обращает внимание на своё дыхание. При нагрузке его частота и глубина вдохов, как правило, увеличиваются, но ощущения дискомфорта при этом не возникает
Это — физиологическая одышка, для которой характерно быстрое восстановление нормального после прекращения нагрузки. Однако, одышку при ходьбе или выполнении обычных действий и даже в состоянии покоя нормой назвать сложно. Это — клиническое проявление определённой патологии, которая нуждается в лечении.
| Вид | Причины одышки | Особенности |
|---|---|---|
| Экспираторная одышка | Уменьшение просвета мелких бронхов, возникающее при таких патологических состояниях, как эмфизема и хроническая обструктивная болезнь лёгких | Характеризуется затруднённым выдохом |
| Инспираторная одышка | Уменьшение просвета бронхов и трахеи при астме, травмах, которые приводят к компрессии бронхов, воспалительных процессах плевры | Характеризуется затруднённым вдохом |
| Смешанная одышка | Возникает вследствие запущенных заболеваний лёгких и при сердечной недостаточности | Характеризуется затруднённым вдохом и выдохом |
В зависимости от частоты дыхания выделяют следующие виды одышки:
| Вид | Причины | Особенности |
|---|---|---|
| Тахипноэ | Заболевания крови, лихорадка, малокровие | Частое поверхностное дыхание более 20-ти дыхательных движений в минуту |
| Брадипноэ | Поражение мозга, длительная тяжёлая гипоксия при диабетической коме | Снижение частоты дыхания до 12-ти и меньше дыхательных движений в минуту |
Прогноз. Профилактика
При своевременно начатом лечении, чётком соблюдении кратности приёма препаратов и ингаляций, регулярном смотре ребёнка лечащим врачом и коррекции лечения прогноз исхода обструктивного бронхита чаще благоприятный. В противном случае острое течение обструктивного бронхита нередко может переходить в рецидивирующее, а в редких ситуациях — и в непрерывно рецидивирующее.
У 15-30 % детей в результате заболевания развивается бронхиальная астма. У 30-50% детей обструктивный бронхит повторяется в течение года. Этому способствуют очаги хронической инфекции, аллергические заболевания и частые ОРВИ. Однако в возрасте 6-10 лет у большинства детей рецидивы прекращаются.
Чтобы избежать повторных эпизодов заболевания, ребёнок должен оставаться на диспансерном учёте у педиатра, детского пульмонолога или аллерголога в течение года. Детям с рецидивом обструктивного бронхита после трёх лет следует сделать кожные пробы с наиболее распространёнными аллергенами. Положительные результаты проб, повторные приступы обструкции, особенно после ОРВИ, говорят о развитии бронхиальной астмы.
Основные меры профилактики направлены на избегание факторов риска и укрепление иммунитета ребёнка. Для этого необходимо:
- ограничить контакт ребёнка с больными, стараться не переохлаждаться;
- рационально и полноценно питаться, включить в рацион достаточные количество мяса, рыбы, творога, сыра, яиц, овощей, фруктов, кисломолочных продуктов и жидкости, исключить продукты, вызывающие аллергическую реакцию;
- профилактически лечить хронические очаги инфекции;
- регулярно закаляться, вести активный образ жизни, рассчитывать физическую нагрузку с учётом возраста ребёнка;
- вакцинироваться.
Лечение одышки
Мы назначаем лечение одышки в соответствии с ее этиологией индивидуально для каждого пациента.
При затрудненном отделении мокроты терапевт может прописать разжижающие мокроту, отхаркивающие препараты, при бронхиальной обструкции — бронхорасширяющие средства (внутрь или в инъекциях).
Лечение сердечной одышки проводится нашими кардиологами комплексно, терапия может включать препараты, улучшающие работу сердца, мочегонные средства, при одышечной форме ИБС — средства, повышающие коронарный кровоток, активирующие питание миокарда.
При гематогенной одышке лечение направлено на борьбу с анемией.
Психогенно обусловленное чувство нехватки воздуха, характерное для панических атак и других форм невротических расстройств лечится в курсе психотерапии.
При массивном плевральном выпоте — может понадобиться пункция плевральной полости. При состояниях, характеризующихся острыми тяжелыми расстройствами дыхания требуется срочная искусственная вентиляция легких и срочная реанимация.
Если Вас беспокоит ощущение нехватки воздуха, дыхание затруднено при вдохе или выдохе и другие нарушения дыхания, обратитесь в Клинический госпиталь на Яузе для выявления причин патологического состояния, эффективного лечения и предупреждения развития осложнений.
Одышка в состоянии покоя — редкое явление, сопутствующее тяжелым и запущенным болезням. Обычно это явление появляется при физической нагрузке
Обратите внимание, не наблюдаются ли у вас нарушения дыхания при подъеме по лестнице или быстрой ходьбе. Если вы обнаружили нехватку кислорода, обязательно запишитесь к врачу для консультации
Что такое передозировка наркотиками или передоз?
Явление передозировки отмечается по причине того, что организм не может принять некоторые вещества. Если внутрь попадает чересчур большая порция препарата за короткий срок, вероятны опасные эффекты, даже летальный исход, поэтому лучше не доводить проблему до такой точки, а при первых признаках опасности обсудить возможности реабилитации наркоманов в израильской клинике.
 Организм неодинаково реагирует на вещества разного типа. Героин с иными опиатами, успокаивающими препаратами (алкоголь, бензодиацепины) делают работу организма более медленной. Это часто ведет к затрудненному дыхания, а при его абсолютной остановке останавливается и сердце.
Организм неодинаково реагирует на вещества разного типа. Героин с иными опиатами, успокаивающими препаратами (алкоголь, бензодиацепины) делают работу организма более медленной. Это часто ведет к затрудненному дыхания, а при его абсолютной остановке останавливается и сердце.
Превышение содержания наркотических веществ даже в незначительных масштабах может затормозить проводимые импульсы в головном мозге. Обратный сигнал о том, что необходим вздоха либо учащение ритма не поступает в легочную паренхиму или же 1 из отделов сердца, в итоге те попросту перестают функционировать.
Порой после выхода из диспансера, где прошло лечение, человек употребляет ранее привычную дозу наркотика и гибнет из-за передозировки, так как организм прошел очистку, выросла его восприимчивость к химическим средствам.
Если человек регулярно употребляет амфетамины, у него скоро развиваются привыкание с зависимостью. Извечным вопросом является: какая доза амфетамина вызывает передозировку? Для того, чтобы получить необходимый эффект, нужно все больше таких веществ. В итоге дозировка используемого препарата может в разы превышать исходные количества. У многих людей, употребляющих амфетамины в больших количествах в течение нескольких суток либо недель, отмечены дезориентация, психоз, так как данные вещества способны провоцировать приступы тревожности, паранойи, искажать ощущение реальности. Острые смертельные дозы амфетамина для взрослых регистрируются при 20-25 мг/кг, у детей — 5 мг/кг, однако у взрослых отмечалась смерть и от 1,5 мг/кг.
Причины одышки
Одышка, чувство нехватки воздуха могут быть связаны с нарушениями внешнего (поступление кислорода через легкие) или внутреннего (тканевого) дыхания:
- Воздействие на дыхательный центр токсинов, продуктов метаболизма при тяжелых инфекционных заболеваниях.
- Нарушение дыхания при воздействии отравляющих химических веществ на клеточном уровне.
- Травмы грудной клетки, нарушающие герметичность плевральных полостей, окружающих легкие; сдавливание легких при пневмотораксе, гидротораксе.
- Неврологические осложнения при рассеянном склерозе, миастении, функциональные и невротические нарушения дыхания при истерии, неврастении и др.
- Бронхит, бронхиальная астма, опухоли — закупорки инородным телом, вязким секретом.
- Отек бронхов и лёгких аллергического или воспалительного характера при бронхиальной астме, пневмонии и др.
- Сердечная недостаточность, при которой происходит застой крови в сосудах малого круга, выпот жидкости в альвеолы легких, уменьшение жизненной емкости легких, уменьшение периферического кровотока.
- Ишемическая болезнь сердца — стенокардия напряжения может протекать в одышечной форме, когда основным симптомом недостаточности кровоснабжения миокарда выступает одышка.
- При анемии в результате уменьшения количества эритроцитов при потере крови; при отравлении некоторыми химическими веществами, связывающими гемоглобин.
- Ожирение и физическая детренированность также могут вызывать одышку при минимальной физической нагрузке.
Причин появления одышки огромное количество. Определить самостоятельно, является ли она симптомом серьезного заболевания, невозможно. Только высококвалифицированный специалист может установить, болезнь какого органа вызвала патологию, и назначить соответствующее обследование. Записывайтесь на консультацию к врачу, чтобы установить причину недомогания.
Основные признаки и симптомы
Наиболее очевидным диагностическим признаком является расстройство дыхательных процессов. Именно оно в последующем приводит к нарушениям работы сердечно-сосудистой системы, ослаблению мышечного тонуса и рефлексов ребенка.
Клинические проявления умеренной асфиксии:
- вялость, слабость;
- сниженная двигательная активность;
- слабые реакции;
- угнетенные рефлексы;
- малоэмоциональный крик;
- тахикардия;
- аритмичное дыхание, иногда – с хрипами;
- кожа – синюшная, но может быстро порозоветь.
Состояние ребенка при этом считается среднетяжелым. В течение первых 2-3 дней жизни он находится в состоянии повышенной возбудимости, которое может сменяться синдромом угнетения, слабости, вялости. Проявляется состояние мелким тремором рук и ног, нарушенным сном, слабыми рефлексами.
При тяжелой асфиксии клиническая картина включает:
- отсутствие крика при рождении;
- рефлексы сильно угнетены или резко снижены;
- кожа синюшная, бледная, с «мраморным рисунком»;
- дыхание поверхностное, аритмичное и периодически отсутствующее;
- в легких прослушиваются хрипы;
- биение сердца слабое, глухое;
- судороги.
Механизм развития и критерии отличия
Каждая деятельность, в том числе и дыхательная, регулируется определенным отделом головного мозга. В состоянии стресса и нервного перенапряжения центральная и периферическая нервная система выходят из строя. Теряется контроль над центром дыхания в головном мозге, распространяется перевозбуждение, в результате чего ускоряется дыхание.
Легкие переполняются воздухом, вызывая гипокапнию, то есть в крови чрезмерно увеличивается количество кислорода, а углекислый газ снижается ниже нормы. Такой дисбаланс газов и вызывает приступ психогенной одышки.
Несмотря на то что симптомы ее проявления схожи с истинной одышкой, все-таки существуют некоторые критерии, позволяющие ее дифференцировать:
Виды одышки
Критерии
Психогенная
Истинная
Причина
При обследовании внутренних органов не удается выявить
Патология сердца, почек, легких и др.
Телесные симптомы
Отсутствуют
Бледность или цианоз кожи, бочкообразная грудная клетка, отеки
Изменение положения тела
Не влияет на характер дыхания
Смена положения может облегчать или провоцировать патологический симптом. Особенно часто усиливается после физических нагрузок.
Характер нарушений
Непостоянный
Постоянный
Периодичность
Обостряется на погоду, в определенное время суток (у одних приступы случаются утром, у других – в ночное время)
Проявляется чаще весной и осенью.
Кашель
Не купируется медикаментозными препаратами
Купируется в ряде случаев медикаментозно
Переключение внимание
Все симптомы уходят, если перевести разговор в другое русло
Одышка сохраняется, связь отсутствует
Симптомы
У пациента при остановке дыхания нарушено сознание, кожа становится цианотичной (если отсутствует тяжелая анемия). Если не оказать неотложную помощь, спустя несколько минут останавливается сердце. Пока дыхание не прекратится совсем, человек без неврологических нарушений может быть в замешательстве, возбуждении, пытается дышать с усилием. Появляется тахикардия, выделяется всё больше пота. Может быть втяжение области грудино-ключичного сочленения и межреберных промежутков.
У людей со слабостью дыхательных мышц или болезнями ЦНС фиксируют затрудненное, слабое, парадоксальное или нерегулярное дыхание. Если у человека инородное тело в дыхательных путях, появляется кашель, человек давится, указывает себе на шею. У грудничков, которые еще не достигли 3 месяцев, может не быть предвестников апноэ. Такое бывает при расстройствах метаболизма, инфекции в организме и пр.
Патогенез обструктивного бронхита у детей
В патогенезе обструктивного бронхита важную роль играет система очищения дыхательных путей. Слизистая оболочка нижней трети трахеи и бронхов представлена бокаловидными клетками. Они непрерывно вырабатывают слизь, в состав которой входят бактерицидные вещества. Эта слизь покрывает реснички эпителия дыхательных путей. Они непрерывно выполняют поступательные движения, выводя слизь из лёгких, тем самым выполняя защитную функцию бронхиального дерева.
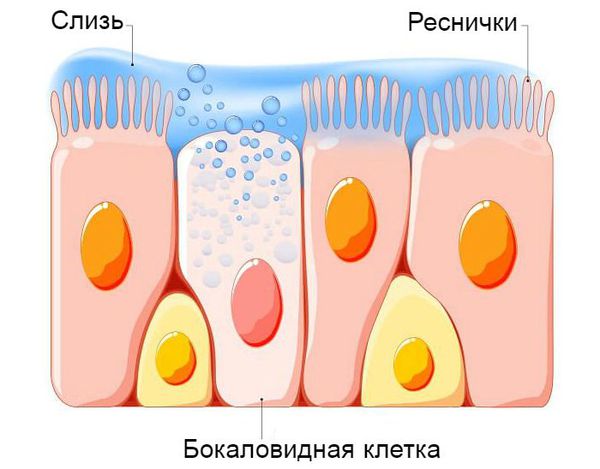
При нормальной работе дыхательной системы ребёнок активен, его сон и аппетит не нарушены, дыхание ровное, спокойное, свободное, в нём симметрично участвуют обе половины грудной летки без привлечения мышц шеи, плеч и диафрагмы. Ритм дыхания в течение дня может меняться как по частоте, так и по глубине. При повреждении защитной системы трахеи и бронхов дыхание нарушается, состояние ребёнка ухудшается.
Ведущими механизмами развития обструктивного бронхита являются:
- бронхоспазм;
- гиперсекреция слизи;
- отёк бронхиальной стенки.
Бронхоспазм развивается под воздействием биологически активных веществ, которые выделяются в ходе воспалительной реакции вирусного происхождения. Однако в некоторых случаях он может развиться при непосредственном воздействии вирусов на нервные окончания β2-рецепторов.
Процесс образования слизи на фоне вирусной инфекции усиливается, так как увеличивается количество и размеры бокаловидных клеток. Иногда в них трансформируются некоторые эпителиальные клетки. В связи с изменением своего химического состава слизь становится вязкой. Реснитчатый эпителий, который обычно выводит её из лёгких, отслаивается. Обычных способов выведения секрета становится недостаточно. Развивается обструкция дыхательных путей.
Отёк бронхиальной стенки на фоне вирусной инфекции развивается быстро. Этому способствует повышенная проницаемость сосудов ребёнка и чрезмерно развитая лимфатическая и кровеносная система дыхательных путей. В результате проходимость воздуха по бронхам нарушается.
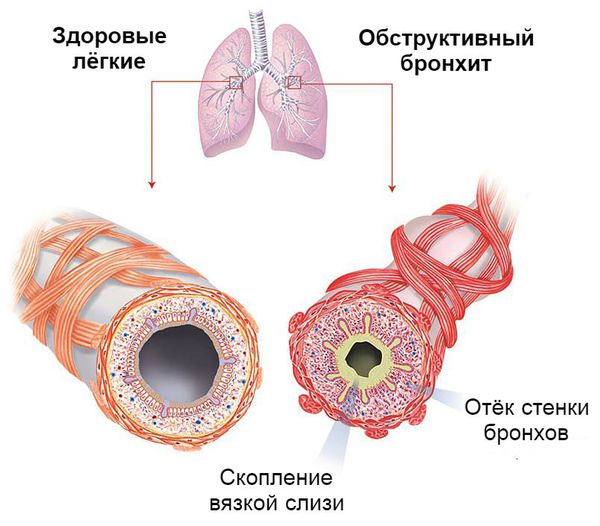
Так как у детей до трёх лет слабо развита гладкая мускулатура бронхов, бронхоспазм редко выступает главным механизмом сужения просвета бронхов при обструктивном бронхите. На первое место выходит гиперсекреция слизи с отслойкой реснитчатого эпителия и отёк бронхиальной стенки. Поэтому детям в этом возрасте при выслушивании лёгких характерны признаки «влажного лёгкого» — влажные мелкопузырчатые хрипы с обеих сторон. Лишь у детей старше трёх лет на первый план начинают выступать проявления бронхоспазма.
Некоторые исследователи считают, что бронхообструкция у детей — это не только нарушение дыхания, но и своеобразный защитный механизм. Так как поражённый реснитчатый эпителий не может играть барьерную роль, его функции начинает выполнять обструкция бронхов: она не позволяет микроорганизмам проникать в лёгочную ткань из верхних дыхательных путей. В пользу этого предположения свидетельствует тот факт, что при обструктивном бронхите, в отличие от простого, гораздо реже развивается пневмония.
Замедление легочного кровотока обычно не нарушает газовый состав крови, т.к. кровь успеет обогатиться кислородом и отдать углекислый газ.
Гипоксемия возникает:
1) при открытии артерио-венозных анастомозов. В норме венозная кровь примешивается к артериальной — 1-5%. При патологии в легкие (например, эмфизема) примесь доходит до 20-30%;
2) при увеличении объемного кровотока без соответствующего увеличения вентиляции, т.е. вентиляционно-перфузионное отношение нарушается (коэффициент 0.8-1.0 — значительно снижается);
3) при резком увеличении линейной скорости кровотока, когда кровь не успевает обогатиться кислородом. Углекислота «успеет» выйти из крови, т.к. скорость ее диффузии в 24 раза больше, чем кислорода.
У больного будет гипоксемия без гиперкапнии. Подобные изменения микроциркуляции могут возникнуть при различных эмболиях, тромбозах ветвей легочной артерии, при разрушении легочной ткани (например, опухоль, эмфизема) и др.
Фазы сна
На основании гипнограммы сомнолог вычисляет различные характеристики сна (время на засыпание, продолжительность фаз и т.д.), а затем сравнивает результаты с возрастной нормой. Объяснить вам в двух словах, как читать такой график, вряд ли возможно.
Но чтобы быть готовым к разговору с доктором, стоит знать о наличии фазы быстрого сна (REM-сна или фазы сна с быстрым движением глаз) медленного сна (NREM-сна). В фазе быстрого сна все наши мышцы наиболее расслаблены, что еще больше способствует закупорке глотки и утяжелению обструктивного апноэ. Кроме того, эпизоды апноэ сна приводят к мозговым активациям, т.е. микропробуждениям и фрагментации (дроблению на части) сна.
Грубая фрагментация сна влияет не только на физическое здоровье. При такой проблеме невозможно выспаться, т.к. мозг не получает полноценного отдыха. Это вызывает повышенную дневную сонливость, проблемы с памятью и концентрацией внимания, увеличивает риск развития депрессии.
Причины затруднения носового дыхания
По длительности существования можно разделять острую и хроническую заложенность носа. В случае острого затрудненного дыхания причиной чаще всего служит отек слизистой из-за вирусной инфекции, химического раздражения, наличия инородного тела в полости носа.
Если пациенту сложно дышат носом постоянно или симптомы появляются регулярно, говорят о хронической патологии. В таком случае проблемы дыхания через нос могут быть вызваны такими состояниями, как:
● вазомоторный ринит,
● аллергический ринит,
● искривление носовой перегородки,
● полипы носа,
● гипертрофия раковин носа,
● синуситы,
● новообразования и прочее.
Наиболее эффективное при затрудненном дыхании носом лечение возможно только при точном обнаружении причины. Поэтому обязательной является правильная диагностика.
Внешние проявления и последствия синдрома обструктивного апноэ сна
Основные признаки данного заболевания – ночной храп и избыточная дневная сонливость, которая является закономерным последствием связанных с апноэ нарушений сна.
Понятие сонливости достаточно субъективно. Поэтому длительно болеющие люди могут частично привыкнуть к своему состоянию и воспринимать его как ощущение усталости, разбитости или утомленности в течение дня, находя для себя объяснение этому в напряженном жизненном ритме и перегрузках на работе. Однако сонливость обычно становится очевидной, когда человек находится в расслабленном состоянии, и проявляется засыпаниями во время отдыха, чтения, просмотра телепрограмм, а в особо тяжелых случаях даже во время активной деятельности и при вождении автомобиля.
Но это не просто плохое качество бодрствования
Кислородное голодание головного мозга во сне в сочетании с сонливостью при бодрствовании приводят к тому, что у человека ослабевают память, внимание, скорость реакции. В результате этого пациенты с тяжелым апноэ сна не только начинают с трудом справляться со своей работой, но и намного чаще других людей подвержены автомобильным авариям, несчастным случаям на производстве и в быту.
Также часто встречаются следующие жалобы:
- повышенная подвижность во время сна;
- кошмарные сновидения;
- пробуждения, иногда с чувством нехватки воздуха;
- ночная изжога;
- учащенное мочеиспускание в ночные часы;
- потливость во сне;
- сухость и неприятный вкус во рту ночью и утром после пробуждения;
- утренние головные боли;
- снижение полового влечения и потенции.
Как уже говорилось выше, обструктивное апноэ крайне отрицательно сказывается на состоянии сердца и сосудов. Прямые последствия синдрома обструктивного апноэ сна включают:
- плохо поддающуюся традиционному лекарственному лечению артериальную гипертонию, в том числе с повышением артериального давления во время ночного сна;
- опасные сердечные аритмии;
- сердечную недостаточность;
- высокий риск инфаркта миокарда и инсульта.
Значительная часть смертей, в том числе внезапных, формально связанных с сердечно-сосудистыми проблемами, на самом деле является прямым или косвенным результатом недиагностированного и, следовательно, нелеченого обструктивного апноэ сна. Результаты многих научных исследований доказывают, что при тяжелой форме сонного апноэ вероятность смерти от сердечно-сосудистых заболевания возрастает в 4-5 раз.


