Натоптыши. причины, симптомы и лечение
Содержание:
- 4.Лечение
- Периодичность процедуры
- Эффективным средством является профилактика
- Можно ли вылечить абсцесс без вскрытия?
- Лазерная деструкция бородавок – выбор современных специалистов
- Симптомы и признаки атером
- Чем отличается мацерация от микоза?
- Как выглядит бородавка на ноге и можно ли ее спутать с другими заболеваниями?
- Причины образования твердых вросших мозолей
- Виды хронической экземы
- Причины возникновения
- Как лечить водяную мозоль?
- Перевязочные средства для лечения незаживающих ран
- Как вскрывают абсцесс?
- Как отличить подногтевую меланому от всего остального?
- Как проявляется гидраденит?
- Методы лечения сухой мозоли
- Симптомы
- Симптомы
- Удаление стержневых мозолей
- Можно ли срезать бородавки?
- Профилактика
- Классификация паронихии и основные симптомы
4.Лечение
При вскрытии мягкой мозоли в домашних условиях первоочередной задачей являются меры антисептики: пораженный участок должен быть тщательно вымыт и дезинфицирован, игла стерилизована (лучше воспользоваться стерильной иглой, прилагаемой к любому одноразовому шприцу)
После вскрытия и истечения содержимого раневую поверхность также следует обработать дезинфицирующим раствором, осторожно удалить стерилизованным маникюрным инструментом лоскуты омертвевшей кожи (ни в коем случае не отрывать!), наложить антибиотическую мазь и, при необходимости, защитную повязку или бактерицидный пластырь. Существует также широкий спектр средств народной медицины, рассмотрение которых выходит за рамки данной статьи
Для устранения и профилактики сухих мозолей предлагаются лечебно-гигиенические кремы, гели, мази, жидкости; можно найти также бесчисленные рекомендации по распариванию, применению пемзы, размягчающих компрессов и пр
Однако более важно запомнить следующее
Периодичность процедуры
Парафинотерапия – эффективная процедура при курсовом подходе, требуется от 5 до 15 посещений косметологического кабинета.
При необходимости быстро привести ноги в порядок, снять сильную усталость, можно выполнить в первую неделю до 3 процедур. Обычно же в первый месяц проводят 2 процедуры в неделю. Начиная со второго месяца – по 1 сеансу.
Для ухоженных ног достаточно 1 процедуры в две недели. Этот режим оптимален и для педикюра, что позволяет разработать насыщенную программу при посещении косметического салона. Между сеансами необходимо ухаживать за ногами – наносить увлажняющие составы, регулярно пользоваться питательными масками.
Эффективным средством является профилактика
- Проверьте членов семьи на симптомы грибка. Внутрисемейное заражение – частое явление. Всех необходимо лечить;
- Не пользуйтесь чужой обувью, носками, педикюрным набором, не вытирайтесь общим полотенцем;
- Не все грибки гибнут даже при 100 градусах Цельсия, но значительная часть – да, поэтому стирайте постельное и ванное белье при 90 градусах;
- Раз в месяц дезинфицируйте обувь антимикотиновым спреем, раз в неделю – ванные поверхности;
- В публичных местах не ходите босиком, а педикюр делайте в хорошо дезинфицированных салонах;
- Для профилактики грибка можно пользоваться противомикозной мазью, которая наносится на чистые и сухие стопы;
- Не обувайтесь, пока ноги не высохнут.
Дерматологи советуют также делать педикюр не реже раза в полтора месяца, удаляя омертвелые ткани. Именно в них любит поселяться грибок. Лучше остеречься, чем потом лечить.
В нашей клинике вы можете пройти осмотр и консультацию у врача-дерматовенеролога.
Можно ли вылечить абсцесс без вскрытия?
Еще древнегреческий врач Гиппократ любил говаривать: «где гнойник — там разрез». С тех пор в принципах лечения абсцессов мало что изменилось.
Почему гнойник нужно обязательно вскрывать? Организм человека устроен очень мудро, обычно он сам избавляется от всего лишнего. Если где-то скопился гной, это говорит о том, что естественные механизмы оказались неэффективны. Организм не знает, как вывести его наружу. При этом полость с гноем становится похожа на бомбу замедленного действия. Болезнетворные микробы могут распространиться за пределы абсцесса, иногда это приводит к тяжелым осложнениям, вплоть до сепсиса.
Лучшее решение в подобной ситуации — выпустить гной через разрез. Как правило, после этого быстро наступает улучшение, начинается процесс заживления.
После вскрытия абсцесса хирург может назначить антибиотики, но они бывают нужны не всем пациентам.
Лазерная деструкция бородавок – выбор современных специалистов
Оптимальным и наиболее прогрессивным способом избавления от бородавок на сегодняшний день однозначно является лазерное удаление.
Процедура занимает всего несколько минут, обеспечивая испарение атипичных клеток новообразования и минимизируя риск рецидива или формирования шрама на коже пациента. В отличии от прижигания бородавок азотом, лазер действует строго направленно и избирательно, не травмируя окружающие эпидермальные структуры. Кроме всего вышеописанного, к преимуществом лазерной методики можно отнести также следующие факторы:
- Безболезненность;
- Повышение регенеративных свойств кожи;
- Отсутствие необходимости подготовки и реабилитации;
- Простоту манипуляции;
- Эффективность.
Клиника «НЕОМЕД», придерживаясь концепции внедрения в практику новейших технологий, предлагает своим пациентам лазерную коррекцию бородавок, при помощи современного оборудования. Многолетний опыт и квалификация наших специалистов, индивидуальный подход и доступная стоимость процедуры, позволит Вам быстро и навсегда избавиться от доброкачественного новообразования любой локализации.
Симптомы и признаки атером
Многие пациенты, имея атеромы за ушами, даже не обращают на них внимание. Однако иногда атеромы начинают серьезно беспокоить
Стоит обратить внимание на следующие признаки, указывающие на необходимость обращения за медицинской помощью:
- Под кожей имеется небольшой круглый шарик;
- Отмечается покраснение, отек, уплотнение;
- Имеются признаки воспаления и инфицирования;
- На поверхности атеромы имеется небольшое точечное отверстие, закрытое черной пробкой;
- Из атеромы удается извлечь густое желтое содержимое с неприятным запахом.
Вам следует обратиться к врачу незамедлительно, если атерома:
- Вдруг стала быстро расти;
- Внезапно лопнула;
- Воспалилась;
- Стала резко болезненной.
Чем отличается мацерация от микоза?
В отличие от мацерации микоз иногда вызывается trichophyton rubrum или trichophyton interdigitale. Микоз на стопах отличается от мацерации как внешним видом, так и запахом. Запах микоза очень характерен и легко распознается ортопедом.
Внешний вид микоза отличается желтовато-коричневым цветом и наличием дополнительных, еще не потрескавшихся, микроскопических пузырьков, появляющихся рядом с уже потрескавшимися и зазубренными. Везикулы заполнены жидкостью, содержащей споры грибка. Часто они настолько малы, что только опытный глаз подолога может увидеть их в увеличительное стекло. Отложения некротического, грибкового эпидермиса могут слипаться, становясь угрозой образования межпальцевых язв, очень болезненных и трудно поддающихся удалению и заживлению.
Как выглядит бородавка на ноге и можно ли ее спутать с другими заболеваниями?
На самом деле дифференцировать подошвенные бородавки бывает достаточно сложно, в силу схожести подобных кожных дефектов с некоторыми другими кожными патологиями. Визуально пяточная бородавка выглядит как несущественно выступающее над основным уровнем эпидермиса, округлое новообразование (небольшой бугорок). Такое проявление изначально ничем не отличается по цвету и характеру поверхности от здоровых окружающих тканей. Со временем, эпидермис в области локализации новообразования начинает уплотняться, формируя выраженные утолщенные, ороговевшие слои. В этот период бородавка на ступне приобретает серо-желтый оттенок, и становиться шероховатой на ощупь.
Чаще всего, достаточно удалить бородавку на стопе, чтобы избежать распространения и разрастания дефекта, однако в редких случаях наблюдается множественное проявление подошвенных новообразований, которое превращает поверхность ступни в своеобразную «мозаику». Это происходит в случае аутоинокуляции материнской бородавки на здоровые ткани.
По визуальному компоненту, подошвенные бородавки часто схожи с обыкновенными мозолями и натоптышами. Для того чтобы отличить эти образования необходимо внимательно осмотреть поверхность дефекта. Бородавки на подошве ног обычно имеют углубление в центре, которое напоминает кратер вулкана. Также на поверхности новообразования могут появляться мелкие темно-коричневые точки, которые по своей природе являются тромбироваными сосудами и капиллярами. Все эти проявления не характерны для обычной мозоли. Однако самостоятельно поставить точный диагноз и разработать концепцию лечения подошвенных бородавок на ногах сложно. Только опытный врач на основании дерматоскопии может с уверенностью утверждать, что новообразование на ноге относиться к последствиям заражения вирусом папилломы.
Кроме безобидной мозоли, под видом подкожной бородавки могут скрываться также следующие патологические процессы:
- Онкологические состояния;
- Деформативные заболевания стопы;
- Проявления кератодермии и гиперкератоза;
- Кожные проявления сифилиса.
Причины образования твердых вросших мозолей
Стержневая врастающая мозоль в 80% случаев – это следствие ношения неудобной обуви. Обычно она образуется на ступнях женщин, которые постоянно ходят на каблуках. Также к факторам, провоцирующим возникновение данной косметологической проблемы, относятся:
- вирусные и грибковые инфекции;
- травмирование кожи ступни инородным телом, из-за которого ускорилось ороговение поврежденного участка;
- постоянное механическое воздействие на определенную зону подошвы ноги;
- не до конца вылеченная мокрая мозоль.
На руках вросшие мозоли появляются по причине длительной работы с инструментами без использования специальных защитных перчаток.
Виды хронической экземы
- Атопический дерматит развивается в детском возрасте, и обычно прослеживается семейный характер. Это состояние склонно к хронизации.
- Контактный дерматит в хронической форме встречается при длительном или регулярном контакте кожи с аллергеном. Это происходит, если человек не сразу связывает изменения, происходящие с кожей, с воздействием какого-либо вещества. Например, пациент может не понять, что сыпь вызвана пряжкой ремня, или ремешком часов, или украшением, и продолжать носить этот предмет, что ведет к хронизации. При профессиональном контакте с водой, латексом, растворителями, также развивается хронический дерматит, так как сложно ограничить контакт с агрессивным веществом.
- Хроническая дисгидротическая экзема поражает кожу кистей рук и стопы, связана с нарушением потоотделения, а лечение бывает сложным, если не устранить факторы, влияющие на потливость. Выглядит она как пузырьки, заполненные жидкостью, на фоне воспаленной кожи.
- Нуммулярный дерматит
- Варикозная экзема возникает при хронической недостаточности вен ног, когда происходит отек и замедление кровообращения.
- Себорейная экзема связана с неправильной работой сальных желёз. Розовые зудящие пятна покрыты желтоватыми жирными корками и шелушением. Поражения располагаются на волосистой части головы, лбу, крыльях носа. Обычно течение этого дерматита хроническое.
Причины возникновения
Наиболее частой причиной для натирания мозолей является тесная, неудобная, узкая, жесткая обувь, способствующая возникновению мозоли. Наиболее подверженные механическому воздействию кожные участки быстрее всего поражаются водянками. То же самое касается и натирания кожи в результате ношения тесной одежды. Образованию мозолей активно способствует повышенная потливость или наличие отверстий на ткани, что позволяет коже свободно соприкасаться, например, с материалом обуви.
Часто водяная мозоль возникает во время физической работы. Что делать, если кожа чрезвычайно чувствительная? Ведь натереть ее может и черенок лопаты, и ручка молотка или кухонного ножа, и использование спортивного снаряжения. Необходимо сократить время работы с инструментом или оборудоватьего таким образом, чтобы защитить руки от натирания.
Как лечить водяную мозоль?
Что делать? Для предотвращения разрыва большого пузыря водянку прокалывают. Делают это только в том случае, если она сама может прорваться в любой момент, а также причиняет сильную боль и дискомфорт.
Чтобы избежать занесения инфекции и обеспечить быстрое заживление необходимо соблюдать ряд правил:
- Перед прокалыванием обработать поврежденную кожу и руки антисептическим раствором.
- Использовать стерильную иглу. Для дезинфекции можно подержать над огнем или поставить в спирт на несколько минут.
- Проколы производить по бокам мозоли, держа иглу параллельно коже.
- Если мозоль большая, проколоть в нескольких местах, для полного выхода жидкости.
- Мягкими движениями избавиться от жидкости внутри.
- Прокалывать лучше в первые сутки после образования волдыря.
- После прокола ни в коем случае не удалять покрывавшую кожу, по мере высыхания она сама отойдет.
После того, как из мозоли вышла вся жидкость, необходимо наложить стерильный бинт с антисептической мазью. Пластырь лучше использовать специальный для мозолей, обычный может распарить кожу на ране. На ночь лучше снимать повязку и дать высохнуть ране, это ускорит заживление.

Так как рана под мозолью очень чувствительна и имеет высокий риск инфицирования и воспаления, основное лечение состоит в поддерживании антибактериальной гигиены. Многих волнует вопрос, как быстро вылечить водяную мозоль. Это вполне возможно!
Вот наиболее эффективные мази для лечения ран от мозолей:
- Синтомициновая мазь – противомикробное средство, помогает избавиться от боли;
- Левомеколь – обладает выраженными противомикробными и заживляющими свойствами. Наносить на стерильный бинт и накладывать на рану. Менять повязку 3 раза в день;
- Салициловая 10% мазь – оказывает обезболивающее, заживляющее действие. Можно накладывать на ночь.
Если лопнула водяная мозоль, необходимо чистыми руками выдавить всю жидкость и обработать ватой, смоченной антисептиком. Лечение провести такое же, как и после прокола, соблюдая стерильность.
Перевязочные средства для лечения незаживающих ран
При лечении ран любого характера, в том числе хронических, важную роль играет правильный подбор перевязочного материала.
Перевязочный материал для незаживающих ран должен быть:
•гигроскопичным;
•«дышащим»;
•эластичным и гибким – носить перевязку придется в течение долгого времени, поэтому она не должна мешать движениям.
Компания Биотекфарм предлагает широкий выбор перевязочных материалов для ведения ран любой сложности и на любой стадии. Так, для ран, в которых имеются фрагменты некротизированной ткани или кровоизлияние, подойдет повязка Парапран с химотрипсином – лекарственное средство, входящее в состав повязки, помогает расщеплять некротизированные ткани, способствуя очищению раны.
Для увлажнения «сухих» хронических ран (пролежни, трофические язвы) и ускорения их заживления рекомендуется использовать повязку «ГелеПран» с мирамистином или коллоидным серебром. Это мягкая прозрачная повязка, на 70% состоящая из воды, увлажняет поверхность раны, а содержащееся в ней лекарственное средство (мирамистин или серебро) обеззараживает и способствует регенерации.
Для лечения инфицированных ран подойдут бактерицидные повязки Воскопран с мазью Повидон-йод, антимикробные повязки Воскопран с мазью Диоксидин и противовоспалительные повязки Воскопран с мазью Левомеколь. Повязки Полипран с Диоксидином отлично подходят для профилактики инфицирования ран на стадии грануляции.
Стимулировать регенерацию поможет повязка Хитопран на основе нановолокон хитозана. Она обеспечивает оптимальные условия для заживления – достаточную влажность, воздухопроницаемость и защиту от повреждений, способствует скорейшему росту собственных клеток
Стоит обратить внимание на то, что эту повязку не нужно снимать – она резорбирует самостоятельно по мере заживления раны
Как вскрывают абсцесс?
Операцию обычно проводят под местной анестезией. Вы практически не почувствуете боли. Врач сделает разрез и очистит рану от гноя — при помощи специального отсоса, или вручную, вооружившись марлевой салфеткой.
Когда рана будет очищена, хирург введет в нее палец или хирургический зажим, чтобы проверить, не остались ли еще карманы, заполненные гноем. Иногда внутри абсцесса есть перегородки, которые делят его на две, три или больше «комнат». Все перегородки нужно разрушить и выпустить весь гной.
Рану промывают антисептическим раствором. Но ушивать её не торопятся. Под швами может снова скопиться гной. Полость нужно оставить открытой, чтобы она лучше очистилась и быстрее зажила. Для оттока лишней жидкости в ней оставляют дренаж — полоску из латекса, один конец которой выпускают наружу. Впоследствии проводят перевязки с растворами антисептиков, заживляющими и антибактериальными мазями.
Как отличить подногтевую меланому от всего остального?
Вот достаточно простой алгоритм.
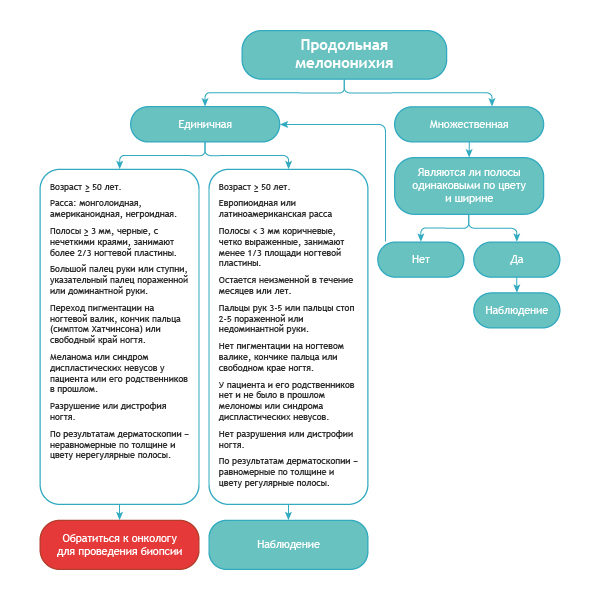
Алгоритм дифференциальной диагностики доброкачественной меланонихии и этого же состояния при меланоме
Правило ABCDEF при диагностике меланомы ногтевого ложа
А (age) возраст – пик заболеваемости подногтевой меланомы приходится на возраст от 50 до 70 лет, а также обозначает расы с повышенным риском: азиаты, африканцы – на их долю приходится 1/3 всех случаев меланомы.
B (brown to black) – цвет коричневый и черный, при ширине полосы более 3 мм и расплывчатых границах.
С (change) – изменение цвета ногтевой пластины или отсутствие изменений после лечения.D (digit) – палец как наиболее частое место поражения.
E (extension) – распространение пигментации на ногтевой валик или кончик пальца (симптом Хатчинсона).
F (Family) – у родственников или у пациента меланома в прошлом или синдром диспластических невусов.
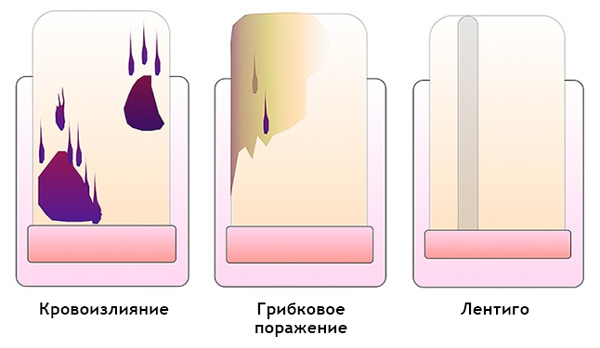
Как отличить гематому от подногтевой меланомы на дерматоскопии

Гематома:
Передвигается под ногтем вместе с его ростом. Отследить это можно, сделав фото образования на фоне линейки, расположенной продольно
Важно отметить, что гематома не всегда появляется в связи с травмой.
Цвет от красно-синего до черно-синего.
Не переходит на кутикулу, ногтевой валик и кончик пальца.
Не вовлекает весь ноготь в продольном направлении.
Может меняться в пределах нескольких недель.
Интенсивность окрашенности снижается от центра к периферии.
Ей может предшествовать травма.
Мелкие кровяные точки, ориентированные по направлению к краю ногтя, при дерматоскопии
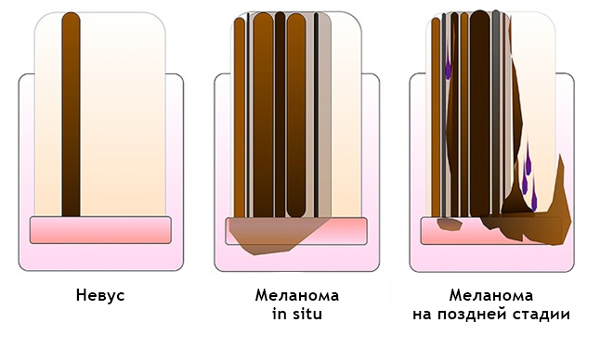
Подногтевая меланома:
- Неоднородный цвет, нерегулярность полос при меланонихии.
- Треугольная форма полос.
- Распространяется на ногтевой пластине, свободном крае ногтя или кончике пальца.
- Разрушение или дистрофия ногтя.
Как проявляется гидраденит?
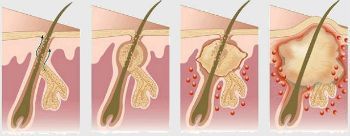
Симптомы гидраденита типичны, их трудно спутать с другими заболеваниями. Первоначальное проявление – упорный зуд, далее возникают мелкие подкожные узелки, которые с каждым днем увеличиваются. Процесс сопровождается болью, дискомфортом и даже ограничением движений. Узелки постепенно увеличиваются, начинают выступать над уровнем кожи. Окружающие ткани отекают, приобретают багрово-синюшный оттенок. Далее следует размягчение нескольких узелков, открываются отверстия, выделяющие гной, иногда с примесью крови.
Народное название («сучье вымя») болезнь получила из-за характерного внешнего вида пораженного участка: отечной покрасневшей окружности с выделениями белого цвета.
Общее состояние страдает мало, лихорадки обычно не бывает. Ощущается дискомфорт и незначительное недомогание. Присоединение симптомов общей интоксикации говорит либо о распространении инфекции, либо о развитии осложнений.
Вскрытие гнойника улучшает общее состояние, боль стихает, подвижность увеличивается. Если нет осложнений, то гнойники полностью опорожняются и заживают с образованием втянутого рубца. Весь цикл развития болезни при своевременной помощи составляет 2 недели.
Иногда течение болезни становится хроническим, когда воспаляются расположенные рядом потовые протоки. В этом случае на пораженной области чередуются старые рубцы от заживших язв и свежие участки нагноений. Образуется болезненный инфильтрат, кожа над которым бугристая и воспаленная. Такое состояние может длиться месяц и дольше. В этом случае может понадобиться стационарное лечение.
Методы лечения сухой мозоли
Для устранения проблемы необходимо комплексное лечение. Врачи рекомендуют пройти курс иммунотерапии. Размягчения ороговевшего слоя удается добиться с помощью ванночек и аптечных средств (мазей, пластырей).
Пластырь «Салипод» предназначен для устранения стержневых мозолей, шипиц, бородавок. Благодаря специальному составу происходит размягчение ороговевшего слоя кожи и заживление трещин. Пластырь приклеивают между пальцами на мозоль. Ускорить избавление от нароста помогают мази «Немозоль», «Супер Антимозолин», жидкость «Стоп-Мозоль». Их используют точечно, нанося на поврежденные ткани. Чтобы уберечь здоровую кожу, используют обычный пластырь. В нем вырезают отверстие, по размеру соответствующее натоптышу и наклеивают на кожу, затем наносят мазь и сверху закрывают пластырем. После снятия пластыря, кожу очищают пемзой.
В случае со стержневой мозолью домашнее лечение может оказаться неэффективным. Поэтому прибегают к услугам профессионалов. Устранение наростов производится современными методами:
- криотерапия – удаление сухой мозоли жидким азотом;
- лазеротерапия – используется воздействие лазером на поврежденный участок;
К более дешевому методу относится высверливание мозоли фрезой, после чего в образовавшееся углубление вводится антисептик.
Срезать мозоль лезвием или ножницами самостоятельно не рекомендуется, велик риск инфицирования.
Если на ногах обнаружены грибки или вирусы, врач дополнительно назначает специальные средства – «Ацикловир», «Ламизил», «Пенцикловир».
Симптомы
Фото: rd.com
Высыпания при контагиозном моллюске могут возникнуть на любом участке кожи, кроме ладоней и подошвенной поверхности стоп. У детей, чаще всего, узелки располагаются на коже лица, шеи, в подмышечных впадинах, вверху части груди и на тыльной поверхности кистей. У взрослых наиболее частая локализация элементов — это низ живота, внутренняя поверхность бедер и кожа половых органов.
Элементы контагиозного моллюска представляют собой маленькие узелки, размером 1-2 миллиметра в форме полусферы, но быстро увеличиваются до 5-7 миллиметров. Могут быть слегка приплюснуты сверху. На ощупь узелки плотные, безболезненные. Цвет может быть как у нормальной кожи или бледно-розовый. Часто у узелков заметен восковидный блеск, а в центре имеется углубление. На коже узелки находятся изолированно друг от друга. Кожа под узелками обычного цвета, редко можно заметить красный воспалительный ободок. При сдавливании по бокам из узелка выделяется белая творожистая масса, которая состоит из мертвых клеток эпителия и лейкоцитов. Количество узелков на теле варьируется от пары штук до нескольких десятков. Высыпания крайне редко сопровождаются какими-либо неприятными ощущениями и доставляют больному исключительно косметическую проблему.
В медицинской литературе описаны атипичные редко встречающиеся формы контагиозного моллюска, к которым относятся:
- Кистозные моллюски – на месте узелка возникают кисты такого же размера;
- Моллюски, которые выглядят как угри или бородавки;
- Ороговевающие моллюски – на месте моллюска кожа сильно шелушится, и с него постоянно отваливаются чешуйки кожи;
- Изъязвленные моллюски – на месте узелка возникает участок эрозии, который быстро превращается в кровоточащую язвочку;
- Пединкулярные моллюски – при данном типе болезни узелок расположен над поверхностью кожи на тонкой ножке;
Гигантские моллюски – узелки сильно увеличены в размерах (до 30 и более миллиметров)
Симптомы
Патологические образования могут находиться на разных частях подошвы: натоптыши на пальцах ног, у основания пальцев, натоптыши на пятках.
Внешне они выглядят как утолщенный ороговевший участок кожи.
- Сначала появляются припухлость и покраснение. Пациент периодически испытывает неприятные ощущения и боли.
- Затем на месте покраснения появляется участок ороговевшей кожи желтого или серого цвета. Во время ходьбы отмечаются достаточно сильные боли. Натоптыши иногда воспаляются, на них появляются трещины. При этом болевые ощущения усиливаются.
Дополнительно вторая стадия характеризуется острой болью, так как твердые и ороговевшие части эпидермиса сильно впиваются в здоровую кожу. Это приводит к раздражению и повреждению кровеносных сосудов и нервных окончаний.
Переход заболевания в хроническую форму происходит на третьей стадии. Эпидермис лопается, что приводит к образованию глубоких трещин, в которых протекают воспалительные процессы из-за проникновения болезнетворных бактерий. Человек не может нормально стоять на ногах или ходить из-за острого болевого синдрома, который не прекращается.
Удаление стержневых мозолей
Стержневые мозоли затрагивают не только поверхностные слои кожи, но и повреждают эпидермис. Справиться с ситуацией с помощью народных средств или популярными кремами от мозолей этого типа не удается. Откажитесь от самолечения и посетите кабинет медицинского педикюра.
Основные причины формирования стержневых мозолей:
- дефекты стелек обуви;
- механические повреждения стопы;
- обувь из синтетических материалов;
- неправильно подобранная обувная колодка;
- инфекция.
Обувь с плоской подошвой или высокими каблуками часто становится причиной появления образований.
В ходе лечения специалист медицинского педикюра использует несколько методов:
- криодеструкция – обработка мозолей жидким азотом. Справляется с мозолями на всех стадиях формирования. Сеанс займет около 1 минуты. Развитие рецидива маловероятно;
- лазерная деструкция – лучом выжигается структура стержневой мозоли на всю глубину;
- аппаратное удаление – используется фрезер с абразивными насадками. Вся структура мозоли вырезается, образовавшаяся полость обрабатывается антисептическими средствами для предотвращения воспалительных процессов.
После лечения подолог назначает уходовые процедуры – самостоятельную обработку кожи стоп пемзой или скрабом, посещение кабинета классического педикюра для регулярного ухода за ногами.
Важно устранить причину образования стержневой мозоли – выбрать новую удобную обувь с учетом рекомендаций подолога. Обувь должна быть не тесной, удобной и из натуральных материалов
Желательно поменять стельки.
Что такое гиперкератоз и как его лечить?
Увеличение числа кератиновых клеток приводит к образованию ороговевшего слоя. Это заболевание получило название гиперкератоз и справиться с ним можно только с помощью врача-подолога, требуются терапевтические и аппаратные средства лечения.
Характерные симптомы для гиперкератоза:
- сухость и шелушение кожи стоп;
- участки с уплотненной и огрубевшей кожей;
- изменение оттенка кожи на участках с уплотнениями;
- розовый цвет натоптышей меняется на белый или желтый оттенок.
При этих симптомах следует обратиться в кабинет медицинского педикюра. Специалист выполнит осмотр и проведет визуальную диагностику, назначит процедуры.
Среди наиболее эффективных процедур:
- обработка стопы размягчающими составами – кератолитиками;
- удаления слоя ороговевших клеток с помощью скальпеля;
- шлифовка огрубевших участков фрезами с насадками разной абразивности.
К специализированным методам обработки пораженных участков относятся:
- воздействие лазером – энергетический луч выжигает ороговевший слой. Методика эффективна, но оставляет небольшой рубец;
- обработка жидким азотом;
- удаление натоптышей с помощью электроножа.
Современные методы дают быстрый и прогнозируемый результат.
Можно ли срезать бородавки?
Являясь доброкачественным кожным новообразованием, бородавка имеет так называемый «корень», который не только отвечает за интенсификацию роста клеток кожи, но и может привести к аутоинокуляции, распространяя патологический процесс на здоровые ткани организма. Понять, что будет, если срезать бородавку, несложно, учитывая тот факт, что самостоятельно удалить корень образования невозможно. В результате будет не только наблюдаться рост нового дефекта на месте прежнего новообразования, но и может развиться генерализованная бородавчатость (ЭВЛЛ).
Самостоятельное механическое удаление бородавок не приносит ожидаемого эффекта в первую очередь в силу того, что основной причиной формирования подобных эпидермальных наростов является вирус папилломы человека (ВПЧ), который после срезания бородавки не исчезает из организма пациента, а напротив, активизируется. Также следует учитывать, что рост первичного новообразования всегда провоцируется снижением иммунитета и подверженностью его развитию различных патологий, что также не способствует улучшению состояния пациента после вырезания бородавки.
Кроме того, самостоятельное удаление бородавок может привести к следующим неприятным последствиям:
- Обильное кровотечение. Такая реакция на механическую травматизацию бородавок и папиллом обусловлена широким разрастанием сосудов и капилляров, которые питают тело новообразования. Иногда остановить кровотечение самостоятельно достаточно сложно, что может привести к существенной кровопотере.
- Распространение вируса на здоровые участки кожи. Как уже упоминалось выше, бородавки склонны к разрастанию, что может провоцироваться попаданием зараженной крови на поверхность здоровых эпидермальных структур. Впоследствии, клетки кожи начинают активно делиться, образуя дочерние бородавки.
- Формирование шрамов и рубцов. Чтобы осознать, что будет, если оторвать бородавку на лице, достаточно просмотреть огромное множество фото в интернете, которые демонстрируют шрамы и рубцы после самостоятельного удаления эпидермальных наростов.
- Инфицирование раневой поверхности. Открытая рана, на фоне ослабленного иммунитета обладателя бородавки, склонна к присоединению инфекции, что может проявляться развитием воспалительного процесса, отеком, гиперемией и нагноением раны, а также способна спровоцировать системный инфекционный процесс, опасный для жизни и здоровья человека.
Всех этих неприятных последствий вполне можно избежать, вовремя обратившись за консультацией к опытному специалисту, который в первую очередь поможет определить вид новообразования. Дело в том, что иногда бородавки можно спутать с такими проявлениями как мозоли, сифилитические образования, плоский красный лишай и т.д. В случае неверной постановки диагноза, самостоятельное удаление дефекта может иметь тяжелейшие последствия для организма.
Профилактика
Моментально убрать мозоль у вас не получится. Придется как минимум несколько дней потерпеть
А вдруг в этот период у вас будет предстоять важное мероприятие? Именно поэтому нужно стараться всеми силами избегать мозолей. Сделать это можно следующим образом:
- Предотвращать потливость ног или рук. Для этих целей используются различные дезодоранты или обычный тальк.
- Не надевайте обувь, которая натерла вам мозоль до тех пор, пока она не заживет.
- Смажьте грубые швы или кожу в месте трения гигиенической помадой. Это поможет на некоторое время отстрочить появление мозоли.
- Носить удобную обувь.
- Не надевать новые босоножки, когда вам нужно целый день находиться на ногах.
- Закрытую обувь носить с носками.
Если вы не уверенны, как отреагируете на новую обувь, то лучше наклейте в возможные места трения обычный пластырь или специальные силиконовые накладки.
Классификация паронихии и основные симптомы
Характерные формы
- Простые виды паронихии проявляются как самостоятельная форма заболевания, не являющаяся следствием осложнения других болезней. Кожа вокруг ногтя краснеет, отекает, появляются незначительные болевые ощущения. Как правило, при хорошем иммунитете организм за несколько дней справляется с простой формой паронихии, обращение к врачу не требуется.
- Гнойная (пиококковая) форма развивается при попадании в ткани микроорганизмов (стафилококков, стрептококков). Начинается заболевание с появления отека и пульсирующей боли. Через пару дней происходит нагноение мягких тканей. Выздоровление начинается после вскрытия гнойника. Иногда абсцесс может перейти на кисть, крайне редко – распространиться по организму, поражая внутренние органы.
- Кандидамикотическая форма – спровоцированная грибками рода кандида. Ногтевой валик лишается внутреннего слоя, ограждающего ноготь от повреждений. Данная форма относится к хроническим, сопровождается незначительным воспалением. Гнойный процесс, как правило, отсутствует или не сильно выражен. Когда грибки затрагивают не только кожу, но и пластину ногтя, она начинает слоиться, крошиться, утолщается, меняет оттенок. Чаще всего воспалением в хронической стадии страдают работники кондитерской отрасли.
- Язвенная форма – обычно вызывается патогенными микроорганизмами или веществами бытовой химии, температурным воздействием, травмами, экземой или псориазом. Язвенная паронихия иногда проявляется как осложнение простой формы. На коже вокруг ногтя образуются язвочки, которые могут стать причиной вторичного заражения.
- Роговая форма – встречается нечасто, в основном у больных сифилисом, характеризуется появлением гиперкератозных папул.
- Сухая форма – отличается слабовыраженным воспалением и отсутствием процесса нагноения. Ногтевой валик при этом заметно огрубевает и шелушится.
- Турниоль – форма, при которой через ранки, заусенцы в ткани попадают бета-гемолитические стрептококки, стафилококки, грибковая микрофлора. На коже появляются неплотные пузырьки, содержимое которых начинает гноиться. После вскрытия пузырьков вокруг ногтя остаются ранки в виде подковы. Возможно появление таких симптомов как слабость, повышение температуры тела. Турниоль опасен полной отслойкой ногтя, развитием лимфаденита.
- Экзематозная и псориатическая формы – ногтевой валик отекает, слегка воспаляется, появляются пузырьки, шелушение, кожа становится толстой. Когда везикулы вскрываются, образуются корочки. Ногти приобретают решетчатую поверхность, продольные бороздки, желтеют, крошатся и слоятся.
При развитии гнойного процесса самостоятельно вскрываются лишь самые маленькие гнойники. Поэтому, чтобы избежать абсцесса, необходимо как можно скорее обратиться за медицинской помощью.


