Чем опасен поясничный радикулит
Содержание:
- Радикулит
- Диагностика
- Наши врачи
- Лечение
- Профилактика
- Профилактика
- Лечение радикулита
- Общая информация о радикулите
- Классификация заболевания
- Чем опасна поясничная грыжа позвоночника
- Эффективность применения
- Причины
- Лечение
- Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
- Грязевое лечение радикулита в санаториях Крыма
- Если заболела спина
- Причины болей в пояснице
- Что нужно знать о пояснично-крестцовом радикулите?
- Реабилитационный период
- Лечение
Радикулит
Это скорее не диагноз, а симптом предыдущих заболеваний. Он редко появляется сам по себе. При этом состоянии воспаляются нервные корешки. А причиной может быть их пережатие межпозвоночной грыжей, либо наростами. При радикулите наблюдается острая боль, которая чувствуется на протяжении всего нерва. Происходят резкие приступы — «прострелы». Но ощущения не постоянные, могут исчезать при смене положения тела. Боль иногда сопровождается так же головокружением, тошнотой, онемением конечностей.
В случае если долго не лечить остеохондроз, причиной приступа радикулита может стать:
- чрезмерная нагрузка на нарушенный отдел позвоночника;
- травма (ушиб, растяжение);
- переохлаждение, в результате которого происходит сужение капилляров и как следствие межпозвоночный диск теряет свои амортизирующие свойства и травмируется корешковый нерв;
- стрессовые факторы и эмоциональное перенапряжение — в кровь попадает гормон кортизол, сужаются капилляры сосуды и нарушается питание диска, в результате развивается воспалительный процесс;
- вредные привычки (курение, алкоголь);
- избыточный вес.
Все эти состояния требуют обязательного лечения, без которого справиться с ними будет очень сложно. Чтобы определить причины и признаки патологии визуального осмотра недостаточно. Поставить точный диагноз поможет магнитно-резонансная томография и рентгенография. Эти обследования покажут состояние позвоночника, место нахождения и размеры грыжи или отростков.
Диагностика
Лечение симптомов грудного радикулита возможно только после правильной постановки диагноза. Для этого наши пациенты проходят осмотр у , который проверяет рефлексы и двигательные и чувствительные функции, собирает анамнез. Помимо этого, проводятся следующие диагностические исследования:
- рентгенография;
- ;
- .
Они позволяют выявить наличие защемления корешков и определить изменения, к которым оно привело.
Наши врачи

Ходневич Андрей Аркадьевич
Врач-нейрохирург, кандидат медицинских наук
Стаж 36 лет
Записаться на прием

Кувшинов Константин Владимирович
Врач — нейрохирург
Стаж 27 лет
Записаться на прием
Лечение
Уже не первый год специалисты ЦЭЛТ успешно практикуют комплексное консервативное лечение, которое позволяет избавиться от радикулита. Оно направлено не только на устранение болевой симптоматики, но и на снижение воспалительных процессов, снятие спазмов мышц и разгрузку защемлённых нервных окончаний. Для этого используются следующие методики:
| Методика | Описание |
|---|---|
|
Лечение медикаментами |
|
|
Ограничение двигательной активности |
|
|
Мануальная терапия |
|
|
Физиотерапевтическое лечение |
|
|
Лечебная физкультура |
|
|
Хирургические методики |
Операции при заболеваниях позвоночника
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40-60 минут
- Госпитализация: 2-3 дня в стационаре
Подробнее
Хорошо себя зарекомендовала такая малоинвазивная процедура, как новокаиновая блокада. За счёт введения лекарственной смеси непосредственно в поражённую область она позволяет добиться быстрого эффекта, который длится до одного года. Благодаря ей можно избавится от отёка, воспаления и боли. Уже через час наши пациенты отправляются домой и живут своей обычной жизнью.
Профилактика
Для того, чтобы избежать развития такого заболевания, как радикулит, необходимо следовать следующим рекомендациям:
- вести активный образ жизни, заниматься спортом и регулярно посещать бассейн;
- организовать рабочее место с учётом всех правил эргономики;
- спать на ортопедическом матрасе или на жёсткой ровной поверхности;
- сбалансировано питаться;
- не поднимать тяжести или, если этого не избежать, использовать поддерживающий корсет и распределить нагрузку на ноги;
- при ношении тяжестей распределять её равномерно на обе руки;
- своевременно обращаться за помощью при заболевания опорно-двигательного аппарата;
- исключить переохлаждения.
- Поясничный радикулит
- Шейный радикулит
Профилактика
Для сведения к минимуму риска развития радикулита, необходимо следовать следующим правилам:
- регулярно заниматься спортом, фитнесом, плаваньем;
- спать на ортопедическом матрасе или на жёсткой ровной поверхности;
- разработать для себя сбалансированный рацион и правильно питаться;
- исключить необходимость поднятия больших тяжестей или, если этого не избежать, использовать поддерживающий корсет и правильно распределить нагрузку;
- своевременно обращаться за помощью при заболевания опорно-двигательного аппарата;
- исключить переохлаждения;
- правильно организовать рабочее место.
- Нестабильность позвонков
- Радикулопатия
Лечение радикулита
Радикулит относится к неврологическим заболеваниям и проявляется симптомами поражения спинномозговых корешков. Основными признаками радикулита являются острые болевые ощущения, снижение чувствительности, расстройства двигательной функции. Классификация радикулита зависит от пораженного отдела позвоночника. Чаще заболевание возникает в пояснично-крестцовом отделе позвоночного столба и характеризуется развитием боли в данном участке с иррадиацией в нижние конечности.
Лечение радикулита включает комплекс мероприятий, основная цель которых — купирование первопричины заболевания, корешкового синдрома и всех его симптомов: болезненности, напряжения мускулатуры, нарушения чувствительности.
Основу фармакотерапии составляют нестероидные противовоспалительные средства, оказывающие обезболивающее, противовоспалительное и жаропонижающее действие.
Общая информация о радикулите
Позвоночный столб состоит из отдельных позвонков, разделенных между собой хрящевыми дисками. Внутри полого канала располагается спинной мозг, от которого с каждой стороны отходят передние и задние нервные корешки. Первые отвечают за двигательные функции, а вторые за чувствительность. Они проходят в специальных каналах между позвонками и сливаются в единый спинномозговой нерв, ветви которого отвечают за тот или иной участок тела.
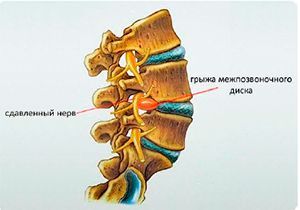
При развитии остеохондроза, протрузии или грыжки межпозвонкового диска, формировании костных разрастаний и других объемных процессов происходит сдавление корешка. Это влечет за собой комплекс чувствительных и двигательных расстройств, которые и формируют симптомы радикулита.
Классификация заболевания
С годами в нашем теле происходят изменения, например кожа малыша нежная и упругая, а в 30 лет уже не такая. То же самое То же самое происходит с нашим позвоночником. Дегенеративные и дистрофические процессы в позвоночнике способствую формированию протрузий и грыж которые в дальнейшем могут и приводит к радикулопатии.
Различают дискогенную и вертеброгенную форму заболевания. Вертеброгенная радикулопатия является заболеванием вторичного типа, при котором корешок спинного мозга оказывается сдавленным в своеобразном туннеле, образованным различными патологическими процессами. Это может быть отек мягких тканей, опухоль, остеофиты, грыжа диска.
По мере развития
дегенеративного воспалительного процесса туннель сужается, появляется
вдавливание и сильная боль.
В зависимости от
локализации различают следующие формы радикулопатии:
- шейную;
- пояснично-крестцовую;
- смешанную.
Заболевание может
возникнуть у взрослых людей любого возраста, если запустить болезнь, она может
привести к инвалидности. Другое название этого заболевания — корешковый
синдром. В народе сложные названия не прижились, поэтому чаще можно услышать,
что человек страдает от радикулита. Хотя это название не совсем верное.
Чаще других встречается пояснично-крестцовая радикулопатия. Она затрагивает позвонки L5, L4, S1. Чтобы понять, какие именно позвонки вовлечены в процесс воспаления, необходимо запомнить, что все отделы позвоночника обозначаются латинскими названиями. Крестцовый отдел — Os Sacrum, следовательно, позвонки обозначаются буквой S c 1 по 5. Поясничный отдел — Pars Lumbalis (L1-L5). Шейный отдел — Pars Cervicalis (C1-C7). Грудной отдел позвоночника — Pars Thoracalis (Th1-12).
Ознакомившись с этой
классификацией, легко понять, что Th3 означает повреждение третьего позвонка в
грудном отделе, а C2 — повреждение второго шейного позвонка. Уровень поражения
определяется при помощи рентгенограммы.
Существует
международная классификация заболеваний — МКБ 10. Она является общепринятой для
кодирования всех медицинских диагнозов. По МКБ радикулотерапии присваивается
код М 54.1.
Чем опасна поясничная грыжа позвоночника
Опасность поясничной грыжи в том, что на начальных стадиях она протекает с минимальными признаками, а затем может мгновенно проявляться сильнейшими болями и нарушениями функции различных органов.
Внимательное отношение к своему здоровью позволит своевременно обратиться к врачу и предупредить прогрессирование заболевания.
Стадии поясничной грыжи
В течении заболевания выделяют несколько стадий:
- Начальная – поясничные диски изменяются, истончаются. Симптомы: устает и побаливает поясница, мурашки по телу.
- Протрузия – растрескивание диска в поясничном отделе и смещение в сторону студенистого ядра. На этой стадии болезненность усиливается, возможно появление кратковременных корешковых болей из-за смещения диска. Больные переносят это состояние по-разному: у одних боли не слишком интенсивные и носят преходящий характер, у других – выматывающие местные и острые корешковые боли при грыже позвоночника резко снижают качество жизни.
- Разрыв поясничного диска, выпячивание студенистого ядра, сдавливание корешков нервов и спинного мозга. Появляются все характерные проявления позвоночной грыжи.
- Секвестрация – отделение от студенистого ядра отдельных сегментов (секвестров), проникновение их в позвоночный канал. Появляются симптомы раздражения и сдавливания спинного мозга: парезы, параличи, недержание кала и мочи, сексуальные нарушения.
По величине поясничные грыжи разделяют на маленькие (1 — 6 мм), средние (6 — 8 мм), большие (более 9 мм).
Возможные осложнения
 Симптоматика при межпозвонковой грыжи поясничного отдела быстро нарастает
Симптоматика при межпозвонковой грыжи поясничного отдела быстро нарастает
При отсутствии адекватного лечения позвоночная грыжа поясничного отдела может иметь серьезные последствия:
- внезапное появления сильнейших болей в поясничном отделе (люмбаго) или по ходу седалищного нерва (ишиас); чудовищную боль невозможно снять домашними способами;
- парезы и параличи – частичное или полное обездвиживание;
- такие неврологические симптомы, как нарушения чувствительности по типу «седловидной блокады» на внутренней поверхности бедер, промежности и нижней части ягодиц за счет сдавливания чувствительных нервных волокон; опасный симптом, сигнал о том, что заболевание зашло далеко;
- нарушения функции малого таза, половых органов мужчин и женщин при травмировании конского хвоста – пучка спинномозговых нервов, отходящих от окончания спинного мозга.
Даже при кратковременном появлении одного из этих симптомов нужно немедленно обращаться за медицинской помощью. Если этого не сделать, симптоматика будет быстро нарастать и последствия в виде осложнений не заставят себя ждать. Помочь такому больному будет нелегко.
Что делать при обострении
У некоторых больных поясничная грыжа достаточно долго протекает без выраженных симптомов. Периодически симптомы или исчезают совсем (ремиссия), или нарастают (обострение). Особенностью такого течения является то, что с каждым обострением ухудшается состояние фиброзного кольца. В один прекрасный день вместо легкого обострения может срезу наступить паралич или сильнейшая, сбивающая с ног боль.
Чтобы этого не произошло, поясничную грыжу нужно лечить регулярно под контролем врача, стараясь предупредить обострение или начинать лечить обострившееся заболевание как можно раньше.
Эффективность применения
При лечении заболеваний опорно-двигательной системы эффективность использования ортопедических корсетов доказана многолетней практикой. Для профилактики же не только заболеваний позвоночника, но и разного рода нарушений осанки корсет просто незаменим. Однако эффективность его использования зависит от чёткого следования инструкции по применению и рекомендациям врача. Среди общих правил ношения данного изделия можно выделить следующие:
- не надевать на голое тело;
- снимать на ночь;
- надевать всегда, когда требуется усилие для поднятия тяжестей или других нестандартных действий;
- регулировать его фиксацию только стоя.
Кроме того, следует помнить, что корсет нельзя носить слишком долго. Максимальная длительность пребывания в нём не должна превышать шести часов. Начинать же его ношение нужно с 20-30 минут, постепенно увеличивая время.
Причины
Пояснично-крестцовый радикулит преимущественно связан с нерациональными нагрузками на позвоночник. Чаще заболевание диагностируется в возрасте от 35 до 50 лет. Как правило, недуг возникает вследствие дегенеративно-дистрофических изменений в позвонках (остеохондроз, спондилёз, спондилоартроз). Способствуют развитию пояснично-крестцового радикулита следующие факторы:
- чрезмерная нагрузка на осевой скелет;
- гиподинамия;
- обменные нарушения в организме (сахарный диабет, дефицит витамина D, ожирение и т. д.);
- травмы пояснично-крестцового отдела;
- искривление позвоночного столба;
- слабость мышечного корсета поясницы;
- нарушение иннервации и кровоснабжения позвоночника.
Запустить патогенетический механизм и вызвать обострение пояснично-крестцового радикулита может переохлаждение, резкий наклон или поворот корпуса, инфекция, интоксикация, продолжительная статическая, либо чрезмерная динамическая нагрузка на поясничную область.
Лечение
специалистами ЦЭЛТ успешно проводится консервативными и хирургическими методами. Они позволяют не только устранить болевые ощущения, но и снизить воспаление, снять мышечные спазмы и освободить корешки от компрессии. Для этого используют следующие методики:
| Методика | Описание |
|---|---|
|
Лечение медикаментами |
|
|
Ограничение двигательной активности |
|
|
Мануальная терапия |
|
|
Физиотерапевтическое лечение |
|
|
Хирургические методики |
Такая процедура, как блокада это специальный укол в источник боли с использованием местных анестетиков и противовоспалительных препаратов, позволяет обеспечить практически мгновенный эффект, который может длиться до одного года. Достигается он за счёт введения лекарственного препарата в поражённую область. При этом пациент в этот же день может отправляться домой и жить обычной жизнью.
Как себя вести в период пандемии пациенту с хроническим заболеванием печени и желудочно-кишечного тракта?
В связи с риском более тяжелого течения COVID-19 и развития обострения заболевания пациентам, имеющим хронические заболевания органов пищеварения, необходимо особенно тщательно соблюдать все санитарно-эпидемиологические меры для снижения риска инфицирования.
Таким пациентам показано проведение профилактической вакцинации. Исключение составляют больные аутоиммунными заболеваниями (такими как аутоиммунный гепатит, болезнь Крона, язвенный колит, аутоиммунный панкреатит). В таких случаях пациенту рекомендуется проконсультироваться со специалистом перед принятием решения о вакцинации.
К наиболее уязвимым категориями больных, имеющих более высокий риск осложнений в связи с развитием COVID-19, относятся:
- пациенты с циррозом печени (особенно декомпенсированным), раком печени, пациенты после трансплантации печени
- пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивную (то есть подавляющую иммунные реакции) терапию
- пациенты с неалкогольной , поскольку у них, как правило, имеются такие факторы риска тяжелого течения COVID-19 как ожирение, , гипертония
- пациенты, имеющие тяжелые эрозивно-язвенные поражения слизистой оболочки пищевода, желудка
Все пациенты групп риска в период пандемии должны продолжать лечение своего основного заболевания, согласованное с лечащим врачом.
В частности, должна быть продолжена терапия противовирусными препаратами хронического гепатита В и С. В случаях впервые выявленного в период пандемии вирусного гепатита противовирусная терапия может быть назначена. Следует иметь в виду информацию, что некоторые противовирусные препараты (софосбувир и другие), применяющиеся для лечения вирусного гепатита, как показали исследования, оказывают подавляюще действие на COVID-19. Возможность начала противовирусной терапии или целесообразность отложить ее проведение на постэпидемический период необходимо согласовать с лечащим врачом- гепатологом.
Пациенты с аутоиммунными заболеваниями, получающие иммуносупрессивные препараты (преднизолон, азатиоприн, метотрексат, биологические препараты моноклональных антител и др), должны продолжать лечение, не снижая дозировок и не предпринимая самостоятельных попыток отмены лечения. Наиболее важным для больного является поддержание ремиссии аутоиммунного заболевания. К тому же эта иммуносупрессивная терапия в случаях инфицирования снижает риск развития наиболее тяжелой формы COVID-19, сопровождающейся так называемым цитокиновым штормом.
Особую группу риска представляют больные жировой болезнью печени
Для них критически важно в период пандемии соблюдение диеты с ограничением простых углеводов (мучного, сладкого), соли, ограничение калорийности пищи, исключение алкоголя, регулярные физические нагрузки и продолжение тщательного контроля и , гипертонии
Пациентам, страдающим (), хроническим , язвенной болезнью, в условиях пандемии надо согласовывать с лечащим врачом возможность отложить проведение дополнительных (например, теста на хеликобактер) и плановых (в том числе ) исследований. Рекомендованная терапия антисекреторными и защищающими слизистую препаратами должна быть продолжена. Терапию, направленную на устранение хеликобактерной инфекции с применением антибактериальных препаратов, врач может назначить только по срочным показаниям. В большинстве случаев ее целесообразно отложить до разрешения эпидемиологической ситуации. Это связано с тем, что применение антибактериальной терапии связано с некоторым снижением иммунной защиты, с развитием устойчивости к антибиотикам, что в период пандемии нежелательно.
Грязевое лечение радикулита в санаториях Крыма
Чем примечательно лечение радикулита в санатории «Сакрополь», и почему уже тысячи людей предпочитают посещать его для поддержания здоровья? Многообразие медицинских препаратов за последние годы увеличилось многократно, но лечение ряда распространенных заболеваний, в том числе и радикулита, это не сделало более простым. Проходить лечение радикулита в Крыму люди предпочитали еще сотни лет назад, особенный климат региона и его бесценные природные богатства позволили сформировать совершенно уникальные методики оздоровления.


Если заболела спина
При приступах острой боли в области позвоночника до визита ко врачу можно купировать ее следующими способами:
- принять нестероидный противовоспалительный препарат или анальгетик;
- принять натуральное успокоительное средство (настой валерианы или пустырника);
- принять горизонтальное положение на ровной, жесткой поверхности;
- наложить на источник боли тугую повязку или надеть специальный корсет;
- использовать для наружного применения мазь или гель, содержащий нестероидное противовоспалительное средство;
- избегать резких поворотов и подъемов, во избежание новых приступов боли.
Ни в коем случае нельзя принимать еще какие-либо лекарственные средства без назначения врача.
В большинстве случаев своевременное диагностирование патологии и проведение консервативного лечения позволяют полностью от нее избавиться. Позвоночник определяет здоровье многих органов и систем нашего организма. Кроме того, проходящие в нем кровеносные сосуды питают головной мозг. Поэтому, к его состоянию нужно относится очень внимательно и при любых болевых ощущениях обращаться за консультацией ко врачу. Только специалист сможет подобрать адекватное лечение и избавить от надоевшей боли.
Причины болей в пояснице
Рассмотрим основные причины болей в пояснице с учетом их локализации.
Боль выше поясницы, но ниже лопаток
Основные причины, по которым болит в этой области:
- заболевания позвоночника (первичные боли);
- травма – от падения, неправильно выполненного упражнения, удара;
- перенапряжение мышц, спазм;
- сердечно-сосудистые заболевания;
- опухоли, в том числе злокачественные;
- заболевания ЖКТ.
Боль ниже поясницы
Болезненность низа спины возникает из-за заболеваний позвоночника или внутренних органов. Во втором случае боли называются «отраженные». Чаще всего боль возникает после долгой ходьбы, продолжительного сидения, ушибов и травм, перенесенных инфекционных заболеваний, поднятия тяжестей.
Зачастую боль ниже поясницы связана с нездоровой и неправильной нагрузкой на позвоночник. Реже это могут быть заболевания ЖКТ и мочеполовой системы – холецистит, цистит, пиелонефрит, гастрит, запор.
Признаки отраженной боли:
- редкое или частое и болезненное мочеиспускание;
- вздутие живота;
- боль внизу живота;
- повышение температуры тела;
- тошнота, рвота;
- диарея или запор.
У женщин причинами болей ниже поясницы могут быть: беременность и ее осложнения, климакс, менструация.
Если нет других симптомов, кроме боли, то говорят о том, что это связано с проблемами с опорно-двигательным аппаратом. Если боль локализуется в области таза, то это может быть следствием перенесенного заболевания тазобедренного сустава.
Боль в пояснице слева
Характер боли ноющий, она не проходит в покое, возникает при ходьбе, физической нагрузке, беге, после длительного сидения.
Если после отдыха боль не проходит, то ее причинами могут быть:
- сколиоз;
- остеохондроз;
- инфекции позвоночника;
- нарушение кровообращения.
Если боль возникает при ходьбе и проходит после отдыха, это может быть радикулит, сахарный диабет, смещение позвоночника, защемление нервного корешка.
Ноющая боль выше поясницы слева возникает при малоподвижном образе жизни и может говорить о наличии остеохондроза, о недавнем переохлаждении или неправильной осанке.
Острая, опоясывающая боль в боку, которая отдает в левую лопатку, может быть одним из симптомов инфаркта миокарда. В эту же область отдает язва желудка, боль при этом внезапная, резкая, режущая.
Боль в пояснице справа
- Схваткообразная боль характерна для заболеваний органов мочеполовой системы.
- Нарастающая болезненность говорит о воспалительном процессе, включая абсцесс.
- Кинжальная боль – это неотложные состояния, то есть внутреннее кровотечение, язва, разрыв какого-либо органа, тромбоэмболия.
- Прострелы характерны для заболеваний позвоночника, когда в процесс вовлечены спинномозговые корешки.
- Постоянная тупая и монотонная боль характерна для заболеваний паренхиматозных органов, например печени.
- Тянущая боль возникает при повреждениях опорно-двигательного аппарата, включая травмы.
Боль в пояснице при кашле
Самые главные причины болей при кашле:
- Грыжа – сопровождается потерей чувствительности конечностей. Боль появляется также при наклонах вперед.
- Стеноз. При этом трудно ходить, есть слабость в ногах. Обследование показывает снижение толщины дисков.
- Фасеточная артропатия. Поясница болит при кашле, но боль проходит, если согнуться в сторону травматического повреждения. С пораженной стороны перенапрягаются мышцы.
- Травмирование фиброзного кольца. Боль усиливается при наклонах, движениях, долгом сидении.
- Остеохондроз. При нем снижается функция позвоночника.
- Заболевания почек.
- Невралгии – опоясывающая боль.
Что нужно знать о пояснично-крестцовом радикулите?
Заболевание диагностируется часто у мужчин и женщин в возрасте от 35 до 55 лет. Провоцируют появление и развитие патологии различные факторы, и основной из них – дегенеративно-дистрофические изменения, происходящие в позвоночнике (воспаления, инфекции, смещения, сужения каналов и пр.). Радикулит в поясничном и крестцовом отделах позвоночника – это, как правило, хроническое заболевание с периодическими рецидивами разной продолжительности и интенсивности. Рецидивы случаются от одного до нескольких раз в год. Спровоцировать радикулит могут следующие факторы:
- травмы и повышенная нагрузка на позвоночник;
- новообразования;
- воспаления в мягких тканях, различные патологии и заболевания;
- нарушение обмена веществ и аутоиммунные патологии;
- наследственность.
Спровоцировать рецидивы могут такие факторы, как:
- переохлаждение или простуда;
- физические нагрузки;
- внезапное травмирование (например, резкие движения в области поясничного отдела);
- интоксикация организма.
С данной проблемой сталкиваются многие, но в группе риска находятся те, чья профессиональная деятельность связана с поднятием тяжестей и постоянной нагрузкой на позвоночник, а также те, кто, также в силу профессии, сидит по многу часов.
Реабилитационный период
Восстановительный период после дискэктомии при пояснично-крестцовом радикулите включает в себя три периода. В первую неделю пациенту можно постепенно подниматься в кровати, но категорически запрещено сидеть. Длительность нахождения в вертикальном положении не должна быть свыше 15 минут. Кроме того, нельзя лежать на животе. Постоянно следует носить корсет для пояснично-крестцовой области.
Всю первую неделю пациент прибывает в стационаре. Ему могут быть назначены антибактериальные препараты, НПВС, гормональные и другие средства. На 7-9 сутки снимаются швы, и больной выписывается домой. Его транспортировка проводится в положении лёжа.
В первый месяц особенно важно выполнять все предписания врача. Для того чтобы поддержать пояснично-крестцовую область, человек продолжает носить специальный корсет
Ежедневно выполняются простые упражнения. Большое значение имеет ходьба и прогулки на природе. Обычно через 1,5-2 месяца больничный лист закрывается и человек возвращается к «обычной» жизни, с учётом врачебных рекомендаций.
Лечение
Основой лечебных мероприятий является устранение болевого приступа. А также лечение поясничного радикулита включает в себя борьбу с воспалением, компрессией и мышечно-тоническими нарушениями. При интенсивном болевом синдроме проводятся паравертебральные блокады пояснично-крестцовой области с анальгетиками и кортикостероидами.
Медикаментозное
Лечение радикулита поясничного и крестцового отделов позвоночника включает в себя следующие группы препаратов:
- обезболивающие;
- миорелаксанты;
- витамины группы B;
- средства, нормализующие трофику тканей, восстанавливающие иннервацию и микроциркуляцию;
- местные мази, купирующие воспаление, стимулирующие кровообращение.
Вне обострения применяются хондропротекторы для восстановления хрящевых структур пояснично-крестцовой области позвоночника. Проводится лечение сопутствующей патологи (грыжа позвоночника, остеохондроз, инфекционные заболевания и т. д.).
Народные средства
Лечение радикулита поясничного дома можно проводить следующими способами:
- прогревание солью (сухое тепло);
- использование медицинских банок;
- компрессы с морской солью;
- горчичники, лепёшки на основе мёда;
- компрессы, примочки и растирания с настоями целебных трав (ромашка, зверобой, шалфей и т. д.);
- пластыри с красным перцем;
- прикладывание к поражённому участку листьев хрена, кашицы из тёртого чеснока, редьки и другие способы.
Перед использованием народных рецептов для устранения пояснично-крестцового радикулита, следует получить одобрение врача.
Консервативное лечение
Если у человека пояснично-крестцовый радикулит, лечение немедикаментозное будет следующим:
- ношение корсета;
- рефлексотерапия;
- физиопроцедуры (УФО, УВЧ, магнитотерапия, электрофорез, гразелечение и т. д.);
- мануальная и тракционная терапия;
- лечебная гимнастика;
- миофасциальный массаж пояснично-крестцового отдела;
- занятия в воде, плавание.
Массаж и ЛФК показаны только вне обострений. При стойкой ремиссии рекомендовано посещение курортов, применение грязевых аппликаций на пояснично-крестцовую зону, ванн с радоном и сероводородом.
Хирургическое вмешательство
Если при радикулите поясничном лечение медикаментами не дало результата, прибегают к оперативной тактике. Обычно это случается при наличии межпозвоночной грыжи, которая травмирует нервные корешки и приводит к постоянной симптоматике. Хирургическое лечение радикулита поясничного подразумевает дискэктомию.


