Импетиго
Содержание:
- Что нужно знать о стрептодермии?
- Почему стрептококковая инфекция чаще встречается при беременности?
- Лечение стрептодерми
- В каких областях чаще развивается стрептодермия?
- Диагностика стрептодермии
- Пиодермия у детей
- Профилактика образования сыпи
- Можно ли заменить антибиотики?
- Причины стрептодермии
- Глубокая стрептодермия
- Совет от доктора
- Почему всем переболевшим ковидом нужна реабилитация?
Что нужно знать о стрептодермии?
|
Мацакова Елена Анатольевна Врач педиатр В 2001 г. окончила КГМУ. Диплом о высшем образовании № ДВС 1468675. Имеет сертификат специалиста № 0146180703798 от 15 мая 2017 года. Допущена к осуществлению медицинской или фармацевтической деятельности по специальности (направлению подготовки) ПЕДИАТРИЯ. Сертификат действителен 5 лет. Решением аттестационной комиссии комитета здравоохранения Курской области от 09.09.2014 года присвоена вторая квалификационная категория по специальности «ПЕДИАТРИЯ» 12 мая 2017 года прошла повышение квалификации на факультете последипломного образования ФГБОУ ВО КГМУ Минздрава России по дополнительной профессиональной программе «Актуальные вопросы диагностики и лечения в педиатрической практике, получила УДОСТОВЕРЕНИЕ №040000044943. 13 октября 2017 года получила УДОСТОВЕРЕНИЕ о повышении квалификации № 180001267481 по дополнительной профессиональной программе «Организация экспертизы временной нетрудоспособности в медицинских организациях». Ознакомьтесь с советами от данного специалиста |
Здравствуйте дорогие родители! Я хотела бы Вам рассказать о способах профилактики и лечения гнойничкового заболевания кожи (стрептодермии):
Что нужно знать о стрептодермии?
Стрептодермия- это гнойничковое заболевание кожи, возникающее вследствие инфицирования эпидермиса гемолитическим стрептококком группы А.
Стрептодермия имеет склонность к быстрому распространению. Возбудитель стрептодермии, вырабатывая токсины и ферменты, повреждает кожу. Элементы высыпаний — вялые пузыри с тонкой покрышкой. После их вскрытия формируются слоистые корки.
Интересные факты о стрептодермии:
- В детской дерматологии составляет 60% заболеваний кожи.
- Может протекать как осложнение герпеса, ветряной оспы, аллергического дерматита.
- Чаще развивается у детей с пониженным иммунитетом.
- Чаще болеют дети, посещающие детский сад, школу и часто контактирующие с большим количеством других детей.
Существуют три обязательных условия для развития стрептодермии у детей:
- присутствие на коже гемолитического стрептококка;
- наличие незначительных повреждений – входных ворот для инфекции;
- снижение защитных свойств кожи и иммунитета в целом.
Жалобы, которые предъявляют маленькие пациенты и симптомы клинического проявления заболевания:
- лихорадка;
- слабость;
- головные боли;
- снижение аппетита;
- раздражительность;
- нарушение сна.
Диагностика включает в себя:
- жалобы;
- анализ заболевания;
- объективный осмотр;
- лабораторные анализы для оценки тяжести воспалительного процесса и выявления основного заболевания.
Лечение стрептодермии у детей направлено на:
- борьбу с возбудителем;
- повышение иммунитета;
- восстановление обменных нарушение и функциональных расстройств.
Общие рекомендации – соблюдение личной гигиены; минимальные контакты с больными, сбалансированное питание.
Мочить поврежденные поверхности в острый период строго запрещается!!!!!
Лекарственная терапия состоит из местных и системных различных групп препаратов. Так же назначаются иммуномодуляторы, поливитаминные комплексы, физиопроцедуры.
Лечение стрептодермии у детей должно быть комплексным и своевременным. Во избежание осложнений нужно соблюдать рекомендации и не заниматься самолечением.
Чем быстро лечить ребенка, подскажет только специалист.
Всего Вам доброго и будьте здоровы!
Почему стрептококковая инфекция чаще встречается при беременности?
В связи с гормональными изменениями при беременности, прежде всего, меняется бактериальная флора влагалища. По этой причине стрептококковая инфекция может проникнуть в организм гораздо быстрее и начать там распространяться
В связи с этим беременной женщине особенно важно следить за личной гигиеной и избегать использования агрессивных моющих средств, не предназначенных для интимной гигиены, которые могут ухудшить состояние кислой вагинальной среды
Отдельная группа инфекционных заболеваний, провоцируемых разными видами стрептококка. Чаще всего поражаются кожные покровы, области шеи, рук, лица и органы дыхания.
Чем опасна стрептококковая инфекция?
Заразиться стрептококком может любой ребенок, но локализуется заболевание в самом скомпрометированном месте в организме ребенка. Возможно также здоровое носительство, то есть стрептококк присутствует в организме ребенка, но при снижении иммунитета может спровоцировать развитие заболевания.
Самые распространенные и наиболее опасные для ребенка болезни, вызываемые стрептококком:
- стрептококковые ангины. Характеризуются наличием белого, желтого, творожистого налета на миндалинах. Однако не всякое заболевание горла, сопровождающееся налетом, вызывается стрептококком;
- скарлатина – инфекционное заболевание, вызываемое бета-гемолитическим стрептококком группы А;
- заболевания кожи – рожистое воспаление, стрептодермия.
Стрептококковая инфекция опасна для детей своими осложнениями. Если вовремя не начать лечение, у детей со слабым иммунитетом могут развиться такие осложнения, как ревматизм, артриты (поражение суставов), порок сердца, гломерулонефрит (тяжелое поражение почек, приводящее к инвалидизации).
Причины стрептококковой инфекции
Возбудителем заболеваний являются грамположительные факультативно-анаэробные бактерии из семейства Streptococcaceae, существует порядка 15 подтипов стрептококка. Некоторые из подтипов стрептококков входят в состав нормальной микрофлоры органов дыхательной системы, желудочно-кишечного тракта. Опасность для человека представляет подтип бета-стрептококков. Стрептококковая инфекция может предаваться воздушно-капельным путем при кашле, разговоре, чихании; контактно-бытовым путем при контакте с больным человеком или бактерионосителем, при использовании общими бытовыми предметами. Также возможен половой путь передачи.
Симптомы стрептококковой инфекции
Симптоматика стрептококковой инфекции может отличаться в зависимости от конкретного заболевания. Основные симптоматические проявления, в случае поражения органов дыхания: налет на миндалинах, повышение температуры тела, общая слабость, боль в горле, увеличение лимфатических узлов. При поражении стрептококковой инфекцией кожных покровов на пораженных участках возникает покраснение, зуд, возникают высыпания в виде пузырьков и бляшек на коже, появляется озноб и слабость. При поражении органов мочеполовой системы, у больных появляются неприятные ощущения при мочеиспускании, выделения из половых путей, зуд и болезненность.
Лечение стрептодерми
Программа и длительность лечения напрямую зависит от тяжести и формы заболевания. При грамотном подходе оно не занимает более 10 дней. Это обязательно местные препараты для непосредственной обработки пораженных участков, антибиотики для приема внутрь, физиопроцедуры и народные средства.
Антисептическая обработка очагов
Она производится при помощи антисептических средств. Ими обрабатывают пораженные места, обеззараживая, предотвращая распространение инфекции и подсушивая ранки
Важно наносить антисептик не только на них, но и на прилегающие участки. Для ускорения заживления можно проколоть фликтены с предварительным обеззараживанием иглы и прижечь ранки антисептиком.
В качестве последнего часто используют такие популярные средства, как зеленка, марганцовка, фукорцин, перекись водорода, салициловый спирт. Но, у каждого из них есть свои побочные эффекты в виде жжения, последующей сухости и стянутости кожи.
Оптимальным вариантом для антисептической обработки стрептококковых поражений является аптечное средство Риванол 0,1%. Это проверенный временем обеззараживающий состав, не вызывающий неприятных ощущений при использовании даже на открытых ранах. Стоит отметить, что Риванол оставляет следы на коже и одежде, поэтому требует аккуратного обращения. Зато он эффективно блокирует и уничтожает болезнетворные бактерии и быстро восстанавливает кожу.
Обрабатывать фликтены антисептиком нужно несколько раз в день. Если на их месте кожа огрубела, рекомендуется смазывать ее салициловым вазелином. Такие процедуры придется повторять до полной очистки кожи от следов стрептодермии.
Антибиотикотерапия
Она назначается только по результатам бакпосева – нужно выяснить, какой антибиотик способен подавить активность патогенной микрофлоры. Наибольшую эффективность в борьбе со стрептококком демонстрируют препараты пенициллинового ряда, но у них есть свои противопоказания и побочные эффекты. К тому же в большинстве случаев наряду со стрептококком на коже «работают» и другие бактерии.
В зависимости от тяжести состояния и анамнеза врач назначает местное или системное лечение.
-
Местное. Оно предполагает нанесение мазей с антибиотиком. Делается это 2-3 раза в день. Мазь снимает воспаление, подавляет инфекционную активность и обеспечивает заживление ранок.
-
Системное. Наряду с местными препаратами назначаются антибиотики для приема внутрь курсом от 5 до 14 дней. Конкретный препарат и его дозировка определяются врачом индивидуально. Прием антибиотиков сопровождается также назначением антигистаминных препаратов, средств для поддержания нормальной работы ЖКТ, а также мер по укреплению иммунитета.
Самостоятельно приобретать и принимать антибиотики местно и внутрь не рекомендуется – стрептококк чувствителен далеко не ко всем препаратам. То, что хорошо помогло когда-то, может оказаться малоэффективным или бездейственным сейчас.
Иммуномодуляторы
При затяжном течении болезни врач назначит препараты с иммуномоделирующим действием. Обычно это внутримышечные инъекции типа пирогенала, неовира, левамизола. Они значительно повышают сопротивляемость организма и помогают быстро победить инфекцию.
При стандартном, не запущенном течении стрептодермии параллельно с основным курсом лечения назначают витамины групп А, В, С, Е и Р.
Физиотерапия
Подавить активность патогенной микрофлоры помогает УФ-облучение. Ультрафиолет губительно воздействует на стрептококк, быстро подсушивая пораженные участки и способствуя регенерации кожи.
Народные методы
Как дополнение к основному курсу лечения рекомендуется делать примочки и обрабатывать пораженные места настоем коры дуба, шалфея, ромашки, череды. Делать это нужно после антисептической обработки (но не сразу, а хотя бы минут через 15-20) и в перерывах между наложением мази с антибиотиком. Вышеперечисленные составы обладают выраженным противовоспалительным, антисептическим, ранозаживляющим действием.
В каких областях чаще развивается стрептодермия?
Стрептодермия может развиваться в следующих областях:
- область лица;
- верхние и нижние конечности;
- паховая область;
- подмышечная зона;
- заушные складки;
- межъягодичная складка;
- ступни и кисти рук;
- подгрудная складка.
Выделяют следующие формы стрептодермии:
- стрептококковое импетиго (развивается чаще всего в области лица, туловище, а также на нижних и верхних конечностях);
- буллезное импетиго (проявляется чаще всего на голени, кистях рук и на стопах);
- стрептококковая опрелость (поражает паховую область, подмышечную зону, заушные складки, межъягодичные складки);
- стрептококковая заеда (данный вид заболевания локализуется в уголках рта);
- стрептококковая эктима (эта форма стрептодермии поражает, как правило, ягодицы, а также верхние и нижние конечности);
- турниоль (образуется в области ногтевых пластинок).
Распространению стрептодермии по всему телу способствуют следующие факторы:
- расчесывание пораженных участков кожи;
- попадание влаги на пораженные участки кожи (купание).
Диагностика стрептодермии
Стрептодермия является острым инфекционным поражением кожи и быстро распространяется. Именно поэтому, при появлении такого симптома, как пузырь, необходимо немедленно обратиться к врачу. Для подтверждения диагноза стрептодермия доктор назначит микроскопический и микологический методы исследования взятых с очага заболевания чешуек кожи. Самолечение при стрептодермии недопустимо, поскольку в случае использовании различных антибактериальных мазей, диагноз будет поставлен неправильно. Стрептодермию легко можно перепутать с крапивницей, отрубевидным лишаем, атипическим дерматитом, пиодермиями и экземой, именно поэтому дерматолог детально расспрашивает пациента о симптомах и длительности болезни. Существуют также бактериологические методы исследования — осуществляется забор инфицированного материала из очага болезни с последующим посевом. Это делают с целью выделения этиологических микроорганизмов и дальнейшего определения чувствительности их к антибактериальным препаратам. Иногда делают анализы на наличие в соскобе грибов и проводят диагностику для исключения появления экземы.
Пиодермия у детей
У новорожденных и детей раннего возраста кожа имеет иные анатомо-физиологические характеристики, нежели чем у взрослых. Это объясняется недоразвитием многих систем, в частности выделительной и иммунной. В связи с этим пиодермии у детей имеют другие клинические формы, не встречающиеся у взрослых.
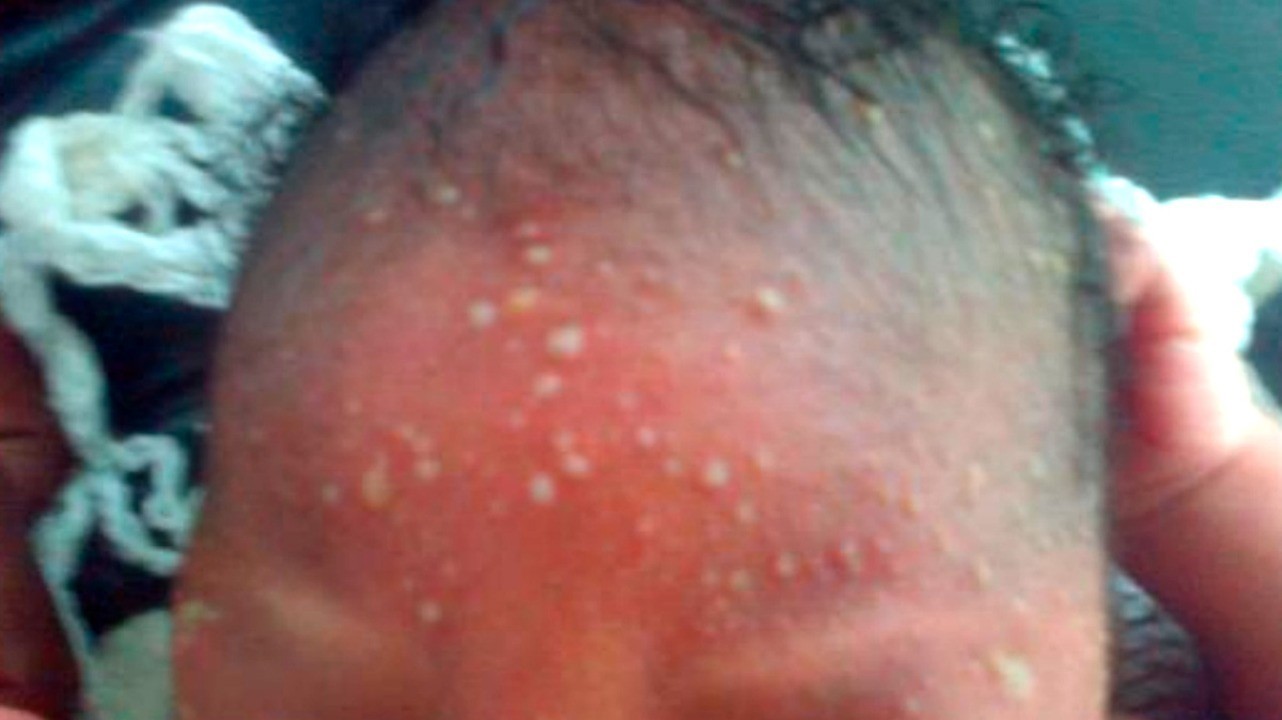 Результат жизнедеятельности стафилококка на коже новорожденного ребенка.Фото: ResearchGate
Результат жизнедеятельности стафилококка на коже новорожденного ребенка.Фото: ResearchGate
Везикулопустулез
Везикулопустулез — стафилококковая поверхностная пиодермия, частое явление у новорожденных. Заболеванию предшествует потница, возникшая как следствие перегрева ребенка. На коже в области крупных складок, туловища, на голове вслед за потницей (проявляется красными пятнами и прозрачными пузырьками) появляются пузырьки с белым содержимым и покраснением вокруг.
Инфекция длится от 3 до 7 дней, после чего бесследно проходит. Однако при распространении инфекции вглубь возможно попадание патогена в кровь и поражение внутренних органов, что представляет угрозу для жизни новорожденного.
Множественные абсцессы
Множественные абсцессы (псевдофурункулез) — глубокая форма стафилодермии, при которой на коже появляются инфильтративные узлы величиной с горошину. При этом у ребенка повышается температура, ухудшается аппетит, появляется слабость, бледнеет кожа.
Заболевание трудно поддается лечению и может длиться до нескольких месяцев. Возможны тяжелые гнойные осложнения, сепсис. Риск осложнений выше, чем у везикулопустулеза.
Эпидемическая пузырчатка новорожденных
Эпидемическая пузырчатка новорожденных — это заразная поверхностная стафилодермия. Инфекцию нередко заносит медицинский персонал или сама роженица через плохо обработанную пупочную ранку.
Заболевание отличает образование вялых пузырей величиной до 1 см с мутноватой жидкостью, которые через определенное время увеличиваются в размерах и вскрываются. После вскрытия остаются эрозии или образуются корочки, по периферии которых возникают новые пузыри. При широком распространении высыпаний наблюдают повышение температуры, отказ от пищи, плаксивость.
В лучшем случае инфекция длится 2-4 недели и бесследно проходит. Но возможны также и осложнения, в том числе сепсис, резко ухудшающие прогноз.
Эксфолиативный дерматит Риттера
Эксфолиативный дерматит считают злокачественной формой эпидемической пузырчатки новорожденных. Заболевание характеризуется появлением эритемы, пузырей, трещин и слущивания эпидермиса, напоминая по клинической картине ожог 2 степени. Инфекция быстро распространяется на все тело, вызывая сильную интоксикацию и поражение внутренних органов. Является самой опасной пиодермией у новорожденных с летальностью до 50%.
Папуло-эрозивная и сухая стрептодермия
Оба заболевания являются разновидностями стрептококкового импетиго. Папуло-эрозивная стрептодермия возникает при недостаточном уходе за ребенком вследствие воздействия на кожу мочи и кала. Способствует этому использование непромокаемых пеленок, несвоевременная смена белья и некачественная стирка вещей. Заболевание манифестирует в области ягодиц, промежности, бедер и мошонки в виде синюшно-красных узелков. Впоследствии на поверхности узелков возникают фликтены, затем эрозии и корочки.
Сухая стрептодермия (простой лишай) протекает с образованием розоватых шелушащихся пятен на коже спины, ягодиц, конечностей и лица (самая частая локализация).
Оба варианта инфекции протекают бесследно и характеризуются хорошим прогнозом.
Профилактика образования сыпи
В случаях с инфекционными заболеваниями единственный способ избежать появления сыпи – предотвратить инфицирование, а именно ограничить контакт с больными людьми и соблюдать банальные правила личной гигиены.
При аллергических патологиях важно исключить контакт с триггерами, а если это невозможно – заблаговременно принимать ранее согласованные с лечащих врачом антигистаминные или кортикостероидные препараты. Ряд рекомендаций, которые помогут избежать кожных высыпаний другого происхождения для людей с чувствительной кожей:
Ряд рекомендаций, которые помогут избежать кожных высыпаний другого происхождения для людей с чувствительной кожей:
- Избегайте прямого контакта кожи с агрессивными, раздражающими веществами, например – бытовыми химикатами.
- Ограничивайте воздействие на кожные покровы солнечных лучей, холода.
- Отдавайте предпочтение одежде и белью из натуральный тканей.
- Избегайте использования тесной, неудобной одежды и механически грубых предметов, например – мочалок.
- Используйте мази или другие средства ухода за кожей, рекомендованные дерматологом или косметологом.
Можно ли заменить антибиотики?
 Заменять антибиотики любыми антибактериальными препаратами не обосновано.
Заменять антибиотики любыми антибактериальными препаратами не обосновано.
Во-первых, нет точных клинических исследований, которые бы подтверждали эффективность этих препаратов. И в погоне за мнимой выгодой, «зачем травить ребенка антибиотиками» можно только нанести вред здоровью малыша. Замена антибиотиков слишком заботливыми родителями в большинстве случаев запускает механизм осложнений, заболевание легко перетекает в сложные формы.
Во-вторых, назначение антибиотиков строго регламентировано специальными протоколами, на каждое заболевание. Данными стандартами пользуются все специалисты детской практики.
В-третьих, назначение антибиотиков – целая наука, и если организм ребенка способен справиться самостоятельно без назначения сильнодействующих препаратов, антибиотики не назначаются.
Родители должны понимать, что организм ребенка сложный механизм, в котором все связано и для понимания его работы и соответственно лечения необходимо иметь медицинское образование. Стоит помнить, что на кону стоит здоровье ребенка, и замена препаратов, или несоблюдение рекомендаций может «аукнуться» серьезными проблемами, пусть даже не сразу!
При заболевании, важно своевременно обратиться к врачу, получить квалифицированную помощь и советы по уходу за вашим ребенком. Педиатр, клинический фармаколог Ландграф Ирина Аркадьевна
Педиатр, клинический фармаколог Ландграф Ирина Аркадьевна
Записаться на прием к специалистам
педиатрического отделения КБ № 122
можно по телефону: +7(812) 558-99-76
Причины стрептодермии
Стрептодермия передается от человека к человеку. Стрептококки, вызывающие у человека стрептодермию — условно-патогенные микроорганизмы. Это означает, что, попадая на поверхность кожи, бактерия становится причиной заболевания в случае сниженного иммунитета или при наличии повреждений кожи .
Встречаются случаи инфицирования стрептококками через укусы или прикосновения некоторых насекомых, а также при контакте с почвой. Риск развития стрептодермии повышается при следующих заболеваниях и состояниях:
- варикозное расширение вен;
- нарушение кровообращения;
- эндокринные нарушения;
- заболевания ЖКТ;
- дисбаланс в кожном метаболизме;
- почечная недостаточность;
- сахарный диабет.
Факторы, которые увеличивают риск возникновения стрептодермии:
- состояние организма после затяжных инфекционных заболеваний;
- снижение иммунитета;
- нарушения обмена веществ;
- гормональные сбои;
- неврологические заболевания;
- интоксикации и отравления;
- гиповитаминоз;
- несбалансированное питание;
- физические перенапряжения.
Внешние факторы, отягощающие течение стрептодермии:
- перегрев или переохлаждение;
- нарушение правил гигиены;
- загрязнения кожи;
- продолжительный контакт с водой;
- повышенная влажность.
Глубокая стрептодермия
К глубоким стрептодермиям относятся
Целлюлит
Эктима обыкновенная
Хроническая пиодермия2
Целлюлит – воспаление глубоких слоев кожи и подкожной клетчатки. Основные симптомы – боль, отек и покраснение2. Наиболее часто поражаются ноги, хотя болезнь может развиваться и на других участках кожного покрова. Чаще всего возникновению целлюлита предшествуют травмы, инъекции, грибковое поражение, дерматит, отеки2.
Симптомы целлюлита: участок кожи становится отечным, плотным, горячим и болезненным2. Внешне кожа напоминает «кожуру апельсина»2. Края уплотнения нечеткие. Размеры области поражения различны – от небольших до распространенных2. В большинстве случаев общее состояние остается удовлетворительным, но иногда возникают симптомы интоксикации: лихорадка, головная боль, озноб2.
Если болезни не предшествовали травмы или повреждения, а возбудитель размножается в лимфатической ткани, то такой вариант глубокой стрептодермии называют рожистым воспалением, или рожей (от польск. róża, лат. erysipelas, греч. ερυσίπελας означает «красная кожа»)2,7.
Чаще всего рожа развивается у взрослых людей (старше 50 лет). Нередко этот вариант глубокой стрептодермии возникает на фоне варикозного расширения вен. В начале болезни могут возникать такие симптомы, как недомогание, головная боль, слабость, повышение температуры тела
до 38-40 градусов. Через несколько часов на коже ног появляется покраснение четкими неровными контурами — «языками пламени» и отеком подкожной клетчатки2. Возможно образование пузырей. Беспокоит жжение, боль, чувство распирания в пораженной области2.
Еще одним вариантом глубокой стрептодермии является эктима обыкновенная. Первый симптом заболевания — образование небольшого пузырька, заполненного жидкостью. Пузырек быстро ссыхается в мягкую выпуклую корочку золотисто-желтого цвета. После отпадения или удаления корочки обнаруживается круглая или овальная язва с мягкими краями, возвышающимися над здоровой кожей. В течение 2–3 недель язва заживает с образованием рубца6.
Хроническая (атипическая) пиодермия — гнойное заболевание кожи,
к которому относятся язвенная атипическая пиодермия и хроническая абсцедирующая пиодермия9.
Как правило, хроническая атипическая пиодермия имеет ряд общих признаков9:
- наличие иммунодефицита (низкая сопротивляемость иммунитета вирусам
и инфекциям); - хроническое течение (длительный характер болезни);
- узелоковые скопления в тканях дермы и гиподермы;
- устойчивость к лечению антибактериальными препаратами
при сохранении чувствительности выделенной из очагов микробной флоры к этим антибактериальным средствам; - высокую чувствительность кожи к различным раздражителям.
Хронические пиодермии могут начинаться с обычных пиодермий либо
с травм кожи, вторично осложненных инфекцией. Постепенно может происходить превращение их в язвенную и язвенно-вегетирующую атипичную форму пиодермии, клинически напоминающую глубокие микозы9.
Совет от доктора
Как обобщение, хочу сказать, что всем известная шутка про лечение насморка за 7 дней и за неделю с детьми не работает! Те, кто относятся к насморку ребенка как к «обычным соплям, которые и сами пройдут», сталкиваются чаще всего в дальнейшем с целой кипой осложнений. Поэтому, чем раньше вы обратитесь к ЛОР врачу и начнете грамотное лечение, тем выше вероятность, что проблема аденоидов обойдет вас стороной!
Запишитесь к детскому врачу-оториноларингологу по телефону единого контакт-центра в Москве +7 (495) 775 75 66, заполните форму или обратитесь в регистратуру клиники «Семейный доктор».
Здоровья вам и вашим малышам!
Почему всем переболевшим ковидом нужна реабилитация?
Коронавирус наносит серьёзный удар по здоровью. Последствия ковида ощущают даже те, кто переболел им в лёгкой форме.
Первыми с вирусом встречаются органы дыхания. Слизистая носо- и ротоглотки является входными воротами для инфекции. Желудок и кишечник также одними из первых соприкасаются с SARS-CoV-2, хотя роль в заражении у этих органов незначительная.
Вирион проникает в клетки-мишени, на поверхности которых имеется ангиотензинпревращающий фермент (особый белок). А значит, под «раздачу» попадают такие органы, как лёгкие (сначала страдают альвеолы), сердце, пищевод, почки, мочевой пузырь, центральная нервная система (ЦНС).
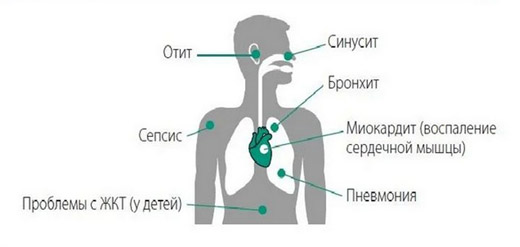
В результате пациенты испытывают недостаток кислорода, у них нарушается сердечный ритм, кровообращение, изменяются реологические свойства крови, ухудшается или пропадает обоняние. Слабость, отсутствие аппетита, усталость — симптомы, которые присутствуют практически у каждого больного или переболевшего ковидом.
Пневмонию и другие проявления Covid-19 можно вылечить. Минздрав разрешает выписывать человека из больницы с сатурацией в 90 %. Однако чувствовать он себя может при таких показателях пульсоксиметра плохо. Кроме того, осложнения в виде проблем печенью на фоне применения огромного количества лекарств, интоксикация вследствие борьбы организма с вирусом — всё это вместе с пациентом «отправляется» на домашнее лечение и восстановление.
Вернуться к прежней жизни, поправить своё внутреннее и внешнее состояние помогают рекомендации терапевтов, диетологов-нутрициологов, других узких специалистов.


