Воспаление сустава колена — жар, боль и отек
Содержание:
- 1. Появление сосудов на ногах – проблема косметическая или медицинская? Врожденная или приобретенная?
- Лечение
- Лечение миозита мышц
- Симптомы гигромы
- Лечение боли в мышцах
- 2.Лечение подколенного сухожилия
- Лечение неврита бедренного нерва
- Диагностика и лечение
- Сроки заживления хирургических швов
- Обычные методы лечения тендинита
- Оперативные методы
- Виды и формы тендинита ахиллова сухожилия
- Как уменьшить послеоперациооную боль
- Лечение боли в спине, отдающей в плечо
- Можно ли вылечить миозит?
- Причины боли в мышцах
- Из-за чего страдает поясница
- Как устроены суставы пальцев
- Воспаления околосуставных тканей
- Лечение гигромы
- Лечение воспалительных заболеваний суставов в Израиле
- Привычки, которые ежедневно вредят сосудам на ногах
- Диагностика и лечение
- Противопоказания
1. Появление сосудов на ногах – проблема косметическая или медицинская? Врожденная или приобретенная?
Давайте по порядку. Часто в средствах массовой информации сосудистые звездочки позиционируются как первый этап какого-то серьезного заболевания. То есть, если у вас появились звездочки, то очень скоро вы столкнетесь с проблемами и заболеваниями вен, и даже с осложнениями. Однако это не верно, поскольку необходимо различать проблему косметическую и проблему медицинскую. Сосудистые звездочки могут быть у человека всю жизнь на одной или на обеих ногах и оставаться только косметической проблемой. Убирают их из эстетических соображений с помощью склеротерапии, лазерной коагуляции или радиочастотной облитерации (чаще всего используется комбинация этих методов), в зависимости от степени выраженности сосудов. Медицинская проблема – это варикоз, т.е. варикозное расширение, поражение магистральных поверхностных вен. Вот это уже может привести к очень неприятным последствиям, поэтому относиться к варикозу нужно со всей серьезностью медицинской проблемы. Хотя, разумеется, и эстетический вопрос небезразличен, особенно женщинам.
Врожденная или приобретенная это проблема? Большинство варикозов относится к врожденной (генетически детерминированной) патологии, которая начинает себя проявлять не с рождения, а в процессе жизнедеятельности. Вместе с тем, существует огромное количество внешних факторов, влияющих как на проявление такой наследственности, так и на появление приобретенных нарушений. В первую очередь, это беременность и роды, из-за гормонального влияния на стенки сосудов. Это также работа, подразумевающая продолжительное нахождение на ногах или длительное сидение, избыточный вес, ортопедические проблемы (особенно плоскостопие), регулярное длительное ношение высоких каблуков. Подчеркиваю, что только продолжительное нахождение на каблуках – в течение всего дня, причем стоя, может повлиять на развитие этой болезни.
Лечение

Лечение тендовагинита может проводиться как амбулаторно, так и в условиях стационара. Терапия подбирается для каждого пациента индивидуально, в зависимости от причин, симптомов и степени запущенности патологии.
Традиционное лечение включат в себя назначение следующих медикаментов:
- противовоспалительные препараты (Нимесулид);
- антибиотики (Цефтриаксон);
- анальгетики (Ношпа).
Дополнительные лекарства может назначить только лечащий врач.
При скоплении жидкости в полости сустава пациенту требуются проведение пункции. Если тендовагинит сопровождается инфекционным поражением и скоплением гноя, человеку нужно выполнить оперативное вмешательство.
Важно! Лечение тендовагинита голеностопного сустава должно проводиться под тщательным контролем лечащего врача. Практиковать бесконтрольную терапию с помощью знахарей или непроверенных народных средств крайне опасно
Все свои действия нужно обязательно согласовывать с доктором, чтобы не допустить осложнений.
Лечение ударно волновой терапией
Если тендовагинит не сильно запущен, для его лечения может применяться ударно-волновая терапия. Данная методика работает за счет воздействия целенаправленных акустических волн с определенной частотой.
Преимуществами использования ударно-волновой терапии являются:
- эффективное безоперационное лечение;
- быстрое купирование боли;
- лечение без использования медикаментов;
- быстрота проведения процедуры (не более 20-ти минут);
- высокая эффективность;
- отсутствие болей во время процедуры;
- низкий риск побочных эффектов.
Тендовагинит – это серьезное заболевание, которое требует тщательно подобранного лечения. При первых подозрениях на такое поражение стоит сразу же обращаться к доктору, пока болезнь не вызвала опасных осложнений.
Лечение миозита мышц
Лечение заболевания зависит от его причин.
Для борьбы с воспалительным процессом в мышцах применяют нестероидные противовоспалительные средства (НПВС), обычно в виде мазей. Чаще всего используют препараты диклофенак и кетопрофен. При необходимости врач назначает более мощные препараты, подавляющие иммунную систему: глюкокортикостероиды (препараты гормонов коры надпочечников), метотрексат.
Для борьбы с мышечными болями используют обезболивающие препараты.
Инфекционные миозиты чаще всего бывают вызваны вирусами. В этом случае специального лечения, как правило, не требуется. Значительно реже встречаются бактериальные инфекции, в этом случае врач назначает антибактериальные препараты.
Помимо лекарственных препаратов, невролог может назначить вам физиотерапию, специальные физические упражнения, тепловые процедуры.
Если воспаление в мышцах возникло в качестве побочного эффекта при приеме некоторых лекарственных препаратов, их отменяют. Обычно спустя некоторое время симптомы заболевания стихают.
Симптомы гигромы
Основные признаки заболевания:
- мягкий бугорок под кожей размером 1 – 5 см, расположенный в области сустава, безболезненный и несмещаемый;
- симптомы могут появиться внезапно или со временем, иногда размер опухоли уменьшается, она исчезает, но может рецидивировать;
- после травмы сустава гигрома некоторое время может быть болезненной, но в 35% случаев не вызывает никаких симптомов, кроме изменений рельефа кожи;
- если имеется боль, то она обычно постоянная, усиливающаяся при движениях;
- может отмечаться слабость в мышцах кисти или пальцев.
Своевременное лечение гигромы запястья помогает избежать контрактуры сустава, постоянного ограничения его подвижности.
Лечение боли в мышцах
В Клинике боли ЦЭЛТ применяются современные методики лечения боли в мышцах, которые позволяет эффективно справляться с существующей проблемой. В первую очередь оно направлено на устранение её первоисточника. Системная терапия позволяет свести к минимуму (а то и полностью исключить) болезненные ощущения. Она предусматривает применение обезболивающих средств, нестероидных противовоспалительных препаратов и опиатов. Системная терапия комбинируется с другими методами лечения:
- ЛФК;
- массажем;
- электромиостимуляцией;
- физиологической и мануальной терапией.
- Боль в седалищном нерве
- Боль в кистях
2.Лечение подколенного сухожилия
К счастью, не сильные растяжения сухожилия обычно заживают самостоятельно. Чтобы ускорить лечение растяжения сухожилия, вы можете:
- Ограничить давление на ногу. Распределяйте вес тела так, чтобы основная нагрузка приходилась на здоровую ногу. Возможно, вам понадобятся костыли.
- Приложить лед. Используйте лед при лечении растяжения сухожилия, чтобы уменьшить боль и отек (20-30 минут, каждые 3-4 часа в течение 2-3 дней).
- Наложить бандаж. Используйте эластичный бинт вокруг ноги (это снизит отек).
- Поместить ногу на возвышение (например, подушку).
- Принять противовоспалительное обезболивающее лекарство. Нестероидные противовоспалительные препараты (НПВП) помогут справиться с болью и отеком в процессе лечения растяжения сухожилия. Однако эти препараты имеют побочные эффекты, и принимать их лучше после консультации с врачом.
- Выполнять упражнения на растяжение и укрепление сухожилий в соответствии с рекомендациями врача.
В тяжелых случаях, когда мышцы порваны, для лечения подколенного сухожилия может потребоваться операция.
Лечение неврита бедренного нерва
При бедренном неврите проводят следующие виды лечения:
- Витамины группы B — для улучшения работы нервной ткани.
- Препараты, улучшающие кровоток – для улучшения питания нерва.
- Препараты, улучшающие обменные процессы в нервной системе, проведение нервного импульса.
- Препараты из группы нестероидных противовоспалительных средств – они помогают справиться с болью и воспалением.
- Врач также может прописать мочегонные средства для устранения отека в области воспаленного нерва.
- Помогают физиопроцедуры: электрофорез с новокаином, ультрафонофорез с гидрокортизоном, УВЧ-терапия.
- Проводят массаж и лечебную физкультуру.
Если неврит бедренного нерва вызван инфекцией, невролог назначит антибиотики или противовирусные препараты.
Если, несмотря на лечение, в течение 1-2-х месяцев не наступает улучшения, встает вопрос о хирургическом вмешательстве. Обычно во время операции врач освобождает нерв от сдавливающих его тканей или восстанавливает целостность, сшивает разорванные волокна.
Не занимайтесь самолечением. В международной клинике неврологии Медика24 эффективная медицинская помощь доступна в любое время. Администраторы готовы принять ваш звонок ежедневно, в том числе в праздничные и выходные дни. Свяжитесь с нами по телефону+7 (495) 230-00-01.
Какие функции выполняет бедренный нерв? Каковы основные симптомы бедренного неврита? Проявления воспалительного процесса в другом нерве ноги – запирательном.
Бедренный нерв можно сравнить с электрическим кабелем, внутри которого проходит множество отдельных «проводков». Они выполняют разные функции: одни отвечают за движения, другие за чувствительность. Такие нервы, несущие разные типы нервных волокон, называют смешанными. Таким является и бедренный нерв. Вот основные функции, которые он выполняет:
- Чувствительность кожи: на передней поверхности бедра, на внутренней поверхности голени.
- Движения: сгибание бедра (бедренный нерв помогает поджимать ноги к животу), разгибание голени.
Соответственно, нарушения этих функций и будут выступать в качестве основных симптомов бедренного неврита.
Диагностика и лечение
На первичном осмотре врач проверяет состояние сустава визуально: отмечает присутствие боли, изменение цвета кожи, трудности с движением, повышение локальной температуры. Уточнить количество скопившейся жидкости помогают МРТ или УЗИ. Если в суставе есть повреждение тканей, его покажет рентген-исследование.
Для определения первопричины воспалительного процесса назначают:
- анализ крови на определение бактериальной инфекции, запустившей воспаление;
- анализ синовиальной жидкости.
Самолечение синовита, особенно теплые компрессы, может привести к опасным осложнениям
Сроки заживления хирургических швов
Врач всегда стремится обеспечить заживление первичным натяжением. Однако не все зависит от профессионализма врача. При удачном течении (отсутствии нагноения, минимальной отечности) процесс проходит следующие стадии заживления:
-
Период воспалительной реакции. Обычно длится 5 дней. В это время иммунная система организма уничтожает микробы, разрушенные клетки и инородные частицы. Края раны на этом этапе удерживают только швы.
-
Период полиферации. Длится по 14 день. В это время происходит активное формирование грануляционной ткани за счет выработки фибрина и коллагена, которая фиксирует края раны.
-
Период созревания. Длится до заживления. На этом этапе активно формируется соединительная ткань.
Врач снимет швы, когда рана заживет, и уйдет необходимость в дополнительной поддержке краев. Как правило, швы, наложенные в области лица и шеи, снимают в рок до 5 дней, в области туловища и конечностей — до 10 дней.
Обычные методы лечения тендинита
Консервативное лечение часто успешно используется для борьбы с острыми симптомами боли и воспалением, однако оно не изменяет гистологическое строение сухожилия. Даже когда такое лечение начинается рано, боль может длиться от трех до шести месяцев, если терапия была отложена по какой-либо причине.
Способы уменьшить боль при тендините
Самым важным шагом в уменьшении боли является отдых и, следовательно, снижение повторяющейся нагрузки на поврежденное сухожилие. Тем не менее следует избегать полной иммобилизации, чтобы предотвратить развитие мышечной атрофии.
Криотерапия, или обледенение, — также эффективный способ уменьшить опухоль и боль. Рекомендуется прикладывать лед к больному месту через влажное полотенце на 10 минут.
Нестероидные противовоспалительные препараты (НПВП), такие как
- «Ибупрофен»
- или «Напроксен»,
эффективны в уменьшении воспаления посредством ингибирования синтеза воспалительных клеток и других факторов, таких как простагландины. Местные НПВП могут также уменьшить боль в случаях тендинита, и они не содержат риск желудочно-кишечного кровотечения по сравнению с системными.
Инъекции кортикостероидов имеют некоторые краткосрочные преимущества в обеспечении облегчения боли, хотя для оптимальных дозировок, интервалов и методов необходимы дополнительные исследования. Инъекции связаны с усилением боли в течение первых 24 часов после их применения, но через три-четыре дня терапевтические преимущества становятся очевидными. Разрыв сухожилия может быть побочным эффектом этого лечения, показания должны быть тщательно оценены.
Эксцентричный протокол усиления
Эксцентрические упражнения основаны на структурной адаптации мышц и сухожилий, чтобы защитить их от повышенных нагрузок и, следовательно, предотвратить повторные травмы. Основными принципами эксцентрического усиления являются:
- длина сухожилия,
- нагрузка,
- скорость.
 ахиллово сухожилие воспаление
ахиллово сухожилие воспаление
Когда сухожилие предварительно растянуто, длина его покоя увеличивается, поэтому во время движения на сухожилие оказывается меньше напряжения. Постепенное увеличение нагрузки на сухожилие приводит к увеличению внутренней прочности самого сухожилия. Увеличивая скорость сокращения, следует развитие большей силы.
Протокол эксцентрического усиления оказался особенно полезным при:
- ахилловом,
- надколенниковом тендините.
Упражнения следует выполнять под наблюдением физиотерапевта, но когда они освоены, их можно выполнять и дома.
Другие методы лечения тендинита
Терапевтическая ультрасонография может уменьшить боль и увеличить скорость ремоделирования коллагена, производя высокочастотные колебания, которые генерируют тепло.
Экстракорпоральная ударно-волновая терапия (ЭУВТ) уменьшает боль и способствует заживлению сухожилий с помощью высокоэнергетических акустических ударных волн.
Ионофорез и фонофорез используют электрические и ультразвуковые импульсы для доставки актуальных кортикостероидов или НПВП в подкожные ткани. Оба метода широко используются, хотя хорошо разработанные рандомизированные контролируемые исследования отсутствуют.
Если боль сохраняется и состояние становится хроническим, несмотря на консервативное лечение и применение анальгетиков, может потребоваться хирургическое вмешательство. Конкретный тип операции зависит от локализации тендинита и предполагаемого количества повреждений.
Фото: www. zdjt.com
Отказ от ответственности: этот контент, включая советы, предоставляет только общую информацию. Это никоим образом не заменяет квалифицированное медицинское заключение. Для получения дополнительной информации всегда консультируйтесь со специалистом или вашим лечащим врачом.
Добавьте «Правду.Ру» в свои источники в Яндекс.Новости или News.Google, либо
Быстрые новости в Telegram-канале Правды.Ру. Не забудьте подписаться, чтоб быть в курсе событий.
Болит запястье: частая причина, по которой болит запястье — тендинит или воспаление сухожилий
Редактор: Ольга Алексеева, Куратор: Елена Андреева
Оперативные методы
Если консервативное лечение не помогло, проводится операция на ахиллова сухожилие. Зачастую к ней прибегают, если у пациента сильнейшее повреждение, в частности, разрыв. Проводят хирургическое вмешательство двумя способами – сшиванием или пластикой:
- Сшивание. Применяется в случае, если разрыв свежий, полученный в течение последних суток.
- Пластика. Обычно к ней прибегают в том случае, если не помогло длительное консервативное лечение. Операция является достаточно сложной и направлена на то, чтобы перебросить кусок сухожилия из одной части голени в другую. После проделанных манипуляций пациенту накладывают гипс.
Виды и формы тендинита ахиллова сухожилия
Учитывая факторы, вызвавшие возникновение недуга, и характер протекания заболевания, различают 4 вида тендинита ахиллова сухожилия:
- Асептический острый. При повреждении волокон соединительной ткани организм дает ответную реакцию, при этом инфекция не проникает в пораженную область;
- Фиброзный. Носит хронический характер. В таком случае функциональная ткань постепенно заменяется патологическими образованиями (рубцами);
- Оссифицирующий. Носит хронический характер. Ткани теряют эластичность, появляются кальциевые образования;
- Острый гнойный. Инфекция проникает из близлежащих воспалительных очагов или извне.
Также существует три
формы патологии:
- Энтезопатия. Воспалительный очаг располагается в области присоединения связки к пяточной кости;
- Перитендинит. Воспаление распространяется на близлежащие ткани;
- Тендинит пяточного или ахиллова сухожилия. Очаг поражения находится в месте расположения пяточного соединительнотканного тяжа.
Как уменьшить послеоперациооную боль
К задачам послеоперационного обезболивания специалисты относят4:
- качественный период восстановления,
- ускорение реабилитации и выписки из стационара,
- уменьшение числа осложнений, в том числе развития хронической послеоперационной боли.
Наиболее эффективной считается так называемая мультимодальная схема4 послеоперационного обезболивания, концепция которой предполагает использование оптимальной комбинации лекарственных средств из разных групп в минимальных дозах4.
Группы препаратов, которые используются как обезболивающие после операции:
- Опиоидные анальгетики. Традиционно считались основой для операционного обезболивания, однако их изолированное применение дает ожидаемый результат всего в 25-30% случаев4, а введение максимально эффективной дозы связано с высоким риском побочных эффектов4, в том числе угнетение дыхания. Также после их отмены часто возникает еще большая болевая чувствительность.
- Нестероидные противовоспалительные средства (НПВС). Формирование послеоперационного болевого синдрома напрямую связано с травмой тканей и воспалением. Поэтому назначение НПВС, как препаратов, обладающих мощным противовоспалительным и обезболивающим эффектом, показано с первых минут после операции, а иногда во время хирургического вмешательства.
Они действуют непосредственно на причину развития повышенной чувствительности, а именно – на выработку простагландинов и других биологически активных веществ, участвующих в воспалительном процессе. Есть методики, которые предлагают использовать НПВС еще за 20-30 минут до разреза, что позволяет снизить интенсивность боли в области послеоперационных швов.4
При назначении с препаратами из предыдущей группы, НПВС дают возможность уменьшить дозу и усилить эффект опиоидов и предупредить их побочные эффекты4.
- Неопиоидные обезболивающие средства центрального действия. Не оказывают влияния на механизмы воспаления, но способны подавлять вторичную повышенную болевую чувствительность на уровне передачи нервных импульсов. Их применение за полчаса до окончания операции обеспечивает спокойное и безболезненное пробуждение после наркоза4. Хорошо зарекомендовали себя в комплексном обезболивании.
- Средства, влияющие на восприятие боли. Вводятся для предупреждения гиперчувствительности и развития хронического болевого синдрома4.
- Регионарное обезболивание (анальгезия). Применение метода основано на прерывании потока болевых импульсов от зоны повреждения к спинному и головному мозгу4.
Для каждого пациента комплексная схема обезболивания подбирается индивидуально
Во внимание принимаются такие факторы, как возраст, пол, объем хирургического вмешательства, сопутствующая патология, психические особенности, чувствительность к боли и ее наличие до операции

Лечение боли в спине, отдающей в плечо
По результатам обследования врач назначает лечение. Каким оно будет, зависит от причины боли. Терапия направлена как на устранение болевого синдрома, так и на лечение основной болезни. Если не убрать причину, боль снова вернется, поэтому составлением лечебного протокола должен заниматься профильный специалист.
Терапия преимущественно консервативная – сочетание медикаментов и физиотерапевтических процедур. Для лечения боли в плечах назначают препараты следующих групп:
- нестероидные противовоспалительные средства;
- кортикостероиды;
- анальгетики.
Дополнительно могут применять минерально-витаминные комплексы, хондропротекторы.
Важно! При сильной боли показана лечебная блокада. Эффект от приема медикаментов усиливают физиотерапевтические процедуры: магнитотерапия, электрофорез, ультразвуковая терапия
При болезнях опорно-двигательного аппарата дополнительно назначают массаж и лечебную физкультуру
Эффект от приема медикаментов усиливают физиотерапевтические процедуры: магнитотерапия, электрофорез, ультразвуковая терапия. При болезнях опорно-двигательного аппарата дополнительно назначают массаж и лечебную физкультуру.
Продолжительность терапии зависит от тяжести состояния пациента. Например, при хроническом остеохондрозе шейного отдела требуется несколько курсов.
Можно ли вылечить миозит?
Это зависит от причины заболевания. В большинстве случаев прогноз благоприятный. Для отдельных форм заболевания, таких как полимиозит, не существует эффективного лечения. Однако, правильно назначенная медикаментозная терапия и физиотерапия могут улучшить работу мышц.
В редких случаях миозит приводит к рабдомиолизу – разрушению мышечной ткани. Продукты распада поступают в кровь, в результате возникает острая почечная недостаточность. В этом случае необходима госпитализация в стационар и инфузионная терапия.
Врачи клиники неврологии нашего медицинского центра имеют богатый опыт лечения миозитов разного происхождения. Вы можете записаться на консультацию к специалисту по телефону +7 (495) 230-00-01.
Основной признак миозита – мышечная слабость. Она бывает выражена в разной степени, иногда сильно заметна и мешает выполнять повседневные дела, а иногда её можно обнаружить только при помощи специальных тестов. Также пациента могут беспокоить боли в мышцах, но они возникают не всегда.
Причины боли в мышцах
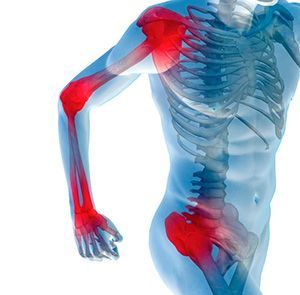
Причины боли в мышцах могут быть разными. Ниже представлены наиболее распространённые из них.
Травмы мышц
Травмы мышц, как правило, возникают вследствие физических нагрузок. Они охватывают определённые группы мышц и включают в себя:
- растяжения — возникают из-за резкого сильного мышечного растяжения или сокращения и характеризуются жёсткостью мышц и болью, которые держатся несколько дней;
- перегрузки мышц, или крепатура, возникают при интенсивных тренировках при переходе на новый уровень нагрузок, характеризуются болезненными ощущениями в мышцах, которые возникают по причине их микротравм.
Мышечно-тонический синдром
Мышечно-тонический синдром — это длительное стойкое напряжение мышцы, сопровождающееся формированием в ней болезненных уплотнений. Для этого состояния характерен мышечный спазм, который появляется рефлекторно, как правило, при патологиях позвоночника вследствие раздражения нервных корешков. Синдром возникает при:
- ;
- интенсивной нагрузке на спину;
- длительных по времени статических нагрузках.
Принято различать два вида синдрома:
- диффузный — вовлечён участок мышцы;
- генерализованный — вовлечены мышцы сгибатели и разгибатели.
Самыми распространёнными видами мышечно-тонического синдрома являются синдромы следующих мышц:
- передней стенки грудины;
- грушевидной;
- малой грудной;
- косой мышцы головы;
- подвздошно-поясничной;
- икроножной;
- спины.
Инфекционные заболевания мышц
Миозиты паразитарной, бактериальной и вирусной природы представляют собой воспаление мышц, возникающих, в том числе и вследствие осложнения других заболеваний. При миозитах могут болеть все мышцы тела: верхних и нижних конечностей и туловища. При движениях боль проявляется ярче, в мышцах можно прощупать плотные узелки.
При гнойном миозите боль усиливается и сопровождается:
- повышением температуры тела;
- напряжением поражённой мышцы;
- отёком больной мышцы и покраснением кожи над ней.
Фибромиалгия
Фибромиалгия — это симметричная боль в мышцах, связках и сухожилиях хронического характера. Она может локализоваться в области:
- затылка;
- грудной клетки;
- шеи;
- нижней части спины;
- бедра возле коленного сустава.
Чаще всего этот болевой синдром встречается у женщин. Помимо симметричной боли во всём теле, присутствуют следующие симптомы:
- нарушения сна;
- утренняя скованность
- синдром хронической усталости;
- апноэ.
Другие причины боли в мышцах
К другим факторам, которые могут спровоцировать боль в мышцах, относят:
- ревматическую болезнь (ревматическая полимиалгия);
- приём лекарственных препаратов для снижения артериального давления и статинов
- системную красную волчанку;
- воспаления мышц аутоиммунной этиологии;
- дефицит кальция и калия в организме.
Из-за чего страдает поясница
Чаще всего защемление поясницы застаёт врасплох: становится больно шевелиться, и человек панически старается понять, что ему делать. Этого состояния можно избежать, заранее зная, какие причины приводят к неприятному финалу. Приведём ряд самых распространённых факторов:
- Неадекватные физические нагрузки. Например, поднятие больших тяжестей, особенно у людей малотренированных.
- Смещение поясничных позвонков, вывих, другие опасные травмы спины.
- Переохлаждение, длительное пребывание в пониженной температуре (например, в воде).
- Новообразования различного характера.
- Остеохондроз. Обызвествление костной ткани, истончение хрящей межпозвонковых дисков приводят к сокращению расстояния между телами позвонков. Из-за этого зажимаются нервные корешки, выходящие из спинного мозга.
- Выпячивание межпозвонкового диска внутрь позвоночного канала (протрузия) либо наружу, при грыже межпозвонковых дисков. Даже при сохранении целостности хрящевого кольца сильно страдает подвижность.
- Излишний вес. Дополнительные килограммы увеличивают нагрузку на позвоночный столб. Похожим образом развивается процесс при вынашивании ребёнка, когда дополнительные килограммы, смещение веса вперёд, на живот, может привести к сдавливанию нервов.
- Недостаток витаминов, минералов. Возникает из-за неправильного питания, приводит к дегенеративным изменениям в костях, вплоть до развития остеопороза.
- Неправильная осанка, сколиоз, сутулость.
- Сидячая работа, недостаточная подвижность. Неудобное спальное место, приводящее к неестественной позе, при которой позвоночник не может полностью выпрямиться.
Признаки защемления нерва в пояснице возникают при патологических изменениях позвоночника, межпозвонковых дисков. Провоцировать состояние могут инфекционные заболевания, дегенеративные изменения костной, хрящевой ткани. Терпеть ощущения, понадеявшись, что само пройдёт, или заниматься самолечением опасно. Необходимо выяснить, почему возникла болезнь. Поэтому нужно обратиться к врачам, которые специализируются на лечении позвоночника и суставов. Они вовремя распознают проблему, найдут способ сохранить пациенту здоровье.
Как устроены суставы пальцев
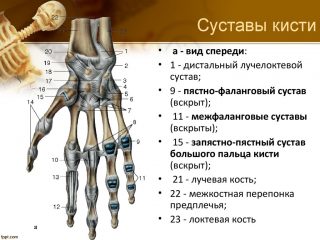 Кисть человека имеет сложное строение, которое помогает делать захват, отвечает за мелкую моторику. Это наиболее подвижная часть опорно-двигательной системы. В нее входит множество костей и фаланги, составляющие пальцы.
Кисть человека имеет сложное строение, которое помогает делать захват, отвечает за мелкую моторику. Это наиболее подвижная часть опорно-двигательной системы. В нее входит множество костей и фаланги, составляющие пальцы.
Фаланги относятся по структуре к трубчатым костям. Они имеют прямую форму, шаровидные головки на конце, которые соединяются между собой типичными блоковидными сочленениями. Такая система сцепления позволяет пальцам сгибаться только в одну сторону, когда человек сжимает руку в кулак. Также в этих точках часто возникают переломы и вывихи.
В указательном, среднем, безымянном пальце и мизинце по три фаланги. Наибольшая подвижность наблюдается в проксимальном отделе, который соединяется с пястными костями.
Большой палец имеет только пястно-фаланговый и межфаланговый суставы, которые соединяются с пястной костью. Он также сгибается только в одном направлении, но более подвижен в месте соединения с ладонью.
Любите хрустеть пальцами?
Нет 0%
Да 0%
Иногда 0%
Проголосовало:
Воспаления околосуставных тканей
Такие воспалительные процессы нередко называют периартритами
Однако для лечения периартрита очень важно правильно определить, какая структура поражена
К числу околосуставных структур и тканей относят окружающие сустав мышцы, сухожилия мышц и их синовиальные влагалища, связки, апоневрозы, слизистые сумки, энтезисы (то есть зоны прикрепления сухожилий к костям) и т.д. Воспаление может развиться в любом из указанных околосуставных образований, при этом в зависимости от локализации патологии выделяют:
- тендинит (поражение сухожилия);
- тендовагинит (воспалительная патология влагалища сухожилия);
- бурсит и тендобурсит (воспаление слизистой сумки и сухожилия);
- лигаментит (заболевание связок);
- энтезит (поражение энтезисов) и т.д.
Особое место занимают ревматические поражения мягких околосуставных тканей (внесуставный ревматизм). Негативные процессы в этом случае затрагивают синовиальную оболочку, связки и сухожилия, подкожную клетчатку, нервные и сосудистые структуры, а также другие ткани.
Лечение гигромы
Многие такие образования могут исчезнуть самостоятельно. Однако если гигрома мешает нормальной жизни, имеется несколько способов ее удаления.
Лечение гигромы без операции включает аспирацию ее содержимого шприцом, инъекцию в полость раствора глюкокортикоидов и шинирование сустава. Вероятность полного излечения при этом составляет от 30 до 50%.
Хирургическое удаление гигромы необходимо, когда образование болезненно, мешает движениям, вызывает онемение или покалывание конечности или пальцев. Опухоль можно удалить под местной анестезией, нередко для этого даже не требуется ложиться в стационар.
Лечение воспалительных заболеваний суставов в Израиле
Основу лечебных мероприятий при артритах составляет медикаментозная терапия. Для лечения артрита в Израиле применяются следующие группы лекарственных средств:
- нестероидные противовоспалительные средства — позволяют эффективно снимать боль и воспаление;
- кортикостероиды — более мощные лекарства противовоспалительного действия, применяемые в период обострения;
- модифицирующие средства — замедляют развитие ревматоидного артрита;
- средства, воздействующие на иммунную систему;
- ФНО-альфа-ингибиторы — уменьшают боль и утреннюю скованность суставов.
Большое значение имеет физиотерапия, нормализация диеты, отказ от вредных привычек. Очень полезен при заболеваниях суставов отдых на Мертвом море, поскольку вода и грязи этого водоема обладают целебным эффектом.
В случае развития вторичного артроза израильские специалисты прибегают к хирургическим методам лечения. Кроме того, некоторые больные не могут принимать определенные лекарства, в данном случае также необходима помощь хирурга.
Привычки, которые ежедневно вредят сосудам на ногах
Некоторые привычки пагубно влияют на здоровье и, в первую очередь, это касается сосудов. Нарушить структуру сосудов может:
- Недостаточная физическая активность. Как известно, жизнь — это движение. Человеку необходимо постоянно двигаться, чтобы сосуды находились в тонусе. Не следует долго находится в одной позе, меняйте положение ног каждые 20 минут. И не забывайте утром и вечером делать простую зарядку, она не займёт много времени, зато будет хорошей профилактикой варикоза вен на ногах.
- Чрезмерные нагрузки. Двигаться человеку необходимо, но не стоит перенапрягать свой организм. Из-за интенсивных тренировок и занятий в тренажерном зале, работы на даче, подъема тяжестей и других нагрузок в сосудах нижних конечностей значительно повышается давление, что приводит к растяжению мышечного волокна и развитию клапанной недостаточности.
- Курение оказывает негативное воздействие не только на дыхательную систему, но и на сосуды всего организма. Токсичные смолы табака, попадая в кровь, разрушают стенки сосудов и снижают их эластичность.
- Неправильно подобранный гардероб. Модные обтягивающие ноги и таз джинсы, носки с тугой резинкой, узкая давящая обувь нарушают нормальный кровоток в нижних конечностях, тем самым вызывая отёки и застой крови.
- Перегрев организма. Высокие температуры заставляют сосуды расширяться до приделов. Частое и/или долгое нахождение в бане, под палящим солнцем или на пляже также способствуют расширению сосудов, что снижает их эластичность. А это уже первые предпосылки к развитию варикоза на ногах.
- Злоупотребление массажными и антицеллюлитными процедурами. Слишком частые активный, лимфодренажный и антицеллюлитный массажи и обертывания тоже влияют на состояние стенок сосудов. Перед проведением даже оздоровительных косметологических процедур необходимо проконсультироваться с терапевтом или специалистом лечебного центра.
Первые признаки варикоза на ногах — обильное проявление синяков фиолетового или насыщенного красного цвета, синяки больших размеров. Если вы заметили у себя появление синяков без видимой на то причины, то незамедлительно обратитесь к врачу.
Диагностика и лечение
Диагностика тендинита предусматривает проведения осмотра, сбор анамнеза и проведение УЗИ и рентгенографии. Что касается лечения, то наши специалисты рекомендуют начинать его как можно раньше, поскольку при запущенном процессе болевые ощущения становятся очень сильными.
Для лечения тендинита используются консервативные методы:
- применение эластичных бинтов, лонгет и бандажей для обеспечения неподвижности поражённого сустава или конечности;
- приём нестероидных противовоспалительных препаратов, которые помогают не только снять болевую симптоматику, но и уменьшить воспалительные процессы;
- приём антибактериальных препаратов, включая антибиотики (при инфекционном тендините);
- физиотерапевтические процедуры: УВЧ, ультразвук, магнитотерапия, лазеротерапия;
- упражнения лечебной физкультуры.
- Полиартрит
- Плечелопаточный периартроз
Противопоказания
Нельзя вводить дипроспан в нестабильный сустав, при нарушении связочного аппарата, повреждении менисков, мышц, так как этот препарат задерживает созревание соединительной ткани, из которой состоят связки и сухожилия, удерживающие сустав и вызывает дистрофию и дегенерацию мышц и хряща, а костная ткань теряет кальций. Это приводит к атрофии мышц и повышению хрупкости костей (остеопороз и «стероидная» миопатия), отслойке хряща и развитию артроза. После его применения могут возникнуть асептические некрозы плечевой и бедренной костей, микрокристаллический артрит, а также разрывы сухожилий. Если дипроспан использовался для лечения детей, то у них возможно замедление роста и процессов окостенения (преждевременное закрытие эпифизарных зон роста).
Введение препарата в мягкие ткани, в очаг поражения и внутрь сустава может при выраженном местном действии одновременно привести к системному действию:
- на фоне применения дипроспана возможны нарушения психики, особенно у пациентов с эмоциональной нестабильностью или склонностью к психозам;
- при назначении дипроспана больным сахарным диабетом может потребоваться коррекция гипогликемической терапии;
- при применении дипроспана следует учитывать, что глюкокортикостероиды способны маскировать признаки инфекционного заболевания, а также снижать сопротивляемость организма инфекциям;
- на фоне применения глюкокортикостероидов возможно изменение подвижности и числа сперматозоидов.


