Ложные схватки при беременности
Содержание:
- Причины возникновения варикоза при беременности
- Возможные проблемы
- Как лечить болезнь Бехтерева
- Это не рак?
- Причины
- Когда следует немедленно обратиться за медицинской помощью
- Как применять гель, мазь и свечи для беременных при простуде
- Полезные советы:
- Патологические выделения
- Самочувствие
- Симптомы
- Ощущения, указывающие на беременность
- Развитие плода
- Возможные проблемы
Причины возникновения варикоза при беременности
По мере увеличения срока во время беременности происходит ряд изменений, которые создают предпосылки к варикозу вен.
- Во-первых, матка по мере роста оказывает давление на нижнюю полую вену – самую большую вену в организме человека. Избыточное давление создает замедление кровотока, повышая нагрузку на вены ног, в которых застаивается больше крови. Это приводит к варикозу при беременности на ногах.
- Во-вторых, во время беременности женский организм вырабатывает больше крови для поддержки развивающегося ребенка, бесперебойной доставки кислорода и питательных веществ к плаценте и плоду. Из-за увеличения нагрузки вены должны работать активнее, чтобы перекачивать насыщенную углекислым газом кровь обратно в сердце из конечностей и малого таза. Это может привести к недостаточности клапанов вен и скоплению крови в голенях, лодыжках, ступнях и других областях.
- В-третьих, повышение уровня женских половых гормонов во время беременности снижает тонус гладких мышц в стенках кровеносных сосудов (особенно вен). Это также может способствовать варикозу вен у беременных.
Возможные проблемы
Разберемся, какие жалобы и проблемы могут возникнуть на сороковой неделе
В период беременности женщине нужно внимательно относиться к самочувствию, но особое внимание требуется на поздних сроках
Выделения
Очень важным моментом являются выделения при беременности, поэтому нужно все время отслеживать их характер. Нормальные выделения на 40 неделе беременности:
- слизистые, чуть более обильные, чем раньше, не имеющие резкого запаха;
- кровянистые выделения на 40 неделе беременности могут считаться нормой, при условии, что кровь содержится в слизи в виде прожилок или точечных вкраплений. Если вы заметите что вышел большой кусок слизи с кровянистыми полосками, значит, у вас отошла слизистая пробка.

- неоднородные, содержащие белые крупинки, сопровождающиеся зудом. Это симптомы молочницы, которая опасна для малыша;
- зелено-желтые, напоминающие гной выделения, имеющие неприятный запах – признак бактериальной инфекции, в этот период они очень опасны для малыша;
- водянистые выделения в большом количестве. Это начали подтекать околоплодные воды, при появлении этого признака нужно ехать в родильный дом;
- коричневые выделения на 40 неделе беременности могут быть признаком частичной отслойки плаценты, что весьма опасно.
Если идет 40 неделя беременности коричневые выделения не всегда являются патологическим признаком. Мажущие выделения бежевого цвета могут появиться после гинекологического осмотра на кресле.
кровотечение – это самый опасный признак, так как он может говорить о полной отслойке плаценты. Женщине и малышу требуется экстренная медицинская помощь.

Боли
Тому, что на 40 неделе беременности болит низ живота удивляться не приходится. Но нужно научиться правильно оценивать характер боли. Возможно, у вас просто тянет живот в связи с тренировочными схватками или давлением, оказываемым на шейку матки плодом. Но боли внизу живота могут быть признаком серьезного осложнения.
К примеру, достаточно сильно тянет низ живота при отслойке плаценты, а это, как уже упоминалось, весьма серьезное осложнение. Поэтому если на любом сроке беременности болит живот, оставлять этот симптом без внимания нельзя.
Болеть и ныть при беременности может не только живот, но и спина. Причин появления болей, носящих ноющий характер и охватывающий нижний отдел позвоночника, довольно много. Вызывать неприятные ощущения в этом месте могут:
Нагрузка на позвоночник. Наличие большого живота вызывает смещение центра тяжести, а это не может не отразиться на состоянии позвоночника.

- Тренировочные и истинные схватки. Боль от схваток нередко отдает именно в поясницу.
- Проблемы с почками. Почки в этот период работают с большой нагрузкой, поэтому могут проявиться различные заболевания.
Отеки
Если у беременной к вечеру появляются отеки ног, но после отдыха отечность проходит, то переживать не стоит. На этом сроке, это норма. Но серьезные отеки являются признаком гестоза. В этом случае, отеки сопровождаются повышением артериального давления.
40 неделя беременности – это самый конец периода вынашивания. С большой долей вероятности можно сказать, что рождение ребенка произойдет со дня на день. Поэтому нужно быть готовой отправиться в родильный дом в любой момент. Позаботьтесь о том, чтобы необходимые вещи были заранее собраны и упакованы, а документы были под рукой. И при появлении признаков родов не медлите с поступлением в роддом.
Как лечить болезнь Бехтерева
К терапии болезни Бехтерева практикуется комплексный подход. Используются препараты различных клинико-фармакологических групп, физиопроцедуры, массаж, ЛФК. При остром воспалении пациентки госпитализируются, в остальных случаях лечение проводится в домашних условиях.
Женщинам показано ношение ортопедических приспособлений — эластичных бандажей с жесткими металлическими или пластиковыми вставками. Они препятствуют дальнейшему повреждению позвоночных структур, снижают выраженность симптоматики. Также врачи рекомендуют приобрести жесткий матрас и ортопедическую подушку.
Медикаментозная терапия
Препаратами первого выбора в терапии анкилозирующего спондилоартрита становятся нестероидные противовоспалительные средства с активными ингредиентами диклофенаком, ибупрофеном, нимесулидом, кетопрофеном, мелоксикамом. Они используются в различных лекарственных формах — в растворах для парентерального введения, таблетках, гелях, мазях, порошках для разведения в воде.
При неэффективности НПВС практикуется пульс-терапия высокими дозами глюкокортикостероидов (Метилпреднизолон, Триамцинолон, Дипроспан, Дексаметазон). В лечении болезни Бехтерева также применяются миорелаксанты, витамины группы B, средства для улучшения кровообращения. При прогрессировании патологии подкожно вводится базисный препарат Метотрексат. Используются и альфа-ингибиторы фактора некроза опухоли Этанерцепт, Инфликсимаб, Адалимумаб, препятствующие распространению воспалительного процесса.
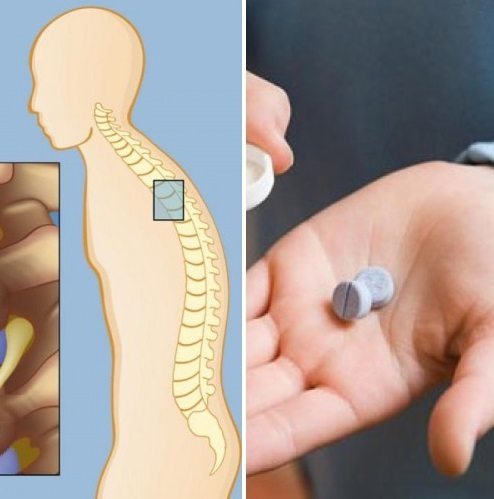
Физиотерапия
В лечении болезни Бехтерева у женщин используются аппликации с озокеритом и парафином, магнитотерапия, лазеротерапия, ультрафонофорез, электрофорез, УВЧ-терапия, ударно-волновая терапия. Хорошо зарекомендовали себя гирудотерапия, иглорефлексотерапия, лечебные грязи. После проведения физиотерапевтических мероприятий активизируется кровообращение, купируются воспалительные процессы, снижается выраженность болевого синдрома.
Лечебная физкультура
Самый эффективный способ предупреждения сращения межпозвоночных дисков — ежедневные занятия лечебной физкультурой и гимнастикой. Врачи ЛФК составляют для женщин комплексы упражнений с учетом тяжести течения болезни Бехтерева. Регулярные тренировки направлены на укрепление мышечного корсета спины, стимуляцию кровообращения, профилактику дальнейших деструктивно-дегенеративных изменений. Пациенткам рекомендованы плавание, йога, скандинавская ходьба, аквааэробика, пилатес.
Хирургическое вмешательство
При неэффективности консервативного лечения производится замена подвергшихся сращению межпозвоночных суставов эндопротезами или хирургически выпрямляется позвоночник. Вмешательство также показано при интенсивном болевом синдроме, не устраняемом медикаментозно, выраженной деформации, тяжелых нарушениях функционирования органов дыхательной и сердечно-сосудистой систем.
Диетотерапия
Соблюдение лечебной диеты позволяет затормозить прогрессирование анкилозирующего спондилоартроза. Необходимо исключить из рациона алкоголь, кофе, продукты с высоким содержанием жиров и простых углеводов. В ежедневном меню должны присутствовать растительное масло, рыба жирных сортов (запеченная, приготовленная на пару), свежие овощи, фрукты. Диетологи рекомендуют довести суточный объем употребляемой жидкости до 2,5 л.
Альтернативные методы
После проведения основной терапии, достижении стадии устойчивой ремиссии с разрешения врача допускается использование народных средств. Наиболее эффективны настои целебных растений, оказывающие мягкое противовоспалительное, противоотечное, спазмолитическое действие. Для их приготовления столовую ложку сухого растительного сырья заливают 2 стаканами кипятка. Спустя час настои процеживают и принимают по 100 мл во время еды. Для лечения аутоиммунной патологии применяются зверобой, девясил, брусничный лист, березовые почки, ноготки.
Это не рак?
Чаще всего выделения из сосков — проявление доброкачественного заболевания. Но иногда этот симптом указывает на злокачественную опухоль. Без обследования установить точный диагноз невозможно.
Кровянистые выделения из сосков — лишь один из возможных симптомов онкологического заболевания. Существуют и другие проявления: участок втяжения и огрубения на коже, припухлость, покраснение, эрозии, деформации и асимметрия молочных желез, изменения кожи по типу «лимонной корки», уплотнения, расширенные вены, изменение внешнего вида, втяжение соска. И даже сочетание нескольких таких признаков — это далеко не всегда рак.
Если говорить о типах рака груди, то выделения из сосков наиболее характерны для протоковой карциномы — злокачественной опухоли, которая развивается из эпителиальных клеток, выстилающих протоки молочной железы. Реже, обычно у женщин старше 50 лет, встречается болезнь Педжета — рак соска молочной железы. Часто он сочетается с другими злокачественными опухолями.
Причины
Выделение крови может возникнуть на фоне заболевания половой системы или других органов, в частности, из-за патологий гипоталамо-гипофизарной системы, коры головного мозга, щитовидной железы, надпочечников, яичников.
Поэтому в первую очередь врач международной клиники Медика24 выясняет причину кровотечения, чтобы назначить максимально эффективное лечение, консервативное или хирургическое.
Причины ювенильных маточных кровотечений
В пубертатном возрасте аномальные маточные кровотечения бывают спровоцированы инфекционными заболеваниями, авитаминозом, психическими травмами, стрессами, высокими физическими нагрузками.
Причины репродуктивных маточных кровотечений
В репродуктивном возрасте маточные кровотечения обычно возникают по причине осложненных родов, абортов, стрессов, эмоциональных, психических перегрузок, эндокринных заболеваний, воспалительных заболеваний половой системы, приема гормональных контрацептивов.
Причины климактерических кровотечений
При наступлении менопаузы и в постменопаузе причинами маточных кровотечений обычно бывают инфекционные заболевания, а также нервные стрессы и психические травмы.
Экстрагенитальные причины
Аномальные выделения крови могут возникнуть из-за болезней, не связанных с половыми органами, такими как:
- инфекционные заболевания (грипп, брюшной тиф, корь, др.),
- сепсис,
- болезни крови (гемофилия, геморрагический васкулит),
- авитаминоз (дефицит витаминов С, К),
- цирроз печени,
- сердечно-сосудистые заболевания (атеросклероз, гипертония, др.),
- болезни щитовидной железы,
- заболевания гипофиза,
- пиелонефрит,
- заболевания надпочечников.
Генитальные причины
Часто аномальные маточные кровотечения возникают из-за патологий репродуктивной системы (половых органов). Это могут быть:
- внематочная беременность,
- предлежание или преждевременная отслойка плаценты при беременности, родах,
- разрыв матки,
- ущемление или нарушение прикрепления последа,
- снижение тонуса матки после родов,
- миома матки,
- эндометрит,
- хорионэпителиома (злокачественная опухоль),
- разрыв яичника, кисты яичника,
- опухоли яичников,
- травма матки,
- эрозия шейки матки,
- эндометриоз, аденомиоз,
- гиперплазия, полипы эндометрия,
- цервицит,
- эндоцервикоз,
- синдром поликистозных яичников,
- овуляторный синдром.
Когда следует немедленно обратиться за медицинской помощью
Если вы беременны и испытываете следующие симптомы, необходимо срочно связаться с врачом:
- Вагинальное кровотечение
- Боль внизу живота или спазмы
- Слабость и/или тошноту
- Тяжелые приступы тошноты и рвоты
- Болезненность и повышенную частоту при мочеиспускании
При следующих симптомах нужно немедленно обратиться в медицинский стационар или вызвать скорую помощь :
- Если вы знаете, что беременны и интенсивность вагинального кровотечения такова, что приходится менять более, чем 1 прокладку в час.
- Если испытывете сильную боль и спазмы внизу живота
- Если в выделениях вы увидели что–либо, напоминающее ткани
- Если у вас ранее были случаи внематочной беременности
- Если вы испытываете сильное головокружение и обмороки
- Если у вас высокая температура (выше, чем 37. 5 )
Как применять гель, мазь и свечи для беременных при простуде
Инфекционные заболевания у будущей мамы требуют комплексного подхода к подбору эффективных и безопасных препаратов с обязательным участием терапевта, инфекциониста и гинеколога. Особенно это касается противовирусных средств. Чаще всего применяются противовирусные препараты с содержанием интерферонов.
В случае заболевания можно применять только надежные препараты, которые разрешены для беременных женщин, что обязательно должно быть указано в инструкции. Один из таких противовирусных препаратов – ВИФЕРОН, который содержит интерферон альфа-2b человеческий рекомбинантный и обладает противовирусными и иммуномодулирующими свойствами. Применение интерферона альфа-2b (основное действующее вещество препарата ВИФЕРОН) входит в клинические рекомендации по лечению гриппа и его профилактике. Этот препарат выпускается в виде суппозиториев, мази и геля. Он бережно заботится о здоровье женщин, заболевших ОРВИ и гриппом, а также способствует рождению здорового малыша.,
Суппозитории ВИФЕРОН разрешены к применению с 14-ой недели беременности. Согласно данным из информационно-методического письма МЗ РФ «Грипп и вызванная им пневмония у беременных: этиотропная и респираторная терапия, акушерская тактика, профилактика», рекомендуется следующее этиотропное лечение гриппа в период беременности и в послеродовый период.
Интерферон альфа 2-b в суппозиториях:
Легкой степени – 500 000 МЕ 2 раза в день 5 дней
Средней степени – 500 000 МЕ 2 раза в день 5 дней, далее поддерживающая доза 150 000 МЕ 2 раза в день по 2 раза в неделю в течение 3 недель.
Тяжелой степени – 500 000 МЕ 2 раза в день 10 дней, далее поддерживающая доза 150 000 МЕ 2 раза в день по 2 раза в неделю в течение 3 недель.
Препараты ВИФЕРОН Гель и Мазь можно применять уже с первой недели беременности. При наружном и местном применении препарат в форме геля/мази оказывает действие только в очаге поражения. Для лечения ОРВИ, в том числе гриппа, в том числе осложненных бактериальной инфекцией, нанесение геля и мази ВИФЕРОН на слизистую оболочку носовых ходов необходимо повторять 3-5 раз в день в течение 5 дней.

Профилактика гриппа
Для профилактики ОРВИ, в том числе гриппа, можно применять ВИФЕРОН Гель.
Преимущества препарата ВИФЕРОН:
- имеет широкий спектр противовирусной активности и не вызывают формирования резистентных вариантов вирусов ;
- блокирует размножение вирусов, а также восстанавливает защитные свойства иммунной системы, предотвращая внутриутробное инфицирование плода и снижая интенсивность возможных осложнений беременности ;
- оптимален для комбинированной терапии; хорошо сочетается между своими формами и с препаратами, применяемыми при лечении различных инфекционно-воспалительных заболеваний (антибиотиками, химиопрепаратами, глюкокортикостероидами).
Справочно-информационный материал
Автор статьи
Врач общей практики
1https://scienceforum.ru/
2 http://cgon.rospotrebnadzor.ru/
3 https://www.ipksz.ru/
I. П.В.Буданов, А.Н.Стрижаков, В.В.Малиновская, Ю.В.Казарова, “Дискоординация системного воспаления при внутриутробной инфекции”, Вопросы гинекологии, акушерства и перинатологии, 2009.
II. Максимов В.А., Чернышев А.Л., Зеленцов С.Н., Неронов В.А., Выжлова Е.Н., Гусева Т.С., Паршина О.В.Виферонотерапия сквозь призму доказательной медицины, сборник материалов научно-практической конференции «Современные возможности диагностики и лечения болезней органов пищеварения с позиций доказательной медицины», Стр. 148-158, 2011 г.
III. Мещерякова А.К., Костинов М.П., Кытько О.В., Малиновская В.В., Файзулоев Е.Б., Тарбаева А.А., Никонова Д.А., Черданцев А.П., «Клинический эффект применения различных лекарственных форм ВИФЕРОНА у беременных с острой респираторной инфекцией», 2010 г.
Полезные советы:
- Поскольку ежедневные прогулки никто не отменял, перед тем как выйти из дома, обязательно проконтролируйте, чтобы в телефоне была заряжена батарея, а в сумке лежали самые необходимые документы.
- Чтобы приблизить роды, по разрешению врача вы можете заняться сексом, сделать легкую зарядку, прогуляться по лестнице. Некоторые женщины говорят, что им помогли слабительные препараты.
Не нужно паниковать, если вы еще не родили, а персональный календарь говорит о том, что пошла 41 неделя беременности. Каменеет живот, усилились схватки, отошли воды — не переживайте, ведь это признаки того, что скоро вы увидите своего долгожданного ребенка.
Патологические выделения
Выделениями, которые говорят о той или иной патологии на этом сроке, считают все выделения, имеющие резкий и неприятный запах, а также разный окрас.
Зеленые и темные серые
Мажущие выделения такого цвета обычно имеют выраженный рыбный запах. Они не вписываются в норму выделений, поскольку проявляются не в качестве предвестника родов, а как симптом инфекции половых путей.


Кровянистые и сукровичные
К таким выделениям относятся и розовые выделения, и насыщенные кровяные, яркого цвета. В норме крови сейчас быть не должно. Появление таких выделений может быть признаком проблем с плацентой, шейкой матки.


Коричневые
Коричневатый окрас выделений может говорить о воспалении, а может быть признаком скорых родов, поскольку коричневые выделения на 40 неделе могут являться признаком начинающегося раскрытия шейки матки.


Густые белые
Белые, напоминающие по структуре творог, выделения с характерным кисломолочным запахом или запахом дрожжей могут говорить о начале молочницы, которая достаточно часто проявляется на поздних сроках из-за изменения гормонального фона в организме будущей мамы.


Выделения после осмотра врача
На плановом приеме на этой неделе врач обязательно осматривает шейку матки на предмет готовности ее к родам. Многие женщины утверждают, что после такого осмотра появились нетипичные кровянистые или коричневые выделения.
Причин может быть две. По одной из них такие выделения являются ничем иным, как остатками слизистой пробки или всей пробкой, если осмотр спровоцировал ее отхождение.
По другой причине во всем виноваты рыхлые, размягченные и пористые слизистые оболочки, именно такими они являются перед родами.


Более подробно о том, что делать если болит живот при беременности, а также полезные советы для будущих мам, смотрите в следующем видео.
Самочувствие
Беременность 40 недель – это завершающий этап вынашивания. В этот период женщине приходится очень нелегко. У неё периодически каменеет живот, тянет поясницу, может ощущаться болезненность в области промежности. Все это вызвано тем, что нагрузка на организм максимальна, огромный беременный живот не только мешает двигаться, но и создает другие неудобства:
- увеличивает нагрузку на позвоночник, именно из-за этого у женщин в этот период часто болит поясница;
- увеличивает нагрузку на мочевыделительную систему, почки работают на пределе возможностей, а мочевой пузырь сейчас сильно сжат большой маткой;
- часто отекают ноги;
- нередко нарушается сон, но этот симптом связан не с физическим недомоганием, а с психологическим дискомфортом, так как беременную все чаще одолевают тревожные мысли о том, как будут проходить роды;
- на сороковой неделе нередко обостряются имеющиеся хронические заболевания, может проявиться геморрой.
Симптомы
Острый панкреатит имеет характерные симптомы:
- Боль. Очаг боли может находиться под ложечкой (в эпигастральной области) в левом подреберье или в правом подреберье. Боль обычно отдает в левую лопатку, усиливается в положении лежа. При обширном воспалении поджелудочной железы боль может иметь опоясывающий характер. Боль при остром панкреатите нестерпимая, мучительная, настолько сильная, что может вызвать болевой шок с потерей сознания. Острый болевой приступ часто бывает спровоцирован жирной, жареной пищей, особенно в сочетании с алкоголем.
- Тошнота, рвота. Боль сопровождается тошнотой и неукротимой рвотой с желчью, которая не приносит облегчения.
- Высокая температура, озноб. Острое воспаление вызывает резкое повышение температуры тела до 38 градусов и выше.
- Пожелтение кожи (желтуха). Умеренное пожелтение кожи и склер глаз (желтуха) означает нарушение эвакуации желчи и участие желчевыводящих путей в развитии заболевания.
- Изменение цвета кожи. Характерные симптомы, указывающие на острый панкреатит — синюшные пятна в области пупка, на боках тела, лице, шее. Цвет лица становится сначала бледным, затем серым, землистым. Внизу живота, в области паха кожа приобретает зеленовато-синий оттенок.
- Потеря аппетита. Отвращение к еде объясняется отсутствием панкреатических ферментов в пищеварительном тракте. Вместо этого они остаются в поджелудочной железе, переваривая ее, или поступают в кровь, вызывая интоксикацию организма.
- Учащение пульса и дыхания.
- Повышенное потоотделение. Кожа становится влажной, покрывается липким, холодным потом.
- Снижение артериального давления. Из-за неукротимой рвоты происходит обезвоживание организма, артериальное давление резко снижается на фоне учащенного пульса.
- Вздутие живота. При остром приступе панкреатита происходит вздутие и распирание верхней части живота, напряжение мышц брюшной стенки в левом подреберье.
- Диарея. Из-за нарушения пищеварения происходит частый, жидкий, пенистый стул (поносы).
Мальдигестия и мальабсорбция
Из-за того что панкреатические ферменты не поступают в пищеварительный тракт, развиваются синдромы мальдигестии и мальабсорбции.
Первый связан с нарушением переваривания пищи, а второй — с нарушением всасывания в тонком кишечнике.
При остром панкреатите они проявляются такими симптомами, как:
- обильный, жидкий, зловонный стул,
- сильная, постоянная жажда,
- дрожь в теле,
- холодный пот,
- психическое возбуждение,
- зуд, сухость кожи,
- анемия,
- кровоточивость десен,
- ухудшение зрения,
- судороги,
- боль в костях.
Ощущения, указывающие на беременность
Внимательно прислушайтесь к своему организму – и ответьте себе на вопрос: ощущаете ли вы что-то из этих признаков беременности на ранних сроках до задержки?
Итак, первичные признаки того, что вы беременны:
- ощутимые боли в зоне поясницы (будто вы её слегка потянули);
- легкое покалывание чуть ниже живота (там, где расположены яичники);
- метеоризм в кишечнике, вздутие в районе живота (если вы не употребляли пищу, которая могла бы вызвать эти неприятные ощущения);
- дискомфорт и выделения из вагинального отверстия, как при молочнице.
Также эти симптомы могут указывать на гормональный дисбаланс, поэтому если вы заметили их у себя – то обязательно сдайте анализы на гормоны.
В первые дни после полового акта очень сложно определить случилась ли беременность, желательно подождать хотя бы 5 дней. Сделать обычный тест в домашних условиях. А к врачу лучше идти не раньше 10 дня с момента возможной овуляции. Гинеколог легко определит беременность с первого взгляда на состояние вашей шейки матки – при беременности она становится рыхлой.
Головных болей и тошноты (токсикоза), которые являются самыми известными первыми признаками беременности на ранних сроках поначалу может и не быть.
Обратите внимание на присутствие у себя следующих вещей:
- слабость и состояние, похожее на простуду или сильную усталость (без кашля и насморка, без першения в горле);
- резкие перепады настроения (гормональная перестройка организма сильно влияет на нервную систему, вы то плачете, то смеетесь, то раздражаетесь на ерунду);
- сонливость или бессонница (усталость, хотя вы недавно проспали 15 часов, или невозможность уснуть всю ночь напролет);
- сильные мигрени (к которым прежде вы небыли расположены);
- меняется уровень либидо (влечение может совсем пропасть, либо появиться в невиданных прежде объёмах);
- ощущение тяжести внизу туловища (что происходит из-за чрезмерного притока крови к матке у беременных);
- боль в пояснице (которая в течение беременности будет всё нарастать и нарастать);
- грудь становится очень чувствительной (она наливается, соски могут болезненно реагировать на прикосновения);
- у вас могут наблюдаться необъяснимые перепады температуры (вам становится то холодно, то жарко);
- тошнота (токсикоз, при котором вас мутит даже перед приемом пищи и во время него);
- увеличение аппетита. Необходимо много энергии для развития плода, поэтому возникает желание, есть за двоих или тянет на определенные виды продуктов из-за нехватки какого-то элемента.
- обоняние достигает небывалой резкости (поэтому вам могут не нравится прежде любимые запахи, равно как и наоборот);
- нерезкие боли в животе заставляют все время искать более удобную позу, во время того как женщина где-то сидит.
Следует иметь в виду, что большинство этих признаков могут появляться также и перед началом месячных. Поэтому не следует радоваться или пугаться раньше времени, если вы обнаружили у себя какие-то из признаков беременности на ранних сроках.

Развитие плода
В 40 недель беременности малыш уже полностью готов к появлению на свет. Масса плода составляет 3-3,5 кг, рост достигает 51-55 см. Ребенок находится в согнутом положении головкой вниз, коленки прижаты к туловищу. Теперь ему становится очень тесно в матке, поэтому он активничает намного реже. За 12 часов можно прочувствовать 10 шевелений. Если толчки ощущаются реже, необходимо рассказать об этом врачу – подобный признак может являться сигналом о кислородном голодании у плода.
На 40 неделе беременности хорошо развиты внутренние органы и системы ребенка:
- В легочных альвеолах уже сформировался сурфактант, который поможет легким раскрыться при рождении и осуществить первый вдох.
- Кости черепа у плода остаются мягкими и гибкими – при продвижении через узкий родовой канал они могут зайти друг на друга, за счет чего ребенку будет легче появиться на свет.
- Половые органы уже сформированы. В это время яички у мальчиков опускаются в мошонку.
- Плацента стареет и истончается, ее толщина составляет около 34,4 мм. Эмбриональный орган становится неспособным выполнять возложенные функции, и ребенок может испытывать кислородное голодание. Иногда детки рождаются со сморщенной синеватого цвета кожей, но не стоит сильно беспокоиться – через пару дней все придет в норму.
- Кроветворная система плода полностью сформирована и работает самостоятельно.
- Органы пищеварительной системы безукоризненно выполняют свою работу, когда малыш заглатывает околоплодные воды. В кишечнике скапливается меконий (первородный кал), который будет выходить в первые сутки после рождения ребенка.
- Чаще всего детки уже заняли правильное положение (головное), с направленной вниз головкой. Если же этого не случилось, врач должен принять решение как будут происходить роды – естественным путем или с помощью кесарева сечения.
- Сыровидная смазка практически исчезла, небольшое количество осталось лишь в наиболее нежных участках: в подмышечных впадинах и в области паха.

Возможные проблемы
Женщине не стоит уходить на долгое время из дома. Запрещены переезды. Связано это с тем, что нарушив покой организма, беременной можно спровоцировать начало родов. Роды на 40 неделе беременности это, конечно, не страшное явление, но только в том случае, если женщину могут быстро госпитализировать.

А вот диарея на 40 неделе не проблема, а самая настоящая подготовка организма к родам. Кишечник начинает самопроизвольно опорожняться, чтобы облегчить выход малыша.
Каждая женщина должна запомнить пункты, которые требуют срочного вызова врача на дом:
- поднялось давление;
- появились помутнения в зрении;
- появилась большая отечность (руки, лицо);
- сильная головная боль;
- потеря сознания;
- поднялась температура.


