Лечение экстрасистолии
Содержание:
Диагностика желудочковой экстрасистолии
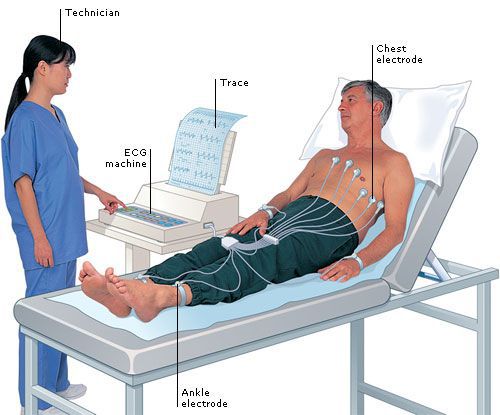
Диагноз желудочковой экстрасистолии подтверждается на основании объективного обследования, данных аускультации (выслушивания) сердца, проведения электрокардиографии (ЭКГ), суточного ЭКГ-мониторирования по Холтеру.
При объективном обследовании обращает на себя внимание выраженная пульсация вен шеи, возникающая при преждевременном сокращении желудочков. Характерной чертой является неравномерный пульс с длинной паузой после внеочередного сокращения сердца
При аускультации можно услышать аритмичные сердечные тоны с изменением звучности I тона (обусловлен звуком закрытия митрального и трикуспидального клапанов и появляется во время сокращения желудочков), расщеплением II тона (появляется через короткий промежуток времени после первого во время расслабления сердца, обусловлен закрытием клапанов аорты и лёгочной артерии). Подтвердить диагноз желудочковой экстрасистолии можно только с помощью инструментальных исследований.
При подозрении на ЖЭС пациенту в первую очередь проводится ЭКГ-исследование, которое позволяет зафиксировать внеочередной комплекс QRS.
Характерные признаки желудочковой экстрасистолы: отсутствие предсердного зубца Р, расширение и деформация самого желудочкового комплекса, противоположное (дискордантное) направление зубца T по отношению к QRS-комплексу, а после него идёт полная компенсаторная пауза (изолиния).
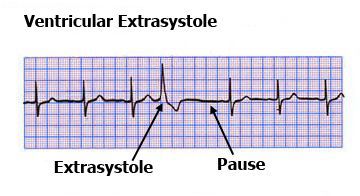
По морфологии (виду) комплекс QRS напоминает блокаду ножки пучка Гиса (нарушение проводимости по левой или правой ветвям пучка Гиса), противоположной стороне возникновения экстрасистолы. По виду можно определить, из какого желудочка сердца (левого или правого) исходит данная экстрасистола.
Нужно отметить, что ЭКГ проводится в короткий промежуток времени и не всегда в этот момент возникает внеочередное возбуждение, поэтому данный метод не позволяет выявить проблему в 100 % случаев. Для установления диагноза обязательно должно применяться суточное или более длительное (например, в течение двух суток) мониторирование ЭКГ, которое называется холтеровским (по фамилии автора Нормана Холтера, предложившего эту методику).
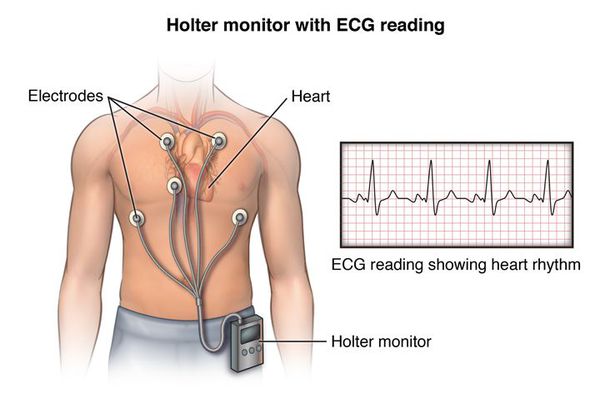
После записи и расшифровки специалистом данных ЭКГ-мониторирования становится возможным:
- уточнить количество желудочковых экстрасистол, их морфологию, определить наличие парных, групповых экстрасистол, а также пробежек пароксизмальной желудочковой тахикардии;
- определить, зависит ли их появление от физической нагрузки или других факторов (они указываются в дневнике, который пациент ведёт во время проведения мониторирования);
- зафиксировать зависимость экстрасистолии от состояния сна или бодрствования;
- проконтролировать эффективность медикаментозной терапии;
- выявить другие возможные нарушения ритма и проводимости.
Тредмил-тест (проба с физической нагрузкой) специально не используется для провокации желудочковых аритмий, только если сам больной рассказывает о возникновении нарушений ритма исключительно при нагрузке. В этом случае должны быть созданы условия для возможного проведения реанимации. Однако нужно учитывать, что тест может спровоцировать аритмии у больных без соответствующего анамнеза.
Показанием к проведению чреспищеводной стимуляции сердца (ЧПСС) или электрофизиологического исследования (ЭФИ) может стать необходимость установления механизма и места возникновения экстрастимула (при частой монотопной желудочковой экстрасистолии).
Распространенность и развитие болезни
По данным национального руководства по кардиологии желудочковые экстрасистолы встречаются у 40-75% обследованных пациентов. При одномоментной регистрации ЭКГ шанс встретить ЖЭ равен примерно 5%.
Повышенный риск заболевания отмечается у пожилых, у людей с перенесенными сердечно-сосудистыми катастрофами, при наличии различных заболеваний миокарда.
У такого контингента больных суточное количество вентрикулярных экстрасистол достигает 5000.
Механизм развития экстрасистолы связан с преждевременной деполяризацией кардиомиоцитов. Наличие рефрактерного участка миокарда ведет к повторному входу возбуждения в клетки и внеочередному сокращению.
Желудочковые экстрасистолы характеризуются неполной компенсаторной паузой и возникновением преимущественно в утренние часы и дневное время.
Лечение
Терапией экстрасистолий занимается кардиолог совместно с другими специалистами, в зависимости от причины патологии. Лечение проводят либо амбулаторно, либо в стационаре.
В первую очередь пациенту необходимо объяснить, что малосимптомная экстрасистолия безопасна и не требует назначения антиаритмических препаратов. в противном случае они могут причинить вреда больше, чем пользы.
Существуют определенные показания к лечению экстрасистолии:
- частые, обычно, групповые экстрасистолы, вызывающие нарушения гемодинамики;
- выраженная непереносимость перебоев в работе сердца, когда человек очень тяжело переносит экстрасистолию — ощущает выраженные симптомы: сильное беспокойство, возбуждение, чувстсво “трепыхания” сердца и др;
- обнаружение при повторной эхокардиографии снижения показателей работы сердца и его структурных изменений (снижение фракции выброса, расширение полости левого желудочка).
При первой же встрече с кардиологом пациенту с подозрением на экстрасистолию врач рекомендует уменьшить потребление кофе, чая, отказаться от энергетических (кофеинсодержащих) напитков, курения, алкоголя и симпатомиметиков (кофеин, эфедрин, амфетамин, адреналин, мезатон, сосудосуживающие для носа, такие как назол, називин, санорин, тизин и другие). Также следует оградить себя от ситуаций, вызывающих стресс.
При экстрасистолии лечат по большей части основное заболевание, вызвавшее нарушение ритма сердца. При обнаружении органического поражения миокарда препаратом первой линии являются бета адреноблокаторы (метопролол,бисопролол), для уменьшения аритмии используются амиодарон или соталол.
При отсутствии поражения сердца кроме перечисленных лекарств назначают антиаритмики I класса (пропафенон, этацизин, аллапинин). Подбор терапии проводится методом проб и ошибок. Иногда приходится переходить к двухкомпонентной терапии, которая состоит из антиаритмиков, бета-адреноблокаторов или амиодарона.
Врач оценивает реакцию организма на препараты и меняет через некоторое время при их неэффективности или появлении побочных эффектов. Проведение повторного суточного мониторирования ЭКГ по Холтеру не целесообразно, поскольку степень подавления экстрасистол согласно последним исследованиям не влияет на прогноз. В большей степени влияет основное заболевание.
При плохой субъективной переносимости наджелудочковых экстрасистол рекомендуют седативные средства: настойки валерьяны, пустырника, ново пассит.
Важно! При желудочковой экстрасистолии и наличии у пациента перенесенного инфаркта миокарда применять антиаритмики 1 класса (хинидин, прокаинамид, лидокаин, атацизин и др.) запрещено. Это связано с существенным возрастанием риска внезапной аритмической смерти
Та же рекомендация относится и к другим патологиям миокарда, которые сопровождаются снижением фракции выброса и расширением полости левого желудочка, утолщением его стенок 15 и более миллиметров, а также пациентам с проявлениями хронической сердечной недостаточности
Это связано с существенным возрастанием риска внезапной аритмической смерти. Та же рекомендация относится и к другим патологиям миокарда, которые сопровождаются снижением фракции выброса и расширением полости левого желудочка, утолщением его стенок 15 и более миллиметров, а также пациентам с проявлениями хронической сердечной недостаточности.
Сроки лечения пациентов с экстрасистолией зависят от степени выраженности симптомов, частоты экстрасистол и наличия какого-либо заболевания сердца. Малосимптомная экстрасистолия, как уже было сказано, не требует лечения. При экстрасистолии без органического поражения сердца облегчение состояния может наступить уже через 1-2 недели правильно подобранного лечения. В случае тяжелой сердечной патологии терапия может растянуться на месяц, а порой и дольше. Иногда лечение носит лишь симптоматический характер и просто облегчает временно состояние пациента.
Пациент обязательно должен быть привержен схеме назначенной терапии. Пропуски лекарств или прием другой дозировки проводится лишь с согласия лечащего доктора. Именно согласованная работа и взаимное доверие врача и пациента дают максимально положительный результат при лечении экстрасистолии и профилактике ее осложнений.
Хирургическое лечение при экстрасистолии не проводится. Оно проводится уже при тяжелых видах аритмий: частые пароксизмальные наджелудочковые, желудочковые тахикардии.
Экстрасистолия у детей
Нарушение сердечного ритма у детей в виде одиночных и парных преждевременных сокращений всего сердца или отдельно взятых его отделов как следствие возбуждения сердечной мышцы, которое возникло из гетеретропного источника, называется экстрасистолией. Данная аритмия очень часто возникает у детей, и за последнее десятилетие достигло 75% в структуре нарушения сердечного ритма.
У детей экстрасистолия обнаруживается в любом возрасте, даже у новорожденных и в пренатальный период. Кроме того, данная аритмия бывает врождённой и приобретённой, а этиологическими факторами выступают сочетанные, экстракардиальные и кардиальные. В первом случае причинами экстрасистолии могут быть сердечные пороки разной этиологии, кардиомиопатия, эндокардит инфекционного генеза, ревмокардит, неревматический кардит и др.
К особой этиологической группе относятся детерминированные генетические патологии, при которых экстрасистолия желудочков и ЖТ считаются основными симптоматическими проявлениями. Это аномалия в развитии сердечной мышцы – аритмогенная дисплазия ПЖ. В большинстве случаев данное заболевание представляет собой наследственную предрасположенность и очень часто приводит к внезапному летальному исходу.
Кроме того, у детей экстрасистолия развивается на фоне имеющихся заболеваний нервно-эндокринной системы, инфекциях, интоксикациях, передозировки лекарственными препаратами и при висцеральных рефлексах на холецистит, диафрагмальную грыжу, а также после различных перегрузок физического и эмоционального характера.
На образование у детей экстрасистолии влияют изменения психики и дисфункции вегетативной системы. Также в этиологии данной аритмии существенная роль отводится патологии в перинатальный период. А вот при невозможности выяснить причину экстрасистолии устанавливают диагноз аритмии в виде идиопатической формы.
В основном у детей это нарушение сердечного ритма протекает без особых признаков и в 70% случаев выявляется совершенно случайно. Но если ребёнок предъявляет жалобы, то они складываются из ощущений перебоев работы сердца, его замирания, кратковременной остановки, за которой следует сильный удар (постэкстрасистолическая потенция). В некоторых моментах это сопровождается появлением острой боли. А вот в препубертатный и пубертатный период это характеризуется болью в области сердца, значительно повышенной возбудимостью, чувствительностью к перемене погоды и нарушением сна. А такие симптомы, как кружение головы и состояние общей слабости возникают при экстрасистолии с тяжёлыми поражениями сердца и расстройствами гемодинамики.
При прослушивании определяют громкий тон или два тона, один из которых усиленный, а другой – ослаблен. Они появляются преждевременно в сопровождении компенсаторной паузы. Иногда при возникновении экстрасистолии набухают шейные вены, а после неё – усиливается единичный толчок сердца. Кроме того, пульсовые удары выпадают, а бигеминия характеризуется брадисфигмией. Подтверждают экстрасистолию у детей благодаря показателям ЭКГ.
Экстрасистолия у детей классифицируется на основании расположения, преждевременной степени проявления, частоты и последовательности, а также компенсаторной паузы, особенностей лабильности экстрасистол при применении проб функционального характера.
При предсердной экстрасистолии преждевременно возникает и деформируется зубец Р; его наличие перед QRS; полярность этого зубца; неполная пауза компенсаторного свойства.
При экстрасистолии желудочков отсутствует зубец Р и выявляется после комплекса; выражена деформация QRS и его расширение; имеется полная компенсаторная пауза.
По плотности у детей экстрасистолии бывают единично локализующиеся, парные и групповые. Во время прослушивания выявляют редко возникающие с интервалом до девяти в минуту, средние – до пятнадцати в минуту и частые – более пятнадцати. На основании мониторирования по Холтеру, частые экстрасистолии – это появляющиеся более 600 в час. Кроме того, диагностируют экстрасистолию по циркадному типу в дневное время и ночное.
Все экстрасистолии вегетативной этиологии делятся на вагозависимые, сочетаннозависимые и симпатикозависимые. Первая группа в 48% отмечается у старших детей в виде частых, аллоритмических, групповых форм. Вторая группа характерна для младшего возраста, школьников при смешанном типе вегето-сосудистой дистонии. Третья группа регистрируется в пубертатный период, при котором экстрасистолии учащаются в ортоположении и преобладают во время бодрствования, а снижаются в период сна. Их особенность состоит в появлении или сохранении при тахикардии.
Совет специалиста
Обнаружение желудочковых экстрасистол на ЭКГ еще не является признаком серьезной проблемы и не требует особого лечения. Нарушения ритма функционального характера нередко сопровождаются симптомами, которые не соответствуют тяжести состояния. Для их устранения достаточно убрать из рациона алкоголь, бросить курение и потребление напитков с кофеином. Из препаратов можно пропить настойку валерианы, Корвалол.
Когда экстрасистолия сопровождается ишемической болезнью или другими нарушениями, то необходимо сразу обратиться к кардиологу и пройти полное обследование. Все препараты следует принимать по расписанию и ни в коем случае не отменять самостоятельно.
Лечение
Как правило, экстрасистолия лечится медикаментами. В редких случаях используется хирургическое вмешательство.
Этиотропное
Эта терапия предполагает воздействие на причину заболевания. Поскольку экстрасистолию могут вызывать различные факторы, от эндокринных заболеваний до стрессовых нагрузок (как физических, так и психоэмоциональных), методы лечения могут иметь принципиальные отличия и напрямую зависеть от этих факторов. Например, если экстрасистолия возникла на фоне нервного стресса, пациенту назначают седативные препараты. Если такое лечение не приносит ожидаемого результата, назначается курс антиаритмических средств.
Общие рекомендации включают в себя нормализацию образа жизни. Сюда относятся:
- минимизация стрессов и психоэмоционального напряжения;
- снижение частоты потребления крепкого чая и кофе;
- отказ от курения и алкоголя;
- нормализация физических нагрузок.
Медикаментозное лечение базируется на применении антиаритмических препаратов (этацизин, пропафенон, хинидин и т.д.). Однако при бессимптомном течении экстрасистолии, не отягощенной заболеваниями сердечно-сосудистой системы, эти средства во избежание осложнений не назначают. В подобных случаях можно ограничиться коррекцией образа жизни.
Хирургическое
К оперативному вмешательству при экстрасистолии прибегают только в том случае, если медикаментозная терапия не дала ожидаемого результата. Хирургическое лечение также целесообразно при высоком риске осложнений, представляющих угрозу для жизни (например, при фибрилляции желудочков).
В рамках хирургического лечения применяется метод катетерной радиочастотной абляции. При помощи гибкого катетера, который обычно вводится через подключичную или яремную вену, осуществляется радиочастотное разрушение эктопического очага (то есть участка сердечной мышцы), ставшего причиной экстрасистолии.
Также используется имплантация внутригрудного дефибриллятора. Это устройство позволяет распознавать нарушения сердечного ритма и устранять их за счет электрических импульсов, предотвращая развитие пароксизмальной тахикардии и остановки сердца.
Диагностика и виды экстрасистолии
• ЭКГ в 12 отведениях — позволяет выявить морфологию и возможную локализацию очага экстрасистолии.
• Суточное холтеровское мониторирование (ХМ -непрерывная запись ЭКГ) — наиболее достоверный метод диагностики преходящих нарушений ритма сердца за сутки наблюдения.
• ЭхоКГ (УЗИ сердца) – выявляет патологию миокарда, определяет состояние клапанного аппарата сердца.
При анализе ЭКГ возможно говорить о единичных и групповых экстрасистолах. Группу из 5 экстрасистол возможно расценивать как эктопическую тахикардию.
По локализации эктопического очага выделяют:
- предсердные,
- атриовентрикулярные,
- желудочковые экстрасистолы.
Экстрасистолия — лечение
Необходимо устранение провоцирующих факторов и лечение основного заболевания. Единичные экстрасистолы без клинических проявлений не лечат.
Нейрогенные экстрасистолы лечат налаживанием режима труда и отдыха, дают диетические рекомендации, полезны регулярные занятия спортом, применяется психотерапия, транквилизаторы или седативные средства (например, настойка валерианы). Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, так как может быть жизнеугрожающим, если не определен характер, механизмы и причины экстрасистол.
Выбор способа лечения экстрасистолии осуществляется специалистом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и действующих Российских и Европейских рекомендаций.
С помощью приема антиаритмических препаратов можно устранить экстрасистолы, но после отмены препаратов экстрасистолия возобновляется. Кроме того, самое главное: у лиц с органическим поражением сердца на фоне эффективного лечения экстрасистолии антиаритмическими препаратами выявлено увеличение смертности более, чем в 3 раза! Только при лечении бета-блокаторами или амиодароном не было отмечено повышения риска смертности. Однако, у ряда больных наблюдались осложнения, включая опасные для жизни. Эффективность и безопасность применения препаратов калия и магния или т.н. «метаболических» препаратов окончательно не установлены.
Достаточно радикальным и эффективным методом лечения экстрасистолии является катетерная абляция («прижигание») очага экстрасистолии. Операция, в среднем, выполняется в течение 45-55 минут, и через сутки пациент может быть выписан из стационара.
- Если при суточном холтеровском мониторировании количество экстрасистол превышает 1000 в сутки, у пациента имеются жалобы или присутствует заболевание сердца.
- Если экстрасистолы возникают на фоне лечения сердечными гликозидами.
- Если, несмотря на начатую терапию, эффект лечения не достигнут.
- Для подбора антиаритмических препаратов (производится после обследования индивидуально). После назначения препарата проводится контроль лечения при помощи холтеровского мониторирования, которое рекомендуется проводить при подборе терапии один раз в месяц.
Стоит ли бороться с экстрасистолами
Поскольку подобный сбой сердечного ритма − обычное явление для большого количества людей, которые не имеют органических поражений сердца, остается открытым вопрос: требуют ли внеочередные сокращения миокарда медицинского вмешательства?
Основные принципы лечения и профилактики осложнений
Решение о том, лечить ли экстрасистолию, зависит от сопутствующей патологии сердца и частоты возникновения дискомфортных симптомов. Факторы риска, условия и триггеры, которые увеличивают вероятность преждевременных сокращений, устраняют или компенсируют:
- кофеин, табак и алкоголь;
- высокое кровяное давление (гипертония);
- хронический стресс;
- органические болезни сердечной мышцы, включая врожденные пороки сердца, заболевания коронарных артерий, сердечную недостаточность.
Если после обследований врач сделал заключение, что экстрасистолы вызваны проблемами других систем органов (не кардиоваскулярной), то пациент лечит причины-провокаторы нарушения ритма. Патологическое значение желудочковых экстрасистол возрастает с их численностью. Чем больше неправильных сокращений, тем вероятнее развитие серьезных последствий аритмии.
Клиническое значение экстрасистол зависит от контекста, в котором они происходят:
- у молодых пациентов без структурной болезни сердца внеочередные сокращения обычно не связаны с повышенным риском внезапной кардиосмертности;
- у больных старшего возраста, особенно с ишемической болезнью, крайне высок риск мгновенной асистолии (остановки сердечной деятельности) при продолжительной желудочковой аритмии;
- люди после инфаркта миокарда избегают предсердно-желудочковой экстрасистолии из-за высокой вероятности злокачественной фибрилляции, которая блокирует исходящий из синоатриального узла импульс.
Как часто посещать кардиолога при внеочередных сокращениях сердца
Человеку с нормальным количеством экстрасистол показано наблюдение у врача с регулярным обследованием дважды в год, чтобы вовремя выявить структурные изменения или ухудшения функционального состояния сердца. Если больной стоит на учете у кардиолога с хронической патологией миокарда, которая связана с ишемией, гипертонической болезнью – ему предписана консультация при малейшем негативном изменении состояния. В случае благоприятного течения аритмии, подобный пациент посещает доктора раз в три месяца.
Лечение
Тактика лечения после обнаружения желудочковых экстрасистол зависит от наличия других заболеваний, симптомов, угрожающих видов нарушения ритма. При отсутствии жалоб и выявлении редких выскакивающих комплексов особой терапии не требуется. Человеку рекомендуется отказаться от напитков с кофеином, исключить алкоголь и курение.
Если приступы сопровождаются клинической симптоматикой, но при этом являются доброкачественными и не нарушают гемодинамику, препаратами выбора становятся бета-блокаторы. Иногда купировать приступ помогает Валокордин или Корвалол. В некоторых случаях устранить проблему получается с помощью Феназепама.
Некоторые специалисты используют в этом случае антиаритмики I класса. Но последние исследования подтверждают несостоятельность такого выбора. Особенно опасно давать эти средства при наличии ишемии сердца или во время активного миокардита. Уровень смертности больных на фоне применения данных препаратов возрастает в 2,5 раза.
При злокачественной экстрасистолии больного помещают в стационар, там используются следующие средства:
- Амиодарон – применяется отдельно или в совокупности с бета-блокаторами (Конкор). Это позволяет в значительной степени снизить вероятность развития летального исхода у больных с нарушением сердечного кровотока. Лечение проводится под контролем размера интервала Q-T.
- При неэффективности Амиодарона применяется Соталол.
- Если проблема вызывается нарушением баланса электролитов, то больной получает хлорид калия или магния сульфат.
Лечение при доброкачественном течении продолжается несколько месяцев под контролем ЭКГ, потом рекомендуется постепенная отмена антиаритмических средств. Злокачественная патология требует более длительной терапии.
Как снять приступ
Частая желудочковая экстрасистолия нередко наблюдается в первые часы и дни острого инфаркта миокарда. Она опасна развитием фибрилляции и требует немедленного купирования. Для этого используется следующий алгоритм действий:
- Внутривенное введение Лидокаина струйно с последующим переходом на капельное.
- При отсутствии результата переходят на Новокаинамид или Этацизин.
- Если отмечается учащенное сердцебиение, применяются бета-блокаторы и Кордарон.
- При экстрасистолах на фоне брадикардии лучше воспользоваться Этмозином или Ритмиленом.
- Сочетать антиаритмические средства нежелательно. Делать это следует только в случае крайней необходимости.
Подробное описание использования препаратов для купирования экстрасистолии находится тут.
Когда необходимо делать операцию
Показанием к проведению операции при данной аритмии является выявление во время суточного мониторирования не менее 8 000 внеочередных сокращений на протяжении года. В этом случае больному рекомендуется проведение радиочастотной абляции (РЧА).
Суть этой методики заключается в том, что пациенту вводится в сосуд крупного калибра (это может быть вена под ключицей или в области бедра) катетер, который проводится под контролем аппаратуры до самого сердца. Потом воздействуют радиочастотным импульсом на место патологического возбуждения (прожигание). Хочу отметить, что такая манипуляция обычно проходит удачно, эффективность ее составляет 90%.
Классификация желудочковых экстрасистол
При определенных обстоятельствах желудочковая экстрасистолия вызывает тяжелую форму аритмии — желудочковую тахикардию, переходящую в фибрилляцию. А это состояние — наиболее частая причина внезапной коронарной смерти.
Классификация по Лауну
Классификация ЖЭС менялась несколько раз следуя диагностическим и прогностическим потребностям. Экстрасистолы в них распределялись по количественным значениям, по месту и частоте возникновения. Около 15 лет в кардиологии пользовались классификацией желудочковых экстрасистол по Лауну и Вольфу (B. Lown и M. Wolf). Они предложили ее для градации желудочных экстрасистол у постинфарктных больных. Через несколько лет она была адаптирована для пациентов без инфаркта в анамнезе.
Эта классификация отражает количественные и морфологические признаки ЖЭС (по результатам суточной ЭКГ):
| Класс | Характеристика желудочковой экстрасистолии |
|---|---|
| Внеочередные сокращения не регистрируются | |
| 1 | Менее 30 одиночных экстрасистол за любые 60 минут в течение суток |
| 2 | Более 30 одиночных экстрасистол в течение любого часа мониторинга |
| 3 | Присутствуют возникающие в разных очагах возбуждения (полиморфные) внеочередные сокращения |
| 4А | Присутствует две подряд экстрасистолы, исходящие из одного очага возбуждения (мономорфные) |
| 4Б | Присутствуют парные полиморфные экстрасистолы |
| 5 | Присутствуют проходящие залпом по 3–5 полиморфные ЖЭС, возможна регистрация пароксизмальной желудочковой тахикардии |
По классификации Лауна 1 класс — это неопасное состояние, скорее рассматриваемое как функциональное расстройство без нарушения кровообращения и клинических признаков. Начиная со 2 класса, желудочковая экстрасистолия имеет плохой прогноз, будучи сопряженной с повышенным риском развития фибрилляции и остановки сердца.
Градация экстрасистол по месту, времени и частоте возникновения
Существует классификация желудочковой экстрасистолии по месту зарождения импульсов и количеству очагов возбуждения:
- экстрасистолы, исходящие из одного очага называют монотопными;
- ЖЭС, зарождающиеся в нескольких очагах, – политопными;
- экстрасистолия правожелудочковая;
- экстрасистолия левожелудочковая.

По времени возникновения вентрикулярные экстрасистолы делятся на ранние (регистрирующиеся в начале диастолы), интерполированные, появляющиеся посередине между двумя ударами и поздние, возникающие в самом конце диастолы. Ранние внеочередные сокращения по ЭКГ признаку называют «R на Т» (наслоение двух зубцов друг на друга). Они обусловлены органическими изменениями миокарда. По Лауну этот вид желудочковой экстрасистолии относят к 5 классу.
В кардиологии существует понятие статистической суточной «нормы» ЖЭС при их хорошей переносимости. Такая норма отсутствует для ранней экстрасистолы — ее не должно быть вообще. Средняя или интерполированная — это большая часть ЖЭС (до 80%). Ее усредненным нормальным показателем считается до 200 внеочередных сокращений в сутки. Поздние экстрасистолы почти наслаиваются на последующее нормальное сокращение. Их допустимое суточное количество — до 700. Сегодня медицинское сообщество пользуется классификацией R.J. Myerburg, отражающей форму и частоту желудочковых экстрасистол:
| По частоте | По морфологии | ||
|---|---|---|---|
| 1 | менее 1 за 60 минут — редкие; | A | Единичные из одного очага |
| 2 | 1–9 в час — нечастые; | B | Единичные из разных очагов |
| 3 | 10–30 в час — умеренно частые; | C | Парные |
| 4 | 31–60 в час — частые; | D | Неустойчивая желудочковая тахикардия |
| 5 | более 60 в час — очень частые. | E | Устойчивая желудочковая тахикардия |
Диагностика
Диагностические мероприятия носят комплексный характер и делятся на несколько этапов.
Сбор анамнеза и объективное обследование
Уже на этом этапе врач получает возможность поставить предварительный диагноз, который в большинстве случаев подтверждается инструментальной и лабораторной диагностикой
Поэтому важно, чтобы сам пациент смог изложить собственные жалобы максимально подробно, не пытаясь скрывать важные сведения. Которые обычно касаются провоцирующих факторов (например, прием алкоголя)
В первую очередь врач проводит объективное обследование, измеряя артериальное давление и определяя частоту пульса пациента. Он также проводит аускультацию, то есть прослушивание тонов сердца, а также функциональных и органических шумов при помощи фонендоскопа.
Затем узнают, какими симптомами сопровождается ощущение аритмичной работы сердца и при каких обстоятельствах они возникают (например, во время физических нагрузок, нервного напряжения или в состоянии покоя). На основании ответов пациента врач может поставить предварительный диагноз, для подтверждения которого назначаются дополнительные диагностические исследования.
Лабораторные методы
Лабораторная диагностика проводится, чтобы определить или исключить возможность влияния на экстрасистолию таких провоцирующих факторов, как инфекции, ишемия или инфаркт миокарда, гормональный дисбаланс. Сюда входят следующие методы:
- Общий анализ крови.
- Биохимический анализ крови.
- Анализ крови на определение уровня гормонов щитовидной железы.
Инструментальные методы
Большая часть методов, применяемых при диагностике экстрасистолии, представляет собой вариации классической электрокардиографии. Данные получают как в состоянии покоя, так и при различных видах физической нагрузки.
- Электрокардиография (ЭКГ) регистрирует электрические поля, возникающие при работе сердца при помощи электродов, размещаемых на теле пациента. Интенсивность и частота сердечных импульсов отображаются графически.
- Суточное холтеровское мониторирование. По сути — та же электрокардиография, только мониторинг осуществляется в течение 24 часов при помощи портативного аппарата. В некоторых случаях такое мониторирование осуществляется в течение недели. Преимущество метода в том, что данные записываются не только в состоянии покоя, но и в различных стрессовых ситуациях, которые могут повлиять на возникновение экстрасистол.
- Велоэргометрия. ЭКГ на велоэргометре, который обеспечивает нарастающую физическую нагрузку, необходимую для этого вида исследования. Пациент вращает педали, в то время как закрепленные на груди электроды фиксируют изменения сердечного ритма. Нагрузку постепенно увеличивают, а затем данные регистрируют уже после ее завершения. Метод также позволяет определить предел физической нагрузки для пациента.
- Тредмил-тест. Во время быстрой ходьбы по беговой дорожке у пациента снимают электрокардиограмму и определяют изменения артериального давления. Как и при велоэргометрии, нагрузка постепенно возрастает.
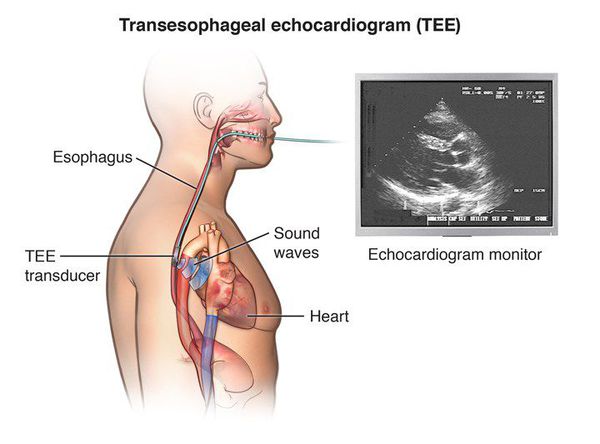
- Эхокардиография (ЭхоКГ). Этот метод представляет собой разновидность ультразвуковой диагностики. С его помощью можно оценить функциональное состояние сердца и выявить возможные органические изменения. Трансторакальная ЭхоКГ проводится при помощи считывания отражения ультразвуковых волн датчиком, который крепится к грудной клетке пациента. Существует и чреспищеводная эхокардиография: зонд с датчиком вводится в пищевод пациента, чтобы обеспечить максимальную приближенность к сердечной мышце. Эта диагностическая процедура помогает максимально точно визуализировать структуры сердца, но вызывает у пациента довольно ощутимый дискомфорт и требует специальной подготовки.
 Тредмил-тест. Фото: AndrewLozovyi / Depositphotos
Тредмил-тест. Фото: AndrewLozovyi / Depositphotos


