Гарднереллез
Содержание:
- Лечение бактериального вагиноза
- Причины вагинита
- Лечение бактериального вагиноза
- 1.Общие сведения
- Диагностика
- Лечение гарднереллеза
- Возможные осложнения
- Принцип обследования и лечения
- Симптомы гарднереллеза
- Бактериальный вагиноз: причины, симптомы, лечение
- Симптомы бактериального вагиноза
- Виды
- В чем причины молочницы, выделений и запаха из влагалища?
- Обзор
Лечение бактериального вагиноза
Лечение бактериального вагиноза проводят в два этапа.
На первом этапе производят снижение количества анаэробов, коррекцию местного и общего иммунитета и эндокринного статуса; на втором — восстановление нормального микробного биоценоза во влагалище путем заселения влагалища молочнокислыми бактериями.
Первый этап
Первый этап включает в себя следующие лечебные мероприятия:
- Ежедневная обработка влагалища 2—3%-ным раствором молочной (или борной) кислоты (5 процедур по 5 минут каждая). Такие процедуры не противопоказаны во время беременности.
- Введение во влагалище вагинальных кремов (2%-ный далацин-крем) или суппозиторий, содержащие метронидазол или тинидазол, тиберал (орнидазол). Их назначают параллельно обработке влагалища кислотой. Свечи назначаются 2 раза в сутки утром и вечером на 2—3 часа. Во время беременности применение этих кремов противопоказано. При лечении бактериального вагиноза у беременных назначают тержинан — достаточно эффективный и безопасный препарат. При его местном применении отсутствуют аллергические и другие побочные реакции, а также какие-либо пороки развития плода. Длительность первого и второго курсов лечения составляет 10 дней.
- Для коррекции местного иммунитета назначают кипферон по 1 свече вагинально 2 раза в день (утром и на ночь) в течение 5 дней.
Уже в середине первого этапа лечения у женщин отмечается улучшение самочувствия, уменьшается количество белей, исчезают зуд, жжение.
Дополнительно на данном этапе лечения назначаются антигистаминные препараты (тавегил, супрастин, пипольфен) и, если пациентку беспокоят боли, — нестероидные противовоспалительные средства (бруфен, флугалин, вольтарен) для подавления выработки простагландинов, которые вызывают болевые реакции.
Обязательное условие при проведении лечения — исключение половых, в том числе орогенитальных, контактов, так как сперма и слюна имеют щелочную реакцию, что отрицательно сказывается на результатах лечения.
Второй этап
Второй этап лечения — восстановление биоценоза влагалища — проводится с применением биопрепаратов из молочнокислых бактерий:
- лактобактерин;
- бифидумбактерин;
- ацилакт;
- жлемик.
Проведение комплексной терапии позволяет получить хороший результат у 93—95% больных.
Рецидив или обострение
Рецидив или обострение чаще происходит на фоне генитальных (острые инфекции, обострения хронических воспалительных процессов) или экстрагенитальных заболеваний, а также сопутствующих заболеваний (дисбактериоза кишечника), приводящих к снижению общего и местного иммунитета и часто протекающих на фоне эндокринной патологии. Часто обострение приходится на период менструации, когда значительно повышается рН во влагалище, увеличивается рост микроорганизмов, ассоциированных с бактериальным вагинозом.
Во избежание повторных рецидивов существует необходимость стимуляции механизмов иммунологической защиты влагалищной среды; особенно актуально это в плане подготовки к беременности. Для этой цели в настоящее время используется вакцина солкотриховак, полученная из ослабленных лактобактерий (молочнокислых бацилл) пациенток, переболевших трихомонозом.
Такие лактобациллы стимулируют выработку антител в организме женщины. Выработка антител на фоне вакцинации солкотриховаком способствует уничтожению атипичных форм лактобактерий, трихомонад и неспецифических патогенных бактерий, способствует росту лактобактерий, восстановлению нормальной микрофлоры и нормализации физиологического значения рН слизистой влагалища.
Вакцинация солкотриховаком уменьшает риск возникновения рецидива инфекции и повторного заражения, вызванного трихомонадой и другими патогенными бактериями, у 80% пациенток с рецидивирующими вагинальными инфекциями.
Вакцинация проводится троекратно по 0,5 мл с интервалом между инъекциями в 2 недели, четвертая инъекция производится через год после первого введения вакцины. Вакцина хорошо переносится и дает стойкий положительный эффект с отсутствием рецидивов у 75% пациенток в дальнейшем.
Солкотриховак не рекомендуется назначать при беременности и в период лактации, поскольку в настоящее время отсутствуют данные о клинических испытаниях препарата на этой группе пациентов. При применении солкотриховака в период подготовки к беременности рационально сделать последнюю инъекцию за 2—3 месяца до предполагаемого зачатия.
Причины вагинита
Основные причины вагинита — инфекции. В некоторых случаях заболевание может быть связано с аллергическими реакциями слизистой наружных половых органов и влагалища, а также с изменением состояния слизистых при дефиците женских гормонов.
Влагалище — не стерильная среда: интимная микрофлора может включать около 300 различных микроорганизмов в определенном соотношении. Основная флора влагалища у женщин репродуктивного возраста представлена лактобациллами — палочками Додерлейна. Это разные виды молочнокислых бактерий, которые продуцируют молочную кислоту, перекись водорода и фермент лизоцим. Они препятствуют внедрению и размножению патогенных возбудителей во влагалище. В норме лактобациллы составляют 95–98% влагалищной флоры. Остальные 2–5% микрофлоры влагалища могут представлять бифидобактерии, фузобактерии, стрептококки, стафилококки, энтеробактерии, грибки рода Candida, некоторые виды микоплазм, коринебактерии, бактероиды и др.¹ Наличие этих микроорганизмов в анализе допустимо. Их принято называть условно-патогенной микрофлорой (УПМ). Условно-патогенная флора становится причиной вагинита, когда создаются условия для ее избыточного роста.
Факторы риска для развития вагинитов, вызванных УПМ
Усиленному размножению собственной УПМ влагалища способствуют:
- Гормональные изменения в период полового созревания, беременности и лактации, при климаксе, нарушениях менструального цикла, а также сахарный диабет и гипотиреоз (снижение функции щитовидной железы). При этих состояниях изменяется выработка и соотношение женских половых гормонов (эстрогенов, прогестерона), которые влияют на синтез и доступность гликогена — питательной среды для лактобацилл.
- Нервные стрессы, переохлаждения, прием некоторых лекарств (антибиотиков, стероидных гормонов, цитостатиков), лучевая терапия. Они снижают общий и местный иммунитет слизистой влагалища и провоцируют рост условно-патогенной флоры.
- Неправильное питание и заболевания органов желудочно-кишечного тракта, когда возникает дефицит поступления молочнокислых бактерий с пищей или нарушение баланса полезной микрофлоры в кишечнике.
- Неправильная гигиена интимной зоны. Это может быть как чрезмерное использование моющих средств и спринцевание влагалища, так и недостаток простого мытья наружных половых органов водой, злоупотребление влажными салфетками. Несвоевременная смена гигиенических прокладок и тампонов во время менструации, постоянное ношение синтетического белья, стрингов, обтягивающих брюк — сильные «атаки» на микрофлору влагалища.
- Аллергические реакции кожи и слизистых интимных зон на моющие и гигиенические средства, спермициды, латекс презерватива.
- Длительное применение различных контрацептивов, в том числе оральных (ОК) и внутриматочных спиралей (ВМС).
- Аномалии наружных половых органов, которые сопровождаются опущением влагалища, зиянием половой щели.
Острые и хронические инфекции лор-органов, мочевого пузыря, почек, кишечника, наличие остриц (энтеробиоз) тоже могут вызвать вагинит. В этих случаях происходит занос инфекции во влагалище из других очагов в организме.
Абсолютно патогенными микроорганизмами, которые вызывают кольпит, специалисты считают таких возбудителей:
- влагалищная трихомонада (Trichomonas vaginalis);
- Mycoplasma genitalium;
- гонококк (Neisseria gonorrhoeae);
- хламидия (Chlamydia trachomatis).
Наличие в анализе влагалищного мазка этих микроорганизмов требует обязательной терапии, а также привлечения к обследованию и лечению половых партнеров. Особенности свойств этих патогенов таковы, что трихомонады и микоплазмы чаще вызывают кольпиты, так как «любят» размножаться в клетках, которые выстилают слизистую оболочку влагалища. Возбудители гонореи и хламидиоза «предпочитают» размножаться в клетках канала шейки матки (цервиксе), поэтому их считают цервикальными инфекциями.
Основной путь заражения влагалищными патогенами — половой. У девочек, которые не живут половой жизнью, возможен бытовой путь инфицирования при несоблюдении правил личной гигиены — пользовании общими мочалками и полотенцами. Орогенитальный и ректальный секс тоже может приводить к заражению инфекциями, которые передаются половым путем (ИППП).
Особое место среди причин вагинитов занимают уреаплазмы (виды urealyticum и parvum) и Mycoplasma hominis. Это внутриклеточные микроорганизмы, которые могут передаваться половым путем и быть представителями нормальной флоры влагалища, усиленно размножаться при определенных условиях и вызывать воспаление.
Лечение бактериального вагиноза
Терапия бактериального вагиноза всегда должна быть комплексной. Она включает в себя три направления.
1. Подавление роста и размножения бактерий
Если дисбактериоз влагалища связан с наличием патогенной микрофлоры, половой инфекции, то основное направление терапии – уничтожение возбудителей. Пациенткам назначают антибиотикотерапию, противогрибковые и другие препараты. При отсутствии половой инфекции лечение антибиотиками не является обязательным. Иногда назначают их всего на 3-5 дней, но чаще используют препараты местного действия (антибактериальные, антисептики и т.д.). Часто в состав таких средств входят полезные бактерии, иммуномодуляторы. После комплексной местной терапии одновременно подавляются патогенные микроорганизмы и восстанавливается нормальная флора влагалища. К антисептикам (в отличие от антибиотиков) не развивается устойчивость бактерий. Чаще всего при бактериальном вагинозе, для элиминации возбудителей, назначают Амоксиклав, Сумамед, Доксациклин, Трихопол и другие антибиотики. Хороший эффект показывают антисептики (Мирамистин, Хлоргексидин), вагинальные свечи с комплексным составом (Тержинан, Полижинакс, Гинопеварил и т. д.).
2. Восстановление нормальной вагинальной микрофлоры
Восстановление нормальной микрофлоры – это главная задача терапии дисбактериоза влагалища
Важно создать такие условия, чтобы бактерии хорошо прижились и размножились. Но многие врачи не обращают должного внимания на данный этап лечения
Чтобы восстановить вагинальную флору, необходимо назначать большие дозы эубиотиков (препаратов с живыми бактериями), как общего, так и местного действия. Но изолировано эти лекарства применять бесполезно, так как микроорганизмы быстро погибнут, лечение не даст результата.
3. Восстановление местного иммунитета
Восстановление нормального местного иммунитета – обязательный этап лечения вагиноза. Без этого другие методики будут неэффективными. При легком и средней тяжести дисбактериозе достаточно использовать иммуномодуляторы местного действия (Полиоксидоний, Циклоферон, Генферон, Иммунал). Внутрь можно принимать пробиотики, содержащие лактобактерии (Лактобактерин, Линекс, Нарине, Ацидолак и т.д.) Советуют включить в меню большое количество кисломолочных продуктов. Если случай запущенный, для восстановления местных иммунных защитных механизмов придется назначать более сложную терапию.
Лечение дисбактериоза влагалища длится около трех недель. После окончания курса проводят контрольный гинекологический осмотр, берут анализы. Если нормальная микрофлора восстановилась, назначают на некоторое время поддерживающую терапию (препараты с лактобактериями или веществами, которые поддерживают рост полезных микроорганизмов)
Особенно важно провести нормальное лечение беременным женщинам и пациенткам, которые планируют зачатие ребенка. Бактериальный вагиноз может спровоцировать внутриутробное инфицирование плода, выкидыш, преждевременные роды, заражение новорожденного при прохождении через родовые пути
Нередко патология становится причиной бесплодия.
Существуют также рецепты народной медицины, способные справиться с дисбактериозом. Рекомендуют спринцевания разведенным водой соком лимона, молочной кислотой, введение во влагалище ватных тампонов, смоченных в кефире. С помощью таких методов создается кислая среда, которая стимулирует рост и жизнедеятельность лактобактерий, подавляет размножение патогенной и условно-патогенной флоры.
1.Общие сведения
Вульвовагинальная атрофия – процесс «усыхания», т.е. отмирания, сокращения в объеме и утраты природных функциональных свойств тканями влагалища и наружных половых органов. Среди женщин в период постменопаузы данная проблема (которой на нашем сайте посвящена отдельная статья, см.) широко распространена, остро актуальна, но пока не имеет эффективного этиопатогенетического решения.
Иногда термин «постменопаузальный атрофический вагинит (вагиноз)» употребляется как синоним вульвовагинальной атрофии, – что является не вполне корректным.
Атрофический вагинит сопровождает вульвовагинальную атрофию почти всегда, но, по определению, представляет собой лишь ее воспалительный компонент.
Первые клинические проявления, как правило, манифестируют после 40 лет. В выборках с продолжительностью постменопаузального периода свыше 5 лет атрофический вагинит выявляется, как минимум, у половины обследованных, а после 10 лет в постменопаузе – у трех четвертей.
Диагностика
Фото: scaner.pro
Выявление бактериального вагиноза проводится врачом-гинекологом. Диагностика проводится в несколько этапов: сначала врач собирает жалобы и осматривает пациентку на гинекологическом кресле, затем определяет набор лабораторных исследований, и, при подтверждении диагноза, оценивает необходимость консультации других специалистов – терапевта, эндокринолога, иммунолога.
Диагностика состоит из следующих процедур:
- Клинический опрос, сбор анамнеза. Врач выслушивает жалобы, выясняет наличие факторов риска заболевания.
- Физикальное обследование. Маркеры бактериального вагиноза при осмотре – беловато-серые влагалищные выделения, которые имеют неприятный запах и равномерно распределены на слизистой оболочке половых органов. Признаков воспаления чаще всего нет.
- Лабораторные исследования. Выполняется микроскопическое исследование микрофлоры, биоматериал (мазок) забирается при осмотре. В пользу диагноза рассматривается наличие «ключевых» клеток. Также рекомендовано микробиологическое исследование для выявления разнообразия видов и количества бактерий. Общие критерии «за» бактериальный вагиноз:
— «ключевые» клетки;
— низкая концентрация или отсутствие лактобацилл;
— повышенной количество смешанной микробной флоры;
— нормальный или низкий уровень лейкоцитов. - pH-метрия. Проба проводится с помощью лакмусовых тест-полосок. При показателях pH 4,5 и более предполагается диагноз бактериального вагиноза.
- Аминовый тест. Отделяемое из влагалища наносится на предметное стекло, к нему добавляется 10% раствор калия гидроксида. Положительный результат – признак заболевания.
Для того, чтобы диагноз был подтвержден, необходимо присутствие минимум трех критериев из списка:
- однородные вагинальные выделения сероватого или белого цвета;
- кислотно-щелочной показатель выделений – 4,5 и выше;
- положительный результат аминового теста;
- наличие «ключевых» клеток в мазке.
Лечение гарднереллеза
Лечение у мужчин требует полного устранения гарднереллы из половых путей. С этой целью назначают антибиотики группы 5-нитроимидазолов (Тинидазол, Клиндамицин и пр.). Если другой инфекции (кроме гарднереллы) не выявлено, схема лечения включает только один препарат, а курс длится 3/5/7 дней.
Нужно понимать, что контакт с бактерией не сопровождается выработкой иммунитета против нее. По завершении терапевтического курса эпизод гарднереллеза может повториться
Чтобы предотвратить повторную активизацию гарднереллы, лечение должны проходить оба партнера, а женщине стоит уделить внимание мероприятиям по профилактике рецидивов бактериального вагиноза.
Защита от осложнений, развивающихся на фоне заболеваний мужской половой сферы, требует ежегодного посещения врача-уролога. Высококвалифицированные специалисты ведут прием в медицинском центре «Таурас-Мед». В клинике можно провериться на гарднереллез и получить рекомендации относительно профилактики и лечения половых инфекций.
Возможные осложнения
В основном это недуг не грозит осложнениями, но есть неприятности со здоровьем, которые он может вызывать.
Преждевременные роды. Переболев недугом, женщина рожает недоношенного ребенка со сниженным весом.
Представительницы слабого пола становятся более восприимчивыми к вирусным и инфекционным заболеваниям репродуктивной системы (герпес, гонорея, хламидиоз, ВИЧ). При наличии вагиноза с ВИЧ-инфекцией повышается риск инфицирования партнера последним.
Возрастает вероятность осложнений после операции на половых органах (например, развитие гистерэктомии), могут развиваться воспаления.
Принцип обследования и лечения
Бактериальный вагиноз
не имеет отличительных визуальных проявлений развития заболевания, интенсивность и наличие выделений не изменяются, могут присутствовать жалобы на наличие постороннего, непривычного запаха и неприятные ощущения при близости с половым партнером. Лабораторный бактериологический анализ мазка, взятого из шеечного канала матки, при посеве дает возможность обнаружить избыточное количество эпителиальных клеток влагалища, облепленных гарднереллами.
К более точному методу диагностики патологии относят идентификацию возбудителя по полимеразной цепной реакции, что имеет аббревиатуру ПЦР, позволяющее определить количественное соотношение патогенной и полезной микрофлоры на момент проведения исследования. Полученные результаты дают возможность подобрать необходимый курс комплексного лечения лекарственными формами препаратов индивидуально.
Этапы лечения гарднереллеза включают в себя назначение таблетированных форм препаратов, способствующих угнетению размножения патогенных микроорганизмов, дополнительно применяются средства местного воздействия в виде свечей и кремов.
После курса антибактериальной терапии следует этап восстановительных мероприятий, включающих в себя применение средств, благодаря которым происходит заселение внутренней среды организма, включая влагалище, молочными бактериями.
Соблюдение поэтапности проводимого лечения способствует быстрому и эффективному восстановлению нормального бактериального баланса во влагалище.
Статьи о прерывании беременности:
- Абортивные таблетки
- Консультация гинеколога
- Как проходит прием гинеколога
- Хирургический аборт
- Диагностика половых инфекций у женщин
- Диагностика гинекологических заболеваний
- Лечение женских заболеваний
- УЗИ малого таза
- Вакуумный аборт
- Обследование перед абортом
- Медикаментозный аборт
- Аборт на ранних сроках
- Аборт на поздних сроках
- Внутриматочная спираль
Симптомы гарднереллеза
В большинстве случаев симптомы влагалищного дисбактериоза не имеют специфических проявлений. Нередко единственным признаком болезни выступают обильные влагалищные бели с неприятным тухлым запахом. Сначала выделения имеют жидкую консистенцию с белым или сероватым оттенком. Если бактериальный вагиноз продолжается длительное время (более 2 лет), влагалищные бели начинают меняться:
- Они меняют консистенцию, напоминают творожистую массу, становятся более тягучими;
- Цвет белей становится темно-зеленым;
- Объем выделений увеличивается до 0,02 литра в день (норма белей составляет 2-4 мл).
Со временем влагалищные выделения становятся липкими и густыми. Они равномерно распределяются по стенкам влагалища (бели легко удаляются ватным тампоном).
Также бактериальный вагиноз может сопровождаться появлением следующих симптомов:
- Постоянный зуд в интимных местах, который во время менструации усиливается;
- Болезненный половой акт, вызванный нарушением слизистого эпителия вагины и агрессивными свойствами влагалищной микрофлоры;
- Слипание половых губ, которое связано с обильным выделением гноя;
- Жжение, боль при мочеиспускании. Подобные симптомы возникают редко и могут быть спровоцированы раздражением слизистых отделов мочеиспускательного канала.
В зависимости от физиологических особенностей и состава микрофлоры выраженность симптомов варьируется и имеет разную интенсивность.
Бактериальный вагиноз: причины, симптомы, лечение

К распространенным гинекологическим заболеваниям относится бактериальный вагиноз. Лактобациллы, отвечающие за выработку молочной кислоты, участвуют в поддержании кислой среды во влагалище. При уменьшении их количества нарушается среда во влагалище и изменяется на щелочную. В результате этого изменения микрофлоры влагалища на его слизистой появляются бактерии гарднерелла, первотелла, мобилункус, наличие которых характеризует бактериальный вагиноз.
Причины, вызывающие появление заболевания
Причинами развития данного заболевания могут быть следующие:
- снижение защитных функций организма, нехватка витаминов и микроэлементов;
- использование внутриматочной спирали на протяжении длительного времени в качестве средства контрацепции;
- наличие дисбактериоза кишечника;
- регулярное пользование тампонами во время менструального цикла;
- прием гормональных лекарственных средств и антибиотиков;
- смена половых партнеров;
- спринцевание влагалища;
- нарушение работы эндокринной системы, сахарный диабет;
- недостаточная интимная гигиена или ее отсутствие;
- использование во время полового акта презервативов, которые обработаны веществом с 9-ноноксинолом.
Симптомы бактериального вагиноза
Дисбактериоз влагалища сопровождается характерными симптомами, такими как обильные серовато-белые выделения и появление неприятного специфического запаха. В некоторых случаях появляются зуд и жжение в интимной зоне, дискомфорт при мочеиспускании и во время половой близости с партнером.
Заболеванию могут предшествовать эрозия шейки матки, образование рубцов, эктропион, цервицит.
Бактериальный вагиноз при беременности

Женский организм устроен так, что во время беременности численность лактобацилл увеличивается благодаря гормонам желтого тела. В этот период количество выделений повышается, поэтому выявить дисбактериоз влагалища без клинических исследований крайне сложно.
Все же, если диагноз подтвердился, то назначается соответствующее лечение с целью предотвратить развитие осложнений, вероятность которых при беременности повышается.
Наиболее распространённые из них:
- микротрещины плодных оболочек и их разрыв;
- возникновение воспалительного инфекционного процесса после родов;
- преждевременные роды;
- инфекционное заражение плода внутри утроба матери.
Диагностика
Выявить бактериальный вагиноз можно при осмотре на гинекологическом кресле и проведении лабораторных исследований.
Доктор во время гинекологического осмотра может выявить гнойные образования на слизистой влагалища или половых губах. Окончательный диагноз устанавливается после микроскопического исследования мазка со слизистой оболочки влагалища. Данный анализ является основным для диагностики дисбактериоза влагалища.
Лечение и профилактика
Препараты для лечения заболевания подбираются доктором на основе результатов анализа. Терапевтический курс предусматривает применение антибактериальных препаратов, чтобы устранить возбудителей заболевания. Они могут быть в форме таблеток, мазей, гелей, свечей. После основного лечения принимаются медикаменты, которые восстанавливают нормальную микрофлору влагалища.
Среди профилактических мер бактериального вагиноза основными считаются:
- отказ во время лечебного курса от незащищенного презервативом полового акта;
- использование презервативов при случайных половых контактах;
- отказ от контрацептивов с 9-ноноксинолом и препаратов широкого действия, нарушающих нормальную среду влагалища.
Симптомы бактериального вагиноза
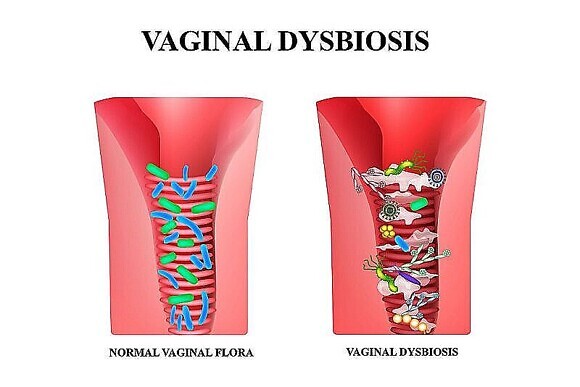
При БВ влагалищные выделения (бели) становятся беловато-серыми, отличаются жидкой консистенцией или напоминают творожистую массу. Они обладают неприятным рыбным запахом, а их общий объем значительно увеличивается по сравнению с нормой. Длительное течение заболевания приводит к тому, что бели приобретают желто-зеленоватый оттенок и становятся более густыми и тянущимися. Также пациентку могут беспокоить жжение, зуд и дискомфорт во время мочеиспускания, редко – боли внизу живота в надлобковой области.
В зависимости от общего самочувствия женщины встречается как острое течение заболевания, так и бессимптомное, когда пациентка даже не подозревает, что со здоровьем у нее не все в порядке. Встречается как моносимптомное течение болезни, т.е. беспокоят только выделения, так и полисимптомное, когда симптомов заболевания много. Диагноз БВ устанавливается на основании данных клинических и специальных лабораторных методов исследования. Материалом для оценки состояния флоры влагалища служит мазок из заднего свода и шейки матки. Регулярные посещения гинеколога и своевременное лечение заболевания требуется во всех случаях, даже если симптомы недуга отсутствуют и женщину ничего не беспокоит.
Виды
Существует 2 вида кольпоскопии: простая и расширенная.
Первая подразумевает выполнение исключительно осмотра поверхности шейки матки и
влагалища со стандартным увеличением в 8—40 раз
При ее проведении гинеколог
обращает внимание на несколько параметров:
- цвет и характер поверхности слизистой оболочки;
- особенности расположения, форму сосудов;
- локализацию и тип стыка типичного для цервикального канала цилиндрического эпителия и характерного для влагалищной части шейки матки многослойного плоского эпителия (МПЭ);
- присутствие каких-либо образований.
Расширенная кольпоскопия имеет более широкие возможности и
предполагает дополнительное проведение нескольких эпителиальных и сосудистых
тестов для выявления патологий, которые при простом осмотре обнаружить
невозможно. Именно это позволяет диагностировать невидимые изначально признаки
патологий и дает показания для проведения биопсии или немедленного назначения
определенных лечебных процедур. Поэтому сегодня чаще всего проводят расширенную
кольпоскопию. С ее помощью удается:
- подробно оценить структуру эпителия шейки матки
и влагалища; - обнаружить локализацию и пределы очага поражения;
- отличить доброкачественные изменения от имеющих
признаки злокачественности; - прицельно произвести забор цитологических мазков
и биопсии с наиболее подозрительных участков.
В рамках расширенной кольпоскопии после проведения осмотра
под увеличением выполняются пробы с уксусной кислотой и раствором Люголя.
Последнюю еще называют пробой Шиллера.
Проба с раствором уксусной кислоты
В основе этого теста лежит свойство эпителия отекать на
короткий промежуток времени под действием 3% раствора уксусной кислоты. Вследствие
этого наблюдается разбухание клеток, уменьшение просвета подэпителиальных
кровеносных сосудов и снижение чувствительности тканей. Все это выражается сменой
цвета слизистой оболочки.

Проба дает возможность:
- четко дифференцировать МПЭ от ЦЭ, имеющего вид
виноградных гроздьев; - обнаружить даже слабовыраженные изменения
плоского эпителия, выражающиеся в виде белых пятен с разной насыщенностью
окраски и различными очертаниями границ (так могут проявляться участки
атрофического, метапластического эпителия); - выявить атипические кровеносные сосуды, поскольку
нормальные под действием уксусной кислоты на время исчезают из поля видимости.
Проба с раствором Люголя
Тест базируется на оценке степени и равномерности окрашивания
слизистой оболочки 2—3% раствором Люголя. В его основу положена способность
йода взаимодействовать с гликогеном, сосредоточенным в зрелых клетках
поверхностного слоя МПЭ, и в результате придать им коричневую окраску.
По интенсивности и равномерности окрашивания слизистой
оболочки можно обнаружить участки:
- цилиндрического эпителия;
- метапластического эпителия;
- атрофического эпителия;
- местного воспаления;
- атипии.

В чем причины молочницы, выделений и запаха из влагалища?
Чаще всего причиной неприятных симптомов становится нарушение соотношения видов микроорганизмов, населяющих влагалище женщины.
У здоровых девушек и женщин 16-40 лет в микрофлоре влагалища более 95 % всей микрофлоры занимают лактобактерии. В оставшиеся 5% входят более 300 микроорганизмов: в том числе другие бактерии и дрожжевые грибки. Все они являются частью нормального микробиома, но как в любом сообществе, здесь важен баланс.
Когда этот баланс нарушается и соотношение микроорганизмов меняется из-за гормонального сбоя, неправильной гигиены или инфекции, возникает дисбактериоз влагалища. Чаще всего он приводит к двум состояниям: либо бактериальный вагиноз, или кандидоз, более известный как молочница. В результате возникают неприятные симптомы: сильный запах из влагалища, выделения, зуд во влагалище и вульве.
Но несмотря на схожие симптомы, молочница и вагиноз — это разные проблемы, и чтобы справиться с симптомами, нельзя путать их между собой.
Обзор
Бактериальный вагиноз (гарднереллез, вагинальный дисбактериоз, дисбиоз влагалища) — распространенное заболевание у женщин, связанное с нарушением состава нормальной микрофлоры влагалища и увеличением в нем количества других микробов, в том числе гарднереллы.
Бактериальный вагиноз не вызывает раздражения или зуда во влагалище, но приводит к появлению нетипичных влагалищных выделений — белей. При этом заболевании выделения из влагалища приобретают следующие признаки:
- сильный запах рыбы, особенно после полового акта;
- белый или серый цвет;
- становятся жидкими и водянистыми.
Для большинства женщин бактериальный вагиноз не является тяжелым заболеванием. Поводом для беспокойства могут стать симптомы бактериального вагиноза у женщины во время беременности, если ранее беременность имела осложнения.
Примерно половина женщин с бактериальным вагинозом не испытывают никаких симптомов. В таких случаях заболевание не угрожает вашему здоровью или беременности.
Обратитесь к гинекологу, если вы заметите нетипичные выделения из влагалища, особенно во время беременности
Важно пройти обследование, чтобы исключить другие инфекционные заболевания и предотвратить осложнения
Как правило, вагиноз легко лечится коротким курсом антибиотиков, однако заболевание часто возникает повторно. Более половины женщин, вылечившихся от дисбиоза влагалища, вновь обнаруживают у себя симптомы вагиноза, как правило, в течение трех месяцев после выздоровления.
Причины бактериального вагиноза до конца не ясны, поэтому гарантированно эффективного метода профилактики данного заболевания не существует. Однако вы можете понизить риск нарушения микрофлоры влагалища следующими способами:
- откажитесь от использования парфюмированного мыла, пены для ванны с отдушками и антисептических жидкостей для ванн;
- не пользуйтесь влагалищными дезодорантами;
- не делайте спринцевание без назначения врача;
- не стирайте нижнее белье сильными моющими средствами.


