Артроз кистей рук
Содержание:
- Причины боли в кистях
- Причины возникновения ревматоидного артрита кистей рук
- В связи с чем появляется боль в суставе пальца руки при сгибании?
- Лечение неврита лучевого нерва руки
- Не давите на джойстик
- Болят пальцы рук, не сгибаются и…
- Причины артрита пальцев рук
- Чем опасно заболевание
- Лечение
- Медикаментозные методы
Причины боли в кистях

Как уже упоминалось, причины боли в кистях рук могут быть разными, а сами ощущения — носить ярко выраженный характер или быть практически незаметными. Она может появляться при движении пальцами или быть постоянной. Все вышеперечисленные признаки, вкупе с данными о возможной причине боли в кисти правой или левой руки, помогут при постановке диагноза.
Ревматоидный артрит
Длительное воспаление, которое приводит к постепенной деструкции суставов и костей, называется ревматоидным артритом. Для него характерна боль в симметрично расположенных суставах, которая сопровождается ограничением подвижности кистей верхних конечностей.
Подагра
Далеко не часто подагра является причиной, по которой болят суставы кисти руки; тем не менее, такие случаи известны. Как правило, это заболевание поражает суставы нижних конечностей, оно характеризуется сильными нестерпимыми болями: пульсирующими, жгучими, распирающими. Они становятся более интенсивными в ночное время и утихают утром.
Остеоартроз
Такое дегенеративно-дистрофическое заболевание суставов, как остеоартроз, сопровождается болезненными ощущениями, которые локализуются в кистях рук, в области сустава большого пальца верхней конечности, в локтевом и плечевом суставах. Боль можно охарактеризовать как тупую, усиливающуюся днём при физических усилиях. Клинические проявления этого заболевания также включают в себя похрустывание и щёлканье суставов. Продолжительность приступа может составлять от нескольких дней до нескольких месяцев.
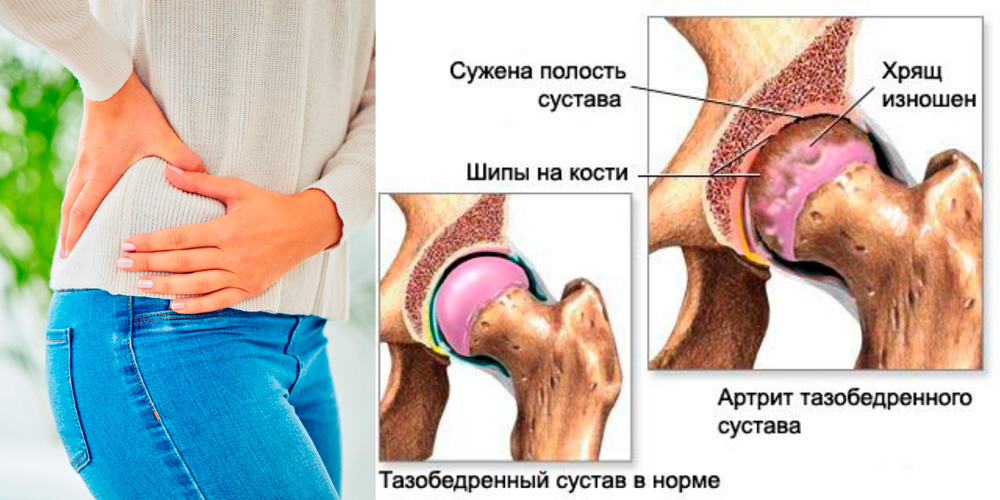
Артрит
Воспаление сустава, или артрит, характеризуется непрекращающейся болью в суставе кисти. Помимо этого, могут наблюдаться следующие симптомы:
- малоподвижность сустава в утренние часы;
- локальное покраснение кожи;
- локальное повышение температуры;
- ярко выраженная болезненность и отёк (при остром артрите).
Своевременное обращение за медицинской помощью поможет сохранить сустав. В противном случае он может быть разрушен или деформирован вследствие заболевания.
Туннельный синдром
Длительная работа за компьютером также может привести к болезненным ощущениям в кистях рук. Туннельный синдром весьма широко распространён среди тех, кто вынужден проводить долгое время за компьютером. Боли возникают из-за компрессии нерва в пястном канале. Заболевание с трудом поддаётся лечению, но его можно легко предупредить.
Причины возникновения ревматоидного артрита кистей рук
Среди наиболее вероятных причин возникновения патологии, локализованной в кистевых суставах, принято выделять:
-
возрастные особенности
– в частности, механические повреждения и гормональные изменения; -
полученные травмы – оставляют на суставе повреждения, вероятность воспаления которых достаточно высока;
-
особенности профессиональной деятельности – особенно актуальная причина для людей, чьи пальцы и кисти находятся в постоянном напряжении;
-
наследственность – генетическая предрасположенность является достаточно высоким фактором риска;
-
пониженный иммунитет
– снижение защитной функции организма может привести к возникновению заболеваний различного типа; -
инфекционные заболевания – локализация инфекции в суставной сумке провоцирует развитие сильного воспалительного процесса.
Кроме того, косвенными причинами заболевания также принято считать аллергические реакции, постоянные стрессы и такие заболевания, как ревматизм, сахарный диабет и др.
В связи с чем появляется боль в суставе пальца руки при сгибании?
Боль в пальцах способна возникнуть по разным причинам. Наиболее очевидные из них – травмы. Кроме того, привести к появлению дискомфорта способен целый ряд патологий: воспалительные процессы, аутоиммунные болезни, гормональный дисбаланс и многие другие нарушения. Наиболее частые причины болевых ощущений:
1. Ревматоидный артрит – хроническая аутоиммунная патология, при которой страдают мелкие, а впоследствии и крупные суставные сочленения. В случае этого нарушения:
- болят суставы указательного и среднего пальцев на руке;
- кожа пальцев краснеет и отекает;
- ночью и утром возникает ощущение скованности в кистях рук;
- зачастую суставы поражаются симметрично.
2. Псориатический артрит – суставное воспаление на фоне псориаза. Характерны:
- боль в области дистальной (ногтевой) пальцевой фаланги;
- сильный отек;
- краснота кожи с легкой синюшностью;
- затруднения при попытке разогнуть согнутые большие пальцы или кисти рук.
3. Инфекционный артрит – воспаление суставных сочленений из-за проникновения в них болезнетворных микроорганизмов. Признаки:
- острая боль (кратковременная или длительная – до нескольких дней);
- повышение температуры (чаще местное, иногда общее), озноб.
4. Подагрический артрит (подагра) – суставная патология, развивающаяся вследствие слишком большого количества соединений мочевой кислоты в организме. Особенности:
- жгучая боль в пальцах;
- покраснение вплоть до синюшности, отечность;
- нарушение двигательных функций;
- резкое начало приступа (часто ночью).
5. Остеартроз – невоспалительное заболевание, сопровождающееся разрушением внутрисуставного хряща. Проявляется в виде:
- болевых ощущений в суставах кисти;
- деформации пальцев: утолщения, образования подкожных узелков, отечности.
6. Ризартроз – патология, при которой сустав большого пальца болит в результате перегрузки, а также перенесенной инфекции или травмы. Признаки:
- усиление болевых ощущений при малейшей нагрузке (в дальнейшем и в покое);
- деформирование суставного сочленения;
- отсутствие подвижности.
7. Стенозирующий лигаментит – поражение сухожилий и связок пальцев. Признаки:
- характерный щелчок при сгибании пальца;
- «заклинивание» сжатой ладони;
- боль при движении кистью.
8. Туннельный синдром – последствие травмы или ущемления проходящего через запястье срединного нерва. Обычно развивается при длительной и постоянной работе за компьютером. Наиболее часто болит сустав указательного пальца, также могут быть болезненные ощущения в остальных пальцах, кроме мизинца. Другие признаки:
- снижение чувствительности, онемение пальцев;
- ухудшение подвижности кисти;
- бледность кожи на руках.
9. Ревматизм – системное заболевание, при котором поражается соединительная ткань. Обычно развивается вследствие инфекционных болезней. Если суставы пальцев рук распухли и болят после ангины, это может оказаться симптомом ревматического поражения. Также могут наблюдаться:
- покраснение кожи, сыпь;
- повышенная температура;
- снижение подвижности кисти.
Факторы, предрасполагающие к поражению пальцевых суставов:
- проблемы с работой иммунной системы;
- изменения гормонального фона;
- обменные нарушения;
- наследственная склонность к суставным патологиям;
- хронические инфекции;
- травмы, частые микротравмы;
- продолжительное воздействие вредной среды: очень холодной или горячей воды, химикатов и др.
Лечение при воспалении суставов пальцев рук должен назначать только врач: терапевт, ортопед-травматолог, невролог или ревматолог. Попытки самолечения могут привести к дальнейшему ухудшению состояния: деформации пальцев и снижению их подвижности.
Лечение неврита лучевого нерва руки
В зависимости от причин, вызвавших заболевание, врач может назначить:
- Противовоспалительные препараты.
- Антибиотики – если патология вызвана инфекцией.
- Препараты, нормализующие обменные процессы в нервной ткани.
- Средства для улучшения кровотока в мелких сосудах, питающих нервные волокна.
- При отравлениях – внутривенные вливания растворов через капельницу для вывода токсичных веществ.
- Физиопроцедуры: магнитотерапию, УВЧ.
Если повреждение нервных волокон вызвано травмой, нужно провести своевременное правильное лечение: вправить вывих, сопоставить обломки сломанной кости и наложить гипс.
При тяжелых повреждениях может быть рассмотрено хирургическое лечение.
Прогноз обычно благоприятный, при своевременном лечении через некоторое время происходит полное восстановление нарушенных функций. Зачастую после таких состояний как «субботний паралич», восстановление происходит самостоятельно без терапии. Если же нарушения сохраняются, лучше показаться врачу-неврологу.
Для эффективного лечения неврита лучевого нерва, которое поможет максимально быстро и полноценно восстановить его функции, обратитесь к неврологу. Не занимайтесь самодиагностикой, особенно если движения и чувствительность в руке нарушены сильно, и эти расстройства сохраняются в течение длительного времени. Записаться к врачу международной клиники Медика24 можно в любое время суток и в любой день недели, позвонив по телефону +7 (495) 230-00-01.
Симптомы неврита лучевого нерва зависят от того, на каком уровне он поврежден:
В области подмышки и в верхней части плеча:
- Большой и указательный палец соединены.
- Сложно разогнуть предплечье и кисть.
- Сложно повернуть предплечье наружу, когда рука разогнута.
- На коже в области большого, указательного и среднего пальцев снижена чувствительность, возникает «ползание мурашек», онемение.
В средней части плеча:
- Разгибание в локтевом суставе не нарушено.
- Чувствительность кожи плеча сохранена.
- Присутствуют все остальные симптомы, которые описаны выше при неврите лучевого нерва в верхней части.
В нижней части плеча и в верхней части предплечья:
- Чувствительность кожи на задней стороне предплечья не нарушена.
- Чувствительность кожи на задней поверхности кисти снижена.
- Сложно разогнуть кисть.
Не давите на джойстик
Когда вы работаете на клавиатуре, играете в компьютерные игры, шьете на швейной машинке или даете иную аналогичную нагрузку своим рукам, делаете каждый час перерыв на 10-15 минут. Во время отдыха нельзя печатать сообщения на телефоне! Лучше займитесь пальцевой гимнастикой или просто дайте рукам отдохнуть.
Для предотвращения синдрома карпального канала нужно менее интенсивно давить на джойстик или компьютерную мышку. Тогда в районе большого пальца не будет ощущаться ломота, вызванная частым повторением однотипных движений. Также нужно избавиться от привычки щелкать пальцами.
Контролируйте массу тела, не набирайте лишних килограммов. Сократите содержание острой и консервированной пищи в рационе, вместо этого употребляйте больше свежих овощей и фруктов. Откажитесь от алкоголя и табака.
Не переохлаждайте руки. Если вы подхватили ОРВИ или иное инфекционное заболевание, постарайтесь вылечить его как можно скорее. Запущенные недуги часто провоцируют осложнения — в том числе суставные.
Комплексное лечение в клиниках сети «Здравствуй!» проводят врачи таких профильных направлений, как травматология и ортопедия, мануальная терапия и остеопатия, неврология и терапия, физио- и рефлексотерапия, а также специалисты других востребованных у населения медицинских профессий.
Болят пальцы рук, не сгибаются и…
Болевые ощущения обычно становятся не единственным симптомом поражения суставов. Пациенты также жалуются на то, что:
- суставы опухли, на них сформировались узелки и утолщения;
- в области болезненных участков изменился цвет кожи и повысилась температура тела;
- при надавливании возникают малоприятные ощущения;
- суставная подвижность ограничена;
- при сгибании и разгибании ладони раздается скрип;
- движения скованы, особенно по утрам;
- поражение симметрично, то есть боль отдается в одних и тех же местах на обеих кистях рук.
При отсутствии своевременного лечения подвижность пальцев будет снижаться. Их прогрессирующая деформация может привести к потере трудоспособности или даже инвализидации.
Причины артрита пальцев рук
Наиболее распространенные причины артрита пальцев рук — это ревматоидный артрит (системное аутоиммунное заболевание) и остеоартроз (износ суставного хряща с поражением костей).
На данный момент врачи выделяют несколько факторов:
- Системные заболевания (системная красная волчанка, ревматоидный артрит и другие болезни соединительной ткани).
- Обменные заболевания (подагра, сахарный диабет).
- Инфекции (хламидиоз, туберкулез, сифилис).
- Травмы (профессиональные, спортивные, бытовые — единоразовые или повторяющиеся, оставленные без лечения).
- Другие факторы (переохлаждение, работа с вибрирующим инструментом).
Наследственность и возрастные гормональные изменения также могут сказываться на шансах развития болезни. Наличие хронических очагов инфекции в организме (тонзиллит, кариес), а также перенесенные вирусные и бактериальные заболевания (грипп, корь, герпесвирус могут спровоцировать проявление инфекционного артрита.
Первые признаки артрита пальцев рук могут появиться после интенсивного или длительного стресса (как физического, так и эмоционального), острой аллергической реакции или гормональном сбое.
Реже встречается возникновение артрита суставов пальцев рук вследствие хирургического вмешательства.
Чем опасно заболевание
Асептический воспалительный процесс может пройти самостоятельно, но, если присоединится инфекция, возможно тяжелое течение заболевания с многочисленными осложнениями и деформацией сустава.
Стадии острого артрита
Стадии острого серозного неосложненного артрита:
Начальная – воспаление и отек синовиальной оболочки, скопление в суставной полости серозного содержимого. Кожа над суставом отекает, краснеет, появляется боль (от умеренной до сильной);
Развернутая – нарастание всех признаков воспаления без значительного разрушения тканей сустава. Но на клеточном уровне разрушения имеются. Боли нарастают, конечность сгибается с трудом;
Восстановительная — постепенное стихание острого воспаления и риск разрастания внутри сустава соединительной ткани, что приведет к нарушению суставной функции
Поэтому очень важно правильное проведение реабилитации.
Стадии острого гнойного артрита:
- Начальная – в суставной полости появляется гной, пока еще не разрушающий сустав. Симптомы: высокая температура, отечность и болезненность, больно пошевелить конечностью. На рентгенографии выявляется расширение суставной щели из-за нарастающего объема гноя. Прилегающие ткани могут быть не изменены, но иногда вокруг сустава образуются гнойники, при этом состояние больного резко ухудшается.
- Развернутая – разрушаются мягкие ткани внутри сустава: синовиальная оболочка, связки, сухожилия мышц. Конечность неподвижна из-за сильнейших болей. Эта стадия может протекать, как с поражением, так и без поражения околосуставных тканей.
- Деструктивная – разрушается хрящевое покрытие сустава и расположенная под ним кость. На рентгенограмме просматривается очаговое разрушение хряща и кости, сужение суставной щели. Деструкция может протекать без проникновения гноя в окружающие ткани, с образованием абсцессов и флегмон, а также с прорывом гноя на поверхность тела и образованием свищей.
- Конечная – при своевременно начатом лечении можно остановить гнойный воспалительный процесс на любой стадии. В зависимости от того, насколько далеко зашло разрушение сустава, возможно полное выздоровление или частичное нарушение функции сустава.
Функция в значительной степени может быть восстановлена при проведении реабилитационных мероприятий. При отсутствии лечения развивается полная неподвижность сустава (анкилоз).
Возможные осложнения
Любые артриты опасны. А гнойный артрит – это еще и риск для жизни больного. При отсутствии адекватное лечения возможны следующие осложнения:
- развитие стойких нарушений суставной функции с его неподвижностью и инвалидизацией;
- переход острого воспаления в хроническое с обострениями артрита и постепенным разрушением суставных тканей;
- тяжелые гнойные местные (абсцессы, флегмоны) и общие (сепсис) осложнения с угрозой жизни больного.
 Распространенное осложнение острого артрита — нарушение суставной функции
Распространенное осложнение острого артрита — нарушение суставной функции
Первая помощь больному при осложнении
Как действовать:
- принять обезболивающее (Анальгин, Пенталгин, Найз – если повышена температура, то эти лекарства подействуют и как жаропонижающее) и успокоительное (настой валерианы или пустырника, Валокордин);
- нанести на больной сустав любую обезболивающую мазь или гель — Диклофенак, Пенталгин и др.
- вызвать врача на дом; если очень высокая температура, то лучше вызвать скорую помощь;
- лечь и принять положение, максимально уменьшающее боль.
При подозрении на гнойный артрит врач направит вас в хирургическое отделение больницы. Не отказывайтесь от госпитализации – на кону может стоять не только ваше здоровье, но и жизнь.
Лечение
Лечение синдрома запястного канала необходимо начинать как можно раньше и под наблюдением врача. В первую очередь следует лечить первопричины, такие как диабет или артрит. Без лечения, течение заболевания, как правило, имеет тенденцию к прогрессированию.
Лекарственная терапия
В ряде случаев различные лекарственные средства могут облегчить боль и воспаление, связанные с синдромом запястного канала. Нестероидные противовоспалительные средства, такие как аспирин, ибупрофен и другие безрецептурные препараты-болеутолители могут облегчить симптомы, которые появились недавно или вызваны напряжённой деятельностью. Мочегонные для приёма внутрь помогают снизить отёк. Возможно введение кортикостероидов (преднизон, гидрокортизон) или лидокаина (местный анестетик) путем инъекции непосредственно в запястье или (для кортикостероидов) приёма внутрь с целью снижения сдавления срединного нерва и обеспечения быстрого временного облегчения у лиц со слабыми или непостоянными симптомами.
Физические упражнения
У тех пациентов, у которых симптомы ослабли, могут оказаться полезными упражнения, направленные на растяжение и укрепление. Такие упражнения можно проводить под контролем физиотерапевта, который имеет подготовку по применению упражнений для лечения физических повреждений, либо специалиста по профессиональным заболеваниям, имеющего подготовку в обследовании пациентов с физическими повреждениями и оказании им помощи в приобретении навыков улучшения собственного здоровья и самочувствия.
Хирургическое лечение
Операция раскрытия запястного канала (англ. «carpal tunnel release») является одним из наиболее распространённых хирургических вмешательств, выполняемых в Соединённых Штатах Америки. Обычно оперативное вмешательство рекомендуется, если симптомы длятся более 6 месяцев, и операция заключается в разделении пучков соединительной ткани, окружающих запястье, для снижения давления на срединный нерв. Операция выполняется под местной анестезией и не требует длительного нахождения в стационаре (в США она выполняется амбулаторно). Многим пациентам требуется операция на обеих кистях. Выделяют два типа операции раскрытия запястного канала:
1. Открытая операция, традиционное вмешательство, используемое при лечении синдрома запястного канала. Состоит в выполнении разреза длиной до 5 см на запястье, после чего пересекают связку запястья для увеличения объёма запястного канала. Как правило, операцию проводят под местной анестезией в амбулаторных условиях, если только нет исключительных медицинских обстоятельств.
2. Считается, что эндоскопическое вмешательство позволяет достичь более быстрого восстановления функции и меньшего послеоперационного дискомфорта по сравнению с традиционной открытой операцией раскрытия канала. Хирург выполняет два разреза (около 1-1,5 см каждый) на запястье и ладони, вводит подключенную к специальной трубке камеру, и осматривает ткани на экране, после чего рассекает связку запястья. Эта эндоскопическая операция, выполняемая через два прокола, обычно проводится под местной анестезией, эффективна и сопровождается минимальным образованим рубцов и малой болезненностью в области рубца, либо эти нежелательные явления отсутствуют. Также существуют методики проведения эндоскопического вмешательства по поводу синдрома запястного канала через один прокол.
Хотя облегчение симптомов может наступить сразу после операции, полное восстановление после вмешательства на запястном канале может длиться месяцами. Иногда из-за рассечения связки запястья происходит утрата силы. Для восстановления силы пациенты должны проходить физиотерапию в послеоперационном периоде. Некоторым пациентам требуется изменение вида трудовой деятельности или даже смена места работы на время восстановления после операции.
Рецидив синдрома запястного канала после лечения встречается редко. Обычно, 80-90% пациентов полностью избавляются от симптомов заболевания после рассечения поперечной связки запястья. В некоторых случаях во время операции проводится невролиз — иссечение рубцовых и измененных тканей вокруг нерва, а также частичное иссечение сухожильных влагалищ.
Иногда при длительной и выраженной компрессии нерва происходит его необратимое повреждение. В этих случаях симптомы болезни могут сохраняться и даже усиливаться после операции. В некоторых случаях досаждающая боль может быть обусловлена наличием тендовагинита или артрита суставов.
Медикаментозные методы
К этим методам относится применение мазей, таблеток, растворов для инъекций, пластырей, свечей. Рассмотрим более подробно медикаментозные методы лечения, которые врачи сегодня рекомендуют своим пациентам.
Нестероидные противовоспалительные средства. НПВС не содержат гормонов. Их главное назначение – устранить боль, уменьшить воспалительную реакцию. Они не влияют на скорость патологического процесса и не контролируют его, но хорошо убирают такие сопутствующие симптомы, как острая боль и местное повышение температуры. Обычно НПВС принимают в виде таблеток или наносят в виде кремов или мазей на больную область. При тяжелых состояниях лучший способ введения – инъекции непосредственно в пораженный сустав.

Показания для применения НПВС: артриты всех типов, артроз, синдром Рейтера, остеоартроз, боли после хирургического вмешательства на суставах. Эти препараты помогают быстро обезболить беспокоящую область, если принимать их в нужных дозировках. Длительное применение НПВС в корректных дозировках возможно после консультации с врачом.
Глюкокортикоиды. Эти лекарства обладают обезболивающим, противовоспалительным, противоаллергическим и иммунорегулирующим эффектами. При болях в суставах они применяются двумя способами:
- системно – посредством внутримышечных или внутривенных инъекций;
- локально – путем внутрисуставных инъекций.
К показаниям к применению относятся ревматоидный артрит, подагра, остеоартроз, синовит и другие состояния, сопровождающиеся сильной болью. Глюкокортикоиды считаются второй линией лечения после НПВС, если они оказываются недостаточно эффективными по прошествии двух недель. Применение глюкокортикостероидов возможно только в соответствии с рекомендацией врача по указанной им схеме
Относительными противопоказаниями для использования глюкокортикоидов считаются язвенная болезнь, сахарный диабет, сердечная недостаточность, артериальная гипертензия, эпилепсия. Но даже при перечисленных противопоказаниях возможно применение глюкокортикостероидов строго под наблюдением врача, если потенциальная польза от лечения превышает риск развития нежелательных явлений.
Хондропротекторы. Эти лекарства относятся к средствам с недоказанной эффективностью и безопасностью. В их состав включены биологически активные добавки, которые теоретически должны замедлять течение болезни, однако на практике получить нужные результаты пока не удалось.
Физиотерапевтические методы лечения
В арсенал методов врачей входят также стимуляция электрическим током, холодо- и теплотерапия, ультразвук. Их эффективность во многом зависит от причины и стадии заболевания. В некоторых случаях физиотерапия позволяет вернуть поврежденным суставам подвижность и уменьшить болезненность.
Хирургические методы лечения
При значительных разрушениях суставов может потребоваться операция, чтобы восстановить анатомию органа. Чаще всего больным проводят гемиартропластику (частичную пересадку кости) или полную замену сустава путем протезирования. Грамотно проведенное хирургическое вмешательство избавляет от боли, восстанавливает функции сустава и возвращает пациенту трудоспособность. Обычно к хирургическим методам лечения прибегают на последних стадиях заболевания.
Лечебная физкультура
ЛФК часто назначается врачами после операций на суставах и в качестве составной части комплекса лечения болей в суставах. Лечебная физкультура под контролем специалиста помогает решать сразу несколько задач:
- поддерживать подвижность сустава на должном уровне;
- постепенно увеличивать силу мышц и укреплять связки;
- развивать гибкость тела и контролировать вес;
- повышать выносливость сердечно-сосудистой системы.


