Нам не страшен артроз кистей рук: простая профилактика
Содержание:
- Почему возникает неврит лучевого нерва?
- Лечение
- Как проводится диагностика остеопороза суставов
- Переломы костей запястья
- Диагностика перелома лучевой кости
- Причины и основные виды переломов
- Методы диагностики
- Почему возникают кальцинаты в груди
- Клинически значимая анатомия
- Диагностика Перелома дистального отдела лучевой кости:
- Лечение переломов лучевой кости
- 5 самых частых видов переломов костей
- Лечение перелома лучезапястного сустава
Почему возникает неврит лучевого нерва?
Обычно это вызвано повреждением нервного ствола в результате длительного сдавления. Это может быть вызвано следующими причинами:
- «Паралич субботнего вечера». Такое интересное название появилось из-за того, что невриты и другие повреждения лучевого нерва часто возникают у людей, которые любят провести выходной с алкоголем, а потом засыпают, положив руку под голову или под туловище.
- «Паралич медового месяца». Возникает после сна в обнимку, когда голова одного человека долго лежит на руке другого.
- «Костыльный паралич» — возникает у некоторых людей, которые постоянно пользуются костылями.
- Перелом плечевой кости. При этом отломки костей могут повредить нервные волокна.
- Инъекции в наружную часть плеча. Чаще всего травмирование лучевого нерва происходит, если он расположен необычно, или если укол делают неправильно.
- Сильное перетягивание руки жгутом на длительное время при попытке остановить кровотечение.
- Инфекции. Более редкая причина. К невриту могут приводить: грипп, пневмония, сыпной тиф и некоторые другие инфекционные заболевания.
- Отравления, например, алкоголем, свинцом.
Лечение
Вывих стопы требует немедленного вправления. В основном оно легко осуществляется под местной анестезией. Если этого не происходит, то надо произвести попытку репозиции под наркозом. У каждого травматолога имеются свои «секреты» вправления вывиха. Одни предпочитают положение больного на спине, согнутая в тазобедренном и коленном суставах нога в руках у хирурга.
Другие осуществляют вправление при свешенной ноге. Григорук А. А. (Кемеровская медицинская академия) и соавторы устраняют смещение стопы в положении больного на животе. До сих пор остаются сторонники аппаратного вправления вывиха. «Невправимость» обычно объясняется интерпозицией, либо разорванной капсулой, либо остатками дельтовидной связки, либо крупным остеохондральным фрагментом. Предпринимать чрезмерные усилия или неоднократные попытки вправления в таких случаях не имеет никакого смысла. Показано открытое вправление вывиха.
Показания к открытому вправлению вывиха
Невправимые вывихи
При невправимом (под наркозом) вывихе показана артротомия с устранением интерпозиции (за счет обрывков дельтовидной связки или суставной капсулы). При этом может быть использован доступ по внутренней поверхности голеностопного сустава. Производится ревизия сустава с удалением всех интерпонирующих элементов, включая и остеохондральные фрагменты. Обычно, после этого удаётся лёгкое закрытое вправление.
Нестабильное положение стопы после вправления вывиха
Если после закрытого вправления (под наркозом) при пассивных движениях в суставе отмечается рецидив вывиха, то показана ревизия сустава с устранением интерпозиции. В ряде случаев, особенно при обширных разрывах (дефектах капсулы сустава), может потребоваться дополнительная фиксация сустава при помощи спиц или аппарата наружной фиксации.
Появление после вправления грубых нарушений движений и чувствительности в стопе
Грубое нарушение иннервации стопы после закрытого вправления свидетельствует о возможности ущемления (сдавления) нерва и требует его ревизии. В то же время, если неврологические нарушения были отмечены до вправления, то показаний к неотложному невролизу нет, так как наиболее частой причиной нарушений являются растяжения нерва, которые обычно самостоятельно восстанавливаются. При отсутствии положительной динамики будет показана ревизия нерва.
При сохранении ишемии после вправления вывиха
Необходима тщательная оценка динамики нарушений кровообращения в стопе после вправления с применением допплерографии, в редких случаях и ангиографии. Сразу после репозиции целесообразно провести комплекс новокаиновых блокад на протяжении конечности с целью ликвидации сосудистого спазма, который может являться причиной нарушений кровообращения в конечности. Полезным может оказаться и внутриартериальное введение сосудорасширяющих препаратов (новокаин, лидокаин, но-шпа, эуфиллин, наркотики). При отсутствии эффекта, сохранении выраженной ишемии стопы и уточнении места окклюзии (сдавления) будет показана ревизия сосудов.
Иммобилизация
Первичная гипсовая иммобилизация после вправления осуществляется в рассеченном гипсовом сапожке, который заменяется на другой после полного спадения отёка (чаще на 8-12 день). Общий срок иммобилизации 5-6 недель с запрещением нагрузки на ногу.
При открытых вывихах необходимо произвести неотложную первичную хирургическую обработку раны и наложить шов на область разрыва капсулы. При задненаружном открытом вывихе с разрывом дельтовидной связки должна быть произведена её рефиксация или сшивание. Так как почти всегда вправление оказывается устойчивым, то редко требуется дополнительная стабилизация спицами или аппаратом внешней фиксации.
Kaneko наблюдал больного с открытым задненаружным вывихом, полученным от эверсии стопы в положении максимального подошвенного сгибания во время столкновения автомобилей, и произвёл чрескожную стабилизацию спицами после вправления и анатомического восстановления капсулы и разорванной дельтовидной связки. Автор отметил полное восстановление функции сустава.
Как проводится диагностика остеопороза суставов
Если вы заметили у себя признаки такого заболевания, нужно обратиться к терапевту, травматологу или ревматологу. Врач проведет первичный осмотр и направит на обследования. Самый быстрый, комфортный и информативный метод – ультразвуковая денситометрия. Буквально за пару минут делается вывод о плотности костной ткани во всем организме.
Могут назначаться:
- рентгенография пораженных суставов в двух проекциях, которая может выявить прозрачность костей, шипы на поверхностях суставов, околосуставные переломы;
- УЗИ суставов;
- КТ;
- МРТ;
- анализы крови на кальций, гормоны щитовидной железы, эстрогены.
Если подозревается вторичный тип остеопороза, проводят дифференциальную диагностику для исключения тех болезней, которые могут быть его причиной.
Переломы костей запястья
Кости запястья в силу своей формы, структуры и положения ломаются достаточно редко. Наиболее подвержена перелому ладьевидная кость — крупная косточка в основании большого пальца. Также встречаются повреждения полулунной и гороховидной костей запястья. Трехгранная кость, а также кости дистального ряда — многоугольная, трапециевидная, головчатая и крючковидная — подвержены переломам крайне редко, обычно их переломы сочетаются с вывихами в соответствующих суставах.
Переломы ладьевидной кости
Причина — падение на согнутую кисть, удар кулаком или прямая травма запястья. Возможны следующие варианты:
- внутрисуставной перелом ладьевидной кости — линия перелома находится внутри полости лучезапястного сустава;
- внесуставной перелом — отрыв бугорка ладьевидной кости;
- переломовывих де Кервена — одновременный перелом ладьевидной кости и вывих ее проксимального отломка и полулунной кости из лучезапястного сустава.
Симптомы — боль и отечность в основании большого пальца, невозможность двигать рукой в лучезапястном суставе, сжимать кисть в кулак. Диагноз устанавливается на основании жалоб пациента, данных о характере возникновения травмы, осмотра и рентгенографии костей кисти. Иногда при отсутствии смещения отломков линия перелома при всех его признаках не определяется. В этом случае все равно проводится иммобилизация с повторной рентгенографией через 7-10 дней, когда из-за активации регенеративных процессов линия перелома становится хорошо заметной.
Лечение — иммобилизация гипсовой повязкой на срок 4 недели с последующим контролем и продлением иммобилизации при недостаточной консолидации перелома. При смещении отломков и переломовывихе закрытая репозиция неэффективна, показана фиксация отломков ладьевидной кости спицей. Переломы ладьевидной кости часто осложняются развитием ложного сустава или лизисом костных отломков из-за повреждения кровоснабжающих их сосудов при травме
Поэтому важно выполнять все рекомендации врача, своевременно делать контрольные снимки, чтобы избежать осложнений и ухудшения функции лучезапястного сустава. После восстановления целостности ладьевидной кости для восстановления функции кисти показаны физиотерапевтическое лечение и лечебная физкультура
Переломы полулунной кости
Причина — падение на согнутую кисть или прямая травма, удар по запястью. Проявляется болью и отечностью, усиливающимися при движениях в III, IV и V пальцах и при разгибании кисти. Диагноз устанавливается с учетом жалоб, механизма получения травмы, объективного осмотра области повреждения и результатов рентгенологического исследования. Для лечения перелома полулунной кости накладывают гипсовую повязку сроком на 4-8 недель. Обычно восстановление протекает без осложнений.
Переломы гороховидной кости
Причина — удар ребром ладони или прямая травма. Проявляется болью и отечностью запястья со стороны мизинца, усилением боли при его движении. Диагноз устанавливают с учетом жалоб, анамнеза травмы, осмотра области повреждения и рентгенографии костей кисти. Для полной консолидации перелома гороховидной кости достаточно 4-5 недель иммобилизации. Осложняется травма редко.
Диагностика перелома лучевой кости
Клиническое обследование
боль в области перелома, припухлость, патологическая подвижность, функциональная недееспособностьжелательно – очевидцами происшествияСостояние кровеносных сосудов предплечья оценивается на основании следующих критериев:
- Цвет кожных покровов предплечья и кисти. При нормальном кровообращении в периферических тканях кожные покровы имеют бледно-розовый цвет, интенсивность которого может значительно варьировать в зависимости от индивидуальных особенностей. Однако при нарушении артериального кровообращения наблюдается ишемия конечности, то есть ее малокровие. При этом кожные покровы становятся бледными, сухими, холодными. Цианотичный (синюшный) оттенок кожных покровов указывает на нарушение оттока венозной крови или на недостаточное поступление кислорода. Нарушение оттока венозной крови может возникать при тромбозе.
- Пульс на лучевой артерии. Пульс на лучевой артерии, как уже писалось выше, прощупывается немного выше ладонного возвышения большого пальца. Отсутствие пульса в данной области может быть связано с повреждением лучевой артерии, с низким артериальным давлением (пульсация исчезает при снижении систолического, то есть верхнего значения артериального давления ниже 90 мм ртутного столба).
Клиническое обследование позволяет диагностировать повреждения следующих нервов предплечья:
- Срединный нерв. Повреждение срединного нерва выявляется при невозможности сложить большой и указательный палец колечком (жест «ОК»), а также при нарушении тактильной или болевой чувствительности ладонной поверхности первых трех пальцев кисти (большой, указательный, средний).
- Лучевой нерв. Повреждение лучевого нерва диагностируется при невозможности тыльного разгибания пальцев при приложении некоторого сопротивления. При этом утрачивается чувствительность на тыльной поверхности первых трех пальцев.
- Локтевой нерв. Повреждение локтевого нерва сопровождается невозможностью разжатия пальцев против некоторого сопротивления, а также утратой чувствительности кожи в области четвертого и пятого пальца кисти (безымянный и мизинец).
Рентгенографические методы обследования
рентгеномНа сегодняшний день существует несколько методов радиологического обследования:
- Простая радиография или радиоскопия. Простая радиография представляет собой кратковременное просвечивание конечности рентгеновскими лучами с получением изображения на специальной пленке. При радиоскопии изображение проецируется в режиме реального времени на специальный экран. В клинической практике при травматологических патологиях чаще всего используется простая радиография в двух проекциях – переднезадней и боковой. Использование двух проекций позволяет осмотреть исследуемую область со всех сторон и исключает множество диагностических ошибок.
- Линейная томография. При линейной томографии из-за синхронизированного движения излучателя и пленки в различных направлениях может быть получен снимок области на определенной глубине. Данный метод обследования имеет крайне малое диагностическое значение при переломах лучевой кости, однако он широко применяется при других патологиях.
- Компьютерная томография. В основе компьютерной томографии лежит тот же принцип, что и в основе линейной томографии, с той разницей, что вместо пленки используются компьютерные технологии, которые позволяют не только получить более четкий и детализированный цифровой снимок, но также позволяют формировать трехмерные изображения и выявлять мельчайшие дефекты. Компьютерная томография является более дорогостоящим методом исследования, который предполагает большую дозу облучения, чем простая радиография. Однако при диагностических трудностях, а также при необходимости определения целостности сосудов использование данного метода оправдано.
ангиографияРадиологические методы обследования позволяют выявлять следующие признаки перелома лучевой кости:
- наличие дефекта со снижением интенсивности рентгенологической тени (трещина);
- косая, поперечная, винтообразная, продольная линия перелома;
- наличие множественных изолированных затемнений в проекции кости (оскольчатый перелом);
- изменение оси кости в месте перелома;
- отечность окружающих тканей;
- смещение суставных поверхностей;
- вывих локтевой кости.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ)который входит в состав воды и многих других соединенийесли ангиография недоступна
Причины и основные виды переломов
В зависимости от природы выделяют следующие типы переломов:
- Патологический перелом. Это перелом, который возникает при воздействии силы невысокой интенсивности на кость пониженной прочности. В некоторых случаях патологические переломы могут возникать даже при обычной ежедневной активности, во время движений. Столь значительное снижение прочности кости развивается обычно в результате каких-либо метаболических или эндокринных расстройств, которые сопровождаются нарушением обмена питательных веществ и минералов и, соответственно, изменением процесса построения костной ткани. Также нередко кости приобретают повышенную хрупкость по мере роста злокачественных опухолей как первичных (развивающихся из костной ткани или ткани костного мозга), так и метастатической (раковые клетки, занесенные током крови из других органов). Нередко в основе патологических переломов лежит остеомиелит – инфекционное поражение костного мозга и костной ткани. Возрастные изменения в костях, из-за которых обычно возникает остеопороз, сопровождаемый истончением и ослаблением костей, также довольно часто снижают прочность костей и способствуют переломам.
- Травматический перелом. Такой перелом возникает в результате воздействия на кость силы высокой интенсивности. Обычно это происходит вследствие каких-либо ударов различной направленности. Наиболее частой причиной травматических переломов лучевой кости являются прямые удары предплечья, падения с некоторой высоты на отведенную руку, удары при дорожно-транспортных происшествиях или при занятиях спортом. Огнестрельные ранения также могут лежать в основе перелома лучевой кости. Для данного механизма характерно повреждение мягких тканей, нервов и сосудов, а также значительный костный дефект (отсутствие участка кости). Особенно тяжелые оскольчатые переломы костей предплечья встречаются в результате травматизма, вызванного сельскохозяйственной или промышленной техникой.
В травматологической практике выделяют следующие типы переломов:
- Поперечные. При поперечных переломах линия разлома обычно располагается перпендикулярно к оси кости, то есть, другими словами, данный перелом располагается строго поперек кости. Развивается обычно в результате непосредственного воздействия травматического фактора на кость, при этом вектор силы имеет перпендикулярное направление по отношению к кости (например, при ударе молотком или любым другим тупым предметом по предплечью).
- Косые. Для косого перелома характерна прямая линия излома, которая пересекает кость под различными углами, но не является перпендикуляром для оси кости. Является одним из наиболее распространенных типов перелома лучевой кости. Развивается в результате прямого воздействия травматического фактора на кость, а также при опосредованном травматизме (например, при падении на кисть, находящуюся в положении ладонного сгибания, может возникнуть перелом лучевой кости)
- Винтообразные. При винтообразных переломах линия излома имеет спиралевидную форму, костные отломки несколько повернуты. Данные переломы возникают при сильном вращении кости.
- Продольные. При продольных переломах линия перелома располагается параллельно к оси кости. Обычно данные переломы возникают при боковом сдавлении кости, а также при прямом и сильном ударе обширным тупым предметом.
- Оскольчатые. Для оскольчатых переломов характерно наличие нескольких костных отломков и отсутствие четкой линии излома. При этом костные осколки могут находиться в своем нормальном положении, а могут быть смещены.
- Вколоченные. Вколоченные переломы возникают при приложении значительной силы, вектор которой направлен вдоль оси кости, к противоположным концам какой-либо длинной трубчатой кости. При этом костные отломки как бы вколачиваются один в другой.
По степени повреждения кожных покровов различают следующие переломы:
- Открытые переломы. Для открытых переломов характерно значительное нарушение целостности мягких тканей и кожных покровов, в результате чего костные отломки сообщаются с внешней средой. Являются крайне опасными из-за осложнений в виде кровотечения и из-за возможного проникновения инфекционных агентов. Кожные покровы могут быть повреждены как острыми краями костных отломков, так и травмирующим фактором.
- Закрытые переломы. При закрытых переломах также может наблюдаться повреждение мягких тканей, однако костные отломки не сообщаются с внешней средой через кожный дефект.
Методы диагностики
Костные метастазы помогают визуализировать такие методы диагностики, как рентгенография, КТ, МРТ. В настоящее время «золотым стандартом» поиска вторичных очагов стало ПЭТ-сканирование. Во время этого исследования в организм вводят радиофармпрепарат, который накапливается в раковых клетках. Затем делают снимки специальным аппаратом, и все метастазы на них хорошо выделяются, «подсвечиваются».
При разрушении костей в крови повышается уровень кальция и фермента щелочной фосфатазы. Эти изменения можно выявить, выполнив биохимический анализ.
Если у пациента, страдающего раком, удалось визуализировать на снимках образования в костях, при этом в крови повышен уровень кальция, это с высокой вероятностью говорит о наличии костных метастазов. Но для того чтобы подтвердить это окончательно, нужно провести биопсию, она помогает непосредственно обнаружить опухолевые клетки.
Получить фрагмент опухолевой ткани можно с помощью иглы. Но зачастую это очень сложно, так как метастазы находятся в труднодоступных местах. Врач рискует повредить ткани, окружающие кость. Игла может попасть в сосуд или в нерв, это приведет к кровотечению, болям. При неправильном положении иглы будет получен ложноположительный или ложноотрицательный результат.
Задача сильно упрощается, когда биопсию выполняют под контролем компьютерной томографии — в настоящее время это «золотой стандарт». Во время процедуры врач проводит послойную разметку опухоли с помощью КТ, затем вводит иглу в кость. Это позволяет точно «попасть» в опухоль, даже если она имеет сложную локализацию.
Продолжительность процедуры составляет примерно 30 минут, во время нее не нужен наркоз. При этом лучевая нагрузка на организм невысокая: тело получает ту же дозу рентгеновского излучения, что при перелете из Новосибирска в Москву. Пациент может покинуть клинику сразу после того, как врач закончит забор материала. Через 3–5 дней врач пригласит на повторную консультацию по итогам гистологического исследования. За счет высокой точности вероятность ложноположительного и ложноотрицательного результата сведена к минимуму.
Почему возникают кальцинаты в груди
Этими плотными образованиями организм заменяет ткань, необратимо измененную или погибшую из-за воспалительного процесса. При этом симптомы самой болезни незаметны или отступают на второй план. Поэтому эти образования – своеобразный маркер неблагополучия железы.
Существует несколько причин этого явления:
- Воспалительный процесс. В патологическом очаге накапливаются молочная и пировиноградная кислоты, вытягивающие жидкость из кровеносных сосудов. При взаимодействии кальция в крови с кислотой и выпадают такие «камешки».
- Различные злокачественные и доброкачественные новообразования. Кальцинаты обнаруживаются у 40% больных, имеющих опухоли, причем в 50% случаев само новообразование не прощупывается и видно только на УЗИ или маммографии.
- Последствия лактостаза (застоя молока). В женском молоке находится большое количество кальция, который при наличии застойных и воспалительных явлений может откладываться в виде нерастворимых солей. Образовавшиеся «камешки» в дальнейшем усиливают лактостаз.
- Атеросклероз сосудов железы. В этом случае мелкие кальцинаты откладываются в измененных сосудах в виде параллельных дорожек. Маммологи такое состояние называют симптомом «железнодорожных путей».
- Нарушения кальциевого обмена, вызванные дисфункцией щитовидной и паращитовидных желез. Патология также провоцируется мутациями в гене RYR3,ответственном за обмен этого вещества. В этом случае кальциевые соли откладываются не только в груди, но и в почках. Такой женщине обязательно нужно проверить состояние костной ткани, поскольку камнеобразование сочетается с вымыванием кальция из костей, их повышенной хрупкостью и склонностью к переломам.
- Климактерический период, сопровождающийся инволюцией (увяданием) молочных желез. Такое состояние проявляется образованием в тканях полостей, наполненных жидкостью, внутри которых откладываются соли кальция.
Клинически значимая анатомия
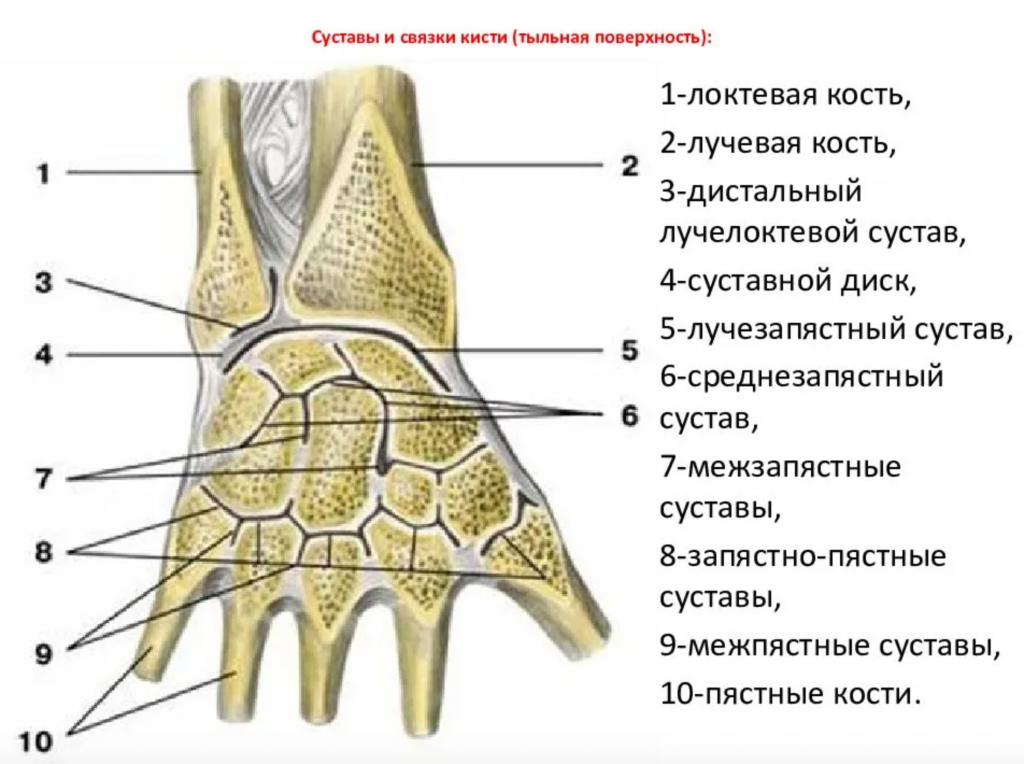
Анатомия лучезапястного сустава
Кистевой сустав, который часто называют лучезапястным суставом, — это синовиальный сустав, располагающийся между предплечьем и кистью. Дистально он сустав образован проксимальным рядом костей запястья (кроме гороховидной):
- ладьевидная кость;
- полулунная кость;
- трехгранная кость.
Проксимально лучезапястный сустав образован ДОЛК и суставным диском.
Многоплоскостное движение запястья основано на трех сочленениях:
- Лучеладьевидное сочленение.
- Лучеполулунное сочленение.
- Дистальный лучелоктевой сустав.
Локтевая кость не является частью лучезапястного сустава — она сочленяется с лучевой костью в двух местах, — в верхнем и нижнем лучелоктевом суставе. Восемьдесят процентов осевой нагрузки приходится на ДОЛК и двадцать процентов — на локтевую кость.
Между локтевой костью и костями запястья располагается фиброхрящевой диск, который также называют суставным диском. Вместе кости запястья образуют выпуклую поверхность, которая сочленяется с вогнутой поверхностью лучевой кости и суставного диска.
Существует несколько связок, прикрепляющихся к ДОЛК. Волярные связки сильнее, чем дорсальные связки. Они обеспечивают большую стабильность лучезапястному сочленению. При переломах ДОЛК связки часто остаются неповрежденными.
Диагностика Перелома дистального отдела лучевой кости:
Диагностика переломов не представляет сложностей. Больные жалуются на боли в лучезапястном суставе, усиливающиеся при попытках движения кистью
Имеется припухлость мягких тканей на тыле кисти и в области лучезапястного сустава, обращают на себя внимание характерные «штыкообразная» и «вилкообразная» деформации предплечья при переломах со смещением. Пальпаторно определяется резкая болезненность на уровне дистального эпиметафиза лучевой кости
Необходимо пальпировать и область головки локтевой кости. Иногда могут возникать нарушения чувствительности в зоне иннервации срединного нерва, обусловленные его сдавлением.
Рентгенография в двух проекциях уточняет характер повреждения. Диагностическое значение при этом имеют углы наклона суставной поверхности лучевой кости. В норме ее суставная площадка наклонена в ладонную сторону под углом 10°. Величина угла между линией, соединяющей верхушки шиловидных отростков, и горизонталью — так называемый радиоульнарный угол, составляет 20°. При переломах со смещением наклон суставной площадки лучевой кости уменьшается или кость совсем наклоняется в тыльную сторону. Уменьшается до нуля или приобретает отрицательное значение радиоульнарный угол
Необходимо обращать внимание и на диагностику сопутствующих повреждений локтевой кости и дистального лучелоктевого сустава
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.
Распространенное у обывателя понятие «вправление перелома» – неверное. Устранение смещения отломков правильно называть – репозиция.
После репозиции костных отломков рука фиксируется гипсовой лонгетой в определенном положении (зависит от вида перелома). Лонгетная повязка обычно используется в течение первых нескольких дней, в период нарастания отека. После этого имеется возможность поменять лонгету на гипсовую циркулярную повязку или полимерный бинт. Иммобилизация при переломах луча продолжается в среднем 4-5 недель.
В зависимости от характера перелома могут понадобиться контрольные рентгенограммы через 10, 21 и 30 дней после репозиции. Это необходимо для того, чтобы вовремя определить вторичное смещение в гипсе и принять соответствующие меры: повторное устранение смещения или операция.
Повязка снимается через 4-5 недель после перелома. Назначается ЛФК лучезапястного сустава для наилучшей реабилитации.
Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами.
Закрытая репозиция и чрескожная фиксация спицами
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы.
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: концы спиц остаются над кожей, для того чтобы спицу можно было удалить после срастания перелома; риск инфицирования раны и проникновение инфекции в область перелома; длительное ношение гипсовой повязки 1 месяц; невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
5 самых частых видов переломов костей
Статистика по переломам ошеломляет. Согласно данным практически каждый человек в развитых или развивающихся странах 1-2 раза в жизни ломает кости и суставы. Ежегодно в России регистрируется 9 млн. случаев подобных травм, в США — 7 млн. Эта травма суставов и костей является самый частой, из-за чего людям приходится экстренно обращаться к врачам-травматологам.
Разные виды переломов встречаются с неодинаковой частотой. Это обусловлено разной толщиной костной ткани на разных участках тела и тем, что на каждый из отделов приходится неравномерная нагрузка. Рассмотрим самые частые виды переломов и их особенности:
1 — Перелом лучевой кости на руке
На долю этого заболевания приходится до 22% от всех переломов. На рисунке можно увидеть, где располагается лучевая кость на руке.
По МКБ 10 перелом лучевой кости руки имеет код S52. 5. Код S 52 по МКБ 10 присвоен еще одной часто встречаемой травме — перелому плечевой кости.
Основная причина лучевой и плечевой кости рук — это падения, в результате которых человек инстинктивно подставляет под себя конечности.
2 — Перелом шейки бедра
По МКБ 10 такому виду перелома присвоен код S72. Причина травмирования сустава — падения с высоты или дегенеративные процессы в организме.
На фото смотрите, где располагается шейка бедра

По статистике после перелома шейки бедра после 65 лет больные в 88% случаев остаются инвалидами и погибают через 1-2 года после травмы.
3 — Перелом лодыжки
По МКБ 10 заболеванию присвоен код S82.5. Эту травму классифицируют на латеральный и дистальный вид (внутренний и внешний).
На фото смотрите, где располагается лодыжка.

Основная причина травмы — это подскальзывание на улице в холодное время года или неосторожный спуск по лестнице. Возникает он при падении на ногу, согнутую в коленном суставе.
4 — Перелом лицевого отдела черепа (носа и нижней челюсти)
Травмы в подавляющем случае встречаются у тех, кто часто вступает в драки или занимается профессиональным спортом. Классификация перелома костей носа и нижней челюсти по МКБ 10:
- перелом костей носа — код S02. 2;
- перелом костей нижней челюсти — код S02. 61.
Такие повреждения очень опасны.
5 — Перелом грудного и поясничного отдела позвоночника
Травма возникает в результате падения на прямые ноги с большой высоты. После перелома грудного отдела позвоночника возникает большее количество неврологических осложнений, особенно если речь идет о детях.
Поясничный и грудной отдел позвоночника смотрите на картинке.

Мо МКБ10 этим эти травмам дают следующую классификацию:
- компрессионный перелом поясничного отдела позвоночника — код S 32.0;
- перелом грудного отдела позвоночника — код S22. 0.
К группе переломов грудного отдела позвоночника относится и травма ребер: код по МКБ 10 — S 22. 3. Основная причина травмирования ребер и грудной клетки — это ДТП.
Лечение перелома лучезапястного сустава
При переломе костей лучезапястного сустава используют консервативное или хирургическое лечение, в зависимости от серьёзности заболевания. Фиксация производится при помощи ортеза (фиксатора).
Если у пациента закрытый переломбез смещения, накладывают гипс или полимерную повязку на несколько недель – до того времени, когда кости полностью срастутся
При переломе со смещением, когда образованы отломки, важно придать им правильное положение и зафиксировать, чтобы исключить артроз. В некоторых случаях проводится операция
В это время необходим контролирующий рентген для исключения повторного смещения.
После наложения фиксирующей повязки возможны болезненные ощущения. В этом случае прикладывают холодные компрессы, используют противовоспалительные средства.
Гипс не должен давить руку. При онемении кисти и повышенной бледности кожи необходимо обратиться к врачу.


