Остеоартроз коленного сустава
Содержание:
- Профилактика
- Как лечить воспаление сустава колена
- Степени артроза
- Клинические рекомендации при артрозе
- Факторы-провокаторы патологии
- Степени остеоартроза коленного сустава
- 10 советов от тех, кому удалось научиться жить с артрозом
- Диагностические методы болезни
- Степени остеоартроза
- Явные симптомы
- Симптомы
- Причины остеоартроза (остеоартрита)
- Причины артроза
- Противопоказания к лечению остеоартроза коленного сустава
- Преимущества клиники
Профилактика
Чтобы сохранить здоровье колен, необходимо придерживаться следующих правил:
- вести активный образ жизни, заниматься любительским спортом, больше гулять и делать зарядку;
- избегать стрессов и переутомлений;
- минимизировать риск травм;
- сохранять вес в пределах нормы;
- правильно и сбалансировано питаться;
- носить качественную ортопедическую обувь;
- не допускать чрезмерной нагрузки на колени (поднятие тяжести, профессиональный спорт, длительная работа на ногах).
Эти же правила актуальны для тех, кто уже страдает от артроза, ведь их соблюдение помогает замедлить развитие заболевания.
Как лечить воспаление сустава колена
Лечение воспаления сустава колена направлено снятие болезненных ощущений, устранение отека и недопущение осложнений
Также важно восстановить метаболизм и микроциркуляцию крови в околосуставных тканях, защитить хрящевую ткань от разрушения и стимулировать ее восстановление.

Комплексное лечение воспаления суставов колена даст наиболее устойчивый результат в избавлении от болей.
На ранних стадиях проводится сугубо консервативное лечение воспаления в суставе колена:
- фармакотерапия;
- физиотерапия;
- диетотерапия.
При наличии в хряще крупных очагов эрозии, трещин и сколов, массивных скоплений экссудата, а также зарастании суставной щели остеофитами проводится оперативное лечение воспаления в суставе колена при помощи:
- пункции;
- шлифовки хряща;
- артроскопии;
- околосуставной остеотомии;
- частичного или полного эндопротезирования.
Также унять воспаление помогает введение в сустав протезов синовиальной жидкости.
Помимо основного лечения, нужно придерживаться рекомендаций врачей по поводу ортопедического режима:
- носите удобную обувь на низком каблуке;
- старайтесь не сидеть подолгу в позе “нога на ногу”;
- укрепляйте мышцы и разгружайте колени при помощи упражнения “велосипед” при первой возможности;
- одевайтесь по погоде.
Физиотерапия
Физиотерапевтические методики при воспалении сустава колена направлены на борьбу с отеками, болевым синдромом и трофическими нарушениями, нормализацию кровообращения и метаболизма, укрепление мышц и связок, возвращение подвижности суставу. Для этого используются:
- импульсные токи низкой частоты (амплипульс);
- УВЧ-терапия (токи ультравысокой частоты);
- электрофорез (с препаратами от воспаления суставов коленей);
- ультразвуковая терапия;
- радоновые, сероводородные ванны и другие бальнеологические процедуры;
- криотерапия;
- парафинотерапия.
Перед курсом физиотерапии нужно получить направление врача: некоторые методики могут только усилить воспаление.
Массаж
Массаж при воспалении в колене показан только после снятия обострения. Если кожа чувствительна и болезненна, имеет место невылеченная травма, любое массажное воздействие строго противопоказано!
Во остальных случаях больным рекомендовано прохождение лечебного классического и лимфодренажного массажа у специалиста-реабилитолога. Стандартный терапевтический курс составляет 10 сеансов.
С разрешения врача легкий самомассаж с наружными препаратами от воспаления в суставах коленей можно делать и дома, чтобы улучшить трофику тканей. Массировать нужно не само больное колено, а всю ногу от тазобедренного до голеностопного сустава, выполняя вращательные движения без сильного нажима в течение 10-15 минут. Даже если воспаление было диагностировано только в одном колене, массировать нужно оба. Массаж стоит выполнять 1 раз в день и прекращать при первых неприятных ощущениях.
ЛФК
Лечебная гимнастика после воспаления коленного сустава выполняется с величайшей осторожностью и под присмотром инструктора. Начинать упражнения можно при полном отсутствии болевого синдрома (в т.ч
при сгибании) и мышечной атонии, а также выпота в сустав. Нагрузки наращиваются постоянно, а реабилитация подразумевает 3 этапа.
-
Пассивное укрепление (до 1,5 месяцев).
- Пациент сидит на полу с ровной спиной, ноги прямые. Коленная чашечка медленно поднимается вверх напряжением бедренной мускулатуры, и фиксируется в верхней точке на несколько секунд.
- Исходное положение — лежа на спине, руки по швам, на ногах утяжелители. Сгибаем здоровую ногу (стопа стоит на полу), больную медленно поднимаем вверх (носок тянем к себе) до 45 градусов к полу. Фиксируем положение на 3-5 секунд.
- И.п. — лежа на животе, ноги прямые, руки вдоль тела. Сгибаем ногу в коленном суставе на 45-90 градусов и задерживаемся на 5 секунд.
-
Активная реабилитация (1,5-2 месяца).
- Выполняем неглубокие приседания, насколько позволяет состояние сустава.
- И.п. — стоя, руки на поясе. Делаем мягкие, плавные выпады вперед и назад поочередно обеими ногами.
- Желательно: махи с эспандером (закрепляем петлю на стопе, а эспандер закрепляем на уровне примерно 20 см от пола). И.п. — стоя, руки на поясе, спина прямая. При выполнении пытаемся тянуть носок на себя.
-
Окончательная реабилитация (до 4 месяцев).
На этом этапе рекомендованы занятия на тренажере. Если такой возможности нет, делаем следующие упражнения:
- И.п. — сидя на стуле, спина ровная. Сгибаем и разгибаем ноги до появления жжения или пульсации.
- И.п. — спиной к стенке. “Съезжаем” вниз, сгибая ноги примерно на 60 градусов и фиксируемся в этом положении на 30 секунд.
- И.п. — стоя перед стулом, руки на спинке. Держась за спинку, постепенно приседайте, так, чтобы бедро было перпендикулярно полу.
Степени артроза
Лечение артроза суставов зависит от степени заболевания. Выделяют три стадии, каждая характеризуется своими симптомами и разной степенью поражения. Конечно, терапию стоит начинать на первой стадии, игнорирование проблемы приведет к необходимости эндопротезирования. Различают артроз:
- 1 степени. Симптомы заболевания слабо ощущаются, возможны небольшие боли при нагрузке. На данной стадии наблюдаются начальные изменения в синовиальной оболочке, меняется состав жидкости. Видоизменения мышц нет, но они ослабляются.
- 2 степени. Начинается разрушение суставной ткани, формирование наростов. Появляются ощутимые, но терпимые боли, хруст, наблюдаются сбои в мышечных функциях.
- 2 степени. Начинается разрушение суставной ткани, формирование наростов. Появляются ощутимые, но терпимые боли, хруст, наблюдаются сбои в мышечных функциях.
- 3 степени. Наиболее тяжелая стадия, которая характеризуется деформацией суставов, заметно меняются оси конечностей. Сильно сокращается двигательная функция, так как суставная сумка становится более плотной, связки укорачиваются. Наблюдается хроническое воспаление и постоянные сильные боли. Трофические изменения постепенно переходят на все ткани пораженной конечности.
Если вовремя не начать реабилитацию, после 3 стадии полностью разрушается сустав, единственно возможный выход – эндопротезирование. Артроз плечевого сустава и остальные виды характеризуются полной неподвижностью соединения или наоборот, атипичной подвижностью.
Клинические рекомендации при артрозе
Чтобы избавиться от боли и поддерживать нормальное состояние опорно-двигательного аппарата, необходимо:
- следить за весом тела – лишние килограммы значительно увеличивают риск прогрессирования болезни;
- избавиться от тяжелых физических нагрузок: подъема тяжестей, продолжительной ходьбы, и особенно длительного пребывания в положении стоя;
- регулярно выполнять упражнения ЛФК;
- не допускать травм; для этого во время тренировок постепенно увеличивать нагрузку на мышцы, а также использовать специальные защитные приспособления (наколенники и др.);
- применять специальные устройства и методики для восстановления нарушенной биомеханики конечности (ортезы, тейпирование);
- регулярно посещать лечащего врача и проводить курсы противорецидивного лечения.
Прогноз при артрозе
При правильном лечении артроза и выполнении больным всех рекомендаций врача прогрессирование болезни и нарушение суставной функции можно приостановить. Полностью избавить пациента от боли также вполне возможно.
Профилактика артроза
Для профилактики артроза нужно больше двигаться, избегать тяжелых физических нагрузок и придерживаться низкокалорийной диеты, чтобы не прибавлять в весе.
Факторы-провокаторы патологии
Если общий статус здоровья у человека хороший, он ведет правильный образ жизни, обычно его суставы хорошо функционируют и не тревожат изо дня в день по поводу и без него болезненными ощущениями, даже в пожилом возрасте. В противном случае, могут зародиться дегенеративные изменения, которые начнут агрессивно уничтожать важные суставные компоненты, обеспечивающие двигательные, опорные и амортизационные функции нижних конечностей, совершенно любом возрасте.

Это реальное фото поверхности коленного сустава при гонартрозе
Обратите внимание на повреждения, которых быть не должно, хрящ должен быть гладким как стекло
Именно прогрессирующие деструктивные процессы в коленном суставе в медицине принято называть гонартрозом. Он ведет к гибели гиалинового хряща, который покрывает все поверхности сочленовных костей, а по мере его истончения и разволокнения к обнажению и деформации последних и, как следствие, к предельному снижению качества жизни.

Вид астроскопа на разрушенную хрящевую поверхность в полости сустава..
Артрозный патогенез чаще бывает вторичным, то есть когда он становится следствием определенных патологий, травм, повышенных физических нагрузок и пр. Анатомо-функциональные изменения преимущественно, как мы выяснили, развиваются и усложняются в силу разных негативных факторов. Среди них можно выделить наиболее распространенные, это:
- врожденные аномалии суставов конечностей (укорочение одной из ног, дисплазии, О-образные и Х-образные деформации голени и пр.);
- посттравматические последствия (осложнения ушибов, переломов, вывихов, растяжений связок и т. д.);
- гипермобильность сустава (ГМС);
- ревматодный артрит, системная красная волчанка, подагра и псевдоподагра;
- локальные хронические инфекции и воспаления;
- ожирение и болезни нарушенного обмена веществ;
- эндокринные недуги, особенно сахарный диабет и гипотиреоз;
- нарушения гормонального фона в период менопаузы;
- чрезмерные физические нагрузки, приходящиеся на нижние конечности;
- дефицит физической активности, гиподинамия;
- постоянная перегрузка ног, связанная с профессиональной деятельностью (спорт, поднятие тяжестей и пр.);
- длительное сидение в неправильных позах, например, с поджатыми под себя ногами;
- сосудистые патологии конечностей, переохлаждение.
К слову сказать, возрастные физиологические изменения в костях, хрящах, мышцах по мере старения организма происходят у всех. Данные компоненты с течением времени изнашиваются, становятся слабее, менее гибкими и эластичными. Это не парадокс, а естественное явление, предусмотренное природой, которое берет начало примерно с того периода, когда человек перешагнул сорокалетний рубеж. В норме оно развивается в очень медленном темпе, поэтому ничего глобально страшного с суставами не происходит. Но есть одно «но». Если износ биологических тканей существенно доминирует над процессами метаболизма и клеточного питания, что наблюдается при выше перечисленных факторах, сустав начинает прогрессивно повреждаться.
Спровоцировать заболевание достаточно даже, начав резко, без подготовки заниматься физкультурой, чего раньше вы никогда не делали. Часто, в погоне за здоровьем, пожилой контингент людей решается в корне изменить свой образ жизни, к примеру, начать бегать по утрам.Неподготовленные коленные суставы, которые к тому же, как мы отмечали, в силу возраста имеют некоторые отклонения, легко травмируются, на их структурах и близлежащих участках появляются микроразрывы. Такая травматизация на микроуровне, тем более у людей пенсионных лет, влечет за собой развитие гонартроза, не говоря уже о более серьезных травмах.

Чаще всего страдают коленные и тазобедренные суставы. На снимке изображена динамика разрушений слева-направо, от полного отсутствия заболевания и до последней стадии.
Недуг способен развиться не только у старшего поколения (после 40 лет и более), но и у молодых людей 25-40 лет. Периоды зрелого и пожилого возраста, безусловно, предоставляют больше шансов непростой патологии, потому как природные элементы сустава уже не такие крепкие, как были ранее. Кроме того, женщины имеют большую предрасположенность к патоморфологическим явлениям в суставе, что объясняется в основном гормональными особенностями женского организма.
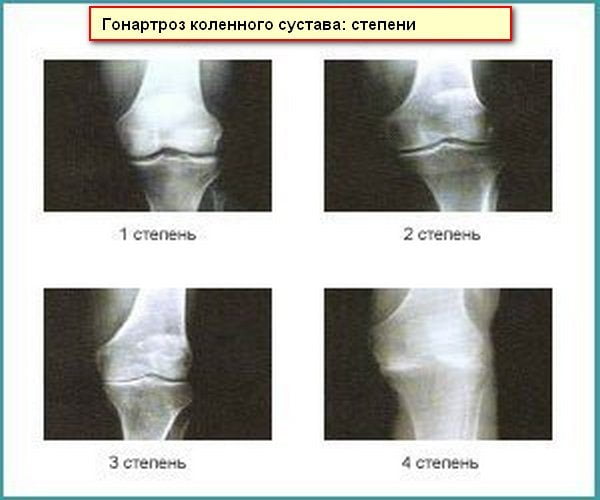
Степени остеоартроза коленного сустава
Современная медицина подразделяет артроз колена на несколько степеней, в соответствии с характером развития патологических процессов.
Для начала стоит отметить, что согласно наблюдениям, заболевание может иметь различный характер:
- односторонний (правосторонний/левосторонний);
- двусторонний.
Кроме того, патологический процесс имеет три степени развития, каждое из которых имеет собственную клиническую картину.
1 степень артроза коленного сустава
Первоначальный этап развития патологии, успешное диагностирование которого является невероятной удачей не только для пациента, но и для лечащего врача.
Особенность степени развития артроза на этом этапе – отсутствие клинических признаков и яркой симптоматики. Выявление недуга может быть осуществлено в ходе диспансеризации или при исследовании иного заболевания.
Свидетельством артроза коленного сустава 1 степени могут быть:
- локальные дискомфортные ощущения в области колена при длительной ходьбе;
- легкие болевые ощущения, исчезающие в процессе отдыха.
Важно отметить тот факт, что боль может ощущаться как в одном, так и сразу в обоих суставах нижних конечностей.
Интересно заметить, что левосторонний гонартроз зачастую диагностируется у левши, а правосторонний характерен для людей, связанных с различными видами спорта.
2 степень артроза коленного сустава
Симптоматика второй степени развития патологии сопровождается расширением признаков, к числу которых принято относить:
- ярко выраженный болевой синдром;
- скованность и сильный дискомфорт в области коленного сустава;
- атрофия мышц, расположенных около коленного сустава, что обусловлено поражением тканей;
- усиление болевых ощущений;
- визуально заметная деформация сустава;
- ограничение подвижности.
Расширение симптоматики упрощает процесс диагностики. Изменения, характерные для 2 степени артроза коленного сустава, легко отследить в процессе пальпации. При прохождении клинического обследования, специалист легко обнаруживает аномальное образование в области колена.
3 степень артроза коленного сустава
Не заметить патологию третьей степени практически невозможно, ведь пациент сталкивается с постоянной болью. Кроме того, прогресс заболевания достигает критической отметки, что проявляется сильнейшей деформацией сустава, при которой конечность полностью теряет возможность сгибания/разгибания.
Отсутствие грамотного лечения приводит к полному разрушению хряща и, как следствие, – развитию анкилоза (сращение суставных костей).
Единственным решением при конечной степени развития недуга является дорогостоящее оперативное вмешательство, предполагающее удаление остатков хрящевой ткани или протезирования сустава.
10 советов от тех, кому удалось научиться жить с артрозом
1. Сохраняйте позитивный настрой.
Если артроз коленного сустава или любого другого невозможно остановить, то его можно замедлить. Поэтому не стоит опускать рук, а вместо этого лучше поискать альтернативные способы. Поможет статистика. К примеру, если удастся остановить ухудшение на условной цифре 0,5 % в год, то за 30 лет это составит всего 15 %, что не так и много! Поэтому главное – сохранить позитивный настрой, вовремя начать лечение, не отказываться от курсов внутрисуставных инъекций жидкого эндопротеза и продолжать вести подвижный образ жизни.
2. Двигайтесь.
Начинайте день с небольшой физической нагрузки для ног, не вставая с постели. В течение дня давайте суставам периодическую нагрузку – вставайте чаще, если ведете сидячий образ жизни, разминайтесь, двигайтесь. Нет большего вреда для суставов, чем неподвижная поза в течение длительного времени.
Нет большего вреда для суставов, чем долго сидеть без движения
3. Пейте больше воды.
Для здоровья суставов и нормального метаболизма необходимо выпивать не менее 1 л воды в день – в этот объем не входят чай, сок, кофе, суп. Пить лучше родниковую, колодезную, фильтрованную, но не бутилированную воду. Вода ускоряет обмен веществ, выводит из организма продукты распада, что способствует регенерации хрящевой ткани, особенно если вы пьете хондропротекторы или проходите другое лечение.
Сколько нужно пить воды в день, чтобы оставаться здоровым и помочь суставам? Мнение авторитетного доктора:
4. Следите за весом.
Неслучайно, ортопеды рекомендуют при артрозе худеть. Сделать это не так просто. Для начала запаситесь электронными весами и взвешивайтесь в одно и то же время, например, утром натощак. Постепенно переходите на здоровое питание. Чтобы полностью отказаться от вредных продуктов, понадобится не один месяц.
Успешно обойтись можно без продукции химической промышленности (чипсов, сладостей), без маргарина, без полуфабрикатов и продуктов с длительным сроком хранения, без фабричной курятины, колбасы и магазинных паштетов, йогуртов. Вместо них стоит добавить в рацион овощи, фасоль, шиповник, квашеную капусту, творог, компот из сухофруктов.
В мультиварке можно приготовить полезные запеканки, овощи-гриль, вкусную буженину
5. Суставы любят санаторно-курортное лечение.
Для этого вовсе не обязательно приобретать дорогую путевку. Купите 10 кг обычной морской соли и принимайте дома солевые ванны – по 1 кг на ванну в течение 10 дней. По согласованию с лечащим врачом, начните посещать другие физиотерапевтические процедуры, например ЛФК, лазер, магнитотерапию, которые вам бы предложили в санатории. На ночь привязывайте к больному суставу капустный лист или делайте компресс с бишофитом. Если есть возможность попасть на специализированный курорт, не отказывайтесь от нее.
При артрозе упражнения ЛФК можно выполнять только сидя и лежа
6. Принимайте хондропротекторы.
Сегодня ортопеды рекомендуют делать инъекции хондропротекторов, а не принимать их в таблетках. Таблетированные формы усваиваются плохо, попадают под действие желудочного сока, затем в кровоток, а значит, хрящ получает всего несколько процентов действующего вещества. Тем не менее, хотя бы раз в год необходимо питать хрящевые ткани и помогать им восстанавливаться.
7. Потребляйте кальций.
Также не реже, чем раз в год, нужно пропивать курс кальция с витамином D
Выбор препаратов огромен, поэтому важно подобрать лекарство с суточной дозой действующего вещества. Продукты питания, к сожалению, не пополняют необходимый запас кальция в организме
8. Не перегружайте суставы во время физических нагрузок и занятий спортом.
При коксартрозе или гонартрозе суставам необходим отдых. Чрезмерные нагрузки способствуют еще более быстрому истиранию хрящевой ткани, а значит, артроз будет быстрее прогрессировать. Все должно быть в меру: и движения, и покой.
При артрозе важно найти «золотую середину» между нагрузками и отдыхом
9. Занимайтесь спортом – плаванием, ходьбой на лыжах, ездой на велосипеде.
Эти виды спорта малотравматичны при артрозе, особенно плавание, к тому же во время тренировок улучшается кровообращение, накачиваются околосуставные мышцы, восстанавливается тонус. Движение – это жизнь!
10. Узнайте врага в лицо!
Очень важно не просто бездумно выполнять рекомендации, а понимать, в чем их смысл. Почитайте, что такое артроз, как он развивается, почему разрушается хрящ, какие процессы происходят в суставе
Вы будете понимать механизм действия хондропротекторов и внутрисуставных инъекций заменителя синовиальной жидкости, поймете, почему важно избавиться от лишних килограммов и регулярно выполнять упражнения.
Диагностические методы болезни
Под признаки гонартроза 2 степени могут маскироваться многие воспалительные патологии коленного сустава. Поэтому для подтверждения начального диагноза, выставленного на основании жалоб пациента и данных анамнеза, требуется проведение ряда исследований.
Осмотр ортопеда
При внешнем осмотре ортопед отмечает огрубление контуров костей, деформацию сустава, искривление оси конечности. Поперечное сдвигание наколенника сопровождается хрустом, щелчком. При пальпации врач обнаруживает на уровне суставной щели, а также немного выше и ниже нее болезненные при надавливании участки. Для оценки объема движений, мышечной силы проводятся функциональные тесты. Гонартрозу 2 степени часто сопутствуют синовиты. Воспаление синовиальной оболочки проявляется отечностью, покраснением кожи. Контуры колена сглаживаются, формируется округлое уплотнение, при надавливании на которое ощущается перемещение жидкости внутри (флюктуация).
Клинические исследования
Общеклинические анализы крови и мочи назначаются пациентам для оценки состояния здоровья. При скрытом течении синовита их результаты (лейкоцитоз, повышенный уровень СОЭ) позволяют выявить воспалительный процесс в суставе. При необходимости проводятся серологические, биохимические исследования для исключения системных и инфекционных патологий. В некоторых случаях производится забор образцов синовиальной жидкости, хрящевой ткани с целью морфологического изучения, обнаружения дегенеративно-дистрофических изменений в коленном суставе.
Рентгенологические исследования
Рентгенография наиболее информативна в диагностике гонартроза 2 степени тяжести. На полученных изображениях отчетливо визуализируются сужение суставной щели, разрастание множественных остеофитов, деформация суставных участков кости (образование кист, признаки субхондрального остеосклероза). Результаты рентгенографии нередко позволяют установить причины развития патологии, например, неправильно сросшиеся связки, сухожилия.
Ультразвуковое исследование
Методика дает возможность выявлять ранние признаки патологических изменений мягкотканных структур сустава. Поэтому УЗИ при гонартрозе 2 степени показано только для оценки состояния синовиальной оболочки, суставной капсулы, связочно-сухожильного аппарата, периартикулярных мышц.
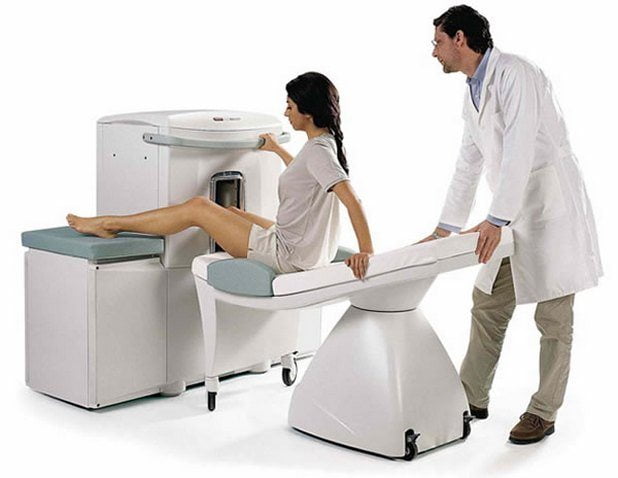
Магнитно-резонансная томография
МРТ используется для более детального изучения повреждения сустава. В процессе проведения диагностической процедуры можно в динамике оценить кровообращение в колене. На экране монитора отображаются кровеносные сосуды, нервные стволы, мышечные ткани, хрящевые и костные структуры, связки, сухожилия.
Степени остеоартроза
На сегодняшний день принято выделять три ключевые степени остеоартроза, для каждой из которых характерная определенная клиническая картина.
1 степень остеоартроза – начальная
Имеется определенная болезненность, возникающая преимущественно при чрезмерных нагрузках на пораженный сустав.
В результате инструментального метода диагностики (рентгенографии) можно определить незначительное сокращение суставной щели.
2 степень остеоартроза – формирование остеофитов
На этом этапе болевые ощущения могут появляться при обычном уровне физической нагрузки, однако, избавиться от нее можно исключительно с помощью медикаментозных препаратов.
Характерной чертой этого этапа развития патологии является визуально заметная деформация.
По итогу рентгенологического исследования можно заметить не только сужение суставной щели, но еще и явные костные разрастания.
3 степень остеоартроза – тяжелый артроз
Больной жалуется на постоянные болевые ощущения. Наблюдается визуально заметная, стойкая деформация, которая приводит к заметному нарушению оси конечности.
Ограничение подвижности приводит к атрофии мышечного каркаса, что может привести к изменению длины конечности.
По итогам рентгенологического исследования определить суставную щель – невозможно. Поверхность элементов сочленения сильно изменена, наблюдаются многочисленные костные разрастания.
Явные симптомы

Болевые ощущения постепенно нарастают, усиливаются при погодных изменениях. Они возникают не только по утрам, но и сохраняются в течение всего дня. Больные не могут полноценно спать, многие (особенно в старческом возрасте) отмечают ломоту в костях, ноющую боль в мышцах. Болезненность распространятся на всю конечность, иррадиирует в окружающие области. Люди с такой проблемой быстро устают при ходьбе даже на небольшие дистанции, страдают от сложного сгибания сустава и формирования тугоподвижности. Многие отмечают нестабильность повреждённой конечности, из-за чего у них формируется неуверенная и щадящая походка.
Артроз колена проявляется характерным хрустом, который образуется в результате трения суставных поверхностей друг об друга. Колено постепенно начинает деформироваться за счёт разрастания костной ткани по краям. Больные стараются ограничить любые движения, что приводит к появлению мышечной атрофии
Это, в свою очередь, делает походку ещё более нестабильной и осторожной. Артроз верхних конечностей, как правило, является следствием травмирования или хронического артрита
Самая заметная деформация наблюдается в межфаланговых суставах кисти. На пальцах образуются узелки Бушара и Гебердена, а сама кисть становится квадратной.
Симптомы
Основные симптомы гонартроза — болевой синдром и нарушения функции коленного сустава, но их проявления и выраженность определяется преимущественно степенью выраженности/распространения патологического процесса. Так, на первой (начальной) стадии гонартроза больные жалуются на незначительные боли, особенно при движениях (при подъеме/спуске по лестнице). Реже имеет место ощущение «стягивания» в подколенной области/скованности в суставе. Характерна «стартовая боль», проявляющаяся болевым синдромом, возникающим при первых шагах, а также при подъёме человека из положения сидя. После того, как пациент «расходится», боль исчезает/сводится к минимальным проявлениям, а после нагрузки снова появляется. Иногда гонартроз коленного сустава 1 степени проявляется небольшой отечностью. На этой стадии заболевания синовит практически не встречается. Внешне колено практически не изменено.
Симптомы гонартроза коленного сустава 2 степени манифестируют более интенсивным болевым синдромом с локализацией боли по передневнутренней поверхности сустава, появляющимся на фоне даже незначительных физических нагрузок на сустав, и усиливаются при длительной/интенсивной ходьбе. При снижении/прекращения нагрузки на сустав или продолжительном отдыхе боль исчезает, но возникает вновь при начале движений. Характерны хруст во время ходьбы, снижение в суставе объема движений и резкая боль при попытке максимального сгибания ноги. Отмечаются упорно протекающие частые синовиты, сопровождающиеся скоплением жидкости в большом объеме, что приводит к изменению конфигурации сустава.
Деформирующий гонартроз третьей стадии характеризуется постоянным болевым синдромом, в том числе и в состоянии покоя и в ночное время. Из-за боли пациенты не могут уснуть и пытаются постоянно найти оптимальное положение для ноги. Имеет место выраженное ограничение сгибательной, а у многих пациентов и разгибательной функции коленного сустава, что не позволяет им полностью выпрямить ногу. Сустав деформирован, увеличен в объеме, реже имеет место вальгусная/варусная деформация нижних конечностей. Страдает походка, она становится неустойчивой/переваливающейся и зачастую больные вынуждены использовать костыли/трость.
Причины остеоартроза (остеоартрита)
Конкретной причины появления остеоартроза не выделяют. Чаще всего к болезни приводит совокупность различных факторов. Тем не менее, существуют определенные группы риска, которые больше всего подвержены данному заболеванию. Вероятность развития остеоартроза повышается при наличии следующих обстоятельств:
1. Старение. С возрастом все механизмы организма начинают терять свою мощность. Большинство пациентов с остеоартрозом — это люди старше 40 лет. Возраст не является обязательным фактором для появления артроза, но при наличии дополнительных провокаторов риск повышается.
2. Травмы. Одна из распространенных причин развития заболевания. Ушибы, переломы, вывихи не приводят к моментальному появлению остеоартроза, но ослабляют сустав, что служит причиной развития болезни в будущем.
3. Регулярная повышенная нагрузка. Тяжелый физический труд приводит к микротравмам сустава. Например, у футболистов развивается артроз коленного сустава, у боксеров — кистевого.
4. Сопутствующие заболевания. Любые болезни ослабляют организм. Остеоартроз часто поражает людей с излишним весом, сахарным диабетом, варикозом.
5. Климакс. В климактерический период уменьшается выработка важных гормонов, способных защитить организм. Это сочетание двух факторов: возраста и ослабления иммунитета. В результате, женщины болеют чаще мужчин.
6. Плоскостопие. Уплощение сводов стопы мешает амортизации при ходьбе. Нагрузка со стопы переходит на коленный сустав, в результате чего может развиться артроз коленного сустава.
7. Врожденные отклонения. Некоторые врожденные аномалии (дисплазия соединительной ткани, вывихи, сколиоз) значительно повышают вероятность остеоартроза. Но при своевременном и правильном их лечении болезнь не появится.
Общим определением причины остеоартроза можно назвать несоответствие нагрузки и возможностей организма.
Причины артроза
Артроз является довольно распространенным заболеванием. По некоторым данным, более 75% людей старше 70 лет имеют определенные признаки артроза. В то время как заболеваемость артрозом возрастает с возрастом, болезнь не вызывается исключительно старением суставных тканей. Травмы суставов и другие факторы могут ускорить развитие патологии. К таковым принадлежат:
- остеопороз;
- излишний вес тела;
- постменопаузальный период у женщин;
- различные метаболические расстройства;
- эндокринные болезни;
- дефицит микроэлементов;
- наследственная предрасположенность;
- врожденные патологии формирования суставов (дисплазии);
- травмы сустава;
- регулярные микротравмы;
- воздействие некоторых токсинов;
- перенесенные оперативные вмешательства на суставах и др.
Патология может быть первичной и вторичной. Если причина не установлена, артроз называют первичным (либо идиопатическим). Если болезнь возникает вследствие травмы, расстройств метаболизма, эндокринных заболеваний и др., она считается вторичной.
Противопоказания к лечению остеоартроза коленного сустава
Важно помнить, что любое лечение должен назначать специалист и контролировать его течение. При применении Найз геля для минимизирования болевых ощущений и воспаления ознакомьтесь с инструкцией
Запрещено использование препарата при следующих случаях: повышенная чувствительность к нимесулиду и компонентам препарата; эрозивно-язвенные поражения желудочно-кишечного тракта в стадии обострения, кровотечение из желудочнокишечного тракта, повреждения эпидермиса и инфекции кожных покровов в области применения; выраженная почечная (клиренс креатинина менее 30 мл/мин.) или печеночная недостаточность, указание в анамнезе на явления бронхоспазма, связанных с применением ацетилсалициловой кислоты или иного НПВП, беременность и периоде лактации7
При применении Найз геля для минимизирования болевых ощущений и воспаления ознакомьтесь с инструкцией. Запрещено использование препарата при следующих случаях: повышенная чувствительность к нимесулиду и компонентам препарата; эрозивно-язвенные поражения желудочно-кишечного тракта в стадии обострения, кровотечение из желудочнокишечного тракта, повреждения эпидермиса и инфекции кожных покровов в области применения; выраженная почечная (клиренс креатинина менее 30 мл/мин.) или печеночная недостаточность, указание в анамнезе на явления бронхоспазма, связанных с применением ацетилсалициловой кислоты или иного НПВП, беременность и периоде лактации7.
Преимущества клиники
В клинике «Энергия здоровья» имеется современная аппаратура для диагностики и лечения самых разных заболеваний. Мы предлагаем каждому клиенту:
- комплексные программы обследования для выявления различных заболеваний;
- эффективные методы лабораторной и инструментальной диагностики;
- современные подходы к лечению болезней, включающие не только лекарственные препараты, но и физиотерапию, ЛФК, массаж и диету по показаниям;
- консультации высококлассных специалистов;
- безукоризненное выполнение медицинских манипуляций;
- комфортабельные условия и максимальный комфорт в стенах клиники;
- адекватные цены на все услуги.
Здоровье — это величайшая ценность. Мы поможем восстановить и укрепить его. Сделайте первый шаг к отличному самочувствию, запишитесь на обследование в «Энергию здоровья»!


