Пяточная шпора
Содержание:
- Лечение пяточной шпоры народными средствами
- Подход к лечению артрита пальцев рук в клинике «Парамита»
- Что такое пяточная шпора?
- Как выглядит бородавка на ноге и можно ли ее спутать с другими заболеваниями?
- Очистить ткани пятки, а не «заморозить» реакции!
- Преимущества
- Симптомы
- Артроз и отложение солей
- Симптомы
- Как протекает артрит пальцев рук при разных клинических формах заболевания
- Лечение
- Источники
- Чем опасно заболевание
- Чем опасно заболевание
- Какие виды блокад существуют?
- Рекомендации и правила занятий спортом при варикозе
- Препараты для лечения пяточной шпоры
Лечение пяточной шпоры народными средствами
Существует немало способов лечения пяточной шпоры с помощью средств народной медицины.
Желчью
Медицинская желчь, которую можно приобрести в аптеке, давно используется для лечебных компрессов при пяточной шпоре. При нанесении на ткани в области патологического очага, препарат оказывает согревающее, болеутоляющее действие и ускоряет разрешение воспалительного процесса.
Димексидом

Димексид – довольно популярное средство для домашнего лечения пяточной шпоры. Раствором препарата смачивают бинт и прикладывают в виде компрессов на пораженную область. Воздействуя местно на ткани, димексид снижает боль и интенсивность воспаления, стимулирует тканевой обмен, ускоряет рассасывание инфильтратов и регенерацию тканей.
Йодом
Раствор йода также используют для местного лечения плантарного фасциита. Аппликации раствора йода оказывают на ткани местное согревающее и антисептическое действие, ускоряют местный кровоток, улучшают питание тканей, постепенно устраняя воспаление.
Уксусом
Для избавления от пяточной шпоры в народной медицине используется смесь уксуса, сливочного масла и куриного яйца. Тщательно перемешанную смесь прикладывают в виде компрессов на пяточную область с целью активизации местного кровообращения и обмена веществ, уменьшения боли и ускорения рассасывания костного нароста.
Солью
Солевые компрессы и ванночки также считаются одними из самых эффективных средств домашнего лечения пяточной шпоры. Солевые аппликации оказывают на ткани болеутоляющий, противовоспалительный и рассасывающий эффект.
Медом
Компрессы из меда и соли, прикладываемые на ночь, постепенно избавляют от боли в пятке, улучшают метаболизм и питание тканей, ускоряют рассасывание болезненных инфильтратов и снимают острое воспаление.
Подход к лечению артрита пальцев рук в клинике «Парамита»
В нашей клинике пациента тщательно обследуют с применением новейших лабораторных и инструментальных методов, в том числе, МРТ, и только после этого назначают лечение, индивидуально подобранное для каждого пациента.
Особенностью лечения в нашей клинике является то, что в состав комплексной терапии входят:
- современные западные способы лечения, позволяющие устранить основные проявления артрита пальцев рук;
- традиционные восточные методы лечения заболеваний, позволяющие восстановить баланс в организме, наладить взаимоотношение всех органов и систем; это приводит к устранению воспаления, отека и боли в суставах и подавлению прогрессирования болезни.
Сочетание западных и восточных методик дает возможность быстро и безболезненно избавлять наших пациентов от боли, а затем эффективно восстанавливать функцию поврежденных суставов. Специалисты клиники «Парамита» имеют большой опыт в лечении артрита пальцев рук. Подробнее о методах лечения в нашей клинике вы можете узнать на нашем сайте.
Что такое пяточная шпора?
«Пяточная шпора» – это воспаление фасции с подошвенной стороны стопы. В медицине это заболевание принято называть плантарный (подошвенный) фасциит.
Плантарная фасция — соединительнотканная мощнейшая пластина, которая от верхушки пяточной кости (бугра) растягивается по всей подошве поверх мышц и прикрепляется четырьмя лучами к плюсневым костям пальцев ног. Фасция находится в натянутом состоянии, как тетива лука, и поддерживает продольный свод стопы, регулируя нагрузку на ногу при ходьбе. Она защищает подвижные кости и суставы стопы от травм и повреждений. Половина веса тела человека приходится на пяточную зону и создает нагрузку на плантарную фасцию.
В связи с чрезмерной нагрузкой на эту область могут возникать микротравмы фасции, преимущественно в месте ее прикрепления к пяточной кости. В здоровом организме (прежде всего у молодых людей) данные микроповреждения заживают незаметно. Если организм не успевает своевременно восстановить ткань подошвенной фасции, он запускает воспалительный асептический (безмикробный) процесс. Возникает отек и боль.
Когда возникает боль в пятке, самой «шпоры» (костного нароста) еще может не быть. Боль первоначально возникает из-за воспалительной реакции в окружающих мягких тканях и процесса разрушения подошвенной фасции.
Клетки плантарной фасции богаты кальцием, и в случае их обширной гибели (преимущественно в области пяточной бугра, где наибольшая нагрузка) этот кальций откладывается. Происходит окостенение воспаленной области и формируется костное образование, по форме напоминающее шпору. Именно это явление стали называть «пяточной шпорой».
Однако такое название болезни может вводить в заблуждение. В своем исследовании американский врач DuVries отметил , что нередко наблюдается обширная пяточная шпора (костный нарост), которая не вызывает никаких болезненных ощущений и обнаруживается она случайно при диагностике других заболеваний. Часто, само по себе окостенение – не является болезнью, а скорее нормальным для организма возрастным изменением тканей. Шпора может присутствовать, и патологией – не являться, и наоборот, шпоры может еще не быть, а процесс болезненного воспаления налицо.
Как выглядит бородавка на ноге и можно ли ее спутать с другими заболеваниями?
На самом деле дифференцировать подошвенные бородавки бывает достаточно сложно, в силу схожести подобных кожных дефектов с некоторыми другими кожными патологиями. Визуально пяточная бородавка выглядит как несущественно выступающее над основным уровнем эпидермиса, округлое новообразование (небольшой бугорок). Такое проявление изначально ничем не отличается по цвету и характеру поверхности от здоровых окружающих тканей. Со временем, эпидермис в области локализации новообразования начинает уплотняться, формируя выраженные утолщенные, ороговевшие слои. В этот период бородавка на ступне приобретает серо-желтый оттенок, и становиться шероховатой на ощупь.
Чаще всего, достаточно удалить бородавку на стопе, чтобы избежать распространения и разрастания дефекта, однако в редких случаях наблюдается множественное проявление подошвенных новообразований, которое превращает поверхность ступни в своеобразную «мозаику». Это происходит в случае аутоинокуляции материнской бородавки на здоровые ткани.
По визуальному компоненту, подошвенные бородавки часто схожи с обыкновенными мозолями и натоптышами. Для того чтобы отличить эти образования необходимо внимательно осмотреть поверхность дефекта. Бородавки на подошве ног обычно имеют углубление в центре, которое напоминает кратер вулкана. Также на поверхности новообразования могут появляться мелкие темно-коричневые точки, которые по своей природе являются тромбироваными сосудами и капиллярами. Все эти проявления не характерны для обычной мозоли. Однако самостоятельно поставить точный диагноз и разработать концепцию лечения подошвенных бородавок на ногах сложно. Только опытный врач на основании дерматоскопии может с уверенностью утверждать, что новообразование на ноге относиться к последствиям заражения вирусом папилломы.
Кроме безобидной мозоли, под видом подкожной бородавки могут скрываться также следующие патологические процессы:
- Онкологические состояния;
- Деформативные заболевания стопы;
- Проявления кератодермии и гиперкератоза;
- Кожные проявления сифилиса.
Очистить ткани пятки, а не «заморозить» реакции!
 Как и любая другая часть тела, плантарная фасция состоит из клеток. Повреждение плантарной фасции – это гибель соответствующих клеток. Погибшие клетки рассасываются (утилизируются) естественным образом за счет иммунных реакций. Однако этот процесс может не поспевать за появлением новых погибших клеток в результате постоянного микротравмирования из-за постоянных повреждающих нагрузок (невозможно сразу взять и перестать ходить).
Как и любая другая часть тела, плантарная фасция состоит из клеток. Повреждение плантарной фасции – это гибель соответствующих клеток. Погибшие клетки рассасываются (утилизируются) естественным образом за счет иммунных реакций. Однако этот процесс может не поспевать за появлением новых погибших клеток в результате постоянного микротравмирования из-за постоянных повреждающих нагрузок (невозможно сразу взять и перестать ходить).
Боль появляется тогда, когда погибших клеток скапливается слишком много, и организм запускает активный восстановительный (воспалительный) процесс. Вокруг пяточной шпоры в мягких тканях увеличивается внутритканевое давление. Это необходимо для того, чтобы увеличить приток иммунных клеток и обеспечить их более быстрое прохождение сквозь ткани. Чем больше погибло клеток, тем сильнее будет реакция и боль.
На практике при лечении пяточной шпоры применяются противовоспалительные (в частности, гормональные) препараты, суть которых заключается в «заморозке» иммунных реакций. То есть лекарство действует так, что организм затормаживает свои действия по очистке тканей в области пятки. В результате воспалительный процесс спадает, и человек чувствует облегчение. Однако скопление погибших клеток, из-за которых вырастает «пяточная шпора», остается. В связи с этим, вероятен рецидив, так как рано или поздно действие препарата закончится, организм «проснется» и заново начнет воспалительный процесс. Этот метод опасен еще тем, что введение гормональных препаратов часто приводит к некрозу (омертвению) пяточной кости .
Таким образом, грамотное лечение должно заключаться в помощи организму в очистке тканей пятки, чтобы препятствовать образованию шпоры. Предпочтение лучше отдавать методам, способствующим усилению микроциркуляции в тканях, увеличению кровотока и лимфотока (например, фонирование в домашних условиях, ударно-волновая терапия в клинике). Воспалительный процесс в конечном итоге закончится, если параллельно будут приняты меры по снижению нагрузки на плантарную фасцию.
Что эффективно в домашних условиях и условиях карантина?
Ознакомьтесь с отзывами врачей и пользователей! Читайте новую статью врача Северо-Западного Государственного Медицинского Университета им. И.И. Мечникова, кандидата медицинских наук, доцента Рябчук Ф.Н.
Преимущества
- быстрое, полное и продолжительное обезболивание;
- дополнительное терапевтическое действие, обусловленное ускорением восстановительных процессов;
- возможность неоднократного использования;
- минимум побочных реакций.
При тонических синдромах, вызванных мышечным напряжением, блокады могут избавить от неприятных ощущений на несколько месяцев и даже лет.
При более серьезных заболеваниях к анестетикам добавляются противовоспалительные и гормональные средства, а также хондропротекторы для регенерации хрящей. При введении в больное место они действуют намного активнее, чем капельницы, таблетки или мази. Поэтому лечебные блокады в неврологии гораздо эффективнее аптечных лекарств и физиотерапии.
Симптомы
Симптоматика опухоли зависит от того, в каком месте она расположена. Но выделяется ряд клинических признаков:
- находится на плоских, трубчатых костях, позвонках, в стенках придаточных пазух носа, на поверхности черепа;
- неподвижность;
- плотность;
- с гладкой поверхностью;
- с чёткими границами;
- не болит при надавливании.
Остеома может долго не давать о себе знать и не мешать, но если она вырастает слишком большой, то начинает давить на соседние ткани и кости, от чего появляется соответствующая симптоматика:
- болевые ощущения;
- если опухоль находится в носовых придаточных пазухах, опущение века (птоз), ухудшение зрения и т.д.
- проблемы с памятью, эпилепсия (при расположении на внутренней поверхности черепа);
- хромота (при локализации на костях ног);
- кровотечения из носа, трудности с дыханием (если опухоль находится в районе гайморовой пазухи).
Таблица симптоматики, в зависимости от расположения опухоли
|
Расположение опухоли |
Описание симптомов |
|
Задняя стенка лобной пазухи |
Непреходящие головные боли, повышенное внутричерепное давление |
|
Нижняя стенка лобной пазухи |
Заметное невооруженным глазом выпячивание глазного яблока |
|
Носовая полость |
Затрудненное дыхание через нос, отсутствие обоняния, двоение в глазах, опущение века, выпячивание глазного яблока, ухудшение зрения |
|
Околоносовые пазухи |
Ухудшение зрения, боль |
|
Лобная кость |
Головные боли, ухудшение памяти, повышение внутричерепного давления, судороги |
|
Затылочная кость |
Частые головные боли, эпилептические припадки |
|
Бедренная, таранная, большеберцовая кости |
Непривычная походка, опухлость ног, боли в мышцах во время ходьбы |
|
Височная и теменная кости |
Только эстетический дефект, неприятных симптомов нет |
|
Коленный сустав |
Опухоль мешает нормально ходить |
|
Ребро |
Боль за грудиной |
|
Позвонки |
Развивается сколиоз |
|
«Турецкое седло» |
Гормональные нарушения |
Артроз и отложение солей
Очень часто люди, которым необходимо лечение артроза или остеоартроза, убеждены, что у них банальное отложение солей, особенно когда речь идет о суставах первых пальцев стопы. На самом деле артроз, как и характерные для него возрастные изменения в суставах, не имеет ничего общего с этой патологией. Увеличение сустава – это лишь разрастание подхрящевой кости.
Хрящ выполняет две функции – скольжение и амортизация. Если он регулярно подвергается ударной нагрузке, кость в этом месте утолщается. Поскольку во время ходьбы на сустав оказывается механическое воздействие, отдельные его участки травмируются. Это способствует разрастанию хрящевой ткани – образованию шипов. Хрящ больше не способен выполнять амортизирующую функцию, перестает скользить и постепенно истирается.
Исправить ситуацию можно посредством внутрисуставных инъекций заменителя синовиальной жидкости, например «Нолтрекс». Средство равномерно заполняет собой суставную сумку и раздвигает истертые хрящевые поверхности. Трение прекращается – функции сустава восстанавливаются.
Артроз и отложение солей не имеют ничего общего
Полезна ли поваренная соль для организма или ее стоит навсегда исключить из рациона? Мнение авторитетного врача-остеопата Александра Евдокимова:
Симптомы
Фото: bsmu.by
Пациенты с пяточными шпорами часто жалуются на жгучую боль при ходьбе. Это ощущение сравнивают с чувством гвоздя в пятке. А приведённое выше явление получило название кальканодиния. Характерным признаком рассматриваемого заболевания является “стартовая боль”. Этот симптом проявляется сильными болями при нагрузке на стопы после сна, продолжительного нахождения в положении сидя. Затем болевой синдром уменьшается, но к концу дня боль становится сильнее дневной. Боли могут появляться неожиданно, зачастую являются приступообразными, затем приобретают хронический характер.
Во время врачебного осмотра пяточной области визуально и пальпаторно патологических образований и процессов не обнаруживается. Только после надавливания на подошвенную часть пятки и сдавливания пяточной кости пациент жалуется на болевые ощущения.
Локализация боли может быть разной: болеть может вся пяточная область или только её часть, исключительно с внешней стороны области пяточной кости. Усугубить болевой синдром может вовлечение в воспалительный процесс ветвей большеберцового и икроножного нервов.
Пациенты стараются разгрузить пятку при ходьбе. При этом нагрузка переносится на носки либо на внешнюю сторону стопы.
Размер пяточной шпоры не влияет на интенсивность боли. Доказательством являются пациенты, у которых изменения в пяточной кости были обнаружены случайно при рентгенологических исследованиях, при этом шпоры могли быть больших размеров.
Из этого следует, что болевой синдром и клинические проявления зависят не от наличия и размера пяточной шпоры, а от воспалительного процесса в мягких тканях стопы. К этим процессам относятся: воспаление глубоких синовиальных сумок, воспаление подошвенной фасции и т.д. Воспаление вызывает перестройку костной ткани и, как следствие, возникновение пяточной шпоры.
Как протекает артрит пальцев рук при разных клинических формах заболевания
Симптомы артрита рук и характер его течения зависят от того, какое заболевание привело к его развитию. Поражение мелких суставов рук чаще всего встречаются при ревматоидном, псориатическом и подагрическом артритах. Но может встречаться и при других клинических формах артритов.
Ревматоидный артрит
В большинстве случаев артрит начинается медленно, незаметно. Появляются ноющие боли в пальцах. Характер болей постоянный, ноющий, изматывающий. По утрам после сна появляется скованность движений, которая может длиться до 30 и более минут.
Через некоторое время больной замечает, что пальцы стали опухать в суставах. Чаще всего поражаются пястно-фаланговые и вышележащие межфаланговые суставчики 2-го и 3-го пальцев. Поражение симметричное на обеих руках. Боли разной степени интенсивности носят постоянный характер. Со временем появляются характерные деформации пальцев веретенообразной формы
На коже пальцев и в области локтей появляются небольшие безболезненные подкожные ревматоидные узелки. Течение заболевание медленное, неуклонно прогрессирующее, сопровождающееся постоянными изматывающими болями, деформациями и утратой суставной функции.
Псориатический артрит
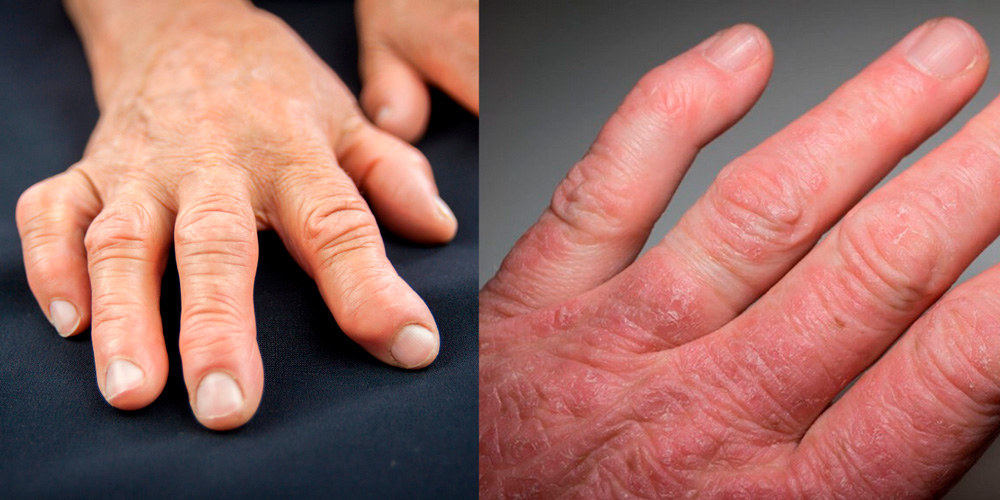 На фото ревматоидный и псориатический артрит рук
На фото ревматоидный и псориатический артрит рук
При этом заболевании артрит развивается в дистальных (конечных) межфаланговых пальцевых суставах на фоне уже имеющихся кожных проявлений псориаза. Но иногда суставные симптомы появляются раньше кожных или одновременно с ними. Заболевание в большинстве случаев начинается остро или подостро с появления покраснения, припухлости и болей в мелких пальцевых суставах. Поражение, как правило, асимметричное, пальцы при этом напоминают сосиски.
Заболевание протекает с выраженными обострениями и ремиссиями. Почти всегда в патологический процесс вовлекаются ногтевые пластинки. Со временем происходит деформация кончиков пальцев, они утолщаются, ногти истончаются и также деформируются, появляется симптом наперстка – точечные углубления на ногтевых пластинках.
При длительном течении заболевания развиваются вывихи и подвывихи мелких дистальных суставчиков, а также лизис (расплавление) костей кончиков пальцев (рентгенологический признак) и укорочение пальцев.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Подагрический артрит
Приступ подагры начинается остро, с появлением сильных болей, отека и покраснения в области пораженных суставов. Мелкие суставчики вовлекаются часто. Обычно воспаление начинается с пястно-фалангового сустава 1-го пальца руки, а затем может распространяться на пястно-фаланговые и межфаланговые суставы других пальцев.
Боли очень сильные, приступ может продолжаться от нескольких часов до нескольких недель, а затем все проходит. Но при частых приступах с поражением одних и тех же суставов нарушается их функция.
Посттравматический артрит
Этот вид артрита пальцев рук может развиваться на фоне острой бытовой, производственной или спортивной травмы, протекать остро с последующим полным излечением или (при отсутствии необходимой помощи) осложняться присоединением гнойной инфекции. Иногда такой воспалительный процесс может переходить в хронический с последующей деформацией пораженных суставов.
Изначально хроническое течение посттравматический артрит пальцев рук принимает при постоянном мелком незаметном травмировании пальцев. Чаще всего это происходит у лиц определенных профессий, выполняющих мелкую работу. Артрит развивается медленно, поражаются наиболее травмируемые в процессе работы суставчики. Если не сменить работу, развивается стойкая деформация с нарушением функции пальцев.
Другие виды артритов
При таких видах артритов, как реактивный, инфекционный, идиопатический поражение мелких суставчиков пальцев рук практически не встречается.
Лечение
Характер лечения зависит от диагностируемой стадии заболевания. Если болезнь находится на первой или второй стадии, то встает вопрос о хирургической операции, которая может помочь в борьбе с раком. Вспомогательными на этом этапе станут лучевая терапия и химиотерапия.
Если болезнь перешла в третью или четвертую стадии, то операция уже не будет результативной. Здесь главным будет являться нераспространение метастаз на другие органы и замедление роста злокачественной опухоли. Поэтому главными способами лечения станут лучевая терапия и химиотерапия. Также для уменьшения боли пациенту дают сильные обезболивающие.
Источники
- Корж А.А., Меженина Е.П., Печерский А.Г., Рынденко В.Г. Справочник по травматологии и ортопедии / Под ред. А.А. Коржа, Е.П. Межениной. — К.: Здоров’я, 1980. — 216 с
- КАСИНЕЦ С.С. Кафедра внутренней медицины ФПО Государственного учреждения «Луганский государственный медицинский университет». – Новое в лечении пяточной шпоры 2012г.
- Воротников А. А. Экстракорпоральная ударно-волновая терапия в лечении тендопатий верхних, нижних конечностей у пациентов с отягощенным соматическим статусом / А. А. Воротников, А. Н. Цымбал, А. Д. Кончевская // Мед. вестн. Северного Кавказа. — 2012. — № 2. — С. 73–75.
- Блохин В. Н. Шпоры пяточных костей / В. Н. Блохин, Т. П. Виноградова // Ортопедия и травматология. — 1997. — № 1. — С. 96.
- Цымбал А. Н. Комплексное лечение синдрома пяточной боли / А. Н. Цымбал, А. В. Цымбал // Врач-аспирант. — 2012. — Т. 5, № 2. — С. 256–261.
Чем опасно заболевание
Асептический воспалительный процесс может пройти самостоятельно, но, если присоединится инфекция, возможно тяжелое течение заболевания с многочисленными осложнениями и деформацией сустава.
Стадии острого артрита
Стадии острого серозного неосложненного артрита:
Начальная – воспаление и отек синовиальной оболочки, скопление в суставной полости серозного содержимого. Кожа над суставом отекает, краснеет, появляется боль (от умеренной до сильной);
Развернутая – нарастание всех признаков воспаления без значительного разрушения тканей сустава. Но на клеточном уровне разрушения имеются. Боли нарастают, конечность сгибается с трудом;
Восстановительная — постепенное стихание острого воспаления и риск разрастания внутри сустава соединительной ткани, что приведет к нарушению суставной функции
Поэтому очень важно правильное проведение реабилитации.
Стадии острого гнойного артрита:
- Начальная – в суставной полости появляется гной, пока еще не разрушающий сустав. Симптомы: высокая температура, отечность и болезненность, больно пошевелить конечностью. На рентгенографии выявляется расширение суставной щели из-за нарастающего объема гноя. Прилегающие ткани могут быть не изменены, но иногда вокруг сустава образуются гнойники, при этом состояние больного резко ухудшается.
- Развернутая – разрушаются мягкие ткани внутри сустава: синовиальная оболочка, связки, сухожилия мышц. Конечность неподвижна из-за сильнейших болей. Эта стадия может протекать, как с поражением, так и без поражения околосуставных тканей.
- Деструктивная – разрушается хрящевое покрытие сустава и расположенная под ним кость. На рентгенограмме просматривается очаговое разрушение хряща и кости, сужение суставной щели. Деструкция может протекать без проникновения гноя в окружающие ткани, с образованием абсцессов и флегмон, а также с прорывом гноя на поверхность тела и образованием свищей.
- Конечная – при своевременно начатом лечении можно остановить гнойный воспалительный процесс на любой стадии. В зависимости от того, насколько далеко зашло разрушение сустава, возможно полное выздоровление или частичное нарушение функции сустава.
Функция в значительной степени может быть восстановлена при проведении реабилитационных мероприятий. При отсутствии лечения развивается полная неподвижность сустава (анкилоз).
Возможные осложнения
Любые артриты опасны. А гнойный артрит – это еще и риск для жизни больного. При отсутствии адекватное лечения возможны следующие осложнения:
- развитие стойких нарушений суставной функции с его неподвижностью и инвалидизацией;
- переход острого воспаления в хроническое с обострениями артрита и постепенным разрушением суставных тканей;
- тяжелые гнойные местные (абсцессы, флегмоны) и общие (сепсис) осложнения с угрозой жизни больного.
 Распространенное осложнение острого артрита — нарушение суставной функции
Распространенное осложнение острого артрита — нарушение суставной функции
Первая помощь больному при осложнении
Как действовать:
- принять обезболивающее (Анальгин, Пенталгин, Найз – если повышена температура, то эти лекарства подействуют и как жаропонижающее) и успокоительное (настой валерианы или пустырника, Валокордин);
- нанести на больной сустав любую обезболивающую мазь или гель — Диклофенак, Пенталгин и др.
- вызвать врача на дом; если очень высокая температура, то лучше вызвать скорую помощь;
- лечь и принять положение, максимально уменьшающее боль.
При подозрении на гнойный артрит врач направит вас в хирургическое отделение больницы. Не отказывайтесь от госпитализации – на кону может стоять не только ваше здоровье, но и жизнь.
Чем опасно заболевание
Основная опасность любых видов хронических артритов в прогрессировании воспалительного процесса, который со временем переходит в дегенеративно-дистрофический с деформацией конечностей и инвалидизацией. Чем длительнее протекает артрит, тем выше риск развития осложнений.
Стадии заболевания
Артрит суставов пальцев рук имеет 4 стадии развития в зависимости от степени поражения суставов, выявляемых при инструментальном обследовании:
- Начальная стадия. При наличии выраженных или незначительных клинических признаков воспаления на рентгене можно увидеть признаки воспаления в виде расширения суставной щели. На УЗИ можно увидеть наличие повышенного объема суставной жидкости. Симптомы могут быть ярко выражены или почти отсутствовать при хроническом течении заболевания.
- Прогрессирующее воспаление. На рентгене и УЗИ отчетливо видны признаки воспаления. Разрушаются суставные хрящи, на их месте образуется рыхлая соединительная ткань – паннус. Процесс приобретает волнообразное (обострение-ремиссия) или постоянно прогрессирующее течение. Боли и скованность движений нарастают.
- Соединительнотканный анкилоз. Соединительная ткань паннуса становится грубой, она разрастается и соединяет между собой суставообразующие костные поверхности, в результате чего ограничиваются движения в суставе. Пальцы деформируются.
- Костный анкилоз. Вместо соединительной ткани в суставе разрастается костная ткань, что приводит к полной неподвижности сустава и утрате его функции.
Возможные осложнения
Если не лечить артрит кистей рук и пальцев, то заболевание будет прогрессировать. Возможны также следующие осложнения:
- развитие гнойного воспалительного процесса с переходом на окружающие сустав ткани, развитие абсцессов, флегмон и сепсиса;
- некроз кончиков пальцев, их укорочение и воспаление мягких тканей;
- подвывихи и вывихи мелких суставов;
- различные виды деформации суставов;
- полная утрата функции пальцев и кистей рук.
Что делать при обострении
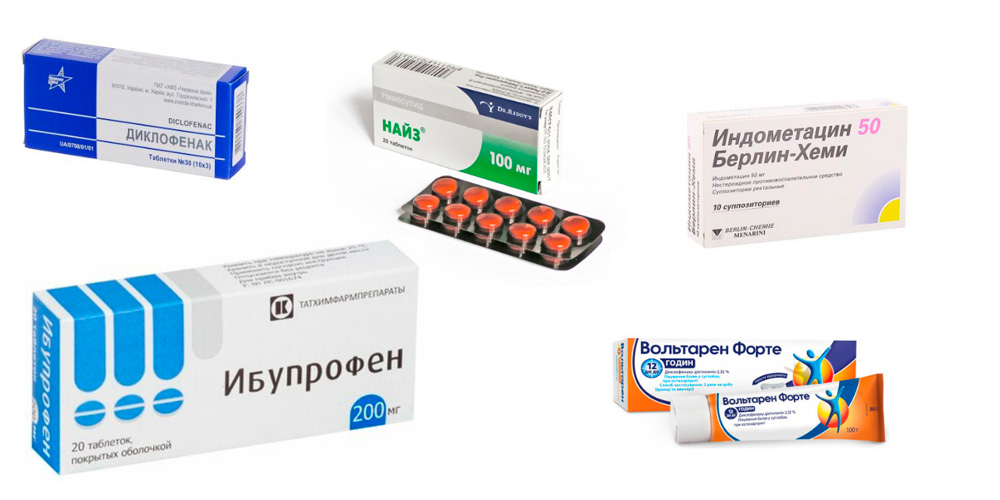 Избавиться от боли при артрите рук можно с помощью препаратов из группы нестероидных противовоспалительных препаратов
Избавиться от боли при артрите рук можно с помощью препаратов из группы нестероидных противовоспалительных препаратов
При обострении артрита суставы становятся резко болезненными, кожа над ними краснеет, отекает, движения в пальцах становятся невозможными из-за боли. Чтобы уменьшить страдания, нужно:
- придать рукам слегка возвышенное положение – это уменьшит отек;
- принять любое лекарство из группы нестероидных противовоспалительных препаратов (НПВП) – Диклофенак, Найз, Индометацин, Ибупрофен; это уменьшит боль и воспаление;
- нанести на кожу над больным сочленением любое наружное средство из группы НПВП – гель или мазь; отлично помогает эмульгель Вольтарен;
- обратиться к врачу или вызвать его на дом.
При обострении тянуть с визитом к врачу нельзя, необходимо срочно подавить прогрессирование заболевания. Самостоятельно это сделать невозможно.
Какие виды блокад существуют?
Локальные
Врач делает укол именно в тот участок, где есть повреждение. Препарат может вводиться вблизи или под ним, рассчитывая попасть в зону воспалительного очага. При введении инъекции в околосуставные ткани блокада называется периартикулярной, в нервные стволы – периневральной.
Сегментарные
Сегментарный метод предполагает введение анестетика в конкретный позвоночный сегмент. Это означает, что лекарство должно попасть в зону проекции этого сегмента, соответствующую определенному нерву, позвонку или мышце.
Вертебральные
Термин «вертебральный» означает «позвоночный, который относится к позвонку» и является производным от латинского vertebra – позвонок. Специалист вводит иглу подкожно, в промежуток между остистыми отростками позвонка (глубина введения – 2-4 см) или в тело позвонка (глубина – 8-10 см).
Блокада в позвоночник от боли
Блокада в позвоночник от боли проводится при защемлении нервных корешков на фоне остеохондроза, грыж межпозвоночных дисков, невралгии, спондилоартроза. Снятие болезненности достигается путем временного «выключения» нервной проводимости отдельной области.
Введение анестетиков блокирует проведение сигналов по нервным волокнам, и боль практически моментально отступает. Отмечается также снижение сосудистого спазма, сходит отечность, ускоряются процессы самовосстановления тканей, и нормализуется внутриклеточный метаболизм.
Рекомендации и правила занятий спортом при варикозе
Чтобы спортивные нагрузки приносили пользу больному, следует придерживаться таких правил техники безопасности:
Для снижения нагрузки на расширенные вены ног перед тренировкой нужно надеть специальное компрессионное белье (гольфы, чулки, колготки) или использовать эластичный бинт
Чтобы добиться оптимальной степени компрессии, важно правильно выбрать размер компрессионного белья
Во время тренировки рекомендуется пить много воды. Это необходимо, чтобы предотвратить обезвоживание, вызывающее повышение вязкости крови. Изменение реологических свойств крови может привести к образованию тромбов и спровоцировать опасные для жизни состояния.
Тренируясь, желательно избегать длительных статических нагрузок и не поднимать тяжести. Силовые упражнения на нижние конечности допустимы на ранних стадиях варикоза, но выполнять их следует сидя или лежа.
После тренировки врачи рекомендуют лечь на спину и приподнять ноги вверх. В таком положении нужно лежать 5-10 минут, чтобы стимулировать отток крови из вен. Это снижает нагрузку на сосуды нижних конечностей. Такое упражнение рекомендовано также после тяжелого трудового дня.
Выполняя спортивные упражнения, важно прислушиваться к реакции организма. Боль, дискомфорт, судороги, общая слабость – веские причины прекратить тренировку
Упражнения можно выполнять в домашних условиях, самостоятельно в спортзале или с тренером. Последний вариант снижает риски для человека, больного варикозной болезнью.
Рекомендуемые виды физической нагрузки
При патологиях вен предпочтение следует отдавать видам спорта, не создающим высокой нагрузки на сосуды. Полностью безопасны для больных варикозом такие виды спорта:
Плавание и динамичные упражнения в воде (аквааэробика) – вода оказывает мягкое компрессионное воздействие, увеличивая циркуляцию крови и устраняя венозный застой.
Спортивная ходьба – ежедневные прогулки в умеренном темпе положительно влияют на сердечно-сосудистую систему. Оптимальная продолжительность ходьбы составляет 30-40 минут. Врачи и тренеры рекомендуют практиковать скандинавскую ходьбу с палками.
Велоспорт. Велосипедные прогулки по относительно ровной местности укрепляют сосудистые стенки. Езда на велосипеде допустима только в специальном компрессионном белье.
Легкий бег трусцой — бег со скоростью 7-8 километров в час стимулирует кровообращение, повышает тонус сосудов, улучшает общее состояние человека.
Специальная гимнастика – существует комплекс упражнений, разработанный и одобренный врачами флебологами. Ознакомиться с ним можно на приеме доктора.
Гольф – игра связана с постоянным передвижением по полю, что способствует эффекту спортивной ходьбы.
Существует также перечень видов спорта, которые допустимы только после консультации с врачом флебологом:
- танцы;
- занятия на тренажерах;
- фитнес;
- стретчинг;
- лыжный спорт;
- йога.
Возможно сочетание физических нагрузок и дыхательных практик.
Запрещенные виды спорта при варикозе
Пациентам с варикозным расширением вен категорически запрещены следующие спортивные дисциплины:
- степ-аэробика;
- командные виды – футбол, баскетбол, хоккей;
- большой теннис;
- тяжелая атлетика;
- бодибилдинг;
- единоборства;
- интенсивный бег;
- прыжки на скакалке;
- прыжки в длину и высоту;
- катание на сноуборде;
- мотоспорт;
- конные прогулки.
Противопоказан также любой экстрим, включая дайвинг, прыжки с парашютом, серфинг, бейсджампинг.
Абсолютные противопоказания
Чрезвычайно опасными для больных варикозом могут быть любые ударные виды спортивных нагрузок. Это связано с частым сочетанием расширения вен с тромбозом. Ударные нагрузки могут спровоцировать отрыв тромба. Это угрожает не только здоровью, но и жизни человека. К ударным дисциплинам относят дзюдо, джиу-джитсу, самбо, вольную борьбу и т.д.
Спорт после операции
После удаления варикозных вен занятия спортом не противопоказаны. Современные безопасные методы проведения операций позволяют вернуться к физической активности уже через 2-3 недели после процедуры. Точное время зависит от объема вмешательства и состояния здоровья пациента. При применении лазерных или радиочастотных методик период восстановления обычно не превышает 2-х недель. Однако занятия спортом после операции допустимы только после консультации с лечащим врачом.
Препараты для лечения пяточной шпоры
Это очень болезненное состояние – пяточная шпора – лечение его может затянуться для тех, кто не доверяет современной медицине. Те же, кто точно выполняет все предписания врача, имеют хорошие шансы излечиться быстро и качественно, потому что противовоспалительные препараты в сочетании с тщательно подобранной диетой, гимнастикой, физиотерапией способны творить чудеса. Консервативное лечение пяточной шпоры предполагает применение средств, относящихся к НПВП (нестероидные противовоспалительные препараты).
Это широкая категория, самыми известными представителями которой являются диклофенак, димексид, дипроспан. Однако эти средства нельзя применять долгое время, они запрещены людям, страдающим гастритом и язвенной болезнью. К тому же НПВП не снимают боль моментально, должно пройти некоторое время. Если больной не может прекратить активную деятельность, приходится делать обезболивающий укол долговременного действия – так называемую блокаду.


