Секс, смерть и латекс: 11 мифов о предохранении от инфекций, передающихся половым путем
Содержание:
- Прошло 30 лет, почему до сих пор нет лекарства?
- Источники болезней
- Гонококковый стоматит
- Повлияет ли ВИЧ-положительный статус на возможность операции по перемене пола, пластической операции или шунтирования желудка?
- Влияние половых инфекций на бесплодие
- Методы лечения
- Природа ВИЧ
- Какие сдают анализы при ИППП орально?
- Рекомендации по лечению гонококковых инфекций у женщин
- ВИЧ-инфекция — бессимптомная фаза
- Можно ли заразиться трихомониазом при оральном сексе?
- Симптомы ВИЧ — хроническая лимфаденопатия
- Теперь о содержимом рта
- Профилактика вагинита
- ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
- Осложнения хламидиоза
Прошло 30 лет, почему до сих пор нет лекарства?
Доктор Ровена Джонстон, вице-президент и директор по науке Американского фонда исследования СПИДа, объясняет, что на пути излечения ВИЧ существуют препятствия, и почти все они вращаются вокруг «резервуаров», мест сосредоточения вируса в организме. Даже после того как вирусная нагрузка ВИЧ-положительного человека достигла неопределяемого уровня, вирус продолжает сохраняться в тканях и органах. Антиретровирусная терапия помогает подавлять новые вирусы, которые производят инфицированные клетки, но основой для размножения ВИЧ остается ДНК инфицированных клеток. После прекращения лечения ничто не предотвращает появление новых копий, и вирус вновь быстро и беспрепятственно распространяется. Поэтому для того, чтобы избавиться от ВИЧ, мы должны найти резервуары. «Обнаружить все места в организме человека, в которых может скрываться ВИЧ, — это значит найти иголку в стоге сена. Резервуар ВИЧ может содержаться в любой части тела, например в мозге или кишечнике. Определенные типы клеток, в том числе иммунные клетки, которые циркулируют по всему организму, также могут быть резервуарами. Мы не сможем искоренить или нейтрализовать скрытый вирус, пока не узнаем его точное местонахождение».
Источники болезней
Зараженный человек, бессимптомный носитель заболевания, вода или продукты питания могут быть источником кишечных инфекций. Заражение вирусной инфекцией происходит при контакте с другим человеком, употреблении загрязненных продуктов или пользовании общими средствами гигиены.
Многие бактериальные и вирусные кишечные инфекции передаются через грязную посуду, игрушки, предметы обихода и даже смартфон. При этом возбудители болезни довольно устойчивы к факторам внешней среды — могут жить на фруктах и овощах неделями, а в воде — месяцами. Излюбленной средой обитания для них являются молочные, мясные и рыбные продукты.
Такой возбудитель, как цисты лямблий, может спокойно жить во влажной внешней среде до 2 месяцев и более. При этом заражение возможно при употреблении некипяченой воды, контакт с носителем необязателен.
Гонококковый стоматит
Реже встречаются гонококковые стоматиты и ларингиты. При гонококковом стоматите чаще всего поражается слизистая губ, дёсен, боковых и нижних поверхностей языка и дна полости рта.
Гонококковые стоматиты часто остаются нераспознанными. Это связано с тем, что осмотр полости рта у больных урогенитальной гонореей практически не проводится, а в большинстве случаев гонококковый стоматит протекает асимптомно.
Гонококковый стоматит может протекать и с выраженными клиническими проявлениями. Инкубационный период обычно короткий. Через два дня после заражения больные жалуются на сухость и жжение в полости рта, в дальнейшем – на усиление отделения слюны, содержащей слизисто-гнойные примеси; иногда, на неприятный запах изо рта. Слизистая отёчна, гиперемирована, покрыта большим количеством серого, иногда зеленовато-гнойного налёта.
В более тяжелых случаях, при отсутствии лечения, процесс может распространяться; появляется большое количество эрозий и язв на слизистой рта. Язвочки поверхностные, небольших размеров, с неправильными, не подрытыми или малоподрытыми краями, малоболезненные, с незначительным желто-серым отделяемым, в котором обнаруживаются гонококки, что подтверждает диагноз.
У маленьких детей, зараженных гонореей, гонококковые стоматиты наблюдаются при внесении руками гонококков из половых органов в полость рта.
Повлияет ли ВИЧ-положительный статус на возможность операции по перемене пола, пластической операции или шунтирования желудка?
Нет. Ранее считалось, что хирургическое вмешательство увеличивает риск осложнений. Но в 2006 году в журнале Американской медицинской ассоциации были опубликованы результаты исследования по сравнению ВИЧ-положительных и ВИЧ-отрицательных пациентов, перенесших оперативное вмешательство. Было выявлено, что уровень осложнений после операции был одинаковым в обеих группах пациентов. Кроме того, сейчас медицинские работники лучше осведомлены о ВИЧ-инфекции, чем раньше, а это способствует уменьшению страха при работе с пациентами. Но вам, возможно, придется приложить больше усилий, чтобы найти хирурга, который работает с ВИЧ-положительными пациентами. А если вы транссексуал, то врача, который сможет работать как с вашим доктором-специалистом по ВИЧ, так и с вашим хирургом, делающим операции по смене пола.
Влияние половых инфекций на бесплодие
Почти все половые инфекции при запущенной стадии приводят к бесплодию. Это в первую очередь касается гонореи, сифилиса, хламидиоза.
Из-за хронического воспаления и глубокого поражения органов малого таза и репродуктивной системы происходят необратимые изменения:
- У мужчин снижается потенция. Возбудители венерических заболеваний и продукты их жизнедеятельности пагубно отражаются на подвижности сперматозоидов и самой их выработки.
- У женщин из-за воспалительных процессов образуются спайки, непроходимость маточных труб.
Зачастую мужское и женское бесплодие, вызванное половыми инфекциями, не подлежит лечению. Чтобы не допустить такого развития событий, необходимо при первых подозрениях на наличие инфекции, обращаться за диагностикой и пройти лечение.
Ответы на часто задаваемые вопросы по венерологии:
- Как подготовиться к приему венеролога?
- Как провериться на венерические заболевания?
- Какие анализы можно сдать у венеролога в клинике?
- С какими симптомами нужно обратиться к венерологу?
- Какие болезни лечит венеролог?
- Какую диагностику может провести венеролог в вашей клинике?
- Как вызвать венеролога на дом?
- Венерологическая помощь на дому
- Венерологическая помощь в клинике
- Какое оборудование использует венеролог в нашей клинике?
- Как записаться к венерологу?
Методы лечения
Лечение ЗППП должно быть индивидуально скорректировано, так как организм пациентов может очень по-разному реагировать. Бывают разные штаммы микроорганизмов, из которых одни легче поддаются уничтожению антибиотиками, другие — гораздо сложнее и постоянно рецидивируют. Кроме того, врач должен учитывать ряд аспектов: беременность, лактация, пол, возраст.
Венеролог использует ряд методов лечения, на первом месте среди которых стоит антибиотикотерапия. Не все группы антибиотиков эффективны против тех или иных микроорганизмов, чувствительность бактерий можно проверять при посеве флоры или же непосредственно, наблюдая за эффектом лечения. Антибиотики могут назначаться перорально или в виде местных средств, воздействующих только на поражённую область.
При хронических затяжных болезнях и рецидивах врач назначает иммунотерапию биогенными стимуляторами, витаминами, иммуномодуляторами и стимуляторами регенерации тканей. Дополнительно используют некоторые методы физиотерапии: электрофорез, дарсонваль, лазеротерапию, УВЧ-терапию, фонофорез, индуктотермию и т. д.
Во время курса лечения врач постоянно наблюдает пациента амбулаторно и внимательно следит за реакцией организма на применяемые методы. Периодически делаются повторные анализы и, когда они станут «чистыми», лечение считается оконченным. Но, ещё некоторое время пациент наблюдается у венеролога на предмет рецидивов (в случае сифилиса этот срок составляет полгода и более).
Природа ВИЧ
Вирус иммунодефицита человека принадлежит к группе ретровирусов, он вызывает медленно развивающуюся патологию – ВИЧ-инфекцию. ВИЧ поражает клетки иммунной системы, в результате чего она перестает функционировать. Также прогрессирует синдром приобретенного иммунодефицита, а это приводит к тому, что все органы и системы становятся беззащитны перед инфекциями и злокачественными новообразованиями.
Вирус имеет характерную особенность – он может находиться в человеческом организме десятилетиями и при этом никак не обнаруживать себя. Но при этом он несет огромную опасность для здорового сексуального партнера, возможность заражения очень велика.
Иммунная система здоровых людей умеет отражать атаки патогенных микроорганизмов, а присутствие ВИЧ угнетающе действует на ее работу. Поэтому при необнаруженном вирусе, а, следовательно, отсутствии лечения, он развивается и на последней стадии приводит к СПИДу.
Какие сдают анализы при ИППП орально?
Если врач подозревает орофарингеальную форму венерической инфекции, он берет анализы, чтобы подтвердить или опровергнуть свои догадки.
Это единственный способ получить точную информацию, присутствует ли во рту возбудитель ИППП.
Микроскопия как метод диагностики малоинформативен.
Хотя для выявления генитальных форм венерических болезней он используется, у пациентов с орофарингеальными формами он практически бесполезен.
В ходе микроскопии мазка мочеполовой системы могут быть обнаружены:
- кандиды;
- трихомонады;
- гонококки.
Кандиды во рту попадаются, но их наличие говорит скорее о слабом иммунитете или переохлаждении, чем о заражении половым путем.
Трихомонады во рту не паразитируют вообще.
Что же касается гонококков, то они там есть.
Но во рту, в отличие от уретры, также могут присутствовать:
- менингококки;
- непатогенные нейссерии.
Они выглядят точно так же.
Поэтому при микроскопии существует высокий риск гипердиагностики гонореи.
Таким образом, для выявления орофарингеальных форм ИППП могут использоваться только:
- ПЦР;
- бактериологический посев;
- анализы крови на антитела.
Посев может проводиться только на гонококки.
Теоретически посеять материал можно и на хламидии.
Но во рту они есть и есть, то в очень небольшом количестве.
Поэтому чувствительность теста будет очень низкой.
С высокой вероятностью реально обитающие во рту хламидии не будут обнаружены.
Что же касается герпеса и ВПЧ, то для их диагностики посев не используется вообще.
Таким образом, наиболее информативным исследованием остается ПЦР.
Методика позволяет:
- одновременно провериться на все ИППП, которые передаются орально;
- оценить наличие и количество не только бактерий, но и вирусов;
- получить результаты на следующий день;
- получить результаты, в точности которых врач может быть уверен на 100%.
Мазки берут изо рта, горла или губ.
Врач выбирает место для взятия биоматериала, где имеются элементы сыпи или признаки воспаления (покрасневшая, отечная или эрозивная слизистая).
Показания к проведению исследования:
- клинические признаки венерической инфекции;
- наличие генитальных очагов ИППП и оральный секс в анамнезе;
- анамнестические данные, указанные на оральный половой акт с человеком, имеющим диагностированное венерологическое заболевание или его клиническое признаки.
ПЦР может использоваться и для выявления сифилитической инфекции.
Для неё также применяется анализ крови на антитела.
Хотя в первичном периоде сифилиса он нередко бывает ложноотрицательным.
Рекомендации по лечению гонококковых инфекций у женщин
Нижние отделы мочеполовых путей и поражение прямой кишки без осложнений: Цефтриаксон 0,5 г в/м в разовой дозе (преимущественно) или Цефиксим 400 мг внутрь в разовой дозе.
Другие комбинации (применяются при подтверждении чувствительности):
Цефтизоксим 500 мг им в разовой дозе и Цефотаксим 500 мг в/м в разовой дозе плюс Азитромицин 1 г перорально в разовой дозе или Доксициклин по 100 мг внутрь 2 раза в день в течение 7 дней.
Глотка: Цефтриаксон 0,5 г в/м в разовой дозе плюс Азитромицин 1 г перорально в разовой дозе или Доксициклин по 100 мг внутрь 2 раза в день в течение 7 дней.
Конъюнктива: Цефтриаксон 1 г в/м в разовой дозе.
Диссеминированная гонококковая инфекция (ДВКЛ): Цефтриаксон 1 г в/м или внутривенно каждые 24 часа (2) (преимущественно).
Цефотаксим 1 г внутривенно каждые 8 часов(2) (Цефтизоксим 1 г внутривенно каждые 8 часов (2) плюс Цефиксим 400 мг внутрь 2 раза в день для завершения 7-дневного курса.
*Примечание: (2) – парентеральное лечение следует продолжать до 24 часов, следующих за улучшением клинических симптомов.
Менингит: Цефтриаксон 1-2 г каждые 12 часов в течение 10-14 дней.
Эндокардит: Цефтриаксон 1-2 г каждые 12 часов в течение как минимум 4 недель.
При гонококковой инфекции рекомендуется в первую очередь Цефтриаксон (Rocephin).
Все альтернативные схемы лечения гонореи считаются менее эффективными по сравнению с Цефтриаксоном из-за меньшей эффективности при урогенитальной и ректальной инфекции и очень низких показателей излечения при фарингите.
Единственным рекомендуемым препаратом в форме таблеток для лечения гонореи является Цефиксим. Но он дает более низкую частоту излечения в 97,5% для неосложненных урогенитальных и аноректальных и в 92,3% глоточных гонококковых инфекций. Возможна комбинация
Цефтриаксона с 1 г Азитромицина (Zithromax) внутрь при сочетанных инфекциях.
В последнее время гонорею все труднее лечить, поскольку, Neisseria gonorrhoeae, бактерии, вызывающие гонорею, развили резистентность почти ко всем антибиотикам, которые традиционно использовались для лечения (пенициллины, фторхинолоны не применяются).
Если женщина не замечает каких-либо улучшений или отмечает повторное появление симптомов после нескольких дней или недель лечения, она должна обратиться за повторной консультацией. Может потребоваться дополнительное тестирование, чтобы определить чувствительность к антибиотикам и исключить возможное повторное заражение.
Необходимо избегать интимных отношений до окончания терапии и проведения контрольных исследований на отсутствие Neisseria gonorrhoeae (если это необходимо).
Если гонорея возникает во время беременности, необходимо назначить лечение: Цефтриаксон 0,5 г в/м в разовой дозе. Поскольку можно передать инфекцию ребенку во время родов, новорожденному обычно применяются антибиотики профилактически сразу после рождения.
У некоторых новорожденных после рождения развивается конъюнктивит. Существуют различные возможные причины, одной из которых является гонорея. Симптомы обычно появляются через 2-4 дня после рождения и включают покраснение глаз, гной и опухшие веки. Поэтому всем новорожденным обязательно проводят обработку глаз эритромициновой глазной мазью.
Если молодая мама замечает эти симптомы у новорожденного после выписки из роддома, она должна немедленно обратиться за медицинской помощью, поскольку они также могут быть признаком более серьезного состояния, такого как менингит или бактериемия.
ВИЧ-инфекция — бессимптомная фаза
Симптомы ВИЧ исчезают (полностью или практически все), когда после периода острых ретровирусных проявлений иммунная система частично восстанавливается.
Бессимптомный период может длиться от 8 до 10 лет без каких-либо признаков вирусной инфекции. Однако в это время начинается репликация вируса, и количество лимфоцитов CD4 + неуклонно снижается. В результате защитные функции иммунной системы катастрофически ухудшаются.
Трудно определить скорость прогрессирования заболевания, поскольку на него влияют многие факторы, такие как тип вируса и его высокая склонность к генетическим изменениям. Однако это не означает, что склонность организма к интенсивному иммунному контролю ВИЧ замедлит процесс постепенного угнетения иммунной системы.
Можно ли заразиться трихомониазом при оральном сексе?
Патогены присутствуют в вагинальных выделениях, а также в сперме. Поэтому они могут проникнуть в организм во время оральных ласк. Есть риск заражения и при поцелуе. После этого инфицированный человек отмечает симптомы, сходные с проявлениями ангины. Вероятность заболеть повышается, если во рту есть небольшие трещины или повреждения слизистой.
На вопрос, как передается трихомониаз через рот, врачи пока не могут ответить с полной уверенностью, поскольку ротовые трихомонады недостаточно изучены. Однако можно с уверенностью сказать, что они поражают зубы, десны, миндалины, дыхательные пути, вызывают гингивит, кариес, пародонтоз.
Симптомы ВИЧ — хроническая лимфаденопатия
Симптомы ВИЧ проявляются только тогда, когда прогрессирующее заболевание переходит в фазу, предшествующую клинической категории В. То есть, когда развивается симптоматический период инфекции. Его симптомом является генерализованное расширение лимфатических узлов хронического характера.
О появлении симптомов можно говорить, когда обнаружено увеличение как минимум двух групп лимфатических узлов размером более 1 см.
Фаза хронического расширения узлов лимфатической системы длится в среднем 3 месяца, но чаще дольше. Подсчитано, что этот синдром встречается у 50-70% людей с ВИЧ-положительным статусом.
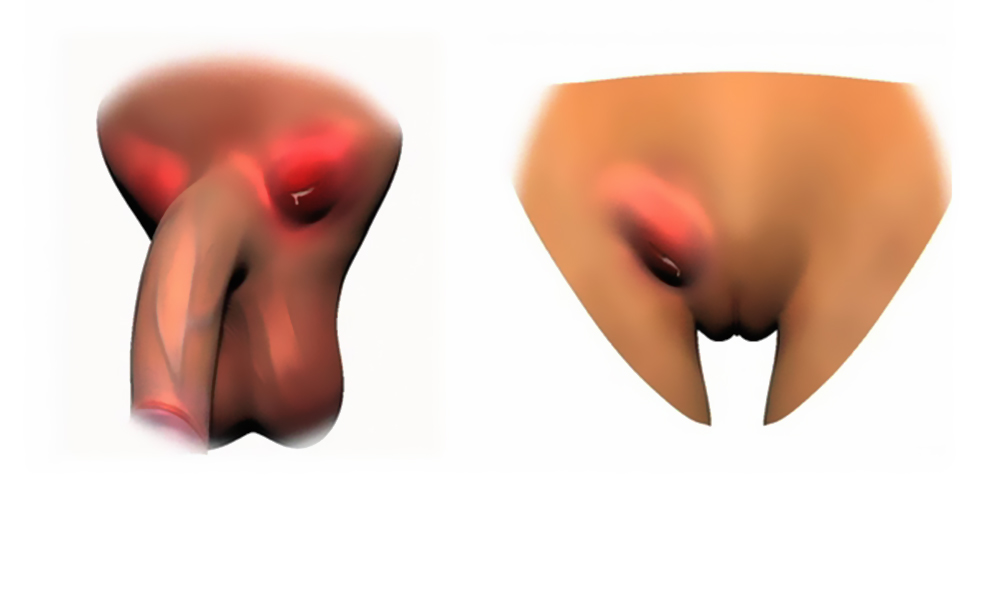
В случае развития синдрома лимфаденопатии, чаще всего увеличиваются следующие узлы:
- Шейные
- Подчелюстные
- Подмышечные
- Затылочные
- Подколенные
Теперь о содержимом рта
То, что на руках, то нередко и во рту.
Будете неприятно удивлены! Изо рта высевается бактерий больше в разы (!!!). И много более разнообразных, в том числе и патогенных.

Предвижу вопрос: «Слюна содержит бактерицидный фермент лизоцим, который все обезвредит?».
Да, лизоцим есть. Но его активности не хватает для умерщвления большого количества бактерий во рту, в том числе патогенных. Полезная флора (т.н. сапорофиты*), которая постоянно проживает во рту, адаптирована к лизоциму.
Активности лизоцима не хватит на обезвреживание всех поступающих в рот извне бактерий.
Ниже – бакпосев из зева.

Профилактика вагинита
Несмотря на то, что кольпиты являются самыми распространенными гинекологическими заболеваниями, их можно избежать.
В первую очередь, необходимо регулярно – не реже одного раза в полгода – посещать врача-гинеколога. Консультация специалиста и осмотр позволяют вовремя устранять факторы риска развития патологического процесса во влагалище.

Женщине необходимо уделять особое внимание гигиене половых органов:
- регулярное подмывание, желательно с использованием специализированных средств интимной гигиены, которые не нарушают рН влагалища;
- правильное пользование туалетной бумаги после акта дефекации – по направлению от влагалища к анальному отверстию. Пренебрежение этим простым правилом является одной из самых распространенных причин попадания кишечной палочки (и других болезнетворных микроорганизмов) в вагину и, как следствие, развития вагинитов.
Женщине стоит избегать беспорядочных половых связей, нарушающие баланс микрофлоры влагалища, так как каждый новый половой партнер имеет свои, индивидуальные, бактерии, которые далеко не всегда «уживаются» с микроорганизмами половых органов женщины. К тому же это повышает риск ЗППП.
Не стоит недооценивать влияние правильного и сбалансированного питания: организм человека – это единая цельная система, а недостаток витаминов, микро- и макроэлементов приводит к различным сбоям и нарушениям, что сказывается, в том числе, и на слизистой оболочке влагалища.

Одним из главных правил профилактики вагинита является адекватное лечение антибиотиками и гормональными препаратами – никогда не занимайтесь самолечением и подбором лекарственных средств по совету рекламы/знакомых и т.д.! Только квалифицированный врач на основании проведенных анализов и исследований должен назначать курс терапии любого заболевания.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
ЭТИОЛОГИЯГонококк — парный кокк (диплококк) бобовидной формы, грамотрицательный, расположен внутриклеточно (в цитоплазме лейкоцитов). Основной путь заражения — половой (от инфицированного партнёра). Контагиозность инфекции для женщин составляет 50-70%, для мужчин — 25-50%. Гораздо реже гонорея передаётся бытовым путём (через грязное бельё, полотенца, мочалки), в основном у девочек. ПАТОГЕНЕЗГонококки поражают преимущественно отделы мочеполовых путей, выстланные цилиндрическим эпителием, — слизистую оболочку цервикального канала, маточных труб, уретры, парауретральные и большие вестибулярные железы. При попадании возбудителя инфекции на слизистую оболочку глаз, в том числе и при прохождении плода через инфицированные родовые пути, появляются признаки гонорейного конъюнктивита. Гонорейная инфекция в организме чаще всего распространяется по протяжению из нижних отделов в верхние. Иногда гонококки попадают в кровяное русло (обычно они гибнут под действием бактерицидной активности сыворотки), приводя к генерализации инфекции и появлению экстрагенитальных очагов поражения, среди которых чаще всего встречают поражения суставов. Реже развивается гонорейный эндокардит и менингит. Человек может заражаться и болеть гонореей многократно. |
КЛИНИЧЕСКАЯ КАРТИНА
Инкубационный период гонореи колеблется от 3 до 15 дней, реже до 1 мес.
Гонорея нижнего отдела мочеполовых путей часто протекает бессимптомно. При выраженных проявлениях болезни отмечают дизурические явления, зуд и жжение во влагалище, гноевидные сливкообразные выделения из цервикального канала.
Гонорея верхнего отдела (восходящая) обычно проявляется нарушением общего состояния, жалобами на боли внизу живота, повышением температуры тела до 39 °С, тошнотой, иногда рвотой, ознобом, жидким стулом, учащённым и болезненным мочеиспусканием, нарушением менструального цикла.
Характерные симптомы для восходящей гонореи:
- наличие кровяных выделений из половых путей;
- двустороннее поражение придатков матки;
- связь заболевания с менструацией, родами, абортами, внутриматочными вмешательствами;
- быстрый эффект от проводимой терапии.
В настоящее время гонорейный процесс не носит типичных клинических признаков, поскольку почти во всех наблюдениях обнаруживают микст инфекцию. Смешанная инфекция удлиняет инкубационный период, способствует более частому рецидивированию, затрудняет диагностику и лечение.
Хронизация воспалительного процесса приводит к нарушению менструального цикла, развитию спаечного процесса в малом тазу, что в последующем может явиться причиной бесплодия, внематочной беременности, не вынашивания беременности, синдрома хронических тазовых болей.
К клиническим проявлениям гонореи у беременных относят цервицит или вагинит, преждевременное вскрытие плодных оболочек, лихорадку во время или после родов, септический аборт.
ДИАГНОСТИКА
Основные методы лабораторной диагностики гонореи — бактериоскопический и бактериологический, направлены на обнаружение возбудителя.
Осложнения хламидиоза
Без лечения хламидиоз распространяется на другие органы мочевыделительный системы и может вызвать серьезные осложнения как у женщин, так и у мужчин.
Осложнения хламидиоза у женщин
У женщин хламидиоз может распространяться на матку, яичники или фаллопиевы (маточные) трубы, вызывая воспалительные заболевания органов малого таза. Другим осложнением является воспаление шейки матки (цервицит) или бартолиновых желез (бартолинит) преддверия влагалища. В крайне редких случаях хламидиоз у женщин может вызывать реактивный артрит.
Хламидиоз — одна из основных причин воспалительных заболеваний органов малого таза у женщин. Это воспаление матки, яичников и фаллопиевых труб. Результатом воспаления нередко становится бесплодие, хронические боли в тазу, повышенный риск выкидыша и внематочной беременности. Воспалительные заболевания таза лечатся антибиотиками, при своевременно начатом лечении риск бесплодия снижается.
Хламидиоз может вызывать воспаление шейки матки (цервицит). При цервиците женщина не всегда догадывается о болезни, но вероятными симптомами могут быть:
- выделения крови во время или после полового акта;
- выделения крови между месячными;
- чувство дискомфорта в нижней части живота;
- выделения из влагалища;
- боль во время секса.
Хламидиоз может вызывать воспаление маточных труб (сальпингит). После воспалительного процесса внутри и вокруг труб образуются спайки, нарушающие их проходимость для яйцеклеток. Как правило, это становится причиной трубного бесплодия или внематочной беременности. Непроходимость маточных труб лечится хирургическим путем.
Воспаление бартолиновых желез (бартолинит) — еще одно осложнение хламидиоза. Бартолиновы железы выделяют слизистую жидкость, которая играет роль смазки во время полового акта. Они расположены по обе стороны преддверия влагалища. Хламидии вызывают воспаление и закупорку выводных протоков желез, что приводит к формированию кист. Воспаленная киста становится болезненной, кожа вокруг краснеет, может подниматься температура. В случае нагноения кисты и образования абсцесса назначается хирургическое лечение и антибиотики.
Осложнения хламидиоза у мужчин
Уретрит — это воспаление уретры — мочеиспускательного канала, который проходит по нижней стороне пениса. Симптомы уретрита:
- белые или мутные выделения из пениса;
- боль или жжение во время мочеиспускания;
- частые позывы к мочеиспусканию;
- раздражение и болезненные ощущения в кончике пениса.
Существуют различные причины уретрита, но хламидиоз является самым распространенной из них. Хламидийный уретрит лечится антибиотиками.
Основные симптомы эпидидимита — воспаления придатка яичка — болезненная чувствительность в этой области. Придаток яичка (эпидидимис) — это небольшой орган, расположенный сзади и сверху от яичка. Там созревают и накапливаются сперматозоиды. Если воспаление также охватывает яички, это называется эпидидимоорхит.
Попадание хламидий в придатки яичка может вызывать воспаление, опухание и болезненную чувствительность мошонки. В некоторых случаях происходит покраснение кожи. Инфекция может вызывать накопление жидкости в пораженной области и даже абсцесс (скопление гноя). Без лечения эпидидимит может приводить к бесплодию.
Реактивный артрит
Хламидиоз может вызывать реактивный артрит (воспаление суставов). У мужчин нередко боль в суставах сочетается с конъюнктивитом и уретритом.


