Гипертрофия левого желудочка
Содержание:
- Признаки гипертрофии левого и правого желудочков
- ПРИМЕР 2
- Лечение
- Профилактика миокардита
- Жалобы
- За что отвечает щитовидная железа
- Диагностика заболевания
- Ревматизм или острая ревматическая лихорадка — одна из основных причин развития пороков сердца.
- Механизм развития миокардиодистрофии
- Нарушения работы
- Признаки гипертрофии левого предсердия
- Симптомы вегетативной дисфункции сердца
- Лечение
- Эхокардиография с допплеровским анализом
- Используемые источники
- Признаки и симптомы увеличения печени
- Часто задаваемые вопросы
- Факторы риска
Признаки гипертрофии левого и правого желудочков
Признаки гипертрофии левого желудочка :
- Высокий зубец R в отведениях V5 и V6, который может быть более 16 мм. Причём в V 6 этот показатель больше чем в V5 и в V4. Такие изменения на ЭКГ считаются основным признаком патологии.
- Углубление зубцов S в отведении V1 и V2, которые могут превышать 12 мм, хотя в норме должны иметь малую амплитуду
- Суммарный размер зубцов R в отведениях V5 и V6, превышает 28 мм.
- Отрицательный зубец Т в отведениях В5 и В6.
- Смещение сегмента ST в отведении в 5 ниже изолинии, а в отведении V1 и V2 – выше изолинии.
При гипертрофии левого желудочка, как и при гипертрофии левого предсердия, отмечается отклонение оси сердца влево. Поэтому самый большой зубец R будет регистрироваться в I отведении.
Признаки гипертрофии правого желудочка:
- Высокий зубец R в отведении V1 V2, который может достигать 7 мм и более.
- Глубокий зубец S в отведениях В5 и В6, который также может быть более 7 мм.
- Сумма длины зубцов R в отведении V1 и V в 5 превышает 11 мм.
- Отрицательный зубец Т в отведении V1.
- Расположение сегмента ST выше изолинии в отведениях V5 -V6 и ниже изолинии в отведении V2.
Отклонение оси сердца вправо, как и при гипертрофии правого предсердия. Самый высокий зубец R регистрируется в III отведении.
Продолжение статьи
- Текст 1. Расшифровка ЭКГ: как правильно расшифровать кардиограмму. Датчики, отведения ЭКГ.
- Текст 2. Основные элементы ЭКГ: что содержит график кардиограммы
- Текст 3. Расшифровка ЭКГ: наиболее важные показатели кардиограммы с примерами нарушений
- Текст 4. Изменения на кардиограмме при гипертрофических процессах в миокарде
- Текст 5. Изменения в кардиограмме при ишемической болезни сердца (ИБС) и инфаркте миокарда
- Текст 6. Изменения на ЭКГ при сердечных блокадах
ПРИМЕР 2
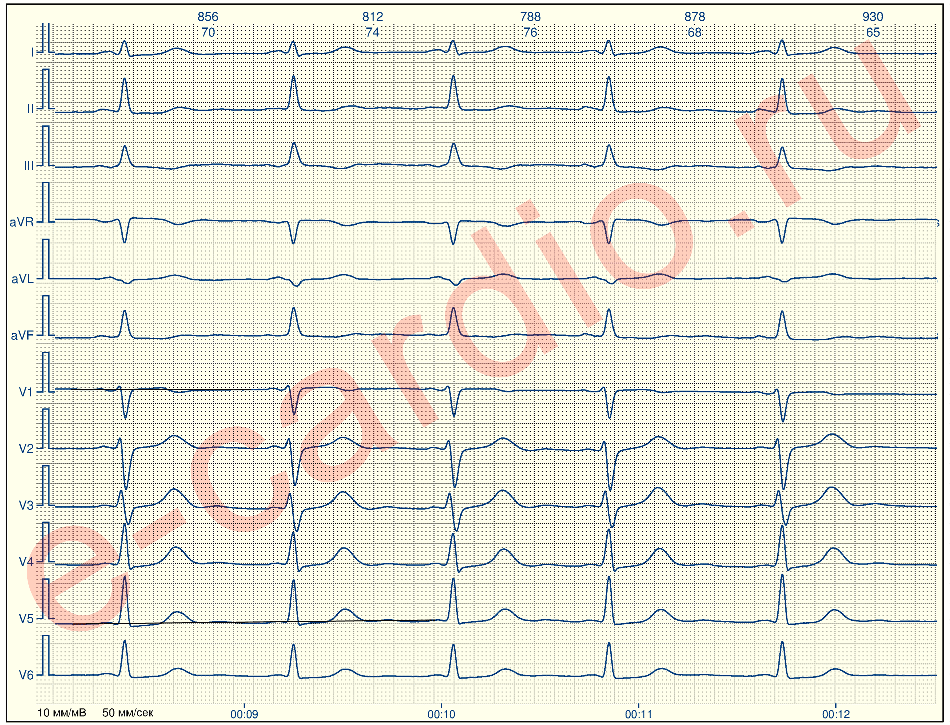
На это данной ЭКГ отсутствуют общепринятые критерии гипертрофии миокарда левого желудочка (ГМЛЖ).
1. Индекс Соколова-Лайона (ИСЛ) = SV1 (7 мм) + RV5 (12 мм) = 19 мм (норма до 38 мм)
2. Корнельское вольтажное произведение (КВП) = × QRS (80 мс) = 320 мс*мм (норма до 2440)
3. Смещение переходной зоны — имеется, RV4 < RV5 > RV6, то есть, подозрения на ГМЛЖ уместны, но написать, что она есть будет неверным.
4. Систолическая перегрузка — здесь нельзя говорить о перегрузке, так как нет признаков гипертрофии. Есть незначительная депрессия ST V5 и V6 укладывающаяся в норму.
Попробуйте пройти задание к этой теме — Задание 6.1 — Гипертрофия миокарда левого желудочка
Лечение
Лечение болезней щитовидной железы бывает консервативным и хирургическим. С помощью медикаментозной терапии нормализуют уровень тиреоидных гормонов в крови.
При гипофункции этого добиваются с помощью заместительной терапии – приема таблетированного тироксина. При гиперфункции назначат препараты из группы тиреостатиков – они контролируемо снижают выработку гормонов щитовидной железы.
В качестве дополнительного лечения опционально назначают симптоматические средства – для снижения тревожности, нормализации пульса и других проявлений патологии. При тиреоидитах показана противовоспалительная терапия.
При чрезмерном разрастании органа, образовании узлов, диффузных изменениях функциональных тканей назначают хирургическое лечение. В ходе операции орган иссекают частично либо полностью (полностью – если есть угроза жизни пациента). Для этого используют классические хирургические методики, склеротерапию (введение инъекций склерозантов), лазерную либо радиочастотную деструкцию. После вмешательства больному назначают пожизненную заместительную терапию.
Профилактика миокардита
К профилактическим мероприятиям при миокардитах можно отнести неспецифические меры, такие как: отказ от вредных привычек (особенно употребления алкоголя, наркотиков), закаливание, своевременное лечение острых инфекционных заболеваний и санация хронических очагов инфекции, вакцинация против самых распространенных инфекций (дифтерии, краснухи, гриппа).
Миокардит достаточно часто встречающаяся патология, осложняющее течение многих вирусных и бактериальных инфекции, системных и аутоиммунных заболеваний. Возможны варианты идиопатического миокардита, причина которого остается неизвестной. Болезнь заканчивается как полным выздоровлением, так и развитием тяжелой сердечной недостаточности. Исходы перенесенных миокардов — основная причина трансплантации сердца в экономически развитых странах. Постановка правильного диагноза существенно затруднена из-за отсутствия специфических симптомов, «маскировки» под другие заболевания сердца и должна проводиться только специалистами с применением всех необходимых методов диагностики.
Жалобы
У многих людей гипертрофическая кардиомиопатия не вызывает серьезных проблем со здоровьем. Тем не менее, в некоторых случаях, данная патология может вызвать серьезные неудобства, такие как одышка, боль в груди или обморок.
Людей с гипертрофической кардиомиопатией высока вероятность развития опасных нарушений сердечного ритма (аритмий), таких как желудочковая тахикардия или фибрилляция желудочков. Эти нарушения ритма могут привести к внезапной сердечной смерти. Гипертрофическая кардиомиопатия является основной причиной смерти, людей в возрасте до 30 лет. К счастью, таких смертей не очень много.
Возможные осложнения гипертрофической кардиомиопатии включают в себя:
- Аритмии. Утолщение сердечной мышцы, а также аномальное расположение клеток сердца, может нарушать нормальное функционирование электрической системы сердца, в результате чего наблюдается учащенное или неритмичное сердцебиение. Фибрилляция предсердий, желудочковая тахикардия и фибрилляция желудочков – самые распространенные среди аритмий, которые могут быть вызваны гипертрофической кардиомиопатией.
- Самое страшное осложнение гипертрофической кардиомиопатии — это внезапная смерть от остановки сердца из-за желудочковой тахикардии или фибрилляции желудочков. К сожалению, это состояние трудно предсказать. Если у вас бывают обмороки, сильное головокружение или длительное сердцебиение, вы должны не откладывать визит к врачу и обратиться за медицинской помощью.
- Затрудненный приток крови. У многих людей, утолщенный миокард вызывает замедление кровотока, увеличивая нагрузку на сердце. Это может привести к одышке при физической нагрузке, боли в груди, головокружению и обморокам.
- Проблемы с митральным клапаном. Утолщение сердечной мышцы может снижать объем левого желудочка, уменьшая свободное пространство для крови, что в свою очередь заставляет возвращаться кровь через митральный клапан обратно в предсердие. Это называется регургитацией митрального клапана. Регургитация митрального клапана может привести к другим осложнениям, таким как сердечная недостаточность или аритмии.
- Сердечная недостаточность. Сердечная недостаточность означает, что ваше сердце не может перекачивать достаточно крови, чтобы удовлетворить потребности организма. Утолщенная сердечная мышца при гипертрофической кардиомиопатии в конечном итоге становится слишком жесткой, чтобы работать эффективно, что приводит к одышке и сердечной недостаточности.
- Дилатационная кардиомиопатия. С течением времени, гипертрофированная сердечная мышца, которая сначала стала жесткой, теряет упругость и становится слабой и растягивается. Объем желудочка увеличивается, но «больная» мышца уже не в состоянии адекватно перекачивать кровь. Результатом является сердечная недостаточность.
За что отвечает щитовидная железа
Щитовидная железа хранит йод и вырабатывает тиреоидные гормоны трийодтиронин Т3 и тиреоидин Т4 (йодированные производные аминокислоты тирозина), а также гормон кальцитонин. Из фолликулов с током крови эти биологически активные вещества поступают к органам и тканям, где воздействуют на рецепторы клеток-мишеней. Так тиреоидные гормоны влияют на обмен веществ, работу сердечно-сосудистой системы, умственное и физическое развитие, состояние костной ткани.
В частности, они регулируют:
- скорость метаболизма;
- аппетит;
- распад глюкозы и усвоение ее клетками;
- всасывание питательных веществ и кишечную моторику;
- расщепление жиров;
- уровень холестерина;
- силу и частоту сердцебиений;
- частоту дыхания;
- потребление клетками кислорода;
- кровоток;
- температуру тела;
- уровень кальция в организме.
Недостаток тиреоидных гормонов во время беременности у матери может стать причиной недостаточного развития мозга у ребенка.
Диагностика заболевания
Опрос и осмотр
Диагностика миокардита представляется довольно сложной задачей. Часто не имеется никаких симптомов и заподозрить диагноз врачу по сути позволяет лишь интуиция.
При обследовании пациента врач прослушает его сердце, измерит пульс и артериальное давление. В редких случаях миокардит может быть заподозрен уже при осмотре. Например, при аллергическом миокардите на коже будет видна сыпь. Также можно выявить признаки других болезней, по отношению к которым миокардит развился вторично. На тяжелый миокардит могут указывать резко появившиеся жалобы со стороны сердца.
Лабораторное обследование
- В клиническом анализе крови при миокардите видны признаки воспаления: повышение уровня лейкоцитов и СОЭ.
- Анализ крови на предсердный натрий-уретический пептид или N-терминальный фрагмент предсердного натрийуретического пептида. Это маркеры сердечной недостаточности, образуются в организме при ухудшении функции сердца.
- Определение уровня тропонинов Т и I в крови. Это белки, входящие в состав сердечной мышцы, их уровень в крови повышается в несколько раз при разрушении клеток сердца. Повышение тропонинов возможно и при инфаркте миокарда, и при миокардите.
- При подозрении на инфекционный миокардит выполняют анализы на антитела к возможным возбудителям и/или посев крови. Однако найти возбудителя удается далеко не всегда ввиду их огромного разнообразия.
Функциональная, лучевая и инструментальная диагностика
Биопсия миокарда (взятие образца сердечной мышцы с последующим исследованием под микроскопом) — золотой стандарт диагностики миокардита. Только при исследовании с микроскопом можно точно сказать, что сердечная мышца поражена воспалением. Но это сложно и небезопасно, поэтому его оставляют на крайние случаи. В рутинной же практике для диагностики миокардита пользуются более простыми методами.
- ЭКГ позволяет заподозрить неполадки с сердцем и ограничить круг поиска. Признаки миокардита на ЭКГ неспецифичны, они похожи и на инфаркт миокарда, и на нарушения проводимости. При легкой степени миокардита на ЭКГ и вовсе может не наблюдаться никаких отклонений.
- УЗИ сердца. Показывает состояние сердечной мышцы и клапанов сердца, а также нарушения тока крови. Позволяет в большинстве случаев подтвердить или исключить инфаркт миокарда. Однако метод имеет довольно низкую разрешающую способность при миокардите.
- МРТ сердца. Позволяет рассмотреть сердечную мышцу более детально, чем УЗИ, найти место ее воспаления и повреждения. Наиболее точно работает в сочетании с радиоизотопными препаратами.
- Радиоизотопная диагностика. Специальные радиоизотопные препараты вводят внутривенно, после чего выполняется МРТ сердца. Участки воспаления в сердечной мышце сильнее накапливают изотопы и обнаруживают себя на снимках.
Несмотря на большой прогресс в методах диагностики, примерно в половине случаев удается установить только общий диагноз — “миокардит”, а точная его причина остается неизвестной.
Ревматизм или острая ревматическая лихорадка — одна из основных причин развития пороков сердца.
Поражение сердца при ревматизме – КАРДИТ, является наиболее характерным и значимым признаком и большим диагностическим критерием при диагностике.
У больных ревматизмом, дополнительно перенёсших ангину, в 20-30% случаев развиваются пороки сердца. Поражение сердечной мышцы начинается с внутренних слоёв сердца – эндокардита, с распространением на все слои сердца и переходом на клапанный аппарат с развитием пороков сердца.
Поражение клапанов начинается с недостаточности митрального и аортального клапанов. В основе этого процесса находится так называемое «набухание клапанного аппарата», это явление в 50% случаев является обратимым. Но, в некоторых случаях, из-за высокой степени недостаточности и при разрыве хорд клапанов сердца, может приводить к острой сердечной недостаточности, которая является угрожающей жизни ситуацией. Митральный клапан поражаются в 60%, аортальный и митральный клапана в 30%, а изолированно аортальный клапан в 10% случаев.
Со временем, пороки сердца приводят к декомпенсации кровообращения и хронической сердечной недостаточности, в свою очередь это приводит к инвалидизации пациента и возможно летальному исходу.
Механизм развития миокардиодистрофии
Механизм развития миокардиодистрофии не зависит от причины, вызвавшей заболевание. Он включает следующие этапы.
- Нарушение нервной и гормональной регуляции работы сердца. Сердце находится под воздействием адреналина и симпатической нервной системы. Они усиливают сокращение сердца и постепенно приводят к его истощению.
- Сердце хуже усваивает кислород. Одновременно потребность миокарда в кислороде возрастает.
- Внутри клеток сердца происходит ряд изменений: повышается уровень кальция, что нарушает расслабление миофибрилл. Ухудшается тканевое дыхание. Активируются кальций-зависимые протеазы. Это вещества, разрушающие структуры (митохондрии, миофибриллы) клеток сердца.
- В результате нарушения жирового обмена клетках накапливаются свободные радикалы, которые продолжают разрушать миокард.
- Из поврежденных лизосом высвобождаются ферменты, разрушающие структуру клетки.
- В результате этих процессов резко сокращается количество функционирующих кардиомиоцитов и клеток проводящей системы сердца.
Нарушения работы
Выработку Т3 и Т4 регулирует тиреотропный гормон гипофиза ТТГ. Работа щитовидки чаще нарушается с возрастом или из-за патологий других органов. При снижении выработки тиреоидных гормонов развивается гипотиреоз. При увеличении синтеза Т3 и/или Т4 диагностируют гипертиреоз, или тиреотоксикоз.
В 70-80 % случаев причины гипертиреоза – патологии щитовидной железы:
- эндемический зоб – увеличение органа из-за нехватки йода;
- диффузный токсический зоб – поражение органа клетками собственного иммунитета;
- узловой зоб, тиреотоксическая аденома, другие доброкачественные и злокачественные опухоли.
Болезнь развивается преимущественно в возрасте 20-50 лет, у женщин в 10 раз чаще, чем у мужчин.
При гипотиреозе замедляется обмен веществ. Состояние в 99 % случаев развивается из-за поражения щитовидки – травматического, лучевого, инфекционного или аутоиммунного, а также из-за дефицита йода в организме или приема некоторых лекарств. У 1 % пациентов причина гипотиреоза – поражение гипоталамуса или гипофиза. Поражения гипофиза сопровождаются повышением уровня ТТГ.
Признаки гипертрофии левого предсердия
Признаки гипертрофии левого предсердия:
- Двухфазный двугорбый зубец P, длина которого увеличена и превышает 0,12 секунд нормы. Левый желудочек сжимается слишком сильно и долго, что и вызывает отклонения в этой части кардиограммы. Изменённый зубец называют митральным, поскольку он часто связан с пороками митрального клапана, расположенного между левым желудочком и левым предсердием. Отклонения в кардиограмме регистрируется в отведениях I,II, V5, V6, AVL.
- Зубец P в отведении V1 имеет характерную двухфазную форму или может быть даже отрицательным.
- Ось сердца отклонена влево. Поэтому самый большой зубец R будет регистрироваться в I отведении.
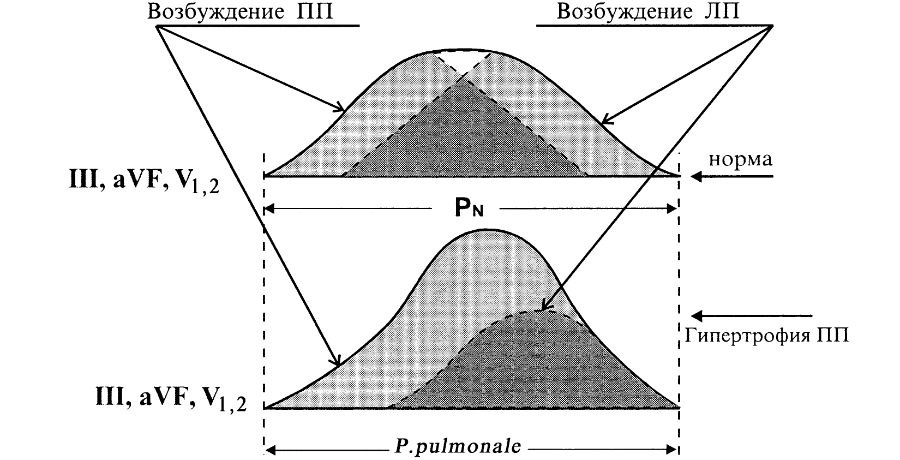 Формирование зубцов Р в норме и при гипертрофии ПП
Формирование зубцов Р в норме и при гипертрофии ПП
Симптомы вегетативной дисфункции сердца
Симптоматику вегетативной дисфункции выявить достаточно просто, однако для окончательного установления диагноза врачу нужно точно ответить на следующие вопросы: являются ли данные симптомы признаком самостоятельной болезни или же проявлением другого, соматического, неврологического, психического заболевания? Могут ли они означать наличие патологии ССС (сердечно-сосудистой системы): гипертония, ИБС, клапанные пороки, воспаление миокарда?
При установке диагноза вегетативной дисфункции учитывают:
- множественность и разнообразие жалоб, преимущественно касающихся ССС;
- продолжительное течение с эпизодами обострений и затуханием симптоматики;
- не приводит к осложнениям (сердечная недостаточность);
- несовпадение между жалобами и объективными данными, результатами обследования.
Выделяют основные и дополнительные диагностические признаки вегетативной дисфункции. Достоверным можно считать диагноз при наличии двух и больше основных и 2-х дополнительных признаков.
Основные признаки:
- боли в прекардиальной области различного характера (давящие, колющие, пекущие, режущие, сверлящие, ноющие);
- дыхательные расстройства — одышка, чувство нехватки воздуха, неудовлетворенность вдохом, не связанные с физическими нагрузками;
- нестабильность АД и пульса, неадекватное изменение их в ответ на физнагрузку, приступы учащенного сердцебиения;
- неспецифические видоизменения сегмента ST, зубца T на электрокардиограмме, синдром ранней реполяризации желудочков;
- восстановление отрицательного зубца Т на электрокардиограмме после физической нагрузки, положительные ортостатическая и гипервентиляционные пробы с бетаадреноблокаторами.
Дополнительные признаки:
- тахи- или брадикардия, перебои в работе сердца;
- лабильность температуры тела, субфебрилитет, приливы жара, ознобы, боли в мышцах, парестезии;
- головокружения, пресинкопальные и синкопальные состояния (обмороки);
- эмоциональная неустойчивость, чувство тревоги, страха, повышенная раздражительность, плаксивость;
- общая слабость, утомляемость, понижение работоспособности; отсутствие признаков органической патологии со стороны сердечно-сосудистой системы, нервной системы, психических расстройств.
Также есть признаки, наличие которых со стопроцентной вероятностью исключает диагноз вегетативной дисфункции. Выявляются они при осмотре и дополнительном обследовании. Это отеки ног, влажные хрипы в легких, аускультативные шумы в диастолу, увеличение сердца (гипертрофия, дилатация), изменения на ЭКГ (блокада левой ножки п.Гиса, АВ-блокада II-III степени, очаговые изменения, смещение сегмента ST, нарушения ритма кроме единичной экстрасистолии), изменения в анализах крови.
Лечение
Цели лечения гипертрофической кардиомиопатии — облегчение симптомов и профилактика внезапной сердечной смерти у лиц с высокой степенью риска.
Варианты лечения гипертрофической кардиомиопатии разнообразны.
Резекция межжелудочковой перегородки
- Лечение препаратами. Различные медицинские препараты помогают расслабить миокард и привести к замедлению ЧСС так, что сердце начинает работать более эффективно. В настоящее время распространены бета-блокаторы, блокаторы кальциевых каналов и антиаритмические препараты.
- Резекция межжелудочковой перегородки. Это открытая операция на сердце, при которой хирург удаляет часть утолщенной межжелудочковой перегородки. Данная операция улучшает кровоток и снижает митральную регургитацию. Ее используют, если препараты не облегчают симптомы.
- Электрическая абляция – процедура, при которой токами низкой частоты разрушаются зоны в сердечной мышце, участвующие в развитии нарушений ритма сердечных сокращений. Редко во время данной манипуляции появляется необходимость в установке искусственного водителя ритма, регулирующего частоту сокращений сердца. В наше время этот вид лечения очень распространен.
- Установка искусственного водителя ритма – процедура, выполняемая под местной анестезией и заключающаяся в подкожной установке аппарата регулирующего частоту сердечных сокращений. Часто используется у пациентов с тяжелыми сопутствующими заболеваниями, для которых риск открытой операции на сердце очень высок.
- Установка дефибриллятора – манипуляция, похожая на установку искусственного водителя ритма, но в данном случае действие дефибриллятора направлено на восстановление нормальной частоты сердечных сокращений при развитии жизнеугрожающих нарушений ритма.
Кандидатами для хирургического лечения могут быть лица:
- перенесшие остановку сердца;
- один или более членов семьи которых умерли внезапной смертью вследствие гипертрофической кардиомиопатии;
- с необъяснимыми обмороками;
- с крайне сильным утолщением стенки левого желудочка.
Эхокардиография с допплеровским анализом
Допплер-эхокардиография – это вариант УЗ-исследования, позволяющий оценить кровоток (скорость и турбулентность) в полостях и крупных сосудах сердца. В основе метода – эффект Допплера: скорость движения объекта влияет на частоту подаваемого сигнала. Такой вариант эхокардиографии обладает высокой информативностью и безопасностью, поэтому его назначают в обязательном порядке беременным женщинам и детям.
Преимущества метода:
- неинвазивность;
- быстрая обработка информации в режиме реального времени;
- точность.
Обследование помогает выявить:
- патологические кровотоки;
- пролапс митрального клапана;
- тромбы и аневризмы сердца;
- пороки, врожденные и приобретенные.
Три основных режима эхокардиографии с допплеровским анализом:
- Импульсно-волновая. Диагностика низкоскоростных потоков.
- Постоянная волновая. Оценка скорости кровотока в аорте (диагностика аортального стеноза).
- Цветное картирование. Визуализация клапанных и турбулентных потоков в месте закупорки. Диагностика тромбов, аневризм, атеросклеротических бляшек, определение характера новообразования.
Используемые источники
- Williams B, Mancia G, Spiering W, et al. 2018 Practice Guidelines for the management of arterial hypertension of the European Society of Hypertension and the European Society of Cardiology: ESH/ESC Task Force for the Management of Arterial Hypertension. J Hypertens 2018;36(12):2284-309.
- Kawel-Boehm N, Maceira A, Valsangiacomo-Buechel ER, et al. Normal values for cardiovascular magnetic resonance in adults and children. J Cardiovasc Magn Reson 2015;17:29.
- The Task Force for the Diagnosis and Management of Hypertrophic Cardio myopathy of the European Society of Cardiology (ESC). 2014 ESC Guidelines on diagnosis and management of hypertrophic cardiomyopathy. Europ Heart J 2014;35:2733–79.
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю. Гипертрофическая кардиопатия. М., 2011.
- Olivotto I, Girolami F, Ackerman MJ, et al. Myofilament protein gene mutation screening and outcome of patients with hypertrophic cardiomyopathy. Mayo Clin Proc 2008;83:630–8.
- Беленков Ю.Н., Привалова Е.В., Каплунова В.Ю., Фомин А.А. Гипертро фи ческая кардиомиопатия, особенности течения при длительном наблюдении. Терапевтический архив 2008;80(8):18-25. .
- Ommen SR, Maron BJ, Olivotto I, et al. Long-term effects of surgical septal myectomyon survival in patients with obstructive hypertrophic cardiomyopathy. J Am Coll Cardiol 2005;46:470–6.
- Spirito P, Pelliccia A, Proschan MA, et al. Morphology of the «athlete’s heart»assessed by echocardiography in 947 elite athletes representing 27 sports. Am J Cardiol 1994;74(8):802-6.
- Мухин Н.А., Моисеев В.С., Моисеев С.В. и др. Диагностика и лечение бо лез ни Фабри. Клин фармакол тер 2013;22(2):11-20. .
- Моисеев С.В. Поражение сердца при болезни Фабри: как заподозрить, диаг ностировать и лечить? Клин фармакол тер 2012;21(3):72-7. .
- Orteu CH, Jansen T, Lidove O, et al. Fabry disease and the skin: data from FOS, the Fabry outcome survey. Br J Dermatol 2007;157:331-7.
- Моисеев С.В., Исмаилова Д.С., Моисеев А.С. и др. Вихревидная кератопатия (cornea verticillata) при болезни Фабри. Терапевтический архив 2018;12:17-22. .
- Germain DP, Weidemann F, Abiose A, et al.; on behalf of the Fabry Registry. Analysis of left ventricular mass in untreated men and in men treated with agalsidase-beta: data from the Fabry Registry. Genet Med 2013;15(12):958-65.
- Donnelly JP, Hanna M. Cardiac amyloidosis: An update on diagnosis and treatment. Cleve Clin J Med 2017;84(12 Suppl 3):12-26.
- Patel AR, Kramer CM. Role of cardiac magnetic resonance in the diagnosis and prognosis of nonischemic cardiomyopathy. JACC Cardiovasc Imaging 2017;10(10 Pt A):1180–93.
- Wechalekar AD, Gillmore JD, Hawkins PN. Systemic amyloidosis. Lancet 2016; 387:2641-54.
- Рамеев В.В. Современные методы диагностики и лечения транстиретинового наследственного амилоидоза. Manage pain 2018;1:20-4. .
- Gillmore JD, Maurer MS, Falk RH, et al. Nonbiopsy diagnosis of cardiac transthyretin amyloidosis. Circulation 2016;133:2404–12.
Признаки и симптомы увеличения печени
Если печень увеличена совсем немного, в большинстве случаев это не вызывает вообще никаких симптомов. Но при сильной гепатомегалии печени могут появляться:
- Ощущение полноты в области печени;
- Абдоминальный дискомфорт;
- В зависимости от конкретной причины увеличения печени – симптомы первичных заболеваний. Это могут быть желтуха, усталость и слабость, тошнота, потеря веса.
В ходе медицинского обследования врач может обнаружить увеличение печени с правой стороны живота. Чтобы точно установить причину гепатомегалии печени, могут проводиться самые разные анализы, исследования и тесты:
- Анализы крови для проверки на ферменты печени и другие нарушения, связанные с заболеваниями печени;
- Компьютерная томография, МРТ или УЗИ для визуальной оценки состояния печени;
- ЭРХПГ – обследование для обнаружения проблем с желчными протоками;
- Биопсия печени – взятие небольшого образца тканей печени дл исследования под микроскопом и проверки на рак или жировую дистрофию печени.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Факторы риска
Гипертрофической кардиомиопатии подвержены мужчины и женщины в равной степени.
Заболевание передается, как правило, по наследству. Существует 50% вероятность того, что дети тех, кто страдает гипертрофической кардиомиопатией будет наследовать генетическую мутацию приводящую впоследствии к развитию заболевания. Братья и сестры тех, кто страдает гипертрофической кардиомиопатией, также подвержены риску. Как следствие, близким родственникам тех, кто страдает гипертрофической кардиомиопатией, настоятельно рекомендуется обратиться к врачу для исключения заболевания.


