У ребенка покраснела попа и чешется: фото, чем мазать и лечить красную попу? причины покраснения попы у ребенка и противовоспалительные средства для лечения
Содержание:
- Противопоказано ли введение живых противовирусных вакцин во время беременности?
- Содержание статьи
- Симптомы сухого кашля у детей при различных заболеваниях дыхательных путей
- Диагностика
- Какие бывают осложнения?
- Чем поможет укроп от недержания мочи
- Правильный уход за кожей
- Классификация заболевания
- Особенности течения острого формы у детей
- Ягодицы
- Сыпь при инфекционных заболеваниях
- Почему сыпь появляется у детей?
- Лечение блефарита
- Преимущества частного медицинского приема
- Симптомы
- Полезные советы родителям
- Первая помощь
- Что нельзя делать
- Симптомы ожогов
- Какая диета необходима при шелушении кожи
- Внешние факторы
Противопоказано ли введение живых противовирусных вакцин во время беременности?
Считалось, что беременность является противопоказанием к проведению вакцинации живыми вирусными вакцинами в связи с теоретическим риском проникновения вируса через плаценту и внутриутробного инфицирования плода. Живые вирусные вакцины включают аттенуированную вакцину против гриппа (LAIV) вакцину MMR (корь, краснуха, эпидемический паротит), вакцину против ветряной оспы, натуральной оспы и туберкулеза (БЦЖ)
В современных руководствах высказываются предположения, что при назначении живых вирусных вакцин во время беременности необходимо проявлять осторожность. Консультативный совет по иммунизации США (ACIP) Центра по Контролю за заболеваниями (CDC), не считает проведение вакцинации показанием к прерыванию беременности
С 1979 по 1980 гг. СDC тщательно отслеживало влияние вакцины RA 27/3 (живая вакцина против вируса краснухи), введенной женщинам в течение трех месяцев до или после зачатия; данных о влиянии вакцины на развитие врожденных пороков или синдрома врожденной краснухи не получено . Беременные женщины также хорошо переносили введение живой аттенуированной вакцины против полиомиелита .
При назначении живых вирусных вакцин (например, краснуха, ветряная оспа, ОПВ) при прививки их беременным женщинам, не отмечалось увеличения частоты побочных проявлений у плода или новорожденного. Некоторые из этих вакцин (например, ОПВ, желтая лихорадка) показаны беременным женщинам а случаях высокого риска контакта с инфекцией.
Единственной живой противовирусной вакциной, обладающей токсичностью по отношению к плоду, остается вакцина против натуральной оспы. Эти вакцина не должна использования у женщин детородного возраста без проведения соответствующих тостов, подтверждающих отсутствие беременности, а также не должна назначаться членам семьи беременной женщины.
Содержание статьи
Мочекаменная болезнь у детей – это хроническая патология, при которой в мочевой системе образуются конкременты, больше известные как камни. В свою очередь, камни – это плотное скопление солевых и кислотных органический соединений, которое формируется в почках, мочевом пузыре или мочеточниках. Развивается болезнь из-за нарушений обменных процессов в мочевой системе и организме ребенка. Основная сложность терапии заключается в склонности патологии к рецидивированию, из-за которой многие лечебные методы оказываются неэффективными.
Патология представляет собой одно из самых частых заболеваний мочевыделительной системы. Чаще всего камни у детей развиваются в верхних мочевых путях. Преимущественно мочекаменная болезнь сопровождается развитием инфекции – пиелоциститом, пиелонефритом и др.
Болезнь может возникать даже у грудничков, но чаще всего развивается в возрасте от 3 до 11 лет. С одинаковой частотой диагностируется у мальчиков и у девочек, несмотря на то что у взрослых патология зачастую поражает мужчин.
Симптомы сухого кашля у детей при различных заболеваниях дыхательных путей
Сухой детский кашель сигнализирует о том, что дыхательные пути не освобождаются от мокроты, а значит, происходит ее застой, который может привести к бронхиту или пневмонии. Распознать его легко: першение в горле, невозможность откашляться, приступы сухого кашля у ребенка, которые повторяются снова и снова. Такой кашель усиливается в теплой комнате и непосредственно после того, как малыш ложится спать.
ОРЗ и ОРВИ
При ОРЗ, ОРВИ сухой непродуктивный кашель причиняет ребенку много страданий. Может повышаться температура до высоких значений, и тогда родителям приходится вызывать неотложную помощь, чтобы нормализовать состояние малыша. Сухой кашель раздражает слизистую глотки, от него повышается давление.
- ломотой в теле;
- головными болями;
- расстройством стула;
- насморком;
- осиплостью голоса;
- увеличением глоточных миндалин;
- заложенностью носа;
- повышением температуры;
- увеличением аденоидов;
- ознобом, признаками лихорадки;
- потерей аппетита;
- покраснением горла, появлением белого налета на языке.
Чем младше ребенок, тем сложнее он переносит вирусные инфекции наподобие ОРВИ и ОРЗ, которые без лечения могут осложняться болезнями верхних дыхательных путей, протекающими, как правило, хронически, с частыми обострениями и упорным кашлем. Вылечить его бывает довольно сложно. Каждый родитель стремится помочь своему ребенку, приобретая средства от сухого кашля у детей, но с медикаментами лучше не шутить. Назначать их должен только врач.
Бронхиты и трахеиты
Трахеит и бронхит — распространенные осложнения ОРЗ, гриппа, ОРВИ и других вирусных инфекций. Иногда заболевания протекают самостоятельно, но это случается редко. При трахеите инфекционные возбудители вызывают воспаление трахеи — трубочки, соединяющей бронхи и гортань. Кашель при этом заболевании сухой, мучительный, усиливается ночью и утром. Температура остается в пределах нормы, могут возникать боли за грудиной.При бронхите кашель сухой обычно первые дни болезни, а потом он становится влажным, и мокрота начинает активно отходить. Дополнительно у ребенка наблюдаются насморк, першение в горле, головные боли, слабость, повышенная утомляемость.
Ларингит и фарингит
При ларингите (воспаление слизистой гортани) кашель у ребенка сухой, приступообразный и мучительный, мокрота плохо отделяется из-за ее повышенной вязкости. При этом может развиться саднение в горле, нередко появляется головная боль. При обострении ларингита температура тела часто повышается, миндалины могут быть отечными и красными, как и голосовые связки.Фарингит (воспаление глотки) протекает с сухим кашлем, покраснением задней стенки глотки, повышением температуры и чувством першения в горле. Мокрота в большинстве случаев не выделяется, если только заболевание не протекает на фоне других инфекций.
Диагностика
Для диагностики большое значение имеет история заболевания и врачу необходима следующая информация:
- Подробное описание симптомов у ребенка
- Связь симптомов с физическими нагрузками
- Информация о наличии медицинских проблем в прошлом (особенно перенесенные травмы)
- Информация о медицинских проблемах в семье
- Все лекарственные препараты и пищевые добавки, которые принимает ребенок.
Для диагностики болезни Осгуда-Шлаттера болезни, врач проведет осмотр коленного сустава ребенка, что позволит определить наличие отека, болезненности, покраснения. Кроме того, будет оценен объем движений в колене и бедре. Из инструментальных методов диагностики чаще всего применяется рентгенография коленного сустава и голени, позволяющее визуализировать область прикрепления сухожилия надколенника к большеберцовой кости.
Какие бывают осложнения?
При несвоевременной диагностике острый аппендицит у детей вызывает осложнения. Это заболевание поражает чаще всего малышей старше трех лет и подростков. К сожалению, из-за трудности диагностики и желания ребенка зачастую скрыть тревожные симптомы от родителей возникают различные осложнения. Они могут проявляться во время операции или после нее:
- нагноение и медленное заживление швов;
- отек и гематомы в области послеоперационной раны;
- абсцессы под диафрагмой;
- другие осложнения в брюшной полости.
Наиболее часто образуются гематомы и отек. Они удерживаются несколько дней после хирургического вмешательства, с течением времени рассасываются самостоятельно.
Также распространено нагноение швов. Оно появляется, если в ходе операции не весь гной удалили из брюшной полости в случае разрыва отростка. Чтобы устранить нагноение, снимаются швы, промывается послеоперационная рана, назначают антибиотики.
К другим осложнениям, часто возникающим у детей, относят абсцесс, перитонит, кровотечения, включая внутренние. Они проявляются примерно через неделю после операции.
Чем поможет укроп от недержания мочи
Благодаря разнообразному набору витамин и минеральных веществ укроп может повлиять на течение энуреза, улучшить клиническую картину, сократить сроки наступления ремиссии, предупредить хронизацию основного заболевания и возможные осложнения. Народное средство полезно в том случае, когда непроизвольное мочеиспускание стало следствием заболеваний почек, мочевого пузыря, мочевыводящих путей.

Основные действия укропа при недержании мочи:
- усиливает выделение мочи, блокирует обратное всасывание хлорида натрия;
- регулирует синтез антидиуретического гормона;
- стимулирует обмен веществ;
- нормализует водно-солевой баланс;
- защищает от мочеполовых инфекций, сдерживает их рост и распространение по организму;
- купирует воспаление;
- снижает интенсивность боли;
- расслабляет гладкую мускулатуру, облегчает течение или прекращает спазм;
- повышает функциональность почек, надпочечников, мочевого пузыря;
- укрепляет иммунитет.
Принцип действия
Наибольшую ценность для лечения энуреза представляют содержащиеся в составе растения кальций, калий, натрий, магний, ретинол, аскорбиновая и фолиевая кислоты, витамины группы В. Соли калия и натрия восстанавливают водно-солевой баланс, без которого невозможно нормальное контролируемое мочеиспускание. Кроме того, минеральные соли в некоторой степени восполняют дефицит калия и натрия, которые вымываются из организма при бесконтрольном опорожнении мочевого пузыря, что в итоге усиливает симптомы заболевания.
Когда энурез развивается вследствие стресса, неблагоприятных психологических факторов, нарушения сна, укроп действует как успокоительное средство на центральную нервную систему, только в сравнении с лекарственными препаратами оказывает меньшую нагрузку на поджелудочную железу, почки и печень. Растительные компоненты усиливают торможение в ЦНС, ослабляют проявления возбуждения и агрессии, снимают раздражительность, снижают интенсивность сердцебиения.
Укроп полезен при энурезе, развившемся на фоне инфекций мочевыводящих путей. Обладая антимикробным действием, активные компоненты растения уничтожают патогенные микроорганизмы, сдерживают их распространение в рядом расположенные отделы мочевой системы.
Лечебные свойства укропа
Укроп и его семена используют в народной медицине для лечения широкого круга заболеваний. Все части растения служат хорошей профилактикой сердечно-сосудистых патологий: укрепляют стенки сосудов, повышают их прочность, снижают концентрацию холестерина, приводят в норму кровообращение, в некоторой степени обладают сосудорасширяющим действием, благодаря чему усиливается поступление кислорода и питательных веществ к тканям и органам.

Полезен укроп для пищеварительной системы. Растительная клетчатка в составе действует подобно губке, очищая печеночную систему, почки, кровь, и выводит из кишечника шлаки и токсины. Кроме того, она обеспечивает быстрое и длительное насыщение, ускоряет процесс расщепления жиров, активизирует обмен веществ, улучшает пищеварение, что, в свою очередь, способствует похудению.
Укропную воду применяют при повышенном газообразовании у новорожденных. Взрослым народное средство рекомендовано при заболеваниях пищеварительной системы, сопровождающихся болезненным спазмом, метеоризмом, нарушением процесса пищеварения. Назначают укропную воду для нормализации аппетита.
Укроп обладает мочегонным, ветрогонным, спазмолитическим действием, выравнивает пониженное давление до нормальных показателей, успокаивает нервную систему при неврозах и стрессах. Настой семян употребляют внутрь и наружно как ранозаживляющее средство, при аллергическом зуде, кожных заболеваниях. За счет способности усиливать выделение жидкой части бронхиального секрета, тем самым разжижая мокроту и облегчая ее выведение, укроп используют для лечения инфекционных и простудных заболеваний верхних дыхательных путей, бронхита без отделения мокроты.
Правильный уход за кожей
В борьбе с шелушениями важную роль играют эмоленты, косметические продукты, сочетающие в себе эффективные смягчающие, увлажняющие, регенерирующие и антиоксидантные компоненты.. Подходящие для любого возраста эмоленты можно подобрать в серии средств Эмолиум. Они предназначены для ежедневного ухода за самой требовательной (сухой, чувствительной, раздражённой, атопичной) кожей взрослых и детей. . Косметические средства Эмолиум разработаны совместно с дерматологами и педиатрами и представлены 3мя сериями для различных состояний кожи.
Например, Эмульсия для купания Эмолиум подходит для применения у детей с первых дней жизни. Она предназначена для смягчения жесткой воды и мягкого очищения сухой и чувствительной кожи взрослых и детей, может применяться ежедневно при атопическом дерматите и других заболеваниях, а также при сухой, шелушащейся, раздраженной коже. Подробнее об этом и других средствах Эмолиум можно узнать по этой ссылке https://www.emolium.ru/products/.
Классификация заболевания
Существует четыре основных вида потницы, которые отличаются между собой характером сыпи, продолжительностью развития и тяжестью проявления симптоматики:
- Кристаллическая. Сопровождается развитием пузырьковой сыпи, которая чаще всего проявляется на голове, за ушами, на шее. Возможна и другая локализация высыпаний. Спустя 2-3 дня после появления пузырьки подсыхают и начинают шелушиться. Так как раздражение не сопровождается воспалением или инфекцией, кристаллическая форма является самой простой и безобидной.
- Красная. Более сложный вид, при котором пот воздействует на кожу более длительное время и, соответственно, вызывает более сильное раздражение. Сыпь в виде небольших воспаленных бугорков провоцирует небольшой отек и сопровождается зудом, жжением, дискомфортом. Длится около двух недель.
- Белая потница, или везикулопустулез. При таком типе на коже появляются пузырьки с беловатым или желтоватым заполнением. Когда пузырек лопается, после него остается светлый налет. Наличие окраса в пузырьковой жидкости говорит о том, что к высыпаниям присоединилась инфекция, зачастую – стафилококковая.
- Глубокая. В большинстве случаев потница вызывает только поверхностное поражение кожного покрова. При глубокой форме патологии страдают глубинные слои кожи. Болезнь сопровождается волдырями, наполненными светлым содержимым, которые рассасываются или самопроизвольно лопаются.
Особенности течения острого формы у детей
Первичная диагностика аппендицита у детей старше 7 лет осложнена. Хотя болезнь в этом возрасте развивается почти как у взрослых, дети испытывают большой страх перед докторами, госпитализацией, операцией. Поэтому они могут говорить, что боль прошла, самочувствие нормализовалось.
Как правило, первые признаки аппендицита появляются у детей внезапно: дома, в школе, на прогулке. Если речь идет о малышах до 3 лет, не имеющих возможности внятно описать свои ощущения, то родители должны распознать следующие тревожные симптомы:
Если ребенок жалуется на боль, капризничает, попробуйте положить его на левый бок. В таком положении боль уменьшится, Вы сразу заметите положительные изменения в поведении малыша. Данный фактор является поводом для незамедлительного обращения к врачу для дальнейшего лечения.
Первые симптомы аппендицита у детей:
- боль в животе (на 3-4 см выше пупка);
- вялость, слабость, тошнота, повышенная температура;
- нетерпение прикосновений к животу.
Ягодицы
Покраснение кожи на попе у ребенка – это результат опрелостей (пеленочного дерматита). Кожа краснеет в области промежности или в складках, где больше всего скапливается влага. Обычно малыш негативно реагирует на прикосновения при смене подгузника, подмывании после дефекации.
Повышенный риск появления опрелостей на ягодицах возникает при нарушениях в работе системы пищеварения. Частый редкий стул раздражающе действует на нежную кожу малыша, вызывая покраснение кожных покровов. В этом случае помочь может пересмотр системы питания ребенка.
Причинами появления покраснения ягодиц у малыша могут быть:
- неправильно подобранный подгузник;
- повышенная температура в помещении, когда у ребенка возникает потница;
- прием некоторых лекарств;
- переход на новую молочную смесь;
- неправильный подбор моющих средств и косметики для ухода за кожей;
- крапивница;
- грибковые заболевания.
Если покраснение не связано с физиологическими причинами, ребенка нужно показать врачу.
Сыпь при инфекционных заболеваниях
Сыпь при инфекционных заболеваниях сопровождается увеличением лимфоузлов, слабостью, утомляемостью, тошнотой и диареей, высокой температурой. Форма и локализация высыпаний зависит от вида инфекции, вызвавшей эту сыпь.
Болезни, сопровождающиеся кожными высыпаниями:
- Корь. Высыпания в виде папул появляются на 3-4 сутки за ушами, в области переносицы. И очень быстро сыпь распространяется на все лицо. Затем она переходит на верх спины, грудь, в последнюю очередь – на стопы и кисти рук.
- Краснуха. Сыпь мелкопятнистая, бледно-розовая. Локализуется на коже ягодиц в сгибах локтей и колен. На вторые сутки покрывает поверхность тела и конечностей.
- Скарлатина. Высыпания сплошные в виде покраснения из точек красного цвета. Сначала сыпь яркая, потом бледнеет и затем становится коричневатой. Сначала покрывается лицо, потом шея, грудь, верх спины. А потом – на бедрах и предплечьях.
- Ветряная оспа. Очень заразное заболевание с появлением везикул на волосистой части головы, в паховой области, на по всему телу, кроме ладоней и стоп.
- Герпес. Сыпь мелкая с жидкостью внутри. Очень болезненная. Образуется чаще на слизистой губ, на носу, половых органах. Сопровождается зудом и жжением.
Есть много других инфекционных заболеваний с сыпью на теле. Среди них менингит, мононуклеоз, пневмония. Протекает болезнь с явными симптомами общей интоксикации организма.
Почему сыпь появляется у детей?

В зависимости от возраста, сыпь может быть вызвана следующими факторами:
- До года пеленочный дерматит — основная причина сыпи на ягодицах у ребенка. Вина здесь лежит только на матери. Он возникает от раздражающего действия мочи, кала, пота, перегрева. Особенно, если мама ленится вовремя сменить ребенку подгузники.
- До 2 лет. В этом возрасте рацион уже расширен, но попа по-прежнему мало и редко обрабатывается, мать отмахивается от ухода, думая, что вся ее задача только в надевании памперса малышу.
- Дети 3 лет идут в детсад, при этом увеличивается возможность заражения гельминтами.
- С 4 до 6 лет дети активны, находятся в коллективе, что увеличивает риск инфекций и контактных дерматитов. Расширение рациона приводит к повышению риска аллергий.
Лечение блефарита
При аллергической форме болезни рекомендуется полное исключение выявленного аллергена. Также в число рекомендаций могут входить, в зависимости от вида блефарита:
- применение крема для век;
- специальный шампунь при себорейной форме;
- массаж век;
- укрепление иммунитета;
- наружная обработка век и/или ресниц;
- применение мазей;
- противомикробные капли для глаз;
- корректировка рациона;
- физиотерапия (электрофорез, УВЧ, магнитотерапия, лечение ультрафиолетом, дарсонваль);
- удаление язвенных корочек при язвенной форме болезни.
Если медлить с лечением, игнорировать рекомендации врача или проводить самолечение, это может стоить малышу зрения, а также повлечь другие неприятные последствия.
Преимущества частного медицинского приема
Результатом обращения за помощью к дерматологу частного профильного учреждения является оказание не только консультативной помощи в назначенное время, но и полный спектр обследования с дальнейшим выполнением необходимых лечебных процедур. Этот факт значительно облегчает выполнение всех действий и предоставляет комфортные условия для прохождения назначенных процедур.
А найти нужный медицинский центр, удобный для посещения поможет наша Справочная по частным клиникам в Москве «Ваш доктор», которая содержит все искомые данные, позволяя сразу выполнить запись на прием в подходящее время или оформить вызов дерматолога на дом.
Полезная информация по теме:
- Диагностика кожных заболеваний
- Лечение кожных заболеваний
- Дерматология — наука о кожных болезнях
- Как проводится консультация дерматолога
- Профилактика кожных заболеваний
- Прием дерматолога
- Осмотр дерматолога
- Детский дерматолог
- Кожный врач
- Платный дерматолог
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Симптомы
В зависимости от типа вируса, наблюдается различная симптоматика энтеровирусной инфекции у ребёнка. Некоторые из них протекают сравнительно легко, другие способны спровоцировать серьёзные осложнения. Для болезни характерен инкубационный период до 10 дней. Большая часть признаков энтеровирусной инфекции схожа с проявлением простудных заболеваний:
- высокая температура (резкое повышение до 38-39 градусов);
- воспаление лимфоузлов;
- общее недомогание;
- головные боли.
В зависимости от типа вируса возможны:
- диарея;
- тошнота и рвота;
- экзантема (специфическая сыпь в виде красных пятен, иногда с пузырьками, содержащими жидкость);
- покраснение и боль в горле, глазах;
- повышенный пульс и сердцебиение;
- боли в груди или конечностях;
- изменение давления;
- заложенность носа и пазух, насморк;
- онемение конечностей, спазмы, подергивания мышц;
- онемение и покалывание лица;
- быстрая потеря массы тела;
- желудочные расстройства, включая рефлюкс;
- вздутие живота;
- мышечные, костные, суставные боли, особенно в ногах;
- ощущение стесненности грудной клетки;
- свистящее дыхание, одышка, кашель;
- боли в области таза и яичек, нарушение репродуктивной функции;
- снижение остроты зрения, «затуманенность»;
- депрессия, тревожность;
- язвы или пузырьки во рту, глотке, в шейке матки, влагалище;
- краткосрочное ухудшение памяти;
- снижение концентрации внимания;
- нарушения сна;
- в редких случаях – судороги.
Можно выделить ряд симптомов, которые появляются при осложнении энтеровирусной инфекции:
- «Летний грипп», или энтеровирусная лихорадка – самая распространенная форма инфекции. Сначала внезапно повышается температура тела и держится в пределах 38,5-40,0℃. Проявляются признаки гриппа – боли в мышцах, горле, общая слабость, головная боль, конъюнктивит, диарея, тошнота и рвота. Может быть воспаление ткани яичка, его придатка. Длительность симптомов – 3-7 дней.
- Вирусная пузырчатка конечностей и полости рта – маленькие, заполненные жидкостью пузырьки на коже. Они появляются на ладонях, во рту, глотке, на подошвах, у дошкольников и школьников – между пальцами. В течение 1-2 дня может быть лихорадка, могут появляться мелкие красные пятна на ногах и руках.
- Герпетическая ангина – наполненные светлой жидкостью пузырьки с красной каймой на задней стенке глотки и миндалинах. Им сопутствует боль в горле, лихорадка, боль при глотании. Дети могут отказываться от еды из-за язв. Симптомы длятся 3-7 дней.
- Вирусные экзантемы – похожи на сыпь при розеоле или краснухе, появляются летом. Обычно возникают у детей до 5 лет. Проходят за 3-5 дней.
- Плевродиния – для нее характерны сильные мышечные боли в животе и груди. Боль обостряется при кашле и дыхании, ребенок обильно потеет. Длительность судорожных мышечных болей – 15-30 минут. Возможно затруднение дыхания. Состояние сопровождается головной болью, лихорадкой, тошнотой, рвотой, потерей веса. Симптомы проходят за 2 дня.
- Геморрагический конъюнктивит в острой форме. При нем затуманивается зрение, возникает боль, снижается острота зрения, из глаз идут выделения, развивается светобоязнь. Длительность заболевания – 10 дней.
- Перикардит и/или миокардит – покрытия вокруг перикарда и инфекции миокарда. Больше всего чувствительны к болезни младенцы и дошкольники. 2/3 случаев – это мальчики. Сначала возникает одышка, кашель, лихорадка. Потом может появиться боль в груди, нарушение ритма сердца, усиленная одышка, сердечная недостаточность.
- Асептический менингоэнцефалит – поражает детей и подростков, при нем болят глаза и голова, возникает боязнь света, лихорадка. Может появиться боль в горле, сонливость, мышечная боль, сыпь. Все проходит примерно через 7 дней.
Полезные советы родителям
Чтобы избавить ребеночка от мучающих его и зудящих пятен, родителям на всем протяжении терапии следует придерживаться следующих советов:
- меньше бывать с малышом под открытым солнцем;
- заменить синтетическую одежду на хлопчатобумажную;
- на время забыть о ванных процедурах, обмывать больного ребенка нужно под душем с проточной водой;
- не использовать мочалку, чтобы не травмировать лишний раз кожу;
- тщательно стирать и дезинфицировать все мягкие игрушки заболевшего;
- обработке подвергнуть и ковры в квартире;
- ежедневно проводить влажную уборку дезинфицирующими средствами;
- регулярно проветривать жилье.
Если даже заболевший малыш чувствует себя отлично, постарайтесь занять его тихими играми. Телу в этот период лучше не потеть, чтобы не усиливать зуд и жжение пораженных участков.
Лечение розового лишая Жибера у детей, препараты:
Первая помощь
Нужно незамедлительно вызвать скорую помощь. Медики могут принять решение о неотложной госпитализации, если у пациента наблюдается затрудненное дыхание, опух язык, присутствует симптоматика, указывающая на поражение кишечника.
Что делать до приезда врачей?
Первая помощь, которая должна быть оказана при первых симптомах отека Квинке у детей, подразумевает освобождение дыхательных путей, проверку интенсивности дыхания, частоты сердечных сокращений, артериального давления. Иногда нужно проводить сердечно-легочную реанимацию, поэтому после первого же случая родителям рекомендуется пройти курсы оказания первой помощи. На завершающем этапе следует ввести ребенку лекарства.
К средствам оказания первой помощи относятся:
- глюкокортикостероиды («Преднизолон», «Дексаметазон»);
- антигистамины;
- адреналин.
Последовательность введения: адреналин, потом глюкокортикостероид, потом антигистамин. Если реакция умеренная, то адреналин исключают.
| Адреналин | Его вводят внутримышечно в бедро (средняя треть снаружи) из расчета 0,01 мг на каждый кг веса ребенка. Если эффекта нет, то инъекции повторяют каждые 15 минут. |
| Глюкокортикостероиды | Вводят внутримышечно в ягодицу или внутривенно. Можно вылить лекарство из ампулы под язык – так эффект наступит быстрее. Дозировка «Преднизолона» – от 60 до 150 мг, «Дексаметазона» – от 8 до 32 мг. |
| Антигистамин | Предпочтительнее внутримышечная инъекция. Возможен прием таблетки, но эффект наступит позднее. Дозировка зависит от лекарства. Например, «Лоратадин» – 10 мг, «Цетризин» – 20 мг. |
Важно! При отеке гортани экстренно проводится трахеостомия
Что нельзя делать
- Не отрывайте приставшую одежду, если она не снимается после размачивания. В этом случае лучше дождаться прибытия медиков, которые смогут сделать это в стерильных условиях.
- Не мажьте ожог йодом или зеленкой – эти средства слишком агрессивные, сушат и без того раздраженную кожу. Кроме того, врачу будет сложнее определить степень повреждения, если все место ожога будет зеленого или коричневого цвета.
- Не обрабатывайте кожу непосредственно после ожога жирными средствами, маслами, кремами, сметаной. Масляная среда повышает местную температуру тела, на поверхности кожи образуется пленка, которая мешает ожогу естественно остывать.
- Не лопайте пузыри после ожога кипятком самостоятельно.
- Если сомневаетесь, стоит ли накладывать повязку и как это делать, лучше не делайте. Слишком тугая перевязка может привести к отеку.

Ожог 1 степени не требует каких-либо действий, он заживет через пару дней. Вы можете ускорить восстановление, если будете следить за состоянием кожи, увлажнять ее и питать.
Сразу после оказания первой помощи можно наложить на кожу повязку с лекарственным средством. В продаже есть специальные салфетки после ожогов с обезболивающим эффектом – воспользуйтесь ими или сделайте повязку самостоятельно, пропитав марлю или бинт средством против ожога. Используйте крем «Ла-Кри», который успокоит раздраженную кожу. В его состав входит пантенол, поэтому крем прекрасно подходит для лечения ожога кипятком.
Ожог 2 и 3 степени при незначительном поражении все равно требует обращения в медицинское учреждение. Необходимо провести некоторые процедуры по обеззараживанию ожоговой поверхности, которые выполняет врач.
Кожа в месте ожога обезболивается, обрабатывается антисептиком, удаляется отслоившийся эпидермис, загрязнения и остатки одежды, врач аккуратно прокалывает пузыри после ожога, удаляя жидкость и оставляя тонкую кожицу для защиты ранки. На ожог накладывается повязка с бактерицидной мазью. Дальнейшее лечение осуществляется самостоятельно или под контролем врача, если необходима замена повязки раз в 2-3 дня до полного заживления ожога.
Серьезный ожог 3 и 4 степени и ожоги более 30% тела лечат исключительно в стационаре. Первые действия медиков направлены на удаление омертвевших тканей. При необходимости это производится хирургическим методом. Пациент находится под контролем врачей, они устраняют последствия ожогового шока, который вызывает интоксикацию организма и поражение внутренних органов.
После отторжения поврежденной кожи начинается образование струпа
На этом этапе важно не допустить развития воспаления. В зависимости от локализации ожога и степени повреждения кожи лечение проводится открытым или закрытым способом, пораженные участки тела 3-4 раза в день смазываются мазью с антисептиком.
Симптомы ожогов
Симптомы ожогов будут зависеть от их тяжести. Некоторые незначительные ожоги могут быть очень болезненными, в то время как серьезные ожоги могут не причинять никакой боли.
Симптомы ожога:
- покраснение кожи;
- шелушение кожи;
- пузыри;
- опухание;
- белая или обуглившаяся кожа.
Интенсивность боли, которую вы чувствуете, не всегда зависит от тяжести ожога.
Ваша кожа — это самый большой орган тела. Она имеет множество функций, в том числе она выступает в качестве барьера между внутренней средой организма и окружающей средой и регулирует температуру тела. Ваша кожа состоит из трех слоев:
- Эпидермис (внешний слой вашей кожи) толщиной 0,5-1,5 мм. Он 5 слоев клеток, которые постепенно движутся к поверхности по мере того, как мертвые клетки отшелушиваются примерно раз в 2 недели.
- Дерма (расположенный под эпидермисом слой волокнистой ткани) имеет толщину 0,3-3 мм. и состоит из 3 типов ткани. В дерме находятся волосяные луковицы и потовые железы, а также мелкие кровеносные сосуды и нервные окончания.
- Подкожно-жировая клетчатка (последний слой жира и ткани) у всех людей имеет различную толщину. В ней находятся крупные кровеносные сосуды и нервы. Этот слой регулирует температуру вашей кожи и тела.
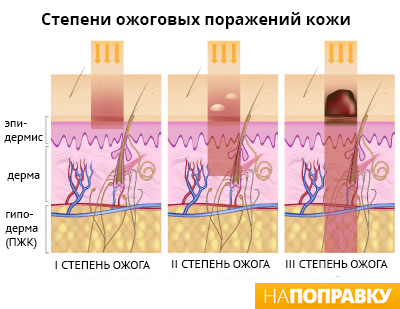
Типы ожогов
Ожоги классифицируются по степени повреждения. Есть 4 основных типа ожога.
Поверхностные ожоги эпидермиса (I степень). Ваша кожа краснеет, слегка опухает и болит, но пузырей не возникает.
Поверхностные ожоги дермы (II степень). Ваша кожа приобретет бледно-розовый оттенок, будет болеть, появятся небольшие пузыри.
Глубокие ожоги дермы или частично глубокие ожоги (III степень). При ожогах этого типа ваша кожа будет красной и одутловатой. Кожа также может быть сухой или влажной, опухшей и покрытой волдырями, она может сильно болеть или не болеть вовсе.
Какая диета необходима при шелушении кожи
Сбалансированные гипоаллергенные диеты помогут бороться с недугом. Прежде всего нужно установить те продукты, которые вызывают болезненные реакции. Исключить из ежедневного рациона шоколадные конфеты и плитки. Цитрусовые, малина, земляника, гранат, дыня, черная смородина также могут стать причиной сухости. Мед, рыба, орехи, грибы, какао, икра входят в список таких продуктов.
Оздоровительное действие оказывают салаты, заправленные растительным маслом. Следует ввести в пищу каши, яйца, молочные продукты, морковь, помидоры, печень, семечки. Эти продукты способствуют повышению уровня витаминов А и Е. Недостаток витамина В могут восполнить неочищенные злаковые, зеленые овощи, авокадо, бананы, морковь, грецкие орехи, печень тресковых пород рыбы.
Внешние факторы
Чаще всего раздражение у рта ребенка провоцируют следующие триггеры:
- УФ-излучение. Интенсивное воздействие прямых солнечных лучей отрицательно действует на очень нежную детскую кожу вокруг губ. Продолжительное пребывание на солнце провоцирует раздражение кожных покровов. В жаркое время года дети чаще сталкиваются с высыпаниями, появлением гиперемированных участков или шелушений около губ.
- Сильный ветер. После сильного обветривания неприятная симптоматика развивается последовательно. В первые часы появляются участки повышенной сухости. На второй день такие области становятся ярко-красными и шершавыми. На воспаленных очагах появляется много чешуек, которые легко слущиваются.
- Жаркий климат с повышенной влажностью. Когда семья отправляется на отдых в жаркие страны, у малышей на коже нередко появляются пятнышки, имеющие яркий красный окрас. Покровы так реагируют не только на жару и повышенную влажность, но и на морскую воду с высоким содержанием соли.
Раздражение кожи в периоральной области у малыша также часто возникает из-за привычки облизывать губы. Она имеется у большинства малышей. Когда ребенок покусывает и облизывает губы в холодное время года, они легко повреждаются ветром и низкими температурами. Причем страдает вся периоральная область. А еще на таких мокрых участках хорошо размножаются патогенные микроорганизмы, усугубляющие состояние.


