Основные и дополнительные анализы при повышенном холестерине, узи сосудов в анапе
Содержание:
- Состав пищи
- Возможные осложнения
- Как повысить ЛПВП
- Как подготовиться к анализу
- Нормальные показатели холестерина у мужчин
- Жиры: избавляться или оставить
- Как выглядит холестерин?
- Уровень холестерина в крови — ориентируемся в цифрах
- Скрининг гиперхолестеринемии
- Продукты с добавлением растительных стеролов и станолов
- Как сдать анализ на холестерин
- Когда начинать следить за холестерином?
- Как проводится забор крови?
Состав пищи
Углеводы. Если врачом не предписано иное, рекомендуемое потребление углеводов в диете с резистентностью к инсулину составляет 140-180 г/день для женщин и 160-200 г/день для мужчин.
При показателе ожирения (ИМТ) более 30 кг/м2 эндокринолог может назначить диету с энергетической ценностью ниже 20 ккал/кг при условии постоянного мониторинга состояния здоровья.
Помимо энергетической ценности, как для диабета, так и для резистентности к инсулину, важна комплексность диеты. Приоритет отдается потреблению углеводов с низким гликемическим индексом (GI). Идеально подходит средиземноморская диета, благотворно влияющая на сердечно-сосудистую систему. В случае ИР не следует отказываться от углеводов полностью, это может даже ухудшить состояние.
В рамках потребления углеводов следует избегать рафинированных сахаров и меда. В рекомендуемой диете для ИК, с более низкими гликемическим индексом источники углеводов: овощи, зелень, некоторые фрукты, макароны из твердых сортов, волокнистые зерновые продукты и кислые молочные продукты.
Среди крахмалистых углеводов предпочтительная композиция: мука из цельного зерна, коричневый рис макароны дурум или макароны с более высоким содержанием клетчатки. Желательно использовать топинамбур вместо картофеля, но, к сожалению, его нельзя употреблять круглый год, поэтому стоит есть картофель в виде «смешанного гарнира» с овощами.
Жирные кислоты. Значительную роль в пищевой пирамиде, составленной Гарвардом, в дополнение к овощам, фруктам и волокнистым злакам, играют масличные культуры, прессованные масла и сухие фрукты и овощи.
 Пищевая пирамида
Пищевая пирамида
Некоторые исследования показали, что 40% -ное соотношение жира не оказывает значительного влияния на чувствительность к инсулину. И наоборот, замена насыщенных жиров мононенасыщенными жирными кислотами приводит к значительному улучшению чувствительности к инсулину.
- Высокое содержание насыщенных жирных кислот в кокосовом масле — 92%, сливочном масле — 68%, пальмовом масле — 50%, сале — 45%.
- Богаты мононенасыщенными жирными кислотами: оливковое масло — 76%, рапсовое масло — 62%, арахисовое масло — 47%.
Белки. Желательно, чтобы растительное происхождение имело по меньшей мере 50% белков, так как устранение продуктов распада животных белков может отягощать почки и может увеличивать экскрецию альбумина.
В случае избыточного веса, избыток белка также дает организму дополнительную энергию, поэтому диета с высоким содержанием белка не рекомендуется. Кстати у диабетиков 2 типа, у которых резистентность к инсулину является основной причиной патологии, определенные аминокислоты в белках увеличивают секрецию инсулина.
Соль. Чрезмерное потребление соли (NaCl) дает эффект снижения чувствительности к инсулину, поэтому следует также учитывать ежедневное потребление соли
Обратите внимание на высокое содержание соли в продуктах промышленного производства — мясное ассорти, хлеб, выпечка и т. д
Возможные осложнения
Холестерин может быть как плохой, так и хороший. Низкий уровень холестерола в крови это хорошо или плохо? Чем грозит патология и опасна ли она? Гипохолестеринемия несёт опасность здоровью человека. Помимо того, что могут начать развиваться раковые опухоли, низкий холестерин может стать причиной:
- развития хрупкости сосудов и нарушения кровообращения в головном мозге, что нередко приводит к внутренним кровоизлияниям;
- нарушения функционирования рецепторов серотонина, что провоцирует возникновение депрессий или приступов агрессии, при которых больной не в состоянии контролировать своё поведение;
- развития синдрома повышенного уровня кишечной проницаемости, вследствие чего скопления токсинов не выводятся из организма, а проникают в кровеносную кровь и оказывают негативное воздействие на функционирование внутренних органов и систем;
- дефицита витамина D в организме, что повышает риск возникновения остеопороза;
- низкой выработки половых гормонов, повышающих риск возникновения бесплодия;
- нарушения переваривания жиров, что влечёт за собой риск развития ожирения.
Гипохолестеринемия – опасный недуг, который может спровоцировать развитие различных недугов
Именно поэтому важно при первых симптомах сдать анализ крови и обратиться за помощью к врачу, который составит индивидуальный метод терапии, позволяющий преодолеть неприятное заболевание
Нет рекламы 2
Как повысить ЛПВП

Необходимо как можно меньше подвергаться воздействию стрессовых ситуаций
Изменение уровня холестерина в организме процесс достаточно сложный. Особенно если это касается липопротеидов высокой плотности.
Повысить низкоплотные липопротеиды просто. Для этого достаточно употреблять больше пищи с высоким содержанием холестерина.
Высокоплотный липопротеиды в основном состоит из белка, поэтому его синтез в организме более сложен.
Для того чтобы повысить уровень липопротеидов высокой плотности необходимо исключить прием препаратов содержащих в себе анаболические стероиды, кортикостероиды.
Необходимо как можно меньше подвергаться воздействию стрессовых ситуаций. Центральная нервная система также сильно влияет на дисбаланс холестерина в организме. При постоянном воздействии на нервную систему происходит расход липопротеидов высокой плотности.
В некоторых случаях, когда коэффициент атерогенности слишком высокий, а диета и активный образ жизни не приводят к нормализации данного коэффициента, необходимо использовать медикаментозную терапию.
В зависимости от того что стало источником дисбаланса липопротеидов принимают различные препараты: статины, фенобарбитал, инсулин, фибраты. Все эти препараты способные снизить уровень низкоплотных липопротеидов, тем самым изменив уровень атерогенности.
Как подготовиться к анализу

Не следует использовать холестериновые диеты перед сдачей анализа
Результаты анализа на уровень холестерина во многом зависят от последних двух дней перед сдачей анализа. Перед сдачей анализа необходимо ограничить себя в некоторых действиях и пище.
В первую очередь стоит отказаться от употребления алкогольной и табачной продукции. Два этих продукта сильно влияют на уровень холестерина.
Также следует отказаться от приема жирной пищи и пищи с высоким содержанием холестерина. Таким образом, полностью исключается возможность некорректных анализов.
Не следует использовать холестериновые диеты или иную форму диет перед сдачей анализа. Это также сильно повлияет на результаты.
На заметку! У беременных женщин уровень холестерина чрезмерно завышен. Это связано с высоким метаболизмом во время беременности. Для сдачи уровня холестерина в данный период нет необходимости предварительно соблюдать правила.
При наличии сердечно-сосудистых заболеваний, а также заболеваний печени и почек необходимо уведомить врача перед сдачей анализа. Он должен провести диагностику и решить необходимо ли отказываться от приема каких-либо медикаментов.
Нормальные показатели холестерина у мужчин
Нормальные величины уровня общего холестерина, а также его фракций в крови мужчин и женщин отличается. Нормальным показателем общего холестерина у мужчин считается его концентрация в пределах от 3,5 до 5,2 ммоль/л (ммоль в 1 л крови). Нормальная концентрация ЛПНП варьирует в пределах от 2,25 до 4,82 ммоль/л, ЛПВП – 0,7-1,7 ммоль/л. Концентрация общего холестерина зависит от возраста мужчины, нормальные показатели представлены в таблице:
|
Возраст мужчины |
Нормальная концентрация общего холестерина в ммоль/л |
|
30 лет |
3,56-6,55 |
|
40 лет |
3,76-6,98 |
|
50 лет |
4,09-7,17 |
|
60 лет |
4,06-7,19 |
Определение уровня общего холестерина в крови, а также его фракций назначается врачами различных специальностей для оценки липидного обмена организма, а также риска развития атеросклероза артериальных сосудов с сердечно-сосудистыми осложнениями. Также данное исследование назначается с целью контроля эффективности терапии, направленной на снижение уровня холестерина в крови при помощи лекарственных средств фармакологической группы статины.
Жиры: избавляться или оставить

Эти вещества могут попадать в организм из продуктов растительного и животного происхождения. Незаменимые источники жиров – это:
- масло;
- мясо;
- молоко;
- рыба.
Причина всеобщей нелюбви к этим элементам здорового питания – их высокая энергетическая ценность. Ведь при расщеплении только 1 грамм этих нерастворимых органических веществ превращается в 9 ккал, которые организм благополучно сжигает или откладывает про запас, отправляя в печень, почки, на строительство гиподермы – подкожной жировой клетчатки. Как тут не паниковать? Однако второй вариант развития событий возможен лишь в том случае, если мы потребляем слишком много высококалорийной пищи или злоупотребляем продуктами, содержащими углеводы и белки.
Так что самый простой способ обезопасить себя и вернуть стройность – не отказываться от растительных и животных жиров совсем, а начать питаться правильно и следить за энергетической ценностью блюд. Дефицит этих полезных веществ может привести к проблемам со здоровьем:
- нарушению работы нервной системы;
- заболеваниям ЖКТ;
- сбоям в работе сердца и сосудов;
- быстрой утомляемости;
- снижению зрения и т.д.
Жиры должны составлять не менее трети здорового рациона. При полном отказе от них вы не похудеете – только наберете лишний вес. Это происходит потому, что организм восполняет недостаток питательных веществ с помощью моносахаридов – тех самых простых углеводов, которые откладываются у нас на талии.
Приблизительную суточную норму потребления белков, жиров и углеводов можно увидеть в таблице, где указано, сколько граммов в день можно считать допустимым значением.
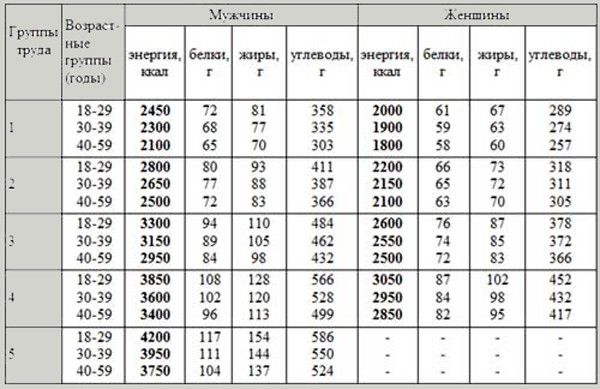
В первой колонке даны группы труда:
1 – педагоги, воспитатели и другие работники, чья деятельность не предполагает интенсивных физических нагрузок.
2 – здесь обладатели профессии, каждый день затрачивающие свои силы на легкие физические нагрузки (инженеры, врачи, продавцы и т.д.).
3 – работы, относящиеся к категории средней тяжести (слесари, водители, машинисты, станочники и т.д.).
4 – сотрудники, занимающиеся тяжелым физическим трудом (литейщики, плотники, строители).
5 – к этой группе относятся землекопы, грузчики, каменщики и другие рабочие с особо высокими энергозатратами.
Как видите, условия труда у всех разные и суточные нормы потребления питательных веществ – тоже. Но узнать точную цифру поможет только специалист – он будет вести подсчеты, учитывая ваш вес, активность в течение дня, особенности организма и прочие факторы, которыми часто пренебрегают при самостоятельном определении допустимого значения.
Ниже дана таблица жиров, белков и углеводов в молочных продуктах, рыбе и мясе. Остальные показатели можно узнать на консультации у специалиста по питанию. Напоминаем: калорийность пищи нужно контролировать. Только тогда вы начнете худеть, одновременно получая все необходимые для нормальной жизнедеятельности макро- и микроэлементы.
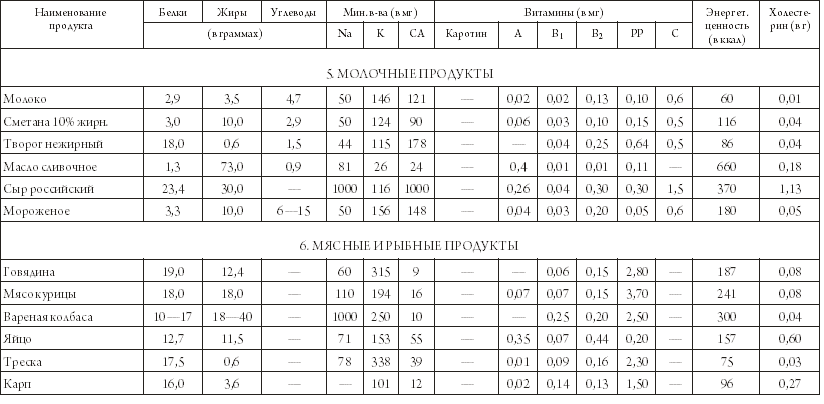
При составлении полноценного рациона большое значение уделяется подбору «выгодных» продуктов, которые пойдут на пользу организму, не способствуя увеличению массы тела, а возвращая утраченную стройность. Не забывайте о том, что поступление и жиров, и белков, и углеводов должно быть ограничено, но и отказываться от важных источников энергии нельзя.
Оптимальное соотношение может найти только специалист. Он же поможет перейти на сбалансированный рацион плавно, чтобы вам было легче привыкнуть к новому образу жизни и питания.
Посмотрите Благодарности наших клиентов и Истории успеха — Посмотреть
Мы поможем вам определить норму белков и жиров в сутки, определим, сколько углеводов в день нужно вашему организму для правильной работы, и составим программу для простого и приятного избавления от лишнего веса. Похудейте без ограничений и отказов от любимых продуктов и закрепите результат на долгие годы.
Как выглядит холестерин?
Многие представляют себе холестерин как жир и считают, что чем жирнее пища, тем больше в ней холестерина. Такая точка зрения оправдана лишь отчасти. Холестерин содержится в крови и выглядит как вязкая субстанция. Считать холестерин исключительно вредным нельзя, потому что он расходуется организмом в процессе выработки гормонов и образования клеточных мембран. В разной степени холестерин участвует в работе иммунной, нервной и пищеварительной систем, поэтому определённый объём холестерина должен содержаться в организме постоянно. Другое дело, что удерживать его в пределах допустимой нормы не всегда легко.
Избыток холестерина имеет свойство откладываться на внутренних стенках артерий. Поначалу это незаметный процесс, но постепенно из-за холестеринового слоя диаметр артерии сужается, а кровь начинает хуже через неё проходить. В местах сужения сосуда из холестеринового слоя формируется плотное образование, которое принято называть “холестериновой бляшкой”. Холестериновые бляшки не только практически полностью перекрывают ток крови по сосуду, но и снижают его эластичность. Процесс образования холестериновых называется “атеросклерозом”.
Сами по себе единичные холестериновые бляшки не представляют серьёзной опасности для здоровья, однако если не принимать меры, то со временем их станет слишком много. Кроме того, холестериновая бляшка — это начальная стадия развития тромба. Нередко тромбы образуются там, где находились атеросклеротические бляшки. Опасность тромба в том, что он полностью запечатывают сосуды и могут перекрыть ток крови к жизненно важным органам. Если тромб возникает в сосуде, питающем сердце, у человека может случиться инфаркт миокарда, а если ток крови останавливается в сосуде, питающем головной мозг, то человек может перенести инсульт.
Приводит ли высокий холестерин к смерти?
Сам по себе холестерин не считается смертельно опасным. К смерти могут привести осложнения, вызванные высоким уровнем холестерина. Некоторые из них мы уже назвали. Атеросклероз может спровоцировать развитие ишемической болезни сердца, а одним из осложнений может стать инфаркт миокарда, инсульт, острый тромбоз и другие заболевания. Перечень может быть большим и определяется тем, какие артерии были поражены.
Уровень холестерина в крови — ориентируемся в цифрах
- липопротеины высокой плотности (ЛПВП) — эти липопротеины называют еще «хорошим» холестерином, поскольку они забирают холестерин со стенок сосудов и транспортируют в печень;
- липопротеины низкой плотности (ЛПНП) — «плохие» липопротеины, транспортирующие холестерин из печени в артерии, где он и образует атеросклеротические бляшки.
Что делает холестерин
Холестерин выполняет множество полезных функций в нашем организме, например, входит в состав половых гормонов, участвует в синтезе витамина D, является компонентом клеточных мембран, а также участвует в обменных процессах между клетками нервной системы. Однако избыток холестерина может нанести большой вред организму — привести к развитию атеросклероза, ведь холестерин является основным компонентом атеросклеротических бляшек. Болезнь эта у всех на слуху, потому как очень распространена. Атеросклероз, а также связанные с ним заболевания — ИБС (ишемическая болезнь сердца), тромбоэмболия — вот уже многие годы возглавляют список причин смертности населения в России.
Разберемся в цифрах
Врачи рекомендуют проверять уровень своего холестерина как минимум раз в пять лет людям старше 20 лет. После 35 лет у мужчин и 45 — у женщин настоятельно рекомендуется регулярно делать скриниги на заболевания, вызываемые нарушением липидного обмена. Для этого сдается кровь из вены на биохимический анализ.
Липидная фракция включает в себя:
ЛПНП:
- Менее 100 мг/дл — норма;
- 100–129 мг/дл — практически норма;
- 130–159 мг/дл — несколько превышает норму;
- 160–189 мг/дл — высокий уровень;
- 190 мг/дл и выше — критически высокий уровень.
Однако следует учитывать, что если вы страдаете сердечным заболеванием или заболеванием сосудов, уровень ЛПНП лучше поддерживать ниже 70 мг/дл. У пациентов с диабетом или другими дополнительными рисками сердечных заболеваний уровень ЛПНП должен быть меньше 100 мг/дл.
ЛПВП:
Поскольку ЛПВП — это «хороший» холестерин, то чем его уровень выше, тем лучше.
Выше 60 мг/дл — высокий уровень, является нормой, помогает предотвратить развитие атеросклероза.
Меньше 40 мг/дл у мужчин и менее 50 мг/дл — у женщин — низкий уровень, что является дополнительным фактором риска развития сердечных заболеваний.
Триглицериды — это форма, в которой существует большинство жиров как в еде, так и в нашем теле. Высокий уровень триглицеридов может указывать на заболевание коронарных артерий сердца.
- Менее 150 мг/дл — норма;
- От 150 мг/дл до 199 мг/дл — максимально допустимый уровень;
- От 200 мг/дл до 499 мг/дл — высокий уровень;
- От 500 мг/дл и выше — очень высокий уровень триглицеридов.
Общий холестерин
Общий холестерин складывается из холестерина ЛПНП, холестерина ЛПВП, а также других липидных компонентов. Врачи рекомендуют поддерживать уровень общего холестерина ниже 200 мг/дл.
- Менее 200 мг/дл — оптимальный уровень холестерина;
- От 200 мг/для до 239 мг/дл — максимально допустимый уровень;
- От 240 мг/дл и выше — критически высокий уровень холестерина.
Высокий холестерин — угроза инфаркта
Менее трети женщин знают свой уровень холестерина, а значит, не могут предотвратить развитие сердечно-сосудистых заболеваний. Несмотря на то, что сердечные заболевания — убийца женщин №1, а главным показателем риска их возникновения является высокий уровень холестерина в крови, большинство представительниц слабого пола не знают свой уровень холестерина. Ученые провели опрос с целью выяснить уровень осведомленности женщин относительно собственного уровня холестерина. В эксперименте приняло участие более 500 человек.
Результаты были следующими:
- 100% женщин знали, что избыток холестерина приводит к образованию сосудистых бляшек;
- 30% знали свой уровень холестерина;
- 33% знали о четырех ключевых холестериновых показателях, по которым должен вестись регулярный мониторинг:
- общий уровень холестерина;
- уровни липопротеинов высокой плотности;
- уровни липопротеинов низкой плотности;
- уровни триглециридов (содержание жиров в крови);
- более 33% женщин были поражены тем, что высокий уровень холестерина не проявляется никакими симптомами;
- 60% участниц никак не контролировали уровень холестерина;
- более 33% участниц не знали, что спорт и правильное питание не всегда помогают снизить уровень холестерина до нормы.
Удивительно, но при такой неосведомленности о своем уровне холестерина 79% участниц эксперимента смогли вспомнить, сколько они весили, когда учились в школе. Чем лучше вы осведомлены, тем больше вероятность того, что вы сумеете предупредить развитие сердечно-сосудистых заболеваний. Начать стоит с контроля веса. Так, например, зная, сколько вы весили в школе и сколько весите сейчас, вы можете вычислить динамику уровня холестерина и, если необходимо, начать его снижать.
Скрининг гиперхолестеринемии
Возраст начала скрининга на повышенный уровень холестерина (гиперхолестеринемию) до сих пор вызывает споры. Наиболее распространенная рекомендация — начинать скрининг в возрасте 25-30 лет для мужчин
Во внимание принимаются следующие сопутствующие факторы риска:
- гипертония
- сахарный диабет
- курение
- ожирение
- малоподвижный образ жизни
- семейный анамнез преждевременной ишемической болезни сердца (ИБС; родственник мужского пола с ИБС до 55 лет; родственник женского пола с ИБС до 65 лет)
Чем больше факторов риска, тем раньше начинаем скрининг. Для женщин возраст начала скрининга повышенного уровня холестерина — 30 — 45 лет.
Продукты с добавлением растительных стеролов и станолов
Доступны продукты, обогащенные стеролами или станолами – растительными веществами, которые блокируют всасывание холестерина.
Некоторые маргарины, апельсиновый сок и питьевые йогурты с добавлением растительных стеролов могут снизить уровень ЛПНП на 5-15%. Для того, чтобы увидеть результаты, необходимо употреблять как минимум 2 г растительных стеролов в день, что соответствует примерно 2-м стаканам апельсинового сока, обогащенного стеролами.
Неясно, снижают ли продукты, содержащие растительные стеролы и станолы, риск инфарктов и инсультов, хотя эксперты полагают, что продукты, снижающие холестерин, также уменьшают и риск сердечно-сосудистых осложнений. Растительные стеролы и станолы не влияют на уровень триглицеридов и липопротеинов высокой плотности (ЛПВП) – так называемого “хорошего” холестерина.
Как сдать анализ на холестерин
Ключевой вопрос: сдавать ли анализ на содержание холестерина в крови натощак или нет? Ответ на этот вопрос зависит от того, что именно из липидного профиля Вам рекомендовал исследовать врач. Напомним, что полный липидный профиль состоит из:
- общего холестерина
- ЛПВП
- ЛПНП
- ЛПОНП
- Триглицеридов
Если Вам рекомендовано исследовать только уровни общего холестерина и/или ЛПВП, то анализ можно сдать и после еды. В ином случае, рекомендовано сдать анализы после 8-12 часового голодания.
Следует знать, что чаще всего прямому измерению подлежат уровни общего холестерина, ЛПВП и триглицеридов. Остальные показатели расчетные.
Если Вы знаете свои уровни общего холестерина, ЛПВП и триглицеридов, то для расчета полного липидного профиля можете воспользоваться нашим калькулятором.
Когда начинать следить за холестерином?
Для профилактики не бывает слишком рано. Лучше привыкать следить за своим здоровьем с молодого возраста, тогда оно преподнесёт вам меньше неприятных сюрпризов
Особенно важно уделять внимание своему здоровью после 40 лет, это актуально как для мужчин, так и для женщин. У мужчин ишемическая болезнь сердца может начать развиваться раньше, чем у женщин. Это объясняется гормональным фоном
У женщин детородного возраста в организме больше “хорошего” холестерина, в то время как у мужчин перевес может склоняться в сторону “плохого”. После наступления менопаузы уровень “плохого” холестерина у женщин также может начать расти вместе с уровнем триглицеридов
Это объясняется гормональным фоном. У женщин детородного возраста в организме больше “хорошего” холестерина, в то время как у мужчин перевес может склоняться в сторону “плохого”. После наступления менопаузы уровень “плохого” холестерина у женщин также может начать расти вместе с уровнем триглицеридов.
Если раньше считалось, что от атеросклероза страдают преимущественно люди зрелого и пожилого возраста, то сейчас болезнь диагностируют у более молодых пациентов, поэтому разумно будет начать контролировать уровень холестерина в 30-35 лет. Если анализ покажет, что всё в норме, повторную проверку можно проводить через 3-4 года, если же уровень холестерина повышен или наблюдается генетическая предрасположенность к развитию заболеваний сердца и сосудов, то проверять уровень холестерина стоит чаще.
Страдают ли дети от повышенного холестерина?
Уровень холестерина у детей, как правило, не поднимается выше нормы, однако они тоже могут попасть в группу риска, если в их семье обнаружена наследственная гиперхолестеринемия. В этом случае ребёнка поставят на учёт у педиатра-кардиолога с раннего возраста. Контрольный анализ уровня холестерина стоит сделать в возрасте двух лет, а затем периодически повторять.
Как проводится забор крови?
Соблюдение рекомендаций врачей при подготовке к взятию крови на анализ обеспечит максимальную точность показателей и облегчит диагностику. Чтобы не исказить показатели, пациенту нужно:
- Отказаться от пищи, потребления сахаросодержащих напитков и курения за 8 часов до венозной пункции. Желательно обойтись только чистой водой в этот период времени, поэтому сдачу анализа чаще всего проводят утром.
- Исключить употребление алкогольных напитков, витаминных комплексов и других биодобавок, травяных (укрепляющих или лечебных) чаев за 2 дня до процедуры. Врачу следует сообщить о приеме любых лекарственных средств, так как результаты анализа могут меняться под действием некоторых препаратов.
- За 24 часа до сдачи крови ограничить физическую активность, отказаться от походов в баню или сауну. Стоит избегать стрессов, находиться в спокойном состоянии весь день до прохождения обследования.
Для оценки биохимического состава используется венозная кровь. Наиболее частым местом для забора становится локтевой сгиб. Но если взятие биоматериала из локтевых сосудов невозможно, допустимо использование других вен.
Место будущей пункции нужно тщательно обработать антисептическим средством. Достаточно всего 5-10 мл крови, чтобы провести нужные измерения.


