Низкий уровень натрия в крови (гипонатриемия)
Содержание:
- Осложнения
- Биохимический баланс в организме животного при лечении ХПН
- Медицинские офисы KDLmed
- Использование медикаментов
- Данные по азотистым обменным процессам
- Полезная информация для пациентов
- Клинические признаки дефицита и избытка натрия
- Кальций крови повышен, другие анализы сданы – как их расшифровать?
- Рекомендации
- Натрий в моче
- Диагностика
- Лечение гипонатриемии (острой, хронической)
- Причины нарушения концентрации калия, кальция, натрия и хлора
- Побочные эффекты химиотерапии
- Хроническая почечная недостаточность (ХПН)
- 1.Общие сведения
- Алгоритм диагностики гипонатриемии
- Прокальцитониновый тест
Осложнения
Ацидоз – увеличение кислотности и уменьшение pH, уровень которого ниже 7 соответствует кислотным растворам, а более 7 – основным (щелочным). Первым делом необходимо установить степень компенсированности ацидоза по pH плазмы крови. В целях восстановления кислотно-щелочного баланса назначается бикарбонат натрия 5-10 мг на килограмм массы тела животного внутривенно 2-3 раза в сутки. Цитрат натрия, в отличие от бикарбоната, при хронической почечной недостаточности для устранения ацидоза не подходит, поскольку способствует усвоению алюминия стенками желудочно-кишечного тракта, что грозит интоксикацией.
Биохимический баланс в организме животного при лечении ХПН
Белок. Для замедления прогрессирования болезни содержание белка в рационе животного следует ограничить, поскольку он способствует накоплению в организме азотистых продуктов. Однако во избежание истощения и для предупреждения распада (превращения в аминокислоты) собственных белков организма животному необходима высококалорийная диета. Подходящим питанием является низкобелковый корм «Renal». Если животное не способно питаться самостоятельно, его кормят через питательную трубку-зонд. Таким образом стимулируется функционирование ЖКТ, что положительным образом отражается на состоянии животного.
Фосфор и кальций. Хроническая почечная недостаточность вызывает в организме сильный дисбаланс фосфорно-кальциевого обмена. Поражённый орган не осуществляет выработку D3 в достаточных объёмах, в результате чего тонкий кишечник хуже усваивает кальций и возникает остеомаляция (дефицит минерализации костной ткани, приводящий к её размягчению). В целях компенсирования усвоения фосфора следует назначить карбонат кальция для приёма внутрь (от 0,5 до 2 г). Алюминийсодержащие препараты применять нельзя, поскольку в этом патологическом состоянии организм накапливает алюминий, который является нейротоксичным и разрушительным образом сказывается на ЦНС и многих биологических процессах, а также оказывает вредоносное воздействие на костную ткань. Как показала практика, даже эктомия паращитовидных желез не облегчает протекание болезни. Для минерализации костной ткани и стимулирования усвоения кальция в кишечнике показан кальцитриол (форма витамина D3, обладающая всеми его свойствами).
Натрий и вода. При ХПН у собак и кошек могут наблюдаться как возрастание, так и уменьшение содержания в крови натрия (гипер-/гипонатриемия) и воды (гиперволемия в результате гипергидратации/гиповолемия вследствие дегидратации)
Важно контролировать состав крови и ОЦК посредством биохимического анализа
Медицинские офисы KDLmed
- КЛИНИКА 1
- КЛИНИКА 2
- КЛИНИКА 3
АДРЕС:г. Пятигорск, проспект 40 лет Октября, 62/3
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
Взятие крови: пн-сб 7:30 — 12:00
вс 8:30 — 12:00
Взятие мазка: пн-пт 7:30 — 16:00
сб 7:30 — 13:30 / вс 8:30 — 12:00
ТЕЛЕФОН:(8793) 330-640
+7 (928) 225-26-74
АДРЕС:г. Пятигорск, проспект 40 лет Октября, 14
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
Взятие крови: пн-сб 7:30 — 12:00
вс 8:30 — 12:00
Взятие мазка: пн-пт 7:30 — 16:00
сб 7:30 — 13:30 / вс 8:30 — 12:00
ТЕЛЕФОН:(8793) 327-327
+7 (938) 302-23-86
АДРЕС:г. Пятигорск, ул. Адмиральского, 6А
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 14:00
Взятие крови: пн-сб 7:30 — 12:00
Взятие мазка: пн-пт 7:30 — 16:00
сб 7:30 — 13:30
ТЕЛЕФОН:(8793) 98-13-00
+7 (928) 363-81-28
АДРЕС:г. Ставрополь, ул. Ленина, 301
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
ТЕЛЕФОН:(8652) 35-00-01
+7 (938) 316-82-52
- КЛИНИКА 1
- КЛИНИКА 2
АДРЕС:г. Невинномысск, ул. Гагарина, 19
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 15:00
вс 8:30 — 14:00
ТЕЛЕФОН:(86554) 7-08-18
+7 (928) 303-82-18
АДРЕС:г.Невинномысск, ул. Гагарина, 60
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 13:00
ТЕЛЕФОН:8 (86554) 6-08-81
8 (938) 347-42-17
АДРЕС:г. Нефтекумск, 1-й микрорайон, ул. Дзержинского, 7
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86558) 4-43-83
+7 (928) 825-13-43
АДРЕС:г. Буденновск, пр. Энтузиастов, 11-Б
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
вс 8:30 — 13:00
ТЕЛЕФОН:(86559) 5-55-95
+7 (938) 302-23-89
АДРЕС:г. Зеленокумск, ул. Гоголя, д.83
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
вс 8:30 — 13:00
ТЕЛЕФОН:(86552) 6-62-14
+7 (938) 302-23-90
АДРЕС:г. Минеральные Воды, ул. Горская, 61, 13/14
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 16:00 / вс 8:30 — 15:00
ТЕЛЕФОН:(87922) 6-59-29
+7 (938) 302-23-88
- КЛИНИКА 1
- КЛИНИКА 2
АДРЕС:г. Ессентуки, ул. Володарского, 32
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 14:30 / вс 8:30 — 13:00
ТЕЛЕФОН:(87934) 6-62-22
+7 (938) 316-82-51
АДРЕС:г.Ессентуки, ул.Октябрьская 459 а
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 14:30
ТЕЛЕФОН:(87934) 99-2-10
+7 (938) 300-75-28
АДРЕС:г. Георгиевск, ул. Ленина, 123/1
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 14:00 / вс 8:30 — 13:00
ТЕЛЕФОН:(87951) 50-9-50
+7 (938) 302-23-87
АДРЕС:г. Благодарный, ул. Первомайская, 38
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86549) 24-0-24
+7 (928) 363-81-37
АДРЕС:г. Светлоград, ул. Пушкина, 19 (Центр, Собор)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86547) 40-1-40
+7 (928) 363-81-41
АДРЕС:с. Донское, ул. 19 Съезда ВЛКСМ, 4 А
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86546) 34-330
+7 (928) 363-81-25
АДРЕС:г. Новоалександровск, ул. Гагарина, 271 (пересечение с ул. Пушкина)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:8(86544) 5-46-44
+7 (928) 363-81-45
АДРЕС:с. Александровское, ул. Гагарина, 24
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 15:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86557) 2-13-00
+7 (928) 363-81-35
АДРЕС:с. Кочубеевское, ул. Братская, 98 (ТЦ «ЦУМ»)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 13:00
сб 7:30 — 13:00
вс 8:30 — 13:00
ТЕЛЕФОН:(86550) 500-22
+7 (928) 363-81-42
АДРЕС:г. Железноводск, ул. Ленина, 127
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 17.30
сб 7:30 — 13:00
ТЕЛЕФОН:(87932) 32-8-26
+7 (928) 363-81-30
АДРЕС:с. Арзгир, ул. Кирова, 21 (Рынок)
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 14:00
сб 7:30 — 13:00
ТЕЛЕФОН:(86560) 31-0-41
+7 (928) 363-81-44
АДРЕС:г.Ипатово, ул. Ленинградская, 54
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:8 (86542) 5-85-15
8 (938) 347-42-16
АДРЕС:ст. Ессентукская, ул. Павлова, 17
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 16:00
сб 7:30 — 14:30
ТЕЛЕФОН:8 (87961) 6-61-00
8 (938) 347-42-18
АДРЕС:ст. Курская, ул. Калинина, д. 188
ВРЕМЯ РАБОТЫ:пн-пт 7:30 — 18:00
сб 7:30 — 13:00
ТЕЛЕФОН:8(87964) 5-40-10
8(938) 347-43-29
- Пятигорск
- Ставрополь
- Невинномысск
- Нефтекумск
- Буденновск
- Зеленокумск
- Минеральные Воды
- Ессентуки
- Георгиевск
- Благодарный
- Светлоград
- Донское
- Новоалександровск
- Александровское
- Кочубеевское
- Железноводск
- Арзгир
- Ипатово
- Ессентукская
- Курская
Использование медикаментов
В таблице 1 перечислены медикаменты и наркотики, обуславливающие гипонатриемию. Среди них чаще всего гипонатриемию вызывают диуретики и селективные ингибиторы обратного захвата серотонина. Большинство из этих препаратов обуславливают СНСАДГ, вследствие чего развивается нормоволемическая гипонатриемия. Диуретики обуславливают гиповолемическую гипонатриемию. К счастью, в большинстве случаев после отмены препарата наступает спонтанная коррекция электролитного баланса.
Таблица 1. Медикаменты, обуславливающие гипонатриемию
|
Данные по азотистым обменным процессам
На слишком медленный процесс обмена веществ, голодание, полиурию или печеночную недостаточность укажет занижение креатинина, мочевины, а также мочевой кислоты в составе крови. Нормальные показатели при биохимии крови повышают вероятность проблем с рассматриваемыми заболеваниями.
Возможно и завышение мочевины. Если ее нашли при выполнении биохимии крови, то подозревать будут артериальную гипертензию, наличие отравления или заболеваний почек. Показания выше нормы по мочевой кислоте – признак отравления, течения инфекционных болезней, кожных патологий, подагры, лейкоза или диабета. Одним из признаков отклонений в функционировании почек также является высокий креатинин. Также показатель сигнализирует о сахарном диабете, мышечной дистрофии либо непроходимости в области кишечника.
Полезная информация для пациентов

Аппарат для УЗ-диагностики в H60-Samsung Medison
В клиниках «GoldenMed» медицинские исследования проводятся на современном, высокоточном оборудовании, созданном ведущими мировыми производителями.
Подробнее

Каких врачей проходить на справку водителя
Те люди, которые собираются приобрести автомобиль, должны заранее подумать о водительских правах. Даже если речь идет о курсах вождения.
Подробнее

Почему некоторые тесты на коронавирус дают ложный результат – все об исследованиях
На данный момент тесты по исследованию на коронавирус являются одним из наиболее популярных исследований
Подробнее
Клинические признаки дефицита и избытка натрия
Клинически дефицит натрия проявляется развитием слабости, кишечными коликами, нарушениями со стороны нервной системы, развитием судорог скелетной мускулатуры. Избыточное содержание натрия связано со снижением его выделения и чрезмерного поступления. К основным причинам замедления выведения относят — снижение скорости клубочковой фильтрации вследствие острой или хронической почечной недостаточности; нефротический синдром; гиперальдостеронизм (синдром Кона); сердечная недостаточность. Клинически переизбыток натрия проявляется отеками, жаждой, дисфункцией надпочечников, повышением кровяного давления, камнеобразованием в почках.
Кальций крови повышен, другие анализы сданы – как их расшифровать?
Безусловно, расшифровка анализа крови является прерогативой лечащего врача-эндокринолога, и самостоятельное изучение своего анализа крови может привести пациента к диагностическим ошибкам, однако мы дадим в рамках данной статьи некоторые сведения о возможных результатах лабораторного обследования при повышенном кальции крови
Используйте полученные данные с осторожностью и помните, что они не заменят консультации врача-специалиста.. Итак, возможные варианты лабораторных результатов и их трактовка.
Итак, возможные варианты лабораторных результатов и их трактовка.
Кальций крови повышен, паратгормон повышен, фосфор снижен, кальцитонин в норме, кальций в суточной моче повышен
– вероятнее всего, речь идет о первичном гиперпаратиреозе и наличии аденомы паращитовидной железы. Необходимо дообследование с использованием УЗИ щитовидной железы и шеи, проведением сцинтиграфии паращитовидных желез с технетрилом, в некоторых случаях – компьютерной томографии шеи. Лечится хирургическим путем (в специализированном центре возможна эндоскопическая операция через разрез длиной около 2 см).
Паратгормон повышен, кальций в норме, фосфор в норме, кальцитонин в норме
– с высокой степенью вероятности речь идет о вторичном гиперпаратиреозе вследствие банального дефицита витамина D в крови. Лечится приемом витамина D и кальция
Важно исключить лабораторную ошибку, связанную с занижением уровня ионизированного кальция крови (анализ на ионизированный кальций лучше пересдать в специализированной лаборатории центра эндокринологии).
Кальций в крови повышен, паратгормон в норме, фосфор в норме, кальцитонин в норме
– следует подозревать нейроэндокринную опухоль, вырабатывающую ПТГ-подобные пептиды или формирующие литические метастазы в кости. Обследование и лечение зависит от типа выявленной опухоли.
Высокий кальций в крови (обычно отмечается незначительно повышенный кальций), умеренно повышен паратгормон, фосфор в норме, кальцитонин в норме, в суточной моче концентрация кальция снижена – речь может идти о редкой семейной болезни, так называемой семейной доброкачественной гипокальциурической гиперкальциемии. Эта болезнь сопровождается изменением чувствительности клеточных рецепторов к паратгормону и нарушением выделения кальция с мочой. Не требует лечения и не опасна. Часто неопытные врачи ставят в подобных случаях диагноз первичного гиперпаратиреоза и направляют пациента на ненужную операцию по удалению несуществующей аденомы паращитовидной железы.
Кальций ионизированный повышен, кальций общий в норме, паратгормон повышен – речь идет обычно все-таки об аденоме паращитовидной железы.
Кальций ионизированный повышен, кальций общий ниже нормы – необходимо исключить лабораторную ошибку. Анализ следует повторно сдать в специализированной лаборатории.
Кальций ионизированный в крови повышен, паратгормон повышен, кальцитонин повышен
– следует заподозрить наличие у пациента и аденомы паращитовидной железы, и медуллярного рака щитовидной железы. Вместе эти два заболевания свидетельствуют о высокой вероятности наличия у пациента синдрома множественной эндокринной неоплазии IIА типа – редкой наследственной патологии, передающейся в семье и приводящей к развитию трех опасных опухолей: медуллярного рака щитовидной железы, аденом паращитовидных желез (чаще – множественных), феохромоцитомы (опухоли надпочечника, вырабатывающей адреналин или норадреналин). Требуется срочная консультация врача-эндокринолога или хирурга-эндокринолога!
Кальций в крови повышен при первом анализе, хочу анализ пересдать – как это лучше сделать?
Если Вы хотите проверить, действительно ли кальций крови повышен, и собираетесь сдавать повторный анализ крови – соблюдайте некоторые важные правила, которые помогут второму анализу быть максимально точным:
1. анализ крови следует сдавать только в специализированной лаборатории, использующей качественное оборудование;
2. анализ крови необходимо сдавать только натощак;
3. если Вы принимаете препараты витамина D или кальция (или комбинированные препараты с витамином D и кальцием) – отмените их как минимум за 2-3 дня до повторного анализа крови; поступление кальция из препарата в кровь может приводить к повышенному содержанию кальция в крови – конечно, в данном случае выявляется ложно повышенный кальций.
Рекомендации
- При внезапном увеличении объема мочи >100 мл/ч существует риск слишком быстрого повышения уровня натрия в сыворотке. Поэтому в случае внезапного увеличения диуреза уровень натрия в сыворотке следует контролировать каждые 2 часа до стабилизации.
- Не нужно катетеризировать мочевой пузырь только для измерения диуреза – большинство пациентов могут самостоятельно помочиться и оценить количество мочи.
- Для лечения умеренной и тяжелой гипонатриемии следует ежедневно вводить препараты мочевины в дозе 0,25-0,5 г/кг.
Когда гипонатриемия устраняется слишком быстро, применяется следующий алгоритм:
- В качестве коррекции гипонатриемии нужно уменьшить уровень натрия в сыворотке, если он повысится >10 ммоль/л в течение первых 24 часов или > 8 ммоль/л каждые 24 часа после этого.
- Прекратите активное лечение. Рассмотрите возможность введения внутривенных растворов (например, растворов глюкозы) из расчета 10 мл/кг массы тела в течение более 1 часа, при тщательном контроле баланса жидкости и диуреза.
- Рассмотрите возможность введения дополнительно 2 мкг десмопрессина внутривенно. Повторять капельницы можно не чаще, чем каждые 8 часов.
Натрий в моче
Содержание натрия в моче определяется его поступлением с пищей, работой почек и состоянием обмена воды в организме. Снижение концентрации натрия в моче отмечается при низком содержании в пище, интенсивном потоотделении, хроническом нефрите, приеме стероидных препаратов, увеличение – при гиперальдостеронизме, СД, нефритах с потерей солей, рассасывании отеков.
Выведение натрия из организма осуществляется преимущественно через почки, даже частичная почечная недостаточность ведет к нарушению гомеостаза натрия. Натрий относится к пороговым веществам, увеличение его концентрации в крови приводит к повышению экскреции. Гормоны коры надпочечников и задней доли гипофиза оказывают существенное влияние на уровень выделения натрия. Альдостерон вызывает задержку натрия в организме, при первичной недостаточности надпочечников количество Na, выделяемого с мочой, значительно возрастает. При СД кетоацидоз сопровождается усиленной потерей Na через почки.
Показания к исследованию
- Заболевания почек;
- признаки обезвоживания или отеки;
- нарушения работы ЖКТ (диарея, рвота);
- эндокринные нарушения (изменение функции надпочечников, гипоталамуса, гипофиза и др.);
- применение диуретиков.
Метод исследования: определение концентрации ионов натрия в моче в настоящее время проводят преимущественно ионоселективным методом.
Референтный интервал: 40–220 ммоль/сут
Повышенные значения
- Избыточное поступление натрия (введение натрийсодержащих растворов, повышенное потребление натрия с пищей);
- заболевания почек (почечная недостаточность, поликистоз, хронический пиелонефрит и др);
- эндокринные заболевания (гипоальдостеронизм, первичный и вторичный, гипокортицизм, неконтролируемый СД, синдром неадекватной секреции АДГ);
- применение диуретиков.
Пониженные значения
- Недостаточное потребление натрия;
- продолжительная рвота, диарея;
- заболевания почек (гломерулонефрит, пиелонефрит);
- эндокринные заболевания (гиперкортицизм, дефицит АДГ или резистентность почек к его воздействию);
- застойная сердечная недостаточность.
Кем создан (ID): 1
Диагностика
Есть три основных лабораторных критерия оценки пациентов с гипонатриемией. Эти исследования, вместе с анамнезом и физическим осмотром, помогают определить основной этиологический механизм: осмолярность мочи, осмолярность сыворотки и концентрацию натрия в моче.
 Осмолярность мочи
Осмолярность мочи
Осмолярность мочи помогает отличить состояния, связанные с нарушением выведения свободной воды, и первичной полидипсией. Осмоляльность мочи более 100 мОсм/кг указывает на способность почек разжижать мочу.
Осмотическое давление плазмы складывается из осмотически активных частиц (Na+, глюкоза, мочевина). Клинические лаборатории могут непосредственно измерить осмотическое давление плазмы, но его также можно вычислить по формуле: P осм (мОсм / кг) = 2 X [Na +(ммоль / л)] + [глюкоза (ммоль / л)] + [мочевина (ммоль / л)]. Расчетное значение часто соответствует измеренному, за исключением случая накопления осмотически активных спиртов в плазме.
Осмолярность сыворотки позволяет легко отличить истинную гипонатриемию от псевдогипонатриемии. Последнее может быть вторичным состоянием по отношению к гиперлипидемии или гиперпротеинемии или может быть гипертонической гипонатриемией, связанной с повышенным уровнем глюкозы, маннита, глицина (постурологическая или постгинекологическая процедура), сахарозы или мальтозы (присутствующих в препаратах IgG).
Лечение гипонатриемии (острой, хронической)
В первый час рекомендуется внутривенное введение 150 мл 3% гипертонического раствора NaCl в течение 20 мин. Через 20 минут после инфузии нужно проконтролировать уровень натрия в сыворотке и принять решение о дополнительных инфузиях. Рекомендуется повторять капельницы до тех пор, пока уровень Na+ в сыворотке не повысится на 5 ммоль/л. В период лечения следует внимательно наблюдать за пациентами на предмет клинических и лабораторных симптомов.
 Лечение гипонатриемии
Лечение гипонатриемии
Продолжение лечения острой, хронической гипонатриемии после улучшения симптомов, когда уровень натрия в сыворотке повышается на 5 ммоль/л после первого часа лечения:
- Рекомендуется прекратить гипертонические инфузии NaCl. Далее назначаются инфузии 0,9% NaCl до тех пор, пока не будет поддерживаться специфическое лечение, при сохранении стабильного уровня натрия в сыворотке.
- Следует ограничить повышение уровня натрия в сыворотке до 10 ммоль/л в течение первых 24 часов, а затем до 8 ммоль/л каждые 24 часа до достижения концентрации 130 ммоль/л.
- Контроль уровня натрия в сыворотке крови проводится через 6 и 12 часов, а затем ежедневно до стабилизации уровня натрия в сыворотке.
Дальнейшее лечение острой, хронической гипонатриемии, когда с повышением уровня натрия в сыворотке на 5 ммоль/л после первого часа лечения симптомы не улучшаются:
- Рекомендуется повторить инфузии 3% гипертонического NaCl или его эквивалента с дополнительным повышением уровня натрия в сыворотке на 1 ммоль/л в течение 1 часа и прекращение приема 3% инфузии гипертонического NaCl или его эквивалента при улучшении симптомов или повышении общего уровня натрия в сыворотке до 10 ммоль/л или 130 ммоль/л.
- Следует провести дополнительное обследование на предмет возможных симптомов, отличных от гипонатриемии.
- Проверка уровня натрия в сыворотке проводится каждые 4 часа. Следует учитывать, что если присутствует гипокалиемия, ее коррекция повлияет на повышение уровня натрия в сыворотке.
Формула Адроге-Мадиаса: изменение сывороточного Na+ = (инфузионный раствор (Na+) + инфузионный раствор (K +) – сыворотка (Na +)): BKV + 1
– концентрация натрия (ммоль/л), – концентрация калия (ммоль/л), – общая вода в организме (л).
Общий объем воды в организме в литрах рассчитывается как доля массы тела.
- у юношей – 0,6 массы тела;
- у девушек – 0,5;
- у пожилых мужчин и женщин 0,5 и 0,45 соответственно.
На внеклеточную и внутриклеточную жидкости приходится соответственно 40 и 60% от общего объема воды в организме.
Причины нарушения концентрации калия, кальция, натрия и хлора
Содержание этих веществ зависит от их поступления и выведения почками. На их концентрацию также влияют различные заболевания и патологические состояния:
- Болезни желудочно-кишечного тракта, при которых нарушается усвояемость пищи. Дисбаланс электролитов может возникать при поражении желудка, двенадцатиперстной кишки толстого кишечника. Еще одна причина – паразиты. Простейшие и гельминты живут в кишечнике и забирают электролиты из его содержимого.
- Диеты, особенно строгие, при которых в организм не поступает достаточное количество нужных веществ.
- Злоупотребление различными очищениями кишечника. В этом случае можно заработать значительный дисбаланс электролитов.
- Нарушение работы почек, при котором плохо выводятся электролиты.
- Заболевания печени – гепатит, цирроз, печёночные поражения, вызванные отравлениями.
- Нарушение функции надпочечников, при котором вырабатывается слишком мало или много гормона альдостерона. Это гормональное соединение влияет на кальциевый захват почками и его выведение с мочой.
- Неправильное соотношение гормонов щитовидной и паращитовидной желез – паратгормона и кальцитонина. В этом случае уровень элемента может быть больше или меньше нормы.
- Токсикоз беременных, сопровождающийся рвотой и отеками. В этих случаях нарушается всасывание и распределение электролитов.
- Инфекционные заболевания, причем необязательно сопровождающиеся дисфункцией кишечника. На электролитный обмен может повлиять любая инфекция.
- Грудное вскармливание, при котором женщина теряет с молоком большой объем жидкости вместе с солями.
- Занятия спортом – в этом случае с потом уходят натрий и хлор.
Побочные эффекты химиотерапии
Рак – тяжёлое заболевание, которое требует от пациента немалых физических и эмоциональных сил для лечения. Побочные эффекты, среди которых не только физиологические, но и психологические страдания, многих выбивают из колеи, заставляя замкнуться, отгородиться от внешнего мира. Это часто приводит к ухудшению общего состояния больных раком.
Наиболее частые побочные эффекты при лечении химиотерапией:
- тошнота, рвота, диарея/запор;
- головокружение, слабость, апатия;
- нарушение координации движений;
- алопеция (выпадение волос), повреждение ногтевых пластин;
- кожные заболевания;
- лейкопения, тромбоцитопения, эритропения;
- изменение вкусовых ощущений или полная потеря аппетита;
- заболевания ротовой полости (стоматит, мукозит);
- онемение конечностей;
- проблемы с мочеиспусканием;
- кровотечения;
- неврозы, стресс, депрессия.

Это лишь небольшая часть побочных эффектов при лечении рака химиопрепаратами. Реакция организма зависит не только от его индивидуальности, но и от применяемых средств. Если больному раком назначают для лечения лекарства таргетной терапии, то проблем с ЖКТ скорее всего не будет. У таких пациентов почти не бывает тошноты, рвоты, изжоги, поносов и запоров. Также большую роль играет предподготовка к лечению, которая позволяет провести реабилитацию большинства хронических заболеваний. Это помогает избежать их обострения после химиотерапии и быстрее восстановиться.
Хроническая почечная недостаточность (ХПН)
В опыте нашего ветеринарного центра подтверждаются данные приведенные Di Bartola. Среди наших пациентов также преобладали животные старше 7 лет, самцы и самки встречались с одинаковой периодичностью.

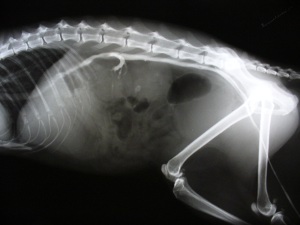
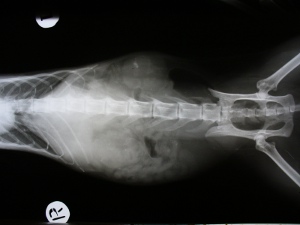
В ветеринарных клиниках кошек с ХПН среди всех пациентов от 10 до 30% . В нашей клинике кошек с ХПН на терапевтическом отделении порядка 28-30% от общего количества пациентов.
Этиология
ХПН развивается там, где есть давние, необратимые повреждения почек, вследствие чего они теряют свою экскреторную (выведение продуктов обмена), регулирующую (поддержка объема и состава жидкости в организме) и эндокринную функции (выработка гормонов ренина, эритропоэтина и др.).
Причинами ХПН являются первичные или вторичные ренальные процессы, которые, как правило, продолжаются длительное время и приводят к конечной стадии – сморщенной почке. Такие как:
- поликистоз почек (наследственное заболевание, в основном у персидских и экзотических кошек),
- воспалительные заболевания почек (пиелонефрит, гломерулонефрит),
- болезни обмена веществ (сахарный диабет кошек и собак, амилоидоз),
- мочекаменная болезнь,
- врожденное недоразвитие почек (гипоплазия)
- опухоли почки — например, лимфома,
- другие причины — например, повреждение почек токсинами.
На фото: Поликистоз почек, болезни почек у кошек. Исследование контрастным веществом Омнипак 300.
Однако, в большинстве случаев, точная причина заболевания кошек неизвестна.
Патогенез
В патогенезе ХПН, независимо от почечной патологии, снижение почечных функций происходит за счет 3-х основных механизмов:
- уменьшения количества функционирующих нефронов,
- значительного снижения скорости фильтрации в каждом отдельном случае без уменьшения числа нефронов,
- сочетания первого и второго механизмов.
Следствием действия каждого из этих факторов будет снижение скорости клубочковой фильтрации — скорость, с которой происходит фильтрация веществ из крови через клубочки нефронов. Уменьшение числа функционирующих нефронов постепенно приводит к существенному изменению биохимических показателей крови и тяжелым обменным нарушениям.
Отмечается развитие уремии с накоплением потенциальных токсинов и продуктов метаболизма белков: мочевины (более 10 ммольл ), креатинина (более179 ммольл ), мочевой кислоты.
По современным представлениям синдром уремической интоксикации обусловлен не задержкой азотистых шлаков, а главным образом накоплением в крови средних молекул — белковых веществ, имеющих молекулярную массу от 300 до 500 дальтон, образующихся в результате нарушения гомеостатической функции почек .
Повышение в крови продуктов азотистого метаболизма — осмотически активных веществ — увеличивает осмотическую нагрузку на оставшиеся нефроны. Эти вещества, профильтровавшись в клубочках, в меньшей мере, чем в норме, реабсорбируются в канальцах. Нереабсорбировавшаяся часть их выделяется с мочой вместе с соответствующим количеством воды. Это называется осмотическим диурезом. За счет осмотического диуреза общее выделение почками воды не только сохраняется нормальным, но даже может быть увеличенным (полиурия), несмотря на значительное снижение клубочковой фильтрации. Плотность мочи при этом снижается и становится стабильной на уровне 1,008—1,015, что соответствует плотности крови и указывает на снижение концентрационной способности почек.
Полиурия приводит к потере организмом воды (дегидратация). При дегидратации снижается почечный кровоток, ухудшается клубочковая фильтрация и усугубляется ХПН. При ХПН нарушается метаболизм кальция и фосфора. По мере прогрессирования ХПН падают выделение кальция с мочой и его всасывание в кишечнике, содержание фосфатов в крови повышается. Указанные нарушения сопровождаются изменениями в костной ткани — остеодистрофией. Нарушения обмена электролитов приводят к изменениям в нейромышечной системе, сопровождающимся адинамией, параличами и другими нарушениями. ХПН сопровождается изменениями во всех видах обмена веществ. На ранних стадиях нарушается энергетический обмен -расходование энергии превышает возможности энергообразования.
1.Общие сведения
Калий – один из ключевых макроэлементов в организме человека. Это вещество, особенно во взаимодействии с натрием, необходимо для регуляции сократительной активности мышц (в т.ч. миокарда), водно-солевого, кислотно-щелочного и энергетического баланса, высшей нервной деятельности, нормальной ферментации и метаболизма, секреторной активности эндокринных желез, функционирования печени и почек. До половины всех солей в организме – соединения калия, и основной их объем содержится во внутриклеточных жидких пространствах.
В отношении всех микро- и макроэлементов, калия в том числе, должен соблюдаться определенный интервал концентрации.
В противном случае как дефицит, так и избыток приводит к развитию тяжелых, порой жизнеугрожающих состояний. Гиперкалиемия, т.е. чрезмерное содержание калия – типичный тому пример.
Алгоритм диагностики гипонатриемии
Важно исключить гипергликемическую гипонатриемию путем мониторинга уровня глюкозы в сыворотке крови. Если он повышен, следует скорректировать уровень натрия в сыворотке (таблица 1)
Когда измеренная осмолярность сыворотки скорректирована Na+ = измеренная Na++ 2,4 X (глюкоза сыворотки (ммоль/л) – 5,5 (ммоль/л): 5,5 (ммоль/л)).
Таблица 1. Зависимость скорректированной (истинной) концентрации натрия в сыворотке от концентрации глюкозы в сыворотке и измеренной концентрации натрия в сыворотке
| Измеренная концентрация Na+ в сыворотке (ммоль/л) | Концентрация глюкозы в сыворотке (ммоль/л) | |||||||
| 5,56 | 11.11 | 16,67 | 22,22 | 27,78 | 33,33 | 38,89 | 44,44 | |
| Скорректированная (истинная) концентрация Na+ в сыворотке (ммоль/л) | ||||||||
| 135 | 135 | 137 | 140 | 142 | 145 | 147 | 149 | 152 |
| 130 | 130 | 132 | 135 | 137 | 140 | 142 | 144 | 147 |
| 125 | 125 | 127 | 130 | 132 | 135 | 137 | 139 | 142 |
| 120 | 120 | 122 | 125 | 127 | 130 | 132 | 134 | 137 |
| 115 | 115 | 117 | 120 | 122 | 125 | 127 | 129 | 132 |
| 110 | 110 | 112 | 115 | 117 | 120 | 122 | 124 | 127 |
| 105 | 105 | 107 | 110 | 112 | 115 | 117 | 119 | 122 |
| 100 | 100 | 102 | 105 | 107 | 110 | 112 | 114 | 117 |
| 95 | 95 | 97 | 100 | 102 | 105 | 107 | 109 | 112 |
| 90 | 90 | 92 | 95 | 97 | 100 | 102 | 104 | 107 |
| 85 | 85 | 87 | 90 | 92 | 95 | 97 | 99 | 102 |
| 80 | 80 | 82 | 85 | 87 | 90 | 92 | 94 | 97 |
| 75 | 75 | 77 | 80 | 82 | 85 | 87 | 89 | 92 |
| 70 | 70 | 72 | 75 | 77 | 80 | 82 | 84 | 87 |
Прокальцитониновый тест
Что это такое. Анализ крови, при котором в образце определяют концентрацию белка прокальцитонина. Это исследование точнее, чем СОЭ и СРБ, потому что с высокой степенью вероятности подтверждает, что воспаление вызвали именно болезнетворные бактерии, а не другие причины. Однако стоит прокальцитониновый тест дороже, чем другие исследования, так что врачи обычно начинают с более простых и бюджетных тестов. При этом тест не позволяет понять, какие именно бактерии вызывают воспалительную реакцию.
Как это работает. В норме прокальцитонина в крови практически нет. Однако в ответ на вторжение бактерий почти все клетки тела начинают усиленно создавать этот белое, так что его уровень в крови резко повышается. Скорее всего, уровень прокальцитонина в крови растет в ответ на бактериальные яды, которые они выделяют в процессе жизнедеятельности — так что при вирусной инфекции, травмах и атаке паразитических грибков уровень прокальцитонина повышается совсем немного.
Пока исследователи не совсем понимают, какую роль играет прокальцитонин в противобактериальной обороне. Но сам факт повышения позволяет использовать уровень прокальцитонина в крови в качестве достаточно надежного маркера бактериальной инфекции.
Зачем назначают. Чтобы надежно отличить бактериальную инфекцию от вирусной. Например. при обычной, неосложненной коронавирусной болезни уровень прокальцитонина в крови находится в пределах нормы.
Если концентрация прокальцитонина вырастает, значит, к вирусной инфекции присоединилась бактериальная, и настала пора назначать антибиотики. Прокальцитониновый тест применяют для контроля за состоянием пациентов, которые лечатся в больнице — например, при тяжелой форме COVID-19.
«Прокальцитонин в амбулаторной практике используют редко, — рассказывает другой специалист. — В моду он вошел недавно, с началом эпидемии коронавирусной болезни. Считается, что он предсказывает ее тяжелое течение. Но на самом деле этот тест пришел из реаниматологии — он указывает на сепсис, то есть на заражение крови. Самостоятельно этот тест делать не нужно».
Как подготовиться. Людям, которые лечатся дома, прокальцитониновый тест практически не назначают. Но в целом правила подготовки такие же, как при СОЭ и СРБ.
Как понять результат анализа. Появление прокальцитонина в крови — всегда недобрый знак, даже если уровень белка поднялся незначительно. Умеренно повышенный уровень прокальцитонина — от 0,15 до 2 нг/мл — у взрослых людей может говорить о местной легкой или среднетяжелой бактериальной инфекции, аутоиммунной реакции или тяжелой почечной недостаточности. Если уровень прокальцитонина поднимается выше 2 нг/мл, речь идет о бактериальном заражении крови, то есть сепсисе, тяжелой бактериальной инфекции вроде менингита, или о раковой опухоли щитовидной железы.