Пониженный уровень лейкоцитов в крови (лейкопения)
Содержание:
- Пониженные лимфоциты
- Почему так важно держать уровень лейкоцитов в норме
- Как проходит исследование
- Нормы лейкоцитов
- Прокальцитониновый тест
- Симптомы
- Что показывают лейкоциты в анализе крови
- Какими симптомами проявляется снижение уровня лейкоцитов?
- Лейкоциты понижены (лейкопения)
- Какие патологические состояния могут обнаруживаться на шейке матки во время кольпоскопии
- Расшифровка результатов анализа: нормы и причины отклонения
- Общие сведения
- Как повысить
- Норма концентрации лейкоцитов в крови
- Причины возникновения лейкопении
- Обследование в МедАрт
Пониженные лимфоциты
Низкий уровень лимфоцитов может свидетельствовать о развитии ряда заболеваний или патологических состояний или являться индивидуальной особенностью человека. Такое состояние называется лимфоцитопенией или лимфопенией.
В медицинской практике различаются две разновидности заболевания:
- Относительная лимфопения (уменьшается процентное содержание лимфоцитов среди всех лейкоцитов, в то время как количество их может оставаться неизмененным). Лимфоциты гибнут очень быстро, что приводит к нарушениям в развитии лимфатической системы. Возникает в результате острых или хронических инфекционных заболеваний.
- Абсолютная лимфопения (уменьшается количество лимфоцитов). Проявляется на фоне врожденного или приобретенного дефицита иммунных сил организма. Проявляется у больных нейтрофилезом, лейкозом, лейкоцитозом, а также в результате воздействия радиации.
Пониженные лимфоциты могут сигнализировать о развитии целого ряда заболеваний
Причины
Стандартный показатель количества лимфоцитов в 20-40% для взрослого человека может падать по различным причинам. Их довольно много, а потому бывает сложно поставить верный диагноз. Только сбор анамнеза и дополнительные методы диагностики позволят определить заболевание более точно.
Среди наиболее распространенных причин лимфопении следует выделить:
- СПИД;
- различные поражения печени в хронической форме;
- заболевание крови, при котором угнетаются все ростки костного мозга – апластическая анемия;
- патологии гнойного и септического характера;
- инфекционные болезни в тяжелой форме;
- острый милиарный туберкулез (часто путают с брюшным тифом);
- лечение посредством химио- и лучевой терапии;
- разрушение лимфоцитов (может наступать при некоторых болезнях, к примеру, красной волчанке, или же в результате приема определенных групп препаратов – кортикостероидов, цитостатиков и др.);
- нарушения в работе иммунной системы врожденного характера;
- почечная недостаточность;
- лимфогранулематоз;
- синдром Иценко-Кушинга;
- спленомегалия;
- рак в лимфатической системе;
- инфекционные и гнойно-воспалительные болезни в острой форме (абсцесс, ангина, грипп, воспаление легких и др.).
Болезни и состояния, провоцирующие лимфопению, часто классифицируются как тяжелые и опасные для организма, имеют неблагоприятный прогноз. Поэтому, если анализ крови продолжительное время показывает низкие лимфоциты, – это сигнал к тому, что следует провести тщательное медицинское обследование.
Низкий уровень лимфоцитов в крови ребенка
У ребенка лимфопения не имеет никаких заметных клинических симптомов. Но на фоне клеточного иммунодефицита родители могут наблюдать следующие признаки:
- экзема, гнойные поражения кожных покровов;
- очаговое облысение – алопеция;
- бледность или желтушность кожи;
- геморрагические пятна на коже.
Клиническая диагностика также выявит значительное уменьшение лимфатических узлов и миндалин и спленомегалию (увеличение селезенки).
Когда в крови ребенка низкий уровень лимфоцитов, то учащаются рецидивы инфекционных болезней. Часто их возбудителями становятся редкие штаммы микроорганизмов.
Возможные симптомы
Как и у детей, у взрослых практически отсутствует явно выраженная симптоматика лимфопении. Среди встречающихся проявлений можно выделить следующие:
- повышение температуры тела;
- общая слабость;
- быстрая утомляемость;
- выпадение волос.
Также для взрослых характерны и описанные выше симптомы: уменьшение лимфатических узлов, бледность кожи и её гнойное поражение, экзема, увеличение селезенки. Если вы заметили у себя один или несколько из указанных признаков, следует обратиться к врачу для прохождения полной диагностики и определения методов терапии.
Лечение лимфопении
Лимфопения сама по себе не может быть скорректирована. Для восстановления нормального уровня лимфоцитов потребуется лечение первичной болезни. Когда поставлен диагноз хронической лимфоцитопении, то потребуется вводить иммуноглобулин в организм инъекционным способом. Низкий уровень лимфоцитов по причине врожденного иммунодефицита может быть исправлен путем трансплантации стволовых клеток.
Если стандартная диагностика не позволила определить заболевание, ставшее причиной лимфопении, то гематолог может направить пациента на дополнительные исследования: МРТ/КТ, УЗИ, цитологические и гистологические анализы, рентген и т.д.
Почему так важно держать уровень лейкоцитов в норме
У лейкоцитов есть общая основная функция – обеспечение стабильной работы иммунной защиты организма. Отдельно стоит рассказать про каждую фракцию, ведь у каждой из них своя задача:
- нейтрофилы борются с чужеродными бактериями и микроскопическими грибками;
- базофилы способствуют запуску иммунной реакции на проникновение чужеродных агентов;
- эозинофилы борются с инфекциями, вызывающимися паразитами, которые проникли в организм человека;
- моноциты разрушают и участвуют в выведении патогенных микроорганизмов, а также отмерших клеток организма;
- лимфоциты обеспечивают иммунный ответ при проникновении в организм вируса. Они – основа иммунной системы.
Снижение уровня лейкоцитов влечет за собой неприятные последствия, такие как:
- обострение хронических болезней, в частности – инфекций дыхательных путей;
- увеличение миндалин и селезенки;
- кровоточивость десен и язвы на слизистых рта;
- грибковые поражения;
- кожные инфекции;
- нарушение работы органов ЖКТ.
При критическом снижении уровня лейкоцитов организм перестает сопротивляться каким-либо инфекциям, а посему даже простая простуда может стать для больного фатальной.
Как проходит исследование
Исследование проводится в лабораторных условиях. Биологическая жидкость детально изучается под микроскопом и с помощью специальных тест-полосок. Все данные записываются в специальный бланк. В среднем срок проведения исследования не превышает сутки. При высокой срочности (когда врачу необходимо как можно быстрее установить диагноз) лаборатория работает вне очереди, и проводит исследование максимально быстро — в течение нескольких часов.
Общий анализ оценивается специалистом по нескольким критериям — физическим и химическим.
Физические параметры включают цвет жидкости, наличие/отсутствие осадка, плотность.
Химические параметры включают более детальное изучение биоматериала практически по двадцати показателям, в том числе специалист определяет кислотность, концентрацию, посторонние вкрапления.
Нормы лейкоцитов
Важно! Нормы могут различаться в зависимости от реактивов и оборудования, используемого в каждой конкретной лаборатории. Именно поэтому при интерпретации результатов необходимо пользоваться стандартами, принятыми в той лаборатории, где сдавался анализ
Также необходимо обращать внимание на единицы измерения
Референсные значения белых кровяных телец определяются возрастом пациента.
Данные лаборатории Инвитро:
| Возраст | Концентрация лейкоцитов, тыс/мкл (103 клеток/мкл) |
| 1 день – 12 месяцев | 6,0 – 17,5 |
| 12 месяцев – 2 года | 6,0 – 17,0 |
| 2 года – 4 года | 5,5 – 15,5 |
| 4 года – 6 лет | 5,0 – 14,5 |
| 6 лет – 10 лет | 4,50 – 13,5 |
| 10 лет – 16 лет | 4,50 – 13,0 |
| 16 лет – 120 лет | 4,50 – 11,0 |
Лаборатория Хеликс:
| Возраст | Референсные значения, *109/л |
| Меньше 1 года | 6 — 17,5 |
| 1-2 года | 6 — 17 |
| 2-4 года | 5,5 — 15,5 |
| 4-6 лет | 5 — 14,5 |
| 6-10 лет | 4,5 — 13,5 |
| 10-16 лет | 4,5 — 13 |
| Больше 16 лет | 4 — 10 |
В медицинском справочнике д.м.н. Даниловой Л.А. приводятся усредненные нормы:
| Возраст | Референсные значения, *109/л |
| Взрослые | 4,0-9,0 |
| до 1 года | 6,0-17,5 |
| 1-2 года | 6,0-17,0 |
| 2-4 года | 5,5-15,5 |
| 4-6 лет | 5,0-14 |
| 6-10 лет | 4,5-13,5 |
| 10-16 лет | 4,5-13,0 |
Американский University of Rochester Medical Center призывает считать нормальными следующие показатели лейкоцитов:
- От 9000 до 30 000/мм3 для новорожденных
- 6,200 до 17,000/мм3 для детей до 2 лет
- 5,000-10,000/мм3 для детей старше 2 лет до взрослых.
При значительном отклонении уровня лейкоцитов от нормальных значений рекомендуется провести более детальное исследование — лейкоцитарная формула. Исследование показывает количество каждого вида лейкоцитов.
Ниже представлен нормальный состав лейкоцитарной формулы, в процентах:
- Нейтрофилы — 55-70% от общего числа лейкоцитов
- Лимфоциты — 20-40%
- Моноциты — 2-8%
- Эозинофилы — 1-4%
- Базофилы — 0,5-1%
Важно! Интерпретация результатов всегда проводится комплексно. Поставить точный диагноз на основании только одного анализа невозможно
Прокальцитониновый тест
Что это такое. Анализ крови, при котором в образце определяют концентрацию белка прокальцитонина. Это исследование точнее, чем СОЭ и СРБ, потому что с высокой степенью вероятности подтверждает, что воспаление вызвали именно болезнетворные бактерии, а не другие причины. Однако стоит прокальцитониновый тест дороже, чем другие исследования, так что врачи обычно начинают с более простых и бюджетных тестов. При этом тест не позволяет понять, какие именно бактерии вызывают воспалительную реакцию.
Как это работает. В норме прокальцитонина в крови практически нет. Однако в ответ на вторжение бактерий почти все клетки тела начинают усиленно создавать этот белое, так что его уровень в крови резко повышается. Скорее всего, уровень прокальцитонина в крови растет в ответ на бактериальные яды, которые они выделяют в процессе жизнедеятельности — так что при вирусной инфекции, травмах и атаке паразитических грибков уровень прокальцитонина повышается совсем немного.
Пока исследователи не совсем понимают, какую роль играет прокальцитонин в противобактериальной обороне. Но сам факт повышения позволяет использовать уровень прокальцитонина в крови в качестве достаточно надежного маркера бактериальной инфекции.
Зачем назначают. Чтобы надежно отличить бактериальную инфекцию от вирусной. Например. при обычной, неосложненной коронавирусной болезни уровень прокальцитонина в крови находится в пределах нормы.
Если концентрация прокальцитонина вырастает, значит, к вирусной инфекции присоединилась бактериальная, и настала пора назначать антибиотики. Прокальцитониновый тест применяют для контроля за состоянием пациентов, которые лечатся в больнице — например, при тяжелой форме COVID-19.
«Прокальцитонин в амбулаторной практике используют редко, — рассказывает другой специалист. — В моду он вошел недавно, с началом эпидемии коронавирусной болезни. Считается, что он предсказывает ее тяжелое течение. Но на самом деле этот тест пришел из реаниматологии — он указывает на сепсис, то есть на заражение крови. Самостоятельно этот тест делать не нужно».
Как подготовиться. Людям, которые лечатся дома, прокальцитониновый тест практически не назначают. Но в целом правила подготовки такие же, как при СОЭ и СРБ.
Как понять результат анализа. Появление прокальцитонина в крови — всегда недобрый знак, даже если уровень белка поднялся незначительно. Умеренно повышенный уровень прокальцитонина — от 0,15 до 2 нг/мл — у взрослых людей может говорить о местной легкой или среднетяжелой бактериальной инфекции, аутоиммунной реакции или тяжелой почечной недостаточности. Если уровень прокальцитонина поднимается выше 2 нг/мл, речь идет о бактериальном заражении крови, то есть сепсисе, тяжелой бактериальной инфекции вроде менингита, или о раковой опухоли щитовидной железы.
Симптомы
Лейкопения, как правило, определяется случайно во время профилактического исследования, так как не имеет специфических клинических симптомов.
Первые признаки снижения лейкоцитов могут проявляться при вовлечении в патологический процесс бактериальных, вирусных или инфекционных осложнений.
Что влечет за собой:
- Повышение температуры тела;
- Появление афт на слизистых оболочках рта;
- Повышение кровоточивости десен;
- Гнойничковые инфекции;
- Тахикардию;
- Головные боли;
- Беспокойство;
- Боли в левом подреберье (связанные с увеличением селезенки).
Все симптомы лейкопении должны быть тщательным образом исследованные, поэтому в данном случае консультация врача обязательна.
Что показывают лейкоциты в анализе крови
Сейчас большинство лабораторий оснащено автоматическими счетчиками, которые распечатывают результаты анализа с аббревиатурой на английском языке. Показатель WBC отражает общее содержание лейкоцитов в составе крови. Эти форменные элементы образуются в красном костном мозге, а их дифференцировка и созревание происходят в различных органах иммунной системы.
Общей функцией лейкоцитов является защита внутренней среды организма от различных чужеродных агентов, таких как – бактерии, вирусы, грибы, аллергены и даже собственные клетки (устаревшие, сменившие функциональное назначение или генетический код – опухоли). Лейкоциты делятся на несколько групп различных клеток, выполняющих определенные функции.
Какими симптомами проявляется снижение уровня лейкоцитов?
Нередко больной не испытывает каких-либо симптомов, а снижение уровня лейкоцитов у него выявляют по результатам общего анализа крови. Некоторые лишь отмечают, что чаще стали чувствовать усталость.
Главная проблема пациентов с лейкопенией — снижение защитных сил организма. У них даже легкая инфекция может быстро перейти в тяжелую форму.
Все основные симптомы лейкопении связаны с инфекционными осложнениями:
- Температура 38 градусов и выше.
- Потливость, озноб.
- Язвы во рту, зубная боль, боль в горле.
- Зуд, язвы в области ануса.
- Боли в животе.
- Жидкий стул.
- Частые мочеиспускания, сопровождающиеся болью, жжением.
- Одышка, кашель.
- Отек, покраснение, боль на коже, особенно в области ран, порезов, венозных катетеров.
- Зуд в области половых органов у женщин, выделения из влагалища необычного характера.
Лейкоциты понижены (лейкопения)
При снижении уровня лейкоцитов в периферической крови говорят о лейкопении. Причинами данного состояния выступают:
- прием некоторых лекарств (НПВС, антидепрессантов, противосудорожных);
- снижение иммунитета вследствие какой-либо причины;
- вирусные инфекционные болезни (корь, краснуха, мононуклеоз, грипп и другие);
- анафилактический шок;
- аплазия/гипоплазия костного мозга (врожденное заболевание);
- злокачественный процесс в костном мозге;
- хроническая инфекция (ВИЧ, туберкулез);
- лимфогранулематоз;
- некоторые лейкозы (алейкемическая форма);
- коллагенозы;
- сепсис в крайней стадии;
- плазмоцитома (злокачественная опухоль крови);
- метаболические расстройства (дефицит витаминов группы В, фолиевой кислоты или меди).
- Данные независимой лаборатории Инвитро.
- Данные лаборатории Хеликс.
- Данилова Л.А., д.м.н., проф. Анализы крови, мочи и других биологических жидкостей человека в различные возрастные периоды, — СпецЛит, 2014г.
- Choladda Vejabhuti Curry, MD. — Medscape, Nov 2019.
Какие патологические состояния могут обнаруживаться на шейке матки во время кольпоскопии
- Псевдоэрозия, при которой вокруг цервикального канала образуется ярко-красный участок цилиндрического эпителия, которого в норме здесь быть не должно. Поскольку такая ткань легко ранима, у женщин, страдающих этой болезнью, зачастую появляются кровянистые выделения или развивается кровотечение из поврежденного участка.
- Атипические сосуды – раковые и предраковые патологии сопровождаются сосудистыми изменениями в эктоцервиксе. Атипичные сосуды неправильно развиты, лишены мышечной оболочки, имеют причудливую форму, а при дотрагивании инструментом – кровоточат. Они могут быть похожи на завитки, спиральки, запятые. Если обычные сосуды при воздействии уксусной кислоты исчезают, то атипичные остаются. При расшифровке исследования шейки дается описание сосудистых изменений.
- Ацетобелый эпителий – участки измененной слизистой, которые окрашиваются в светлый цвет под воздействием 3% раствора уксусной кислоты. Чем светлее участок, тем сильнее поражены ткани.
- Йоднегативный эпителий – такой термин в описании кольпоскопии при расшифровке результатов указывает на шеечные участки, не окрашивающиеся раствором Люголя. Здоровый эпителий содержит большое количество гликогена, который дает окраску, а в атипичных участках его нет, поэтому они остаются светлыми.
- Пунктуация – мелкие сосудики, расположенные по всей слизистой. Характерны для предраковых состояний.
- Мозаичность эпителия представляет собой сеть из красноватых линий, часто появляющуюся при начавшемся злокачественном перерождении.
- Атипическая зона трансформации с плюстканью – неровной бугристой поверхностью. Такая запись в протоколе кольпоскопии указывает на высокую вероятность развития раковой опухоли шейки.
- Подозрение на инвазию – еще один неблагоприятный результат. Так пишут при вероятности инвазивных, глубоко проникающих раковых опухолей. Диагноз обязательно подтверждается анализами.
- Послеродовые рубцы, оставшиеся на месте разрывов, снижают эластичность тканей в последующих родах. Рубцовые изменения часто становятся причиной цервикальной недостаточности. При таком нарушении во время беременности шейка под весом плода раскрывается, и у женщины начинаются преждевременные роды.
- Эктропион – выворот слизистой тоже часто возникает после тяжелых родов. В этом случае ткани вывернуты, а цервикальный канал открыт. Патология требует лечения, поскольку при эктропионе микробы легко проникают в матку, а из неё – в маточные трубы и яичники.
- Дисплазия – поражение шейки, вызванное папилломавирусом. Это состояние относится к предраковым, поскольку часто становится почвой для развития злокачественных опухолей. Постепенно диспластические процессы проникают вглубь тканей. Вначале возникает легкая дисплазия, L-SIL – легкая степень атипии, а затем – более тяжелая H-SIL. В результате развивается карцинома in situ, или «рак на месте». Возникшая опухоль проникает еще глубже, переходя на влагалищные своды, матку и давая метастазы.
- Лейкоплакия – белые плотные участки слизистой. Опасны перерождением в рак. Особенно часто это происходит с толстой лейкоплакией, состоящей из глыбчатых бляшек, спаянных с другими тканями.
- Эритроплакия – трофическое поражение шейки матки, при котором слизистая истончается настолько, что через неё начинают просвечивать кровеносные сосуды. Этот вид предрака характерен для климактерического и предклимактерического периодов.
- Полипы – наросты на слизистой, которые могут быть единичными и множественными. Эти образования кровоточат, могут спровоцировать воспаление и злокачественные процессы.
- Остроконечные кондиломы – генитальные бородавки, появившиеся вследствие заражения папилломавирусом. Провоцируют воспалительные процессы и могут закрывать проход в цервикальный канал, вызывая застой менструальной крови и бесплодие. Также относятся к предраковым процессам.
- Очаги эндометриоза – бурые, багровые или вишневые «глазки» на слизистой. Причина их образования – закрепление клеток эндометрия, находящегося внутри матки, на поверхности шейки. Эти клеточные структуры реагируют на гормоны, поэтому в период менструации набухают и начинают кровоточить. Женщины жалуются на боли и кровянистые выделения перед критическими днями и после них.
- Злокачественные опухоли, которые могут выглядеть как плотные узлы, язвы, сосочковые разрастания. Легко кровоточат при дотрагивании. При их появлении возникают гнойные выделения с неприятным гнилостным запахом. В тяжелых случаях раковое поражение может проникать в соседние органы.
Расшифровка результатов анализа: нормы и причины отклонения
Для детей, женщин и мужчин одинаковые числа в общем анализе крови могут иметь разное значение. Особо выражена разница в физиологических уровнях циркулирующих в кровяном русле компонентов у взрослого и ребенка. В детстве организм постоянно меняется, поэтому для только что родившихся детей, малышей в возрасте одного, шести месяцев, года, детей, достигших шести, двенадцати или пятнадцати лет существуют определенные нормы показателей клинического исследования крови.
Выход любого из компонентов за нормальные для каждой возрастной группы пределы предупреждает о наличии болезни.
Повысить в кровяном русле содержание гемоглобина и эритроцитов могут сердечные или легочные болезни, включая патологии строения или недостаточность функций. Кроме того, рост уровня этих показателей вызывается:
- дегидратацией;
- болезнями почек;
- нарушением кроветворения.
Снижение Hb и RBC вызывается:
- сильной кровопотерей;
- истощением;
- анемией;
- лейкемией;
- дефицитом железа или витаминов.
Определению разновидности анемии способствует изучение цветового показателя крови. Возрастание МСНС может предупреждать о нехватке витаминов В12 или В9. Причины снижения цветового показателя:
- беременность;
- железодефицитная анемия;
- интоксикация свинцом.
Количество ретикулоцитов может меняться под действием приема препаратов витамина В12, железа, фолиевой кислоты. Этот фактор используется для подбора оптимальной дозы лекарств для каждого пациента. Самопроизвольное отклонение уровня ретикулоцитов может провоцироваться:
- гемолитической анемией, малярией, метастазированием в костный мозг при повышении уровня ретикулоцитов;
- аутоиммунными заболеваниями, анемией, нарушением почечных функций при понижении уровня ретикулоцитов.
Увеличение показателя PLT часто наблюдается после недавней хирургической операции, спленэктомии, в результате чрезмерной физической нагрузки. Также повышение уровня тромбоцитов может вызываться:
- воспалением;
- наличием злокачественных новообразований;
- анемией.
Новорожденные дети с пониженной концентрацией тромбоцитов в кровотоке обычно недоношены или страдают гемолитической болезнью. Взрослым с пониженным уровнем тромбоцитов стоит опасаться:
- анемии;
- болезни Либмана-Сакса.
Также снижение PLT встречается при врожденных патологиях крови и восстановлении после гемотрансфузии.
Повышение показателя тромбокрита часто вызывается вторичной тромбоцитемией, а снижение – хронической недостаточностью функции почек, малокровием, циррозом печени.
Изменение реакции оседания эритроцитов (РОЭ) позволяет отслеживать наличие и интенсивность протекающих в организме патологических процессов. Увеличенная СОЭ может вызываться:
- воспалением;
- инфекционным процессом;
- гипопротеинемией;
- малокровием;
- злокачественной опухолью;
- лейкозом;
- аутоиммунными патологиями;
- сепсисом.
Чем больше отклонение от нормы, тем интенсивнее течение заболевания. Только у женщин колебания РОЭ могут считаться нормальными при приближающейся менструации или беременности (после 5-ой недели).
Пониженная СОЭ наблюдается при:
- гиперпротеинемии;
- лейкоцитозе;
- гепатите;
- ДВС-синдроме;
- недавно перенесенном инфекционном заболевании;
- лечении некоторыми группами медикаментов.
Повышенное содержание лейкоцитов в кровотоке часто возникает как реакция на вакцинацию, хирургическое вмешательство, травмы или ожоги. Но устойчиво высокие показатели белых кровяных телец предупреждают о развитии воспаления или наличии онкологии. А падает ниже нормы уровень WBC из-за инфекционных заболеваний или лейкемии.
Более точно определить вероятность той или иной болезни помогает лейкоцитарная формула. При её сдвиге вправо стоит задуматься о дефиците витамина В12, нарушении работы печени или почек. Сдвиг показателей влево провоцируется инфекциями, воспалениями, интоксикациями.
Также информативен выход за пределы нормы любого отдельного показателя в лейкоцитарной формуле. Возрастание концентрации:
- нейтрофильных лейкоцитов и лимфоцитов вызывается развитием инфекции;
- моноцитов – аутоиммунными заболеваниями, раком;
- эозинофильных гранулоцитов – аллергической реакцией, проникновением в организм паразитов;
- базофилов – вирусами.
А падения уровня клеток на общем анализе крови можно ждать при:
- анемии (нейтрофилы);
- иммунодефицитах (лимфоциты);
- гемобластозе (моноциты);
- гнойной инфекции (эозинофилы);
- болезни Кушинга (базофилы).
Обнаружение плазматических клеток предупреждает о развитии вирусной инфекции, так как в норме их в кровотоке нет.
Общие сведения
Лейкопения – это состояние, для которого характерно уменьшение количества лейкоцитов в единице объема крови. Она определяется, если количество лейкоцитов составляет меньше 4000 в 1 мкл крови. Также при лейкопении нарушается двигательная активность зрелых нейтрофилов и их выход в кровь из костного мозга (это состояние называется синдромом «ленивых лейкоцитов»). Код лейкопении по МКБ-10 — D72 (другие нарушения белых кровяных клеток).
Говоря о том, что значит уровень лейкоцитов в крови ниже нормы, следует отметить, что выраженная лейкопения – это свидетельство нарушения нормального процесса кроветворения. Если лейкоциты в крови понижены, это значит, что причинами такого явления могут быть серьезные патологии. Однако лейкоцитопения может развиваться и вследствие других причин – влияния ряда лекарств, радиоактивного воздействия, нехватке витаминов. Такое состояние иногда связано с наследственным фактором. Иногда количество лейкоцитов может быть сниженным и у здоровых людей.
Почему у человека может развиваться лейкопения, как она проявляется, и как лечить это патологическое состояние, речь пойдет в этой статье.
Что такое лейкоциты?
Лейкоциты – это белые кровяные клетки, различные по своим функциям и внешнему виду. Они продуцируются в красном костном мозге, существуют от нескольких часов до нескольких лет. Основная их функция – защищать организм от атак инфекционных агентов, инородных тел, чужеродных белков. Лейкоциты обеспечивают специфическую и неспецифическую защиту от патогенов, как внешних, так и внутренних.
Лейкоциты определяются не только в крови, но и по всему организму – в том числе и в лимфатической системе. Содержание их в крови варьируется в разные времена суток. Также их количество зависит и от состояния организма.
Часть лейкоцитов могут захватывать и перерабатывать чужеродные микроорганизмы (процесс фагоцитоза), еще часть – вырабатывают антитела.
Лейкоциты подразделяют на несколько разновидностей:
- зернистые (гранулоциты) — они, в свою очередь, подразделяются на нейтрофильные, эозинофильные и базофильные;
- незернистые (агранулоциты) — к этой категории относятся лимфоциты и моноциты.
Лейкоцитарная формула – это соотношение разных видов белых клеток крови.
Эозинофилы — это лейкоциты, которые содержат двудольчатое ядро и гранулы, окрашиваемые эозином в красный цвет. Эти клетки регулируют аллергические реакции.
Как повысить
При выявлении изменений в составе крови пациенту назначаются дополнительные исследования, которые помогают установить причину отклонения от нормы. Позже на основании результатов анализов подбирается подходящий метод лечения.

Так, если изменения вызвала язвенная болезнь, то пациент направляется к гастроэнтерологу, который назначает консервативное лечение с применением противорвотных медикаментов, спазмолитиков, анальгетиков, анаболиков и иммуностимуляторов. В некоторых случаях назначается оперативное вмешательство.
Важная информация: Что значит сдвиг лейкоцитарной формулы влево и вправо
При внутренних кровотечениях, продолжительных менструациях и травмах, вызвавших обильную кровопотерю, в большинстве случаев назначаются инъекции инфузионного раствора.
Если понижение гематокрита является следствием употребления лекарственных средств, то последние рекомендуется исключить из состава терапии.
При анемии, беременности или неправильном питании пациенту назначаются витамины и медикаменты в виде таблеток или инъекций, которые направлены на повышение уровня железа в организме.
Для того чтобы предотвратить снижение HCT или стабилизировать рассматриваемую величину самостоятельно, пациенту любого возраста необходимо установить правильный режим питания и ввести в рацион следующие продукты:
- изюм, орехи, горох, фасоль, зеленый шпинат, мясо птицы, говядина, рыба, креветки, куриные и перепелиные яйца, яблоки (они богаты железом);
- томаты, брокколи, белокочанная, краснокочанная и цветная капуста, апельсины, мандарины, шиповник, черная и красная смородина, облепиха, клубника (содержат витамин С).
Кроме того, врачи рекомендуют:
- отказаться от продуктов, которые обогащены клетчаткой и кальцием;
- больше двигаться;
- соблюдать питьевой режим (взрослому человеку выпивать около 2 л воды в день);
- употреблять гематоген;
- принимать пищевые добавки с содержанием железа и витамины, которые положительно влияют на образование красных кровяных клеток.
В некоторых случаях для того, чтобы повысить уровень гематокрита, требуется переливание крови.
Норма концентрации лейкоцитов в крови
Лейкоцитоз — это превышение нормы лейкоцитов в плазме крови. Возникает он по множеству причин и имеет также массу патогенетических механизмов. Итак, какой же концентрация белых клеток должна быть в норме?
Данный показатель не имеет четких границ и колеблется в среднем от 4 до 9 на 10 в 9 степени клеток в 1 миллилитре плазмы крови. Колебания происходят в зависимости от пола, возраста и других индивидуальных особенностей человека. Ниже 4 и выше 9 на 10Х9 в 1 мл уже считаются патологическими состояниями — лейкопения и лейкоцитоз, соответственно.
И тем не менее, есть ряд физиологических причин того, что лейкоциты повышены в крови.
Кроме этого, нормы белых клеток в крови у ребенка очень сильно варьируют в зависимости от возраста. О чем говорит, если завышены лейкоциты в формуле крови?
(здесь будет картинка с нормами лейкоцитов по годам — от рождения до 18 лет)
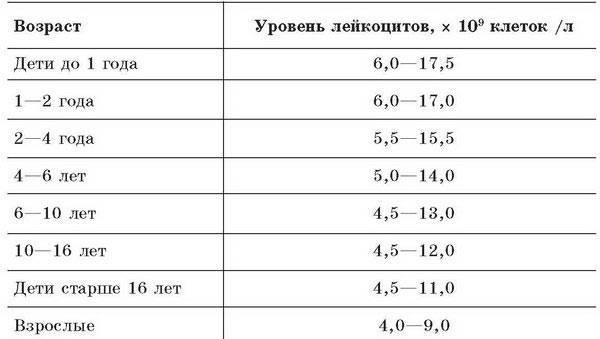
Причины возникновения лейкопении
Лейкопения у взрослых возникает вследствие целого ряда причин. Поэтому, когда у человека понижены лейкоциты, необходимо установить диагноз и определить причину болезни.
Снижение лейкоцитов может отмечаться при таких болезнях и состояниях:
- Заболевания костного мозга и клеток крови – миелофиброз, апластическая анемия, гиперспленизм, миелодиспластические синдромы, миелопролиферативный синдром.
- Наследственные состояния — низкий уровень лейкоцитов может отмечаться уже при рождении. К таким причинам относится синдром Костмана (врожденная нейтропения) и очень редкая болезнь миелокатексис.
- Инфекционные болезни – содержание лейкоцитов снижается при туберкулезе, ВИЧ или СПИД. Также это явление характерно для тяжелых вирусных инфекций, в том числе тех, что поражают костный мозг.
- Аутоиммунные заболевания – причины лейкоцитопении, связанные с такими заболеваниями, обусловлены тем, что у таких больных уничтожаются лейкоциты или те клетки костного мозга, которые их производят.
- Недостаток витаминов и минералов вследствие неполноценного питания — причины низкого уровня лейкоцитов в крови могут быть связаны с дефицитом витаминов В12 и В9, цинка, меди.
- Применение ряда лекарственных средств – количество белых клеток снижается при применении ряда препаратов, среди которых: Клозапин, Циклоспорин, Миноциклин, Сиролимус, Ламотриджин, Интерферон и др. У ребенка лейкопения может отмечаться после лечения антибиотиками.
- Саркоидоз – состояние, спровоцированное слишком активной иммунной реакцией организма. Если гранулемы образуются в костном мозге, это может привести к лейкопении.
- Онкологические болезни, их лечение – лейкемия и другие разновидности рака могут привести к уменьшению количества белых кровяных клеток вследствие повреждения костного мозга. Также лейкоциты ниже нормы определяются у таких больных после химиотерапии, лучевой терапии, пересадки костного мозга.
Причины определенных разновидностей лейкопении могут быть связаны со следующими состояниями:
- Нейтропения – может развиваться вследствие вирусных заболеваний, острой лучевой болезни, бактериальных инфекций, малярии, приема цитостатических лекарств, гиперспленизма, ряда болезней крови.
- Эозинопения – отмечается на фоне стрессов у женщин и мужчин. Также развивается вследствие приема глюкокортикостероидов, злокачественных опухолей, ряда вирусных болезней.
- Лимфопения – развивается вследствие чрезмерного количества глюкокортикоидов в организме, после лучевой терапии, при иммунодефицитных синдромах и лимфомах. Такое состояние характерно для многих хронических болезней. Также причиной лимфопении часто является применение анти- лимфоцитарного глобулина или циклофосфамида.
- Моноцитопения – проявляется вследствие избытка глюкокортикоидов и повреждений костного мозга. Количество моноцитов может снижаться в острой фазе инфекционной болезни, при обострении туберкулеза, ревмокардита.
- Выделительная лейкопения возникает при интенсивной эмиграции лейкоцитов и активной их элиминации из системного кровотока в зону хронического воспаления. Подобное явление отмечается при хронических холециститах, гастритах, энтеритах, воспалениях слизистой дыхательных путей, мочевыделительной и половой систем.
Обследование в МедАрт

Если вы хотите получить на 100% достоверный результат общего (клинического) анализа крови, в диагностическом центре МедАрт вам всегда будут рады. Наши специалисты имеют высшую квалификацию и полностью компетентны в доверенной им работе. Высокоточная современная медицинская аппаратура, качественные реагенты, необходимый расходный материал – мы гарантируем каждому своему клиенту обслуживание на высшем уровне.
У нас вы сможете сдать общий анализ крови в спокойной и комфортной обстановке, не искажая результаты своих анализов полученным в долгой очереди стрессом и эмоциональным напряжением. Точные и достоверные результаты вы сможете получить уже через один рабочий день.


