Атеросклероз нижних конечностей
Содержание:
Лечение туннельного синдрома запястья
Существуют следующие методы лечения туннельного синдрома (синдрома карпального канала):
1. Консервативное лечение
Если заболевание диагностировать и начать лечить на ранних стадиях, туннельный синдром может быть купирован без хирургического вмешательства.
Фиксация лучезапястного сустава: надевать на ночь ортез для фиксации кисти в физиологическом (нейтральном) положении. Это предотвращает ночное сдавление срединного нерва, что происходит, когда кисть согнута в запястье во время сна. Шины можно также носить во время работы, которая усугубляют симптомы.
- Медикаментозное лечение: Простые препараты могут помочь уменьшить боль, противовоспалительные препараты (НПВП), такие как нимесил, нурофен.
- Смена проф условий: Чтобы избежать положения кисти и действий, которые усугубляют симптомы в вашей профессиональной деятельности, врач может предложить сменить работу. Это может замедлить или даже остановить прогрессирование заболевания.
- Стероидные инъекции: кортикостероидные препараты часто дают облегчение, но симптомы могут вернуться. Препарат вводят непосредственно в карпальный канал.
Если консервативные методы не эффективны в течении 6 месяцев, рекомендуется хирургическое лечение туннельного синдрома запястья.
2. Хирургическое вмешательство
Решение о проведении операции основывается главным образом на выраженности симптомов. В более тяжелых случаях, хирургическое вмешательство проводят сразу, потому что консервативные методы лечения туннельного синдрома вряд ли помогут.
Существует традиционный метод операции — «открытая», когда кожа рассекается непосредственно над карпальной связкой. И существует миниинвазивная методика эндоскопического рассечения карпальной связки, которая выполняется через мини доступ с использованием камеры и специальных инмтрументов.
Хирургическая техника. В большинстве случаев, операция выполняется в амбулаторных условиях под местной анестезией.
Во время операции рассекается карпальная связка (поперечная связка запястья) тем самым осуществляется декомпрессия срединного нерва.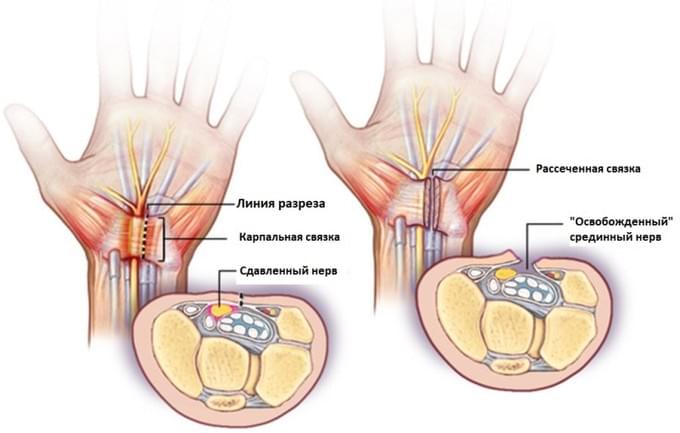
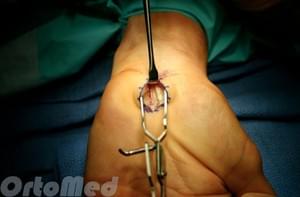
Восстановление. Незначительную боль, отек, скованность в кисти можно ожидать после операции. Для уменьшения возможных послеоперационных последствий, вам будет разработаны индивидуальные реабилитационные программы, включающие в себя целый комплекс мероприятий для качественного восстановления функции кисти.
Незначительные боли в ладони сохраняются обычно в течение нескольких месяцев после операции. Это время нужно нервным волокнам для восстановления.
Вождение автомобиля, ваши повседневные дела могут быть разрешены доктором уже через несколько дней после операции. Так же врач определит, когда вы можете вернуться к работе.
Долгосрочные результаты. Симптомы карпального туннельного синдрома большинства пациентов уменьшились сразу после операции, но полное восстановление может быть постепенным.
Полное восстановление может занять от 1 месяца до года, в случае если заболевание имеет давние сроки и выраженную симптоматику.
Читайте так же статью про заболевание: контрактура Дюпюитрена.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Ноги курильщика
Облитерирующий эндартериит— это заболевание, поражающее сосуды преимущественно нижних конечностей. Оно приводит к прогрессирующему нарушению кровообращения, что нередко заканчивается гангреной. Заболевание поражает в большей степени мужчин среднего и молодого возраста. Есть факторы, которые способствуют развитию заболевания: курение, частое <?xml:namespace prefix = o ns = «urn:schemas-microsoft-com:office:office» />
длительное переохлаждение ног, стрессы, хроническое отравление некоторыми ядами, злоупотребление алкоголем и жирной пищей
Обратите внимание, что курение стоит на первом месте! На фоне стойкого спазма артерий и капилляров нижних конечностей начинается развитие воспалительного процесса в стенке артерии, вызывающего сужение просвета сосуда, вплоть до его полной закупорки. Нарушается питание тканей, и как итог — происходит их омертвение, гангрена
В развитии воспаления большую роль играют аутоиммунные процессы: в крови больных появляются антитела к клеткам собственной сосудистой стенки. Мужчины болеют чаще, причем среди них много молодых: 30-40- летних. Ответ на это прост — курение и алкоголь. Женщины болеют реже, но в более острой форме, и болезнь хуже поддается лечению. У курящих женщин— тем более.
Специфическим симптомом, позволяющим заподозрить и выявить облитерирующий эндартериит, является перемежающаяся хромота: сильная боль в икроножных мышцах, вынуждающая больного замедлять шаг и останавливаться через определённые промежутки пути. После небольшого отдыха боль исчезает и больной двигается дальше. Появление этого симптома связано с недостаточным поступлением кислорода и питательных веществ к мышцам ног, вследствие поражения сосудов. Особенно резко боль проявляется при подъеме вверх, например по лестнице. Такая же хромота возникает при родственном заболевании облитерирующем атеросклерозе, который поражает лиц старшего возраста. Подавляющее большинство его жертв— курильщики. Помимо перемежающейся хромоты больные жалуются на тяжесть в ногах, быструю утомляемость, ощущение ползания мурашек, потливость. Другой характерный симптом — в помещении тепло, а ноги мерзнут, и даже шерстяными носками их не согреть. Внешне заболевание проявляется бледностью и похолоданием поражённого участка конечности на начальных этапах, и появлением незаживающих трофических язв в запущенных случаях. Ослабляется или вовсе пропадает пульсация на магистральных артериях нижней конечности. При поднимании ноги из-за плохого кровоснабжения кожа на стопе резко бледнеет, а при опускании становится синюшной, что говорит о недостаточности венозного оттока.
Выделяют 5 фаз:
◆ Пациент способен пройти 1 и более км до появления боли в ногах;
◆ Боль возникает при движении на расстояние около 200м;
◆ Боль возникает при ходьбе на расстояние 25м, появляются боли в покое.
◆ Наряду с болью появляются язвенно-некротические изменения на кожных покровах конечности.
◆ Гангрена.
Болезнь иногда прогрессирует медленно, обострения сменяются ремиссиями, что позволяет больному длительное время не обращаться к врачу. Но нередко болезнь стремительно развивается, быстро приводя к необратимым изменениям в сосудах и тканях конечности. Поэтому, при первых признаках нарушения кровообращения в ногах следует немедленно обратиться за медицинской помощью. Омертвение может развиваться постепенно, а может наступить внезапно. Резкая боль в ноге говорит о том, что произошла катастрофа. Почерневший палец ноги как правило надо срочно ампутировать, если опоздать — на следующий день придется ампутировать голеностоп, а то и всю ногу.
Самодиагностика
Проверить состояние артерий можно самому. Сядьте, положив ногу на ногу. Если в икроножной мышце находящейся сверху ноги появляется боль, а в кончиках пальцев— онемение и ползают «мурашки»,— значит, с вами не все благополучно. Поднимите вверх обе ноги — у той из них, где повреждены артерии, подошва побледнеет. Если кожа на ногах приобрела цвет слоновой кости, боль чувствуется не только в голени, но и в бедрах, области ягодиц и поясницы, вам, наряду с другими неприятностями, угрожает импотенция (синдром Лериша). В табачном дыме содержатся вещества, которые повреждают клетки, выстилающие стенку сосуда, что создает условия для развития эндартериита. Окись углерода, входящая в состав табачного дыма, приводит к образованию карбоксигемоглобина, который вытесняет гемоглобин в красных клетках крови, и ткани недополучают кислорода. А под действием никотина увеличивается вязкость крови, и образуются тромбы
1.Общие сведения
Четырехглавая мышца (квадрицепс) расположена с передней стороны бедра и частично охватывает его сбоку. Свое название она получила в связи с анатомически сложным строением: мышцу образуют четыре структуры (головки) с раздельным началом и общим сухожилием, которое крепится в области коленного сустава. Функциональная задача четырехглавой мышцы бедра заключается в сгибании голени и поднятии колена кверху; кроме того, четырехглавая мышца является одним из экстензоров (разгибателей) тазобедренного сустава. Соответственно, любая патология этой четырехкомпонентной мышцы неизбежно сказывается на походке и, в целом, на подвижности человека.
Атрофическим называют процесс постепенного отмирания клеток в какой-либо ткани, что влечет за собой сокращение ее объема и прогрессирующую (с той или иной скоростью) утрату функциональной состоятельности. Таким образом, атрофия четырехглавой мышцы бедра – серьезная угроза моторной функции; оставленный без внимания и медицинской помощи, этот процесс в поздних стадиях может полностью вывести конечность из строя и результировать инвалидностью.
Причины, по которым немеет левая рука, и симптомы
Желание знать, почему немеет левая рука — естественное для любого человека, столкнувшегося с подобным явлением. Ни для кого не секрет, что оно нередко является клиническим проявлением серьёзных патологий ССС и нервной системы. Прежде всего его связывают с таким серьёзным патологическим состоянием, как инсульт правого полушария головного мозга, которое несёт в себе угрозу для жизни, но это далеко не единственная причина.
| Причина | Чем проявлена? |
|---|---|
|
Прединсультное состояние |
Левая рука болит и немеет в таком состоянии из-за временного нарушения кровообеспечения головного мозга. В этом случае наблюдается целый комплекс клинических проявлений — а именно:
|
|
Инфаркт миокарда |
Является одной из клинических форм ишемического заболевания сердца, характеризующегося ишемическим отмиранием участка миокарда вследствие дефицита его кровоснабжения. Онемение левой руки сопровождается ярко выраженной болевой симптоматикой, иррадиирущей в лопаточную область. Устранить его не удаётся даже за счёт приёма «Нитроглицерина». |
|
Приступ стенокардии |
|
|
Атеросклеротическое поражение |
Является хроническим патологическим состоянием артерий, сопровождающимся отложением холестерина в сосудах, приводящим к их деформациям и сужениям вплоть до закупорки. При поражении сосудов левой верхней конечности при нагрузке на неё, попытке поднять руку наблюдается слабость онемение и покалывание. |
|
Остеохондроз шейного или грудного отдела позвоночника |
Хроническое дегенеративно-дистрофическое заболевание, склонное к частым рецидивам, характеризующееся нарушениями кровоснабжения и иннервации руки. Болевая симптоматика охватывает область от плеча до кисти, сопровождается слабостью. |
|
Новообразование злокачественной этиологии |
Опухоль, локализующаяся в области спинного мозга по мере роста, давит на находящиеся поблизости сосуды и нервные окончания. В результате пациент ощущает боль и онемение в левой руке. |
|
Другие причины |
Бывает так, что левая рука немеет от локтя из-за воспалительных процессов, поразивших локтевой нерв, или:
|
Как проявляется онемение
Перечислим основные признаки:
- Покалывание в области стопы. Симптомы проявляются в разных положениях тела или при давлении на ноги.
- Холодеет в пятке.
- Ноги болят при сгибании стопы, ходьбе, беге, передвижении на велосипеде. Ходить на каблуках трудно или невозможно.
- Возникает пощипывание.
- Судороги.

Проявление признаков незначительное, всегда нарастает, спровоцировано заболеванием. Если причиной является травматизм или инфекция, симптомы достаточно яркие и развиваются стремительно. Может возникнуть один фактор, свидетельствующий об онемении. Иногда их бывает несколько. Причины онемения могут быть разные, последствия редко бывают неприятными, но иногда они необратимы.
Чек-лист против болезни
Первое, что поможет определить заболевание, — это симптомы. Необходимы уточнения при боли по задней поверхности бедра: она тянущая по характеру, стреляющая, есть постоянно, возникает в некоторых позах, усиливается/ослабевает при движении и так далее
При этом важно понять, болит ягодица или задняя поверхность бедра под ней. Сопровождаться это может:
- болью в ягодице при сидении;
- жжением в бедре и ягодице;
- болезненными ощущениями по наружной или внутренней стороне голени;
- болью и/или частичным нарушением чувствительности стопы.
Все эти ощущения могут наблюдаться только на одной ноге или сразу на обеих
Во втором случае важно отметить, одинакова ли интенсивность болей
Фиксируя симптомы, необходимо заметить, связаны ли они как-то позами во время работы и отдыха. Например, если спали на правом боку и чувствуете себя терпимо, а если на левом, то трудно даже встать.
Также нужно отмечать все необычные ощущения. Ощущение жара в ступнях и даже внезапно появившаяся потливость ног обязательно заинтересуют хорошего невролога или вертебролога.
Лечение артрита голеностопного сустава
Как лечить артрит голеностопного сустава у того или иного пациента, решает врач. Основной задачей лечения артрита голеностопного сустава является устранение болевого синдрома и подавление прогрессирования заболевания. Во время ремиссии проводится реабилитация для восстановления функции голеностопа и стопы.
Индивидуально подобранное комплексное лечение артритов стопы и голеностопа включает в себя медикаментозную терапию, различные виды немедикаментозного лечения и народные средства.
Медикаментозная терапия
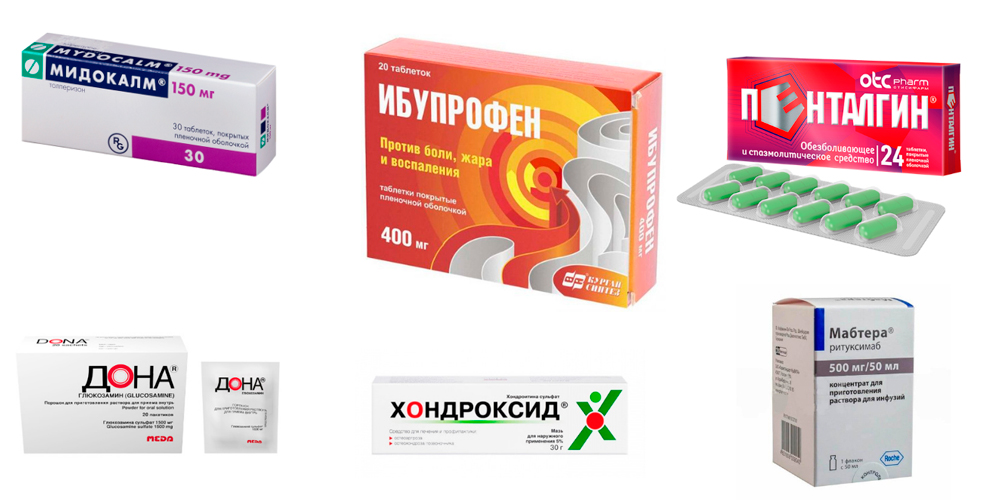 Препараты для лечения артрита голеностопа
Препараты для лечения артрита голеностопа
Подбор лекарственных препаратов зависит от клинической формы артрита суставов стопы и голеностопа, особенностей его течения, наличия у пациента сопутствующих заболеваний.
Для устранения болей, воспаления и отека назначают лекарственные препараты из группы нестероидных противовоспалительных средств – НПВС (Диклофенак, Нимесулид, Ибупрофен и др.). В зависимости от выраженности симптомов лекарство назначается в виде инъекций (уколов), таблеток для приема внутрь, ректальных суппозиториев (по эффективности свечи не уступают инъекционному методу), наружных средств (гелей, кремов, мазей – эмульгель Вольтарен, гель Пенталгин).
При выраженной отечности и болях, не устраняющихся НПВС, назначают глюкокортикостероидные гормоны (ГКС). Их вводят короткими интенсивными курсами, что приводит к быстрому устранению отечности. Часто растворы ГКС вводят непосредственно в суставную полость.
Болевой синдром значительно усиливается за счет мышечного спазма. Чтобы его устранить, назначают миорелаксанты (Мидокалм). Для улучшения обмена веществ в хрящевой ткани применяют хондропротекторы (Хондроксид, Терафлекс, Дона). А для активизации общего обмена – витамины и минералы.
Артрит суставов стопы и голеностопа, в основе которого лежит аутоиммунный процесс, лечат лекарствами, подавляющими активность иммунной системы. Это препараты базисной терапии (Метотрексат, Сульфасалазин, Лефлуномид), а также препараты из группы биологических агентов, в состав которых входят антитела и цитокины (ритуксимаб — Мабтера, Реддитукс).
Если причиной артрита суставов стопы и голеностопа является инфекция, назначают антибиотики.
Немедикаментозные методы
Лечение артрита голеностопного сустава немедикаментозными методами включает:
- Иммобилизацию голеностопа и стопы при выраженных воспалительных процессах. В настоящее время с этой целью чаще всего назначают ношение ортезов – ортопедических устройств, фиксирующих голеностоп и стопу в определенном положении. Ортез эффективно снижает нагрузку на голеностоп, устраняет его дополнительное травмирование при ходьбе. Все это способствует восстановлению функции конечности.
- Физиотерапевтические процедуры – включаются в сосав комплексного лечения артрита на любой стадии. Электрофорез с анальгетиками и ГКС хорошо устраняет отек и боль, лазеро- и магнитотерапия способствуют восстановлению суставной функции.
- Лечебная физкультура (ЛФК) – назначается при лечении артрита стопы и голеностопа сразу после устранения сильных болей и отека, предупреждает развитие анкилозов. Комплекс упражнений назначается врачом и осваивается под контролем инструктора ЛФК. Результатом систематического выполнения упражнений является восстановление функции голеностопа.
- Массаж проводится на стадии ремиссии, улучшает кровообращение, способствует восстановлению суставных тканей.
- Рефлексотерапия (иглоукалывание, моксотерапия, точечный массаж) – отлично снимают воспаление, боль, восстанавливают работу голеностопа и стопы.
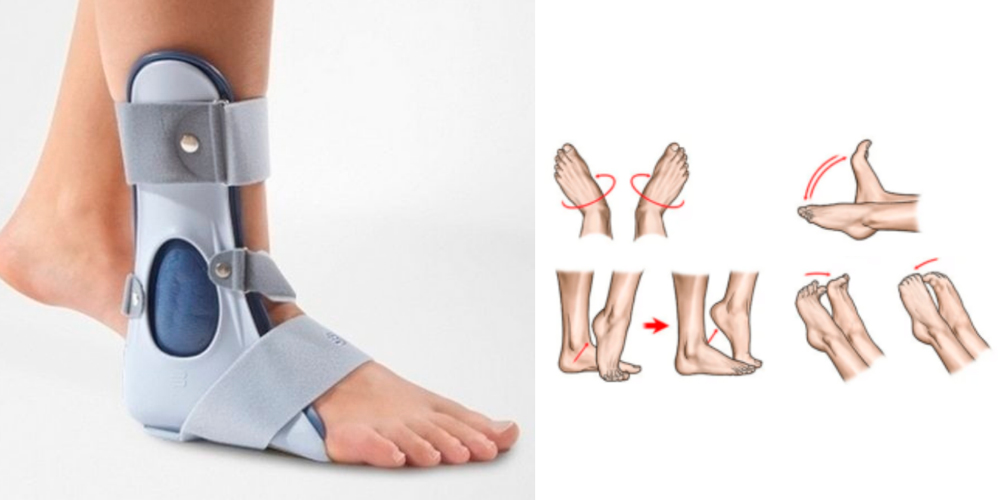 Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Ортез для иммобилизации голеностопного сустава и упражнения ЛФК для лечения артрита голеностопа
Народные методы
Лечение артрита стопы и голеностопа народными методами может входить в состав комплексного лечения по назначению врача:
- растирание; взбить белок одного яйца, добавить по чайной ложке сухой горчицы (без горки) и камфорного масла, 2 чайных ложки водки; смешать, хранить в холодильнике, втирать в область голеностопа и стопы на ночь;
- обезболивающие компрессы; кору вяза высушить, измельчить в порошок, добавить немного воды для получения кашицеобразной массы, выложить на салфетку, приложить к голеностопу, сверху прикрыть полиэтиленом, утеплить и оставить на ночь;
- обезболивающая мазь; смешать в равных объемах высушенные и растертые в порошок листья черной смородины, траву донника, корень одуванчика; 10 г смеси смешать с 40 г вазелина и использовать как обезболивающую мазь.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Возможные патологии
Симптомы онемения, обусловленные проблемами с кровоснабжением, утратой эластичности, кровеносных сосудов и деформации нервных тканей.
Эти симптомы могут быть обусловлены появлением заболеваний:
- Патологии отдельных участков ЦНС, похожие на невралгию или невропатию. Дискомфорт в ногах считается осложнением неврологических расстройств. Данный факт может подтвердить только специалист, назначающий терапию.
- Появление межпозвоночной грыжи.
- Болезненные преобразования кровеносных сосудов, обусловленные проблемами с кровоснабжением, тромбы, увеличение внутреннего просвета артерий и вен, другие осложнения.
- Сахарный диабет, злокачественные новообразования, другие хронические расстройства.
- Фасцит, проявляющийся в качестве боли в пятках.
- Онемение стоп может показывать специалист. Поэтому не нужно заниматься самолечением, лучше обращаться к врчу. Это способствует устранению чувства дискомфорта и вероятных негативных последствий.

Лечение
Лечение синдрома запястного канала необходимо начинать как можно раньше и под наблюдением врача. В первую очередь следует лечить первопричины, такие как диабет или артрит. Без лечения, течение заболевания, как правило, имеет тенденцию к прогрессированию.
Лекарственная терапия
В ряде случаев различные лекарственные средства могут облегчить боль и воспаление, связанные с синдромом запястного канала. Нестероидные противовоспалительные средства, такие как аспирин, ибупрофен и другие безрецептурные препараты-болеутолители могут облегчить симптомы, которые появились недавно или вызваны напряжённой деятельностью. Мочегонные для приёма внутрь помогают снизить отёк. Возможно введение кортикостероидов (преднизон, гидрокортизон) или лидокаина (местный анестетик) путем инъекции непосредственно в запястье или (для кортикостероидов) приёма внутрь с целью снижения сдавления срединного нерва и обеспечения быстрого временного облегчения у лиц со слабыми или непостоянными симптомами.
Физические упражнения
У тех пациентов, у которых симптомы ослабли, могут оказаться полезными упражнения, направленные на растяжение и укрепление. Такие упражнения можно проводить под контролем физиотерапевта, который имеет подготовку по применению упражнений для лечения физических повреждений, либо специалиста по профессиональным заболеваниям, имеющего подготовку в обследовании пациентов с физическими повреждениями и оказании им помощи в приобретении навыков улучшения собственного здоровья и самочувствия.
Хирургическое лечение
Операция раскрытия запястного канала (англ. «carpal tunnel release») является одним из наиболее распространённых хирургических вмешательств, выполняемых в Соединённых Штатах Америки. Обычно оперативное вмешательство рекомендуется, если симптомы длятся более 6 месяцев, и операция заключается в разделении пучков соединительной ткани, окружающих запястье, для снижения давления на срединный нерв. Операция выполняется под местной анестезией и не требует длительного нахождения в стационаре (в США она выполняется амбулаторно). Многим пациентам требуется операция на обеих кистях. Выделяют два типа операции раскрытия запястного канала:
1. Открытая операция, традиционное вмешательство, используемое при лечении синдрома запястного канала. Состоит в выполнении разреза длиной до 5 см на запястье, после чего пересекают связку запястья для увеличения объёма запястного канала. Как правило, операцию проводят под местной анестезией в амбулаторных условиях, если только нет исключительных медицинских обстоятельств.
2. Считается, что эндоскопическое вмешательство позволяет достичь более быстрого восстановления функции и меньшего послеоперационного дискомфорта по сравнению с традиционной открытой операцией раскрытия канала. Хирург выполняет два разреза (около 1-1,5 см каждый) на запястье и ладони, вводит подключенную к специальной трубке камеру, и осматривает ткани на экране, после чего рассекает связку запястья. Эта эндоскопическая операция, выполняемая через два прокола, обычно проводится под местной анестезией, эффективна и сопровождается минимальным образованим рубцов и малой болезненностью в области рубца, либо эти нежелательные явления отсутствуют. Также существуют методики проведения эндоскопического вмешательства по поводу синдрома запястного канала через один прокол.
Хотя облегчение симптомов может наступить сразу после операции, полное восстановление после вмешательства на запястном канале может длиться месяцами. Иногда из-за рассечения связки запястья происходит утрата силы. Для восстановления силы пациенты должны проходить физиотерапию в послеоперационном периоде. Некоторым пациентам требуется изменение вида трудовой деятельности или даже смена места работы на время восстановления после операции.
Рецидив синдрома запястного канала после лечения встречается редко. Обычно, 80-90% пациентов полностью избавляются от симптомов заболевания после рассечения поперечной связки запястья. В некоторых случаях во время операции проводится невролиз — иссечение рубцовых и измененных тканей вокруг нерва, а также частичное иссечение сухожильных влагалищ.
Иногда при длительной и выраженной компрессии нерва происходит его необратимое повреждение. В этих случаях симптомы болезни могут сохраняться и даже усиливаться после операции. В некоторых случаях досаждающая боль может быть обусловлена наличием тендовагинита или артрита суставов.
Диабетическая стопа
Одним из самых опасных и трудноизлечимых осложнений сахарного диабета является диабетическая стопа. Она возникает спустя десятилетия после начала заболевания и в той или иной форме встречается у большинства больных диабетом. Это осложнение развивается вследствие характерного для диабета нарушения кровоснабжения и иннервации тканей конечности. Воздействуя на мягкие ткани, суставы и кости, диабетическая ангио- и нейропатия приводит к их отмиранию. В результате диабетическая стопа зачастую влечет за собой ампутацию конечности.
Синдром диабетической стопы — явление комплексное. Оно состоит из:
- поражения артерий малого и сверхмалого диаметра;
- повреждения нервных волокон;
- прогрессирующего атеросклероза сосудов;
- разрушения костной ткани;
- снижение устойчивости к инфекциям;
- нарушению процессов заживления и восстановления тканей.
Симптомы диабетической стопы
На первых порах признаки диабетической стопы выглядят несерьёзными. Чувство жжения, «беганья мурашек», покалывания и онемения стоп многие больные оставляли без внимания, тем самым позволяя синдрому диабетической стопы прогрессировать, что приводит в итоге к печальным последствиям.
В результате больные диабетом теряют чувствительность ног. А раз так, травмы стоп становятся практически неизбежными. И это приводит к опасным осложнениям. Пониженный иммунитет провоцирует развитие инфекций, поэтому раны гноятся, воспаляются и долго заживают.
Специалисты различают три формы синдрома диабетической стопы:
- ишемическая форма — преобладают нарушения кровообращения. Характерны боли, формируются язвы;
- нейропатическая форма характеризуется диабетическим повреждением периферических нервов, снижением чувствительности;
- нейроишемическая, смешанная — объединяет симптомы двух вышеперечисленных форм диабетической стопы.
Только цифры
Диабетическая язва стопы — самая частая причина госпитализации людей с диабетом в мире.
Чаще всего синдром диабетической стопы встречается у пациентов в возрасте старше 40 лет.
Ампутации нижних конечностей у больных сахарным диабетом производятся в 17-45 раз чаще, чем у лиц, не страдающих диабетом. При этом 6-30% больных после первой ампутации подвергаются ампутации второй конечности в течение 1-3 лет, через 5 лет — 28-51%.
Диагностика синдрома диабетической стопы включает в себя исследование тактильной и температурной, а также вибрационной чувствительности; измерение давления в артериях ног, рентгенологическое исследование костей стопы, проведение ангиографии сосудов; исследование выделений из ран на бактерии; развернутый анализ крови.
Лечение диабетической стопы
Поскольку диабетическая стопа развивается на фоне сахарного диабета, в первую очередь, необходимо нормализовать углеводный обмен. Пациент должен находиться под наблюдением эндокринолога, строго выполнять его назначения самостоятельно контролировать уровень глюкозы крови. При наличии язв пациенту назначаются антибиотики, длительность их приема составляет от двух недель до нескольких месяцев. Чтобы разгрузить больную ногу, используются костыли, коляски или ортопедическая обувь. Для улучшения состояния сосудов при лечении диабетической стопы нужно регулярно ходить, принимать спазмолитики и витамин В, проходить сеансы физиотерапии. Зачастую назначаются средства для повышения иммунитета.
Тем не менее, прогрессирование синдрома диабетической стопы даже при правильном лечении далеко не всегда можно остановить. До сих пор развитие гнойно-некротического процесса на фоне диабетической стопы более чем в 50-75% случаев приводит к ампутациям.
| В нашей клинике применяются самые современные малоинвазивные методы рентгенангиохирургического, эндовазального лечения синдрома диабетической стопы. Баллонная дилатация пораженных диабетом артерий голени позволяет остановить инфекционный процесс, заживить язвы и избежать диабетической гангрены и ампутации на 1-3 стадиях заболевания. Восстановление проходимости артерий голени у больных с уже начавшейся диабетической гангреной (4-5 стадии) дает возможность ограничить объём операции удалением только необратимо пораженных тканей стопы (чаще всего — одного или двух пальцев), избежать «высокой» ампутации и сохранить ногу. |


