Паралич нижних конечностей
Содержание:
- Физиологический тремор
- 7. Ишиас
- 1.Общие сведения
- Отёки ног при атеросклерозе сосудов
- Онемение в ноге. Причины.
- Лечение
- Локализация точек онемения левой руки
- Симптомы
- Причины онемения рук
- Методы профилактики
- Причины онемения ног (голеней, бёдер, ягодиц)
- Провоцирующие факторы
- Повышенная чувствительность. Низкий болевой порог
- Методы диагностики
- Диагностика
- Наши врачи
- Лечение тремора
- Лечение
- Причины возникновения анемии
- Лечение
- Лечение туннельного синдрома запястья
Физиологический тремор
Физиологический – означает, нормальный, неопасный для организма. Он вызван естественными процессами в организме и встречается у здоровых людей. Основные признаки такого тремора: дрожь только в конечностях, подергивания проходят самостоятельно, не влияют на качество жизни и не мешают выполнению повседневных задач.
Самые распространенные причины для развития физиологического тремора:
- Переутомление. Усталость физического характера часто приводит к дрожанию рук – наверняка, многие замечали, что руки трясутся после тяжелой тренировки или длительного бега. В таком случае тремор наблюдается не только в руках – может затрагивать ноги, колени.
- Эмоциональная перегрузка – вторая по частоте причина. Чрезмерное волнение, затянувшееся депрессивное состояние, истерики, стрессовые ситуации – все это подстегивает возбудимость центральной нервной системы и приводит к появлению тремора. Если дрожь прошла после устранения стрессового фактора – то врачебная помощь не требуется.
- Юношеский тремор – это понятие, которое введено специально для описания еще одного физиологического феномена, связанного с тремором. Отличительная особенность – дрожь появляется внезапно, на фоне полного спокойствия, невозможно установить причину-провокатора. Очень часто тремор переходит с одной руки на другую, на ноги или даже на голову. Такой тремор не требует лечения, но для снятия неприятных симптомов могут быть назначены специальные препараты.
Специалисты сходятся во мнении, что определить точную причину можно достаточно быстро – но для некоторых заболеваний могут потребоваться специализированные тесты. В случае если дрожь носит физиологический характер, врач может определить отсутствие необходимости в лечении еще на первом приеме – но для этого ему потребуется точное описание симптомов и обстановки, в которой они возникают чаще всего.
7. Ишиас
Ишиас — это заболевание, вызванное сдавливанием любого участка седалищного нерва. Он идет от нижнего отдела позвоночника через бедро и голень к стопе. Этот самый крупный нерв отвечает за движение и чувствительность нижних конечностей.
Если травмируется или защемляется любой из участков седалищного нерва, возникает ишиас. Заболевание сопровождается болевыми ощущениями, онемением голени или стопы. Часто возникает покалывание, человеку кажется, что по ноге «бегают мурашки». При серьезных поражениях бывают параличи и парезы.
Основные причины ишиаса следующие:
- травмы;
- остеохондроз;
- искривление позвоночника;
- межпозвоночная грыжа;
- стеноз.
Важно!
1.Общие сведения
Онемение, т.е. частичная утрата тактильной чувствительности рук и ног, пальцев, лица и т.д., – явление, известное абсолютно любому человеку. Возможно, не всем делали анестезирующую лидокаиновую инъекцию или орошение, но «отсидеть» или «отлежать» какую-либо часть тела доводилось каждому. Поэтому в данном случае эпидемиологическую оценку можно приводить со спокойной совестью и без риска ошибиться: частота встречаемости, хотя бы спорадической или однократной, в общей популяции составляет 100%.
Другое дело, что причины этого явления удивительно разнообразны, разнородны и далеко не всегда безобидны.
Разумеется, это не означает, что если где-то что-то онемело, то нужно немедленно вызывать «Скорую», МЧС, санавиацию и нотариуса – нет, конечно. Однако ряд механизмов и причин стойкого, повторяющегося, болезненного онемения конечностей действительно обусловлен патологией, иногда серьезной и по-настоящему опасной, – которая может развиваться подспудно и именно таким образом проявлять себя на продромальном этапе.
Отёки ног при атеросклерозе сосудов
При атеросклеротическом поражении артерий любого диаметра развивается ишемия — недостаток питания конечности, что выражается в уменьшении её объёма, как бы «усыхании» в размере. Но когда при сужении просвета артерии, она дополнительно закупоривается образующимся тромбом, возникает острая ишемия конечности, которая характеризуется увеличением отёчности ткани ниже уровня блока сосуда. При образовании тромба «на месте» ишемия нарастает постепенно, при приплывшем с током крови тромбе и не прошедшем по диаметру через атеросклеротическое сужение, что называется «эмболией» — ишемия развивается буквально в течение нескольких часов.
Внезапное прекращение артериального кровоснабжения — острая ишемия конечности сопровождается яркой клинической картиной с нарастающей интенсивностью болевого синдрома, онемением конечности с неприятными ощущениями — парестезиями. Кожа на фоне нарушения кровотока становится бледной, приобретает мраморные разводы, синеет и очень сильно отекает — «столбообразно». Состояние очень тяжёлое, требует срочного хирургического вмешательства для восстановления проходимости сосуда, во избежание развития гангрены с последующей ампутацией.
Онемение в ноге. Причины.
Причин появления чувства онемения в ногах может быть множество. Среди самых распространенных источников снижения чувствительности нижних конечностей можно назвать:
- Заболевания позвоночника – остеохондроз поясничного отдела часто становится причиной сдавливания нервной ткани, что приводит к проблемам с прохождением нервных импульсов.
- Системные заболевания – новообразования, сахарный диабет и другие серьезные патологии.
- Туннельный синдром – жжение в сочетании с онемением возникает из-за застоя крови при монотонной работе.
- Рассеянный склероз – нарушения миелиновой оболочки нервных волокон приводит к нарушению нервной проходимости.
- Синдром Рейно – в этом случае проблемы кровообращения и снижение чувствительности сочетается с резкой болью в ногах.
- Артрит – деформация суставов вызывает сдавливание нервных окончаний, из-за чего чувствительность в ногах падает
- Беременность – переизбыток жидкости, отеки и другие изменения состояния при беременности приводят к онемению в ногах и дискомфорту.
Если чувство онемения возникает нечасто и без видимых причин, его источником может быть неправильное положение тела или недостаток витаминов группы В, что часто вызывает проблемы с нервной системы. Также ухудшает кровообращение и вызывает онемение в ноге склонность к злоупотреблению алкоголем, курению и другим вредным привычкам.
Симптомы онемения ног
 Онемение ног редко является единственным симптомом – чаще всего оно сочетается с другими дискомфортными ощущениями. Боль, покалывание, жжение и другие признаки плохой чувствительности конечностей нередко дополняют онемение. Если онемение происходит из-за инсульта или другой серьезной патологии, оно может сопровождаться расстройствами речи или движений.
Онемение ног редко является единственным симптомом – чаще всего оно сочетается с другими дискомфортными ощущениями. Боль, покалывание, жжение и другие признаки плохой чувствительности конечностей нередко дополняют онемение. Если онемение происходит из-за инсульта или другой серьезной патологии, оно может сопровождаться расстройствами речи или движений.
Продолжительность ощущений может быть различной, в зависимости от источника состояния. Если онемение в ноге вызвано неудобным положением тела, сдавливанием сосудов, то онемение пройдет в течение нескольких минут после смены позы. Если же причина ощущений имеет хронический характер, то чувство может возвращаться постоянно
Важно следить за другими симптомами – если кроме регулярного онемения ног появляется дискомфорт в паховой области, расстройства работы мочевыводящей или пищеварительной систем, нарушения речи, сознания, признаки паралича или другие тревожные ощущения, необходимо как можно скорее обратиться к врачу
Среди симптомов, которые могут сопровождать онемение:
- Чувство тревоги.
- Жжение, покалывание.
- Боль в поясничной области.
- Учащение позывов к малой нужде.
- Усиление дискомфорта при ходьбе.
- Спазмы ног.
- Сыпь на теле.
- Повышенная или сниженная чувствительность.
- Боли в спине или шее.
Эти симптомы могут стать причиной для обращения к врачу, но не являются признаками серьезных отклонений. Наибольшую тревогу должны вызвать такие симптомы в сочетании с онемением, как:
- Потери сознания.
- Затрудненное дыхание.
- Непроизвольное мочеиспускание.
- Головокружение, проблемы со зрением.
- Онемение в области головы и шеи.
- Общая слабость, вялость.
- Паралич.
- Проблемы при ходьбе.
Диагностика
Чтобы выявить источник неприятных ощущений, врач назначает различные виды анализов и обследований. Чаще всего специалистом назначается общий и биохимический анализ крови – это позволит определить количество холестерина, триглицеридов, липопротеинов в крови, а также уровень глюкозы. При подозрении на артрит также назначается анализ мочи.
Не менее важной частью обследований является инструментальная диагностика организма. В зависимости от сопутствующих симптомов, жалоб пациентов и собранного анамнеза могут быть назначены рентген позвоночника, магнитно-резонансная или компьютерная томография, ультразвуковое обследование, электромиография
 Если причиной онемения являются сосуды нижних конечностей, назначается ангиография или дуплексное сканирование сосудов. Эти обследования позволяют определить такие заболевания, как артериальная недостаточность, атеросклероз, а также болезнь Рейно, варикозное расширение вен и другие патологии.
Если причиной онемения являются сосуды нижних конечностей, назначается ангиография или дуплексное сканирование сосудов. Эти обследования позволяют определить такие заболевания, как артериальная недостаточность, атеросклероз, а также болезнь Рейно, варикозное расширение вен и другие патологии.
Онемение в ноге – это достаточно серьезный симптом, который ни в коем случае нельзя игнорировать. В противном случае вы рискуете упустить время и попасть к врачу только с серьезными осложнениями патологии. Своевременная помощь врача позволит вовремя поставить диагноз и решить проблему.
Лечение
При травме первая помощь – сохранение неподвижности при извлечении и транспортировке пострадавшего. В острый период требуется госпитализация, возможно, после обследования будет решаться вопрос о целесообразности хирургического вмешательства, уменьшающего сдавление мозга.
На втором этапе начинается реабилитация, которая будет продолжаться до полного восстановления движений, в противном случае – всю жизнь.
Массаж и инновационные аппаратные методики, скелетное вытяжение и лечебная физкультура, всё это не окажется бесполезным, если реализовывать все этапы реабилитации будут врачи-неврологи Международной клиники Медика24.
Локализация точек онемения левой руки
Локализация онемения левой верхней конечности зависит от причины, вызвавшей его, и поэтому может быть разной.
| Области онемения | Почему появляются? |
|---|---|
|
Пальцы |
Решить проблему можно за счёт растирания, массажа или выполнения простых упражнений: сгибания руки в кистях, сжимания пальцев в кулак и разжимания и вращения кистью. Если онемение происходит регулярно, нужно обратиться за профессиональной медицинской помощью. Причиной онемения большого пальца могут быть нарушения функционирования дыхательной системы, а также воспалительные заболевания печени, почек, лёгких. Охватывание ним двух пальцев — признак компрессии нервных окончаний шейного отдела или смещения межпозвоночных дисков. |
|
Ладонь |
Чаще всего ощущается в утренние часы и в этом случае может быть вызвано неудачной позой во время сна. Его возникновение без видимых на то причин — повод для срочного обращения к врачу, поскольку это может быть симптомом заболеваний эндокринной или нервной системы, а также остеохондроза шеи. |
|
Предплечье |
Развивается вследствие дефицита кровоснабжения, травматических повреждений или систематического перенапряжения, переохлаждения. В вышеперечисленных случаях проходит самостоятельно после разминки или массажа. Является клиническим проявлением остеохондроза, нарушения кровоснабжения мозга. |
Онемение левой руки — не редкость при беременности. Оно может быть вызвано патологическими состояниями позвоночника
Важно понимать, что именно в этот период обостряются хронические заболевания, а скрытые до сих пор — проявляют себя. Ещё одна причина — снижение двигательной активности и набор веса, провоцирующие дефицит кровоснабжения
Третий триместр характеризуется отёками, и многие пациентки жалуются на онемение пальцев.
Симптомы
Признаки и симптомы диабетической нейропатии обычно появляются несколько лет после постановки диагноза Сахарный диабет
Периферическая невропатия
Симптомы периферической нейропатии включают в себя:
- онемение, боль, покалывание и жжение, начиная с пальцев рук и ног, затем продолжаются вверх по ногам или рукам
- снижение и потеря мышечного тонуса в руках и ногах
- снижение чувствительности к жаре, холоду или физической травме
- потеря равновесия
- Сустав Шарко, в котором поражаются мелкие суставы стопы
Периферическая нейропатия, которая поражает стопы, может мешать человеку стоять, что повышает риск падения.
Когда пациент не чувствут жару, холод или травму, это может привести к новым осложнениям.
Например, волдырь на ноге может стать язвенным, потому что человек не чувствовал боли на ранних стадиях. По мере прогрессирования инфекции может развиваться гангрена.
В конце концов, ампутация бывает неизбежна!!!
, чтобы узнать больше о периферической невропатии.
Вегетативная нейропатия
Эффекты вегетативной невропатии включают в себя:
- изжога и вздутие живота
- тошнота, запор или диарея
- гипогликемическая неосознанность, при которой пациент не чувствует последствий низкого уровня сахара
- трудности с речью или глотанием
- рвота через несколько часов после еды
- ортостатическая гипотензия или головокружение при вставании
- более высокая частота сердечных сокращений, чем обычно
- чрезмерное потоотделение, даже в прохладных температурах или в состоянии покоя
- например, проблемы с мочевым пузырем, трудности с полным опорожнением мочевого пузыря при мочеиспускании, приводящие к недержанию мочи
- сексуальная дисфункция у мужчин и женщин
- дизестезия или искаженное чувство осязания
- мышечные сокращения и слабость
Другие типы
Проксимальная нейропатия может привести к боли в нижней части тела, часто, с одной стороны, и слабости в ногах.
Симптомы очаговой нейропатии могут широко варьироваться в зависимости от пораженного нерва. Фокальная нейропатия и черепная нейропатия могут привести к нарушениям зрения, таким как двойное зрение.
Причины онемения рук
Неприятные ощущения при онемении рук могут охватывать верхнюю конечность в целом или только ее пальцы. Ориентируясь на локализацию патологического процесса, можно выяснить, какие именно факторы спровоцировали его развитие:
- внезапное онемение руки сигнализирует о возникновении межпозвоночной грыжи, остеохондроза или спондилеза;
- ухудшение чувствительности, сопровождающееся нарушением двигательных функций, указывает на развитие полинейропатии;
- онемение обеих верхних конечностей может быть спровоцировано инфекционными заболеваниями или общей интоксикацией организма;
- утрата чувствительности во всех пальцах, исключая мизинец, является одним из признаков синдрома запястного сустава или артрита;
- онемение мизинца указывает на возникновение неврита локтевого нерва или ишемии сердца.
Жжение и покалывание в пальцах, сопровождающееся посинением кожи, является признаком синдрома Рейно.
Методы профилактики
Чтобы сохранить здоровье спины и суставов, нервов и сосудов, важно выполнять некоторые правила профилактики. Врачи Клинического Института Мозга рекомендуют:
соблюдать здоровую диету – употреблять достаточное количество витаминов и микроэлементов, а также отказаться от избытка жиров животного происхождения, соли и специй, газированных напитков;
избавиться от вредных привычек – курение и злоупотребление алкоголем пагубно влияют на состояние сердца и сосудов;
регулярно выполнять простые упражнения для здоровья спины и позвоночника – они повысят эластичность связок, укрепят мышцы;
проводить достаточно времени на свежем воздухе – это обязательное условие для полноценного поступления кислорода к мозговым клеткам;
при первых симптомах, в том числе головных болях, онемении конечностей, ухудшении самочувствия важно сразу обратиться к специалисту для получения грамотной медицинской помощи.
Клинический институт мозга
Рейтинг: 5/5 —
1 голосов
Причины онемения ног (голеней, бёдер, ягодиц)
Онемение ног – это тоже симптом, при появлении которого нужно обращаться к врачу. Свидетельствовать он может о такого рода патологиях, как:
- грыжи межпозвонковых дисков в области поясничного отдела позвоночника
- опухоли
- воспаления в области позвоночного канала
- сужение позвоночного канала
- радикулит
- остеохондроз
Ощущения при этом, примерно такие же, как и в руках: холод, потеря чувствительности, боли, покалывание. Затрагиваются такие области, как верхняя часть ноги (бёдра, ягодицы). Если ощущается онемение пальцев на ногах, а также в верхней части стопы и/или в области голени, это может свидетельствовать о синдроме компрессии общего малоберцового нерва. Этот нерв является частью седалищного нерва и отвечает за работу голени, ступни, пальцев.
Провоцирующие факторы
У полностью здорового человека редко бывают онемения, они могут свидетельствовать о скрытой патологии в виде:
- последствий травм;
- различных болезней позвоночного столба;
- воспаления суставов;
- дегенеративных или разрушающих болезней хрящей и связок кисти;
- нервных и психических расстройствах;
- стойком снижении артериального давления;
- болезнях желез внутренней секреции.
Четких шкал, определяющих тяжесть онемения рук, на сегодняшний день нет. Если неприятные ощущения беспокоят от случая к случаю, проходят после простых движений или растирания, то тревожиться вряд ли стоит. Однако в случае частого повторения онемений, когда это происходит несколько раз в неделю или дискомфорт нарастает, нужно обращаться к врачу как можно скорее, поскольку это может быть началом болезни.
Повышенная чувствительность. Низкий болевой порог
Нарушение чувствительности (повышенная или пониженная чувствительность) – это не самостоятельное заболевание, а проявление какой-то болезни или дисбаланса в работе организма. Наша задача – найти причину повышенной чувствительности и снизить болевой порог до нормального.
Болевой порог может быть снижен во всем теле или в какой-то одной его части и может проявляться по-разному:
- повышением болевой чувствительности (маленькое болевое раздражение вызывает сильную боль),
- извращенной или повышенной температурной чувствительностью (например, к горячей или холодной воде),
- неприятным ощущением или болезненностью при прикосновениях, повышенной чувствительностью к движению воздуха – повышением тактильной чувствительности,
- повышением восприятия чувства давления и веса тела, суставно-мышечного чувства.
Эти ощущения характерны для различных заболеваний нервной системы. Часто мы встречам их при ряде заболеваний:
- Нейроинфекция
- Рассеянный склероз
- Рассеянный энцефаломиелит
- Полиневрит, полиневропатия, полинейропатия
- Депрессия, переутомление и нервное истощение, дефицит сна.
Лечение повышенной чувствительности эффективно при лечении основного заболевания. При необходимости мы предложим Вам:
- магнитную стимуляцию и другие виды восстановительного лечения,
- адекватное обезболивание,
- повышение болевого порога с использованием лекарств, восстанавливающих нормальный уровень болевого порога (например, препаратов группы СИОЗС).
Методы диагностики
При головных болях, онемении пальцев рук или верхних конечностей полностью своевременная диагностика очень важна – она позволяет улучшить прогнозы в случае инсульта и других опасных поражений. В зависимости от результатов осмотра и простых диагностических тестов, могут потребоваться следующие методы диагностики:
- рентгенография шейного и грудного отделов позвоночника – необходимы при подозрении на остеохондроз;
- МРТ мозга – специфическая методика с высоким уровнем визуализации, которая назначается для диагностики инсульта, аневризм, при подозрении на новообразования и другие патологии;
- электроэнцефалография – позволяет провести оценку активности нервной системы;
- дуплексное сканирование, допплерография – обследование сосудистой системы с целью выявления тромбов, нарушения проходимости сосудов, аневризм.
В Клиническом Институте Мозга можно пройти комплексную диагностику в сжатые сроки. В нашем центре расположено современное, точное оборудование для обследования позвоночника, сосудов, головного мозга и внутренних органов. Его использование позволяет быстро оценить состояние пациента и подобрать максимально эффективное лечение, которое будет влиять не только на симптомы, но и на причины плохого самочувствия.
Диагностика
Начинается со стандартного сбора анамнеза и анализа жалоб пациента. На этом этапе врач должен выяснить:
- Как давно беспокоят симптомы.
- Где именно возникает тремор.
- Есть ли наследственная предрасположенность.
- Есть ли провоцирующие факторы.
Следующие этап – осмотр у невролога, где определяют такие показатели как особенности тремора, физическую картину, наличие видимых неврологических патологий (например, нистагм).
Очень часто используют инструментальные методы диагностики:
- Электромиография – применяется для оценки функционального состояния мышц.
- Электроэнцефалография – для оценки функциональных показателей головного мозга.
- и – при подозрении на поражения головного мозга.
В зависимости от диагноза, может потребоваться консультация других узких специалистов.
Наши врачи

Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием

Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием
Лечение тремора

Лечение напрямую зависит от причины. Так, если тремор определен как физиологический, то специализированной терапии не требуется. Могут быть назначены легкие противосудорожные препараты в том случае, если симптомы мешают пациенту при выполнении рутинных действий.
Если диагностирована болезнь Паркинсона, то применяют ряд препаратов, разработанных специально для лечения паркинсонизма. Основная цель лечения – остановить прогрессию заболевания и повысить качество жизни пациента.
Если причиной послужили алкогольная интоксикация, злоупотребление лекарственными средствами или наркотическая зависимость, то требуется отмена провоцирующего препарата. В случае с алкоголизмом и наркоманией, назначают лечение в сопровождении врача-нарколога. Обычно специального лечения тремора не требуется. При алкогольном треморе назначают витамины группы В.
Если диагностированы причины гормонального характера – то требуется коррекция соответствующими гормональными препаратами.
При хроническом нарушении кровообращения головного мозга применяют препараты для улучшения кровоснабжения тканей.
При несвоевременном оказании медицинской помощи (если затянуть обращение к врачу) тремор может привести к таким осложнениям как нарушение социальной адаптации, трудности на работе.
Профилактика заключается в отказе от курения и алкоголя, в профилактике сосудистых заболеваний. Но в большинстве случаев заболевания, связанные с тремором невозможно предотвратить – только вовремя начать лечение.
- Слабость в руках
- Нарушение речи у взрослых
Лечение
Первым шагом в лечении полинейропатии является поддержание глюкозы крови в целевом диапазоне, согласованным врачом, и снижение высокого артериального давления и уровня холестерина.
Управление уровнем глюкозы сведет к минимуму риск диабетической нейропатии. Ключевой частью лечения является уменьшение боли и устранение некоторых симптомов.
Некоторые лекарственные препараты и физиотерапия могут помочь контролировать боль при диабетической нейропатии, наряду с другими методами лечения. Однако они не могут восстановить нервные клетки. Пациенты также должны бросить курить и ограничить потребление алкоголя максимум одной дозой в день для женщин и двумя для мужчин.
Причины возникновения анемии
Спровоцировать развитие анемии способны различные факторы:
- неправильное питание – недостаток в рационе железосодержащих продуктов, животных белков;
- сбои в функционировании желудочно-кишечного тракта – нарушение всасывающей способности;
- ослабление выработки эритроцитов в костном мозге;
- гемолиз – сокращение продолжительности жизни эритроцитов из-за преждевременного разрушения;
- потеря крови в результате ранения либо хронических кровотечений (носовых, маточных, желудочно-кишечных);
- воздействие на организм токсических веществ (мышьяка, бензола) или алкоголя;
- длительный прием некоторых лекарств (антибиотиков, цитостатиков, нестероидных противовоспалительных средств);
- радиационное воздействие.
Часто анемия развивается при:
- патологиях почек (гломерулонефрите), печени (гепатите, циррозе) и селезенки;
- хронических инфекциях;
- эндокринной недостаточности;
- системных заболеваниях (красной волчанке, ревматоидном артрите);
- инфекционных болезнях (туберкулезе, лептоспирозе, токсоплазмозе, мононуклеозе, лейшманиозе, малярии);
- болезнях пищеварительной системы (гастрите, колите, язве, болезни Крона);
- доброкачественных и злокачественных опухолях.
В группу риска входят вегетарианцы, доноры, профессиональные спортсмены, беременные женщины.
Основная причина анемии у детей – быстрый рост, требующий усиленного питания, и несовершенство механизмов кроветворения. В результате ослабляется иммунная система, усиливается восприимчивость к инфекционным заболеваниям.

Лечение
Любое онемение, которое повторилось несколько раз в течение короткого времени — недели или месяца — требует консультации врача. Чем раньше установлена причина, тем больше шансов на положительный исход. Нужно понимать, что нерв — динамическое образование, которое имеет свою собственную крайне сложную физиологию. Для тяжелого повреждения нервной ткани может хватить интенсивного воздействия какого-либо патогенного фактора в течение всего нескольких минут, а регенерация нерва происходит месяцами. Нерв можно сохранить здоровым или полноценно его восстановить только, если вовремя принять меры.
Лечение онемения ног, в первую очередь, направлено на устранение причины, которая вызвала данный симптом. Его подбор осуществляется индивидуально, на основании диагностических данных, ситуации и показаний пациента. Само лечение проводится в комплексе и может предусматривать следующее:
| Методики | Особенности применения |
|---|---|
| Медикаментозная терапия |
|
| Мануальная терапия | Лечебные приёмы, направленные на устранение блоков и суставах и мышцах, которые приводят к компрессии нервных корешков и сосудов, а также стимулировать ток крови в поражённой области. |
| Физиотерапевтические процедуры | Использование методик, направленных на стимулирование кровяного тока в поражённой области:
|
| ЛФК | Выполнение комплекса индивидуально подобранных упражнений под присмотром инструктора поможет укрепить мышечный корсет вокруг позвоночника, стимулировать трофику тканей и кровоток. |
Лечение туннельного синдрома запястья
Существуют следующие методы лечения туннельного синдрома (синдрома карпального канала):
1. Консервативное лечение
Если заболевание диагностировать и начать лечить на ранних стадиях, туннельный синдром может быть купирован без хирургического вмешательства.
Фиксация лучезапястного сустава: надевать на ночь ортез для фиксации кисти в физиологическом (нейтральном) положении. Это предотвращает ночное сдавление срединного нерва, что происходит, когда кисть согнута в запястье во время сна. Шины можно также носить во время работы, которая усугубляют симптомы.
- Медикаментозное лечение: Простые препараты могут помочь уменьшить боль, противовоспалительные препараты (НПВП), такие как нимесил, нурофен.
- Смена проф условий: Чтобы избежать положения кисти и действий, которые усугубляют симптомы в вашей профессиональной деятельности, врач может предложить сменить работу. Это может замедлить или даже остановить прогрессирование заболевания.
- Стероидные инъекции: кортикостероидные препараты часто дают облегчение, но симптомы могут вернуться. Препарат вводят непосредственно в карпальный канал.
Если консервативные методы не эффективны в течении 6 месяцев, рекомендуется хирургическое лечение туннельного синдрома запястья.
2. Хирургическое вмешательство
Решение о проведении операции основывается главным образом на выраженности симптомов. В более тяжелых случаях, хирургическое вмешательство проводят сразу, потому что консервативные методы лечения туннельного синдрома вряд ли помогут.
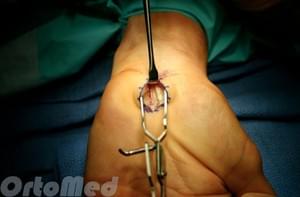
Существует традиционный метод операции — «открытая», когда кожа рассекается непосредственно над карпальной связкой. И существует миниинвазивная методика эндоскопического рассечения карпальной связки, которая выполняется через мини доступ с использованием камеры и специальных инмтрументов.
Хирургическая техника. В большинстве случаев, операция выполняется в амбулаторных условиях под местной анестезией.
Во время операции рассекается карпальная связка (поперечная связка запястья) тем самым осуществляется декомпрессия срединного нерва.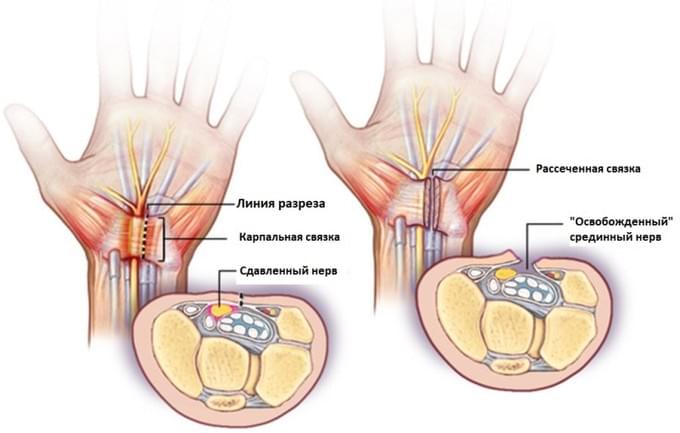
Восстановление. Незначительную боль, отек, скованность в кисти можно ожидать после операции. Для уменьшения возможных послеоперационных последствий, вам будет разработаны индивидуальные реабилитационные программы, включающие в себя целый комплекс мероприятий для качественного восстановления функции кисти.
Незначительные боли в ладони сохраняются обычно в течение нескольких месяцев после операции. Это время нужно нервным волокнам для восстановления.
Вождение автомобиля, ваши повседневные дела могут быть разрешены доктором уже через несколько дней после операции. Так же врач определит, когда вы можете вернуться к работе.
Долгосрочные результаты. Симптомы карпального туннельного синдрома большинства пациентов уменьшились сразу после операции, но полное восстановление может быть постепенным.
Полное восстановление может занять от 1 месяца до года, в случае если заболевание имеет давние сроки и выраженную симптоматику.
Читайте так же статью про заболевание: контрактура Дюпюитрена.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.


