Гайморит при беременности
Содержание:
- Какая диагностика вульвита необходима?
- Схема борьбы с отеками
- Симптомы
- Каковы симптомы цирроза
- «Нормальные» отеки
- Причины отека носа у беременных
- Симптомы и признаки
- Отеки во время беременности: причины, профилактика, лечение
- Скрытые отеки при беременности
- Польза правильного питания и последствия при несоблюдении
- Виды грыж живота
- Разновидности вульвита
- Что делать, если вы прошли курс консервативного лечения тромбоза
- Лечение крапивницы
- В каких случаях помогает промывание носа беременным?
Какая диагностика вульвита необходима?
При появлении симптомов вульвита женщина должна обратиться к гинекологу. До назначения обследования врач обязательно изучит анамнез, чтобы установить причины болезни.
Начинают с осмотра на кресле. Влагалище исследуют при помощи зеркал. Воспаленная и отечная слизистая оболочка преддверия влагалища, белый или серый налет на ней и отсутствие симптомов вагинита говорят в пользу вульвита.
Мазок с поверхности вульвы позволит диагностировать преобладающую инфекцию. Но у женщин в период климакса отсутствие лактобактерий является вариантом нормы. Обязательно условие – в нормальном мазке не должно быть большого количества лейкоцитов. Также назначают лабораторные анализы:
- клинический анализ крови
- общий анализ мочи
- глюкоза крови
Гормональный спектр не входит в число обязательных, но может потребоваться у женщин с вульвитом в репродуктивном возрасте.
Стоимость услуг
| Описание | Цена, руб. |
|---|---|
| Забор материала на бактериологическое исследование | 500 рублей |
| Забор материала на флору | 500 рублей |
| Забор материала на цитологическое исследование (1 участок/зона) | 400 рублей |
| Забор на ПЦР | 400 рублей |
Все услуги
Запишитесь на прием по телефону+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи. Конфиденциальность Вашего обращения гарантирована.
Схема борьбы с отеками
Необходимо проконсультироваться с гинекологом, ведущим беременность. Доктор назначит некоторые анализы, оценит состояние плода, возможно направит к терапевту и нефропатологу для установления причины заболевания и правильного подбора лечения. Самостоятельный поиск лекарств и бесконтрольный их прием опасны для здоровья ребенка!
При прохождении обследования следует параллельно пересмотреть свой рацион. Гестоз проявляется чаще у тех женщин, которые употребляют мало белка, потому желательно увеличить объем потребляемых мяса и рыбы. Придется исключить консервированные и соленые овощи, маринады, фаст-фуд.
Необходимо употреблять 1,5-2 л воды в сутки без учета супов. Уменьшать объем жидкости не стоит в виду образования противоположного эффекта: организм при недостатке воды будет накапливать ее еще более усиленными темпами в тканях. Не лишним будет включить в пищу свежие огурцы и арбуз, в которых содержится жидкость с мочегонным действием.
Приемы воды можно заменять употреблением отвара из кураги или шиповника. Для приготовления отвара из кураги необходимо промыть несколько ягод под проточной водой, залить на ночь в стакане кипятком, утром выпить жидкость, а в течение дня съесть ягоды.
Для приготовления отвара шиповника несколько плодов заварите в кружке кипятком. Овар нужно настоять не менее 10 часов, процедить и пить три раза в день за 30 минут до приема пищи.
Нужно ежедневно делать массаж стоп с помощью мочалки, акивизируя кровообращение и выведение застоявшейся жидкости, а перед сном делать прохладные ванночки для ног.
Каждый час по 5-10 минут можно принимать коленно-локтевую позу для снятия нагрузки с почек и надпочечников, раскачиваться в такой позе вперед-назад
Важно периодически ложиться на пол или диван, укладывая ноги на любую поверхность выше уровня тела
Также можно выполнять 2-3 раза в день по 5 минут упражнение «велосипед». Физическая нагрузка должна быть согласована с врачом, ведущим беременность.
ЗАПИСЬ НА ПРИЕМ
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Симптомы
Симптоматические проявления заболевания зависят от трех главных факторов – причина, объем скопившейся жидкой массы, скорость накопления.
Симптомы могут дать знать о себе когда угодно: иногда это недели и месяцы, иногда часы.
Как мы уже отметили, один из визуальных симптомов – увеличение живота. Прибавим сюда набор веса.
У больного может развиться чувство распирающих болей, метеоризм, отрыжка, изжога, а также тошнота.
Увеличение живота в объеме влечет за собой появление сильной одышки, отеков конечностей, затруднения в передвижении и при наклонах.
Еще ряд симптомов, с которыми может столкнуться больной, – геморрой, грыжи, выпадение кишки, развитие варикоцеле.
К общим симптомам заболевания относят:
- Лихорадочное состояние;
- Токсикозное состояние;
- Потеря веса и при этом рост живота;
- Подкожные вены живота расширены;
- Посинение на конечностях.
Каковы симптомы цирроза
Симптоматика цирроза может полностью отсутствовать в течение достаточно длительного времени, либо проявляться незначительно. Чаще всего болезнь может начать проявляться:
- повышенной утомляемостью и снижением умственной деятельности, слабостью и раздражительностью;
- расстройством пищеварения (ощущением горечи во рту, тошнотой и рвотой, метеоризмом и расстройством стула), особенно по утрам;
- болевыми ощущениями в правом подреберье (усиливающимися после употребления алкоголя или жирной пищи, а также при физических нагрузках);
- повышенной кровоточивостью в слизистых оболочках и подкожными кровоизлияниями (с характерными сосудистыми «звездочками» вверху туловища и покраснением ладоней);
- кожным зудом и ломотой в суставах.
Длительно прогрессирующая болезнь характеризуется также:
- снижением массы тела и мышечного объема;
- «выпячиванием» живота (на фоне похудевших конечностей с утолщающимися кончиками пальцев) с увеличенными печенью и селезенкой, асцитом;
- болезненной припухлостью суставов;
- желтухой;
- снижением половой функции и вторичных половых признаков.
«Нормальные» отеки
Отеки на самом деле могут быть и при нормальной беременности. В отличие от патологии такие отеки никогда не сопровождаются повышением артериального давления и появлением белка в моче. Физиологические отеки беременных появляются чаще во второй половине дня, обычно после ходьбы, их не бывает с утра, когда женщина только проснулась. В этом случае отекают только голени и стопы. Выделение жидкости из организма не затруднено, количество выделенной жидкости адекватно количеству выпитой жидкости. Физиологические отеки бывают только во второй половине беременности.
Таким образом, если отеки располагаются на голенях и стопах, после отдыха исчезают, то никакого лечения не требуется, и такие отеки не являются признаком начала гестоза.
Причины отека носа у беременных
Причины, по которым у беременных может возникнуть отек носа, имеют физиологический или патологический характер. Физиологические причины обусловлены естественными изменениями в организме в этот период. Патологические причины появляются вследствие сбоя в работе жизненно важных органов.
Физиологические причины
Среди физиологических оснований отека носа стоит выделить:
- Изменение гормонального фона. Повышение уровня прогестерона — обязательное условие протекания беременности. Этот естественный процесс влечет за собой накопление в организме натрия, который препятствует выведению лишней жидкости.
- Повышение уровня объема крови. Организм женщины подвергается двойной нагрузке, потому что поступление питательных элементов необходимо не только ей, но и ребенку. Давление на стенки сосудов повышается, как результат — кровь попадает в окружающие ткани.
- Снижение иммунитета. Во время беременности женский организм ослаблен: все силы уходят на то, чтобы сформировать и защитить плод. При слабой работе иммунной системы (в частности — при авитаминозе) риск подхватить вирус и заболеть простудой повышается в разы.
- Бактериальная инфекция. Развивается вследствие нарушения естественной микрофлоры после попадания в организм бактерий (стрептококков, стафилококков, пневмококков). Отек носа в этом случае сопровождается выделением зеленой слизи.
Лечение в этих случаях направлено на устранение негативной симптоматики.
Патологические причины
Отек слизистой носа у беременных может возникать на фоне таких патологических причин:
- заболевания сердечно-сосудистой системы;
- нарушения в работе почек, печени;
- реакция организма на аллергены;
- наличие доброкачественного новообразования;
- патологии в строении носовой перегородки;
- механические повреждения глотки;
- инородное тело в носовом проходе;
- симптомы гестоза (позднего токсикоза);
- наличие ринита, полипов или аденоидов;
- злоупотребление алкогольными напитками;
- воздействие факторов внешней среды.
Патологические причины отека носа несут серьезную угрозу для здоровья плода. Они требуют немедленной диагностики. Целью лечения является ликвидация первопричины проблемы.
Симптомы и признаки
Для отека носа во время беременности характерны такие симптомы:
- заложенность носа,
- влажный кашель,
- умеренное чихание,
- чувство сухости слизистой,
- зуд в носу,
- ночной храп и апноэ (остановка дыхания во сне более чем на 10 секунд).
Затрудненное дыхание обусловлено недостаточным объемом воздуха, поступающего в легкие. В организме снижается уровень снабжения кислородом. Слизистая оболочка верхних дыхательных путей пересыхает и повреждается. Все это провоцирует ухудшение общего самочувствия женщины. Недостаток сна приводит к тому, что она часто раздражается, становится подавленной, теряет аппетит.
При рините наблюдаются суставная и мышечная боль, нарушение обоняния и гнусавость голоса. В случае бактериальной инфекции может повыситься температура тела.
Отеки во время беременности: причины, профилактика, лечение
 Рождение ребенка – безусловно, самое радостное и волнующее событие в жизни каждой женщины. Однако течение беременности нередко сопровождается появлением некоторых трудностей. Отеки и, как следствие, варикозное расширение вен – самые распространенные заболевания среди будущих мам. По статистике около 40% беременных женщин сталкиваются с этими недугами.
Рождение ребенка – безусловно, самое радостное и волнующее событие в жизни каждой женщины. Однако течение беременности нередко сопровождается появлением некоторых трудностей. Отеки и, как следствие, варикозное расширение вен – самые распространенные заболевания среди будущих мам. По статистике около 40% беременных женщин сталкиваются с этими недугами.
Основные причины появления отеков и варикоза у беременных
В период беременности женский организм переживает серьёзные изменения: перестраивается гормональный фон, увеличивается масса тела и растет нагрузка на внутренние органы из-за увеличения размеров матки.
Основными причинами появления отеков у беременных принято считать:
- Повышенную сосудистую проницаемость;
- Варикозную болезнь;
- Застой крови в сосудистом русле нижних конечностей при длительном пребывании беременной женщины на ногах;
- Лимфовенозную недостаточность;
- Увеличение объёма циркулирующей крови у беременных;
- Неправильное питание и несоблюдение предписаний врача.
Зачастую небольшая отечность – это нормальная физиологическая реакция организма на происходящие в нем изменения, но иногда она могут служить признаком проявления более серьезных заболеваний, к примеру, гестоза – осложнения поздних сроков беременности, сопровождающегося отёчностью, повышенным давлением и появлением белка в моче. Для сохранения спокойствия и предупреждения нежелательных последствий при первых признаках отёчности, ощущения тяжести и боли в ногах, а также характерном проявлении вен на нижних конечностях, необходимо обратиться к флебологу или сосудистому хирургу. После комплексного исследования гемостазиологического статуса и дуплексного сканирования сосудов доктор сможет определить причину возникновения заболевания и назначить необходимое лечение, в основе которого могут быть диета, медикаментозные препараты, лечебные процедуры, а также подбор специального компрессионного трикотажа.
Профилактические методы появления отеков и варикоза
Появление отеков и варикоза во время беременности доставляют массу неудобств. Их течение сопровождается болезненными ощущениями, сильной утомляемостью и дискомфортом. Большое значение для женщин имеет и эстетическая сторона вопроса. Если отечность или варикоз носят физиологический, а не патологический характер, их появление можно предупредить заранее, для этого необходимо:
- Выпивать 1,5 литра чистой воды в день, можно с добавлением лимона. Вода способствует очищению организма, выведению из него шлаков, токсинов и натрия, влияющего на отёчность;
- Отказаться от кофе, заменить его на зеленый чай или фруктовый морс;
- Употреблять минимум соли, специй, газированных напитков, сладостей;
- Проводить больше времени на свежем воздухе, но для прогулок выбирать удобную обувь и одежду, не стесняющую движения;
- Сформировать свой график таким образом, чтобы на сон отводилось не менее 9 часов, организм должен успеть восстановиться и полностью отдохнуть;
- Не забывать о физических упражнениях. Во время беременности особенно полезны ходьба, плаванье, йога;
- Раз в неделю устраивать разгрузочные дни, отдавая предпочтение легкой пище: яблокам, кефиру, нежирному творогу.
Очень часто отёчность и варикоз являются причинами халатного отношения к себе и несоблюдения рекомендаций врача. Во время беременности женщина должна вдвойне заботиться о себе и своем здоровье. Следуя несложным, но действенным советам будущим мамам удастся избежать осложнений и минимизировать шанс появления отёчности и варикоза.
Скрытые отеки при беременности
Кроме явных отеков на лице, руках и ногах, у беременной женщины могут развиваться скрытые отеки внутренних органов. Они представляют опасность для ребенка, так как мешают нормальной доставке кислорода и питательных веществ к плаценте.Задержка жидкости в организме может быть симптомом заболеваний мочевыводящей, эндокринной или сердечно-сосудистой системы. Также она может указывать на гестоз – поздний токсикоз беременных, который угрожает жизни матери и ребенка. Чтобы не допустить такого состояния, врачи внимательно следят за состоянием беременной женщины. Во время каждого посещения женской консультации проводят взвешивания, измерение давления и проверку анализа мочи. Набор веса больше 1 кг в неделю указывает на задержку жидкости в организме. В сочетании с появлением белка в моче и повышенным давлением это говорит о гестозе. В этом случае врач рекомендует госпитализацию.
Польза правильного питания и последствия при несоблюдении
Несмотря на то, что диета третьего триместра самая жесткая, при ее соблюдении женщина избежит патологической прибавки массы тела, развития гестоза, запоров и депрессивного состояния.
Разгружая пищеварительный тракт, диета позволяет нормализовать стул и сон, облегчит течение родов, предотвратит увеличение веса ребенка, внутриутробную гипоксию и развитие аллергии у него в будущем.
Кроме того, соблюдение диеты предупреждает развитие кольпитов, а, значит, и инфицирование плода во время родов.
Также правильное питание предупредит не только преждевременные роды, но и запоздалые (переношенная беременность).
В послеродовом периоде женщина легко вернется к форме, а внешний вид будет сияющий и здоровый.
Последствия несоблюдения диеты
При пренебрежении диетой в третьем триместре возможны такие осложнения беременности, как:
- гестоз;
- внутриутробная гипоксия плода;
- переношенная беременность;
- крупный плод и травмирование его в родах;
- аномалии родовой деятельности;
- кольпиты.
Виды грыж живота
В зависимости от места расположения, различают:
Паховые грыжи
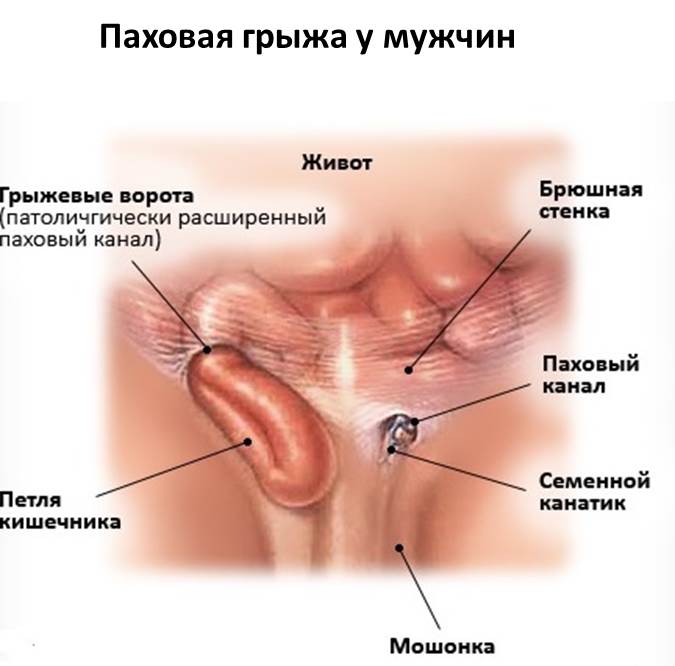
Паховая грыжа является наиболее часто встречающимся видом грыж живота. Она представляет собой патологическое выпячивание кишечника или большого сальника в полость пахового канала. У мужчин паховая грыжа встречается в 5 раз чаще, чем у женщин, что объясняется особенностями анатомического строения паховой области у обоих полов. У мужчин в паховом канале находится семенной канатик, у женщин – круглая связка матки.
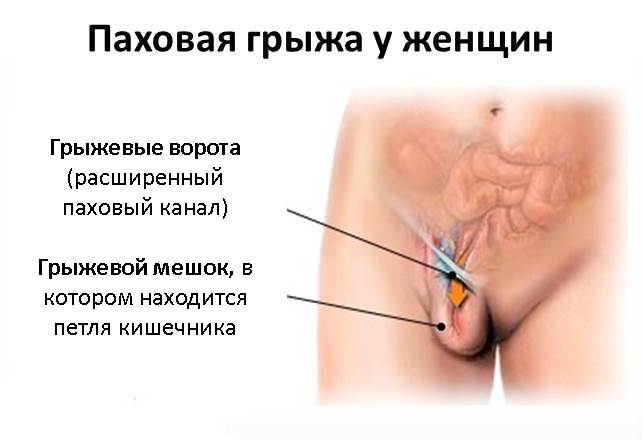 Паховая грыжа, если она не ущемлена, как правило, не вызывает болезненных ощущений. Единственным признаком такой грыжи является выпячивание внизу живота. Если покашлять, приложив руки к грыже, можно почувствовать как отдаются толчки.
Паховая грыжа, если она не ущемлена, как правило, не вызывает болезненных ощущений. Единственным признаком такой грыжи является выпячивание внизу живота. Если покашлять, приложив руки к грыже, можно почувствовать как отдаются толчки.
Бедренные грыжи
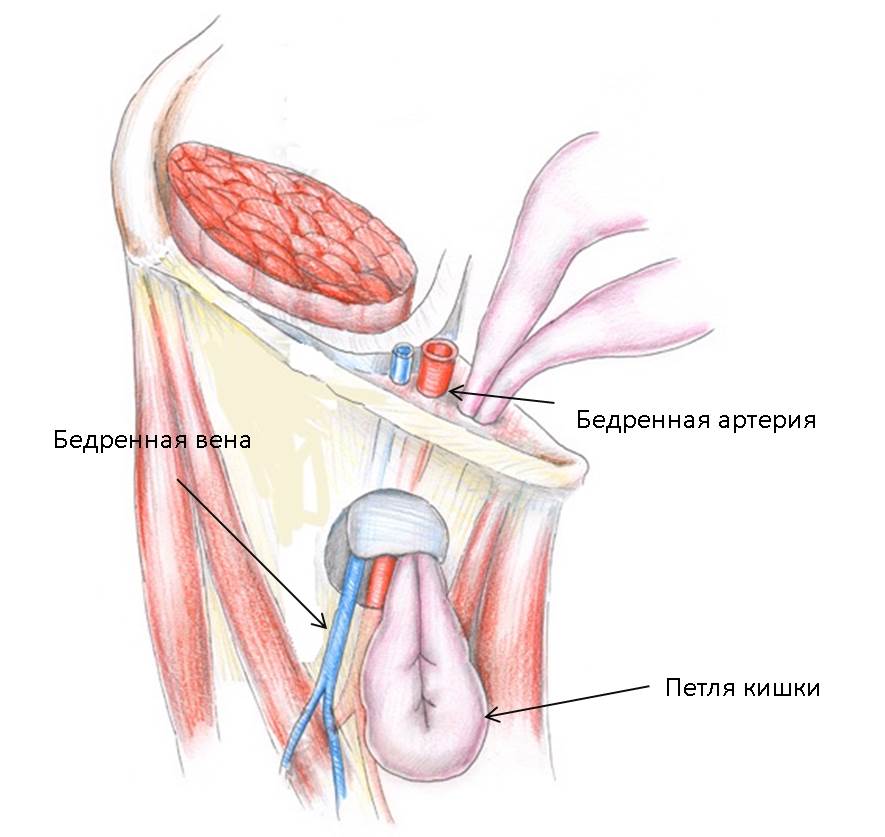 Бедренная грыжа представляет собой выпячивание внутренних органов через бедренный канал. В норме бедренного канала не существует, существует лишь бедренное кольцо, заполненное жировой клетчаткой, достаточно рыхлой, чтобы это место было уязвимо для выпячивания грыжевого мешка. Поскольку у женщин таз, как правило, больше, бедренные грыжи у них встречаются в 4 раза чаще, чем у мужчин.
Бедренная грыжа представляет собой выпячивание внутренних органов через бедренный канал. В норме бедренного канала не существует, существует лишь бедренное кольцо, заполненное жировой клетчаткой, достаточно рыхлой, чтобы это место было уязвимо для выпячивания грыжевого мешка. Поскольку у женщин таз, как правило, больше, бедренные грыжи у них встречаются в 4 раза чаще, чем у мужчин.
Бедренная грыжа проходит в своем развитии несколько стадий – начальную, канальную (когда выпячивание уже привело к созданию бедренного канала, но грыжа еще не вышла под кожу и не стала заметной), полная. На первых двух стадиях симптомом образования грыжи является боль в области паха и верхней части бедра, усиливающаяся при кашле, натуживании и долгой ходьбе. На последней стадии в области бедренно-пахового сгиба возникает характерное вздутие размером с грецкий орех или больше.
Пупочные грыжи
Пупок – это место отпадения пуповины, связывающей ребенка с организмом матери. Мышцы вокруг пупка образуют пупочное кольцо, которое должно достаточно быстро сжаться. Однако пупочное кольцо остается «слабым» анатомическим образованием и через него может произойти выпячивание внутренних органов – кишечника или большого сальника.
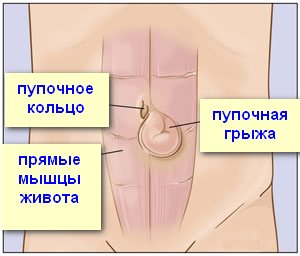
У новорожденных слабость мышц брюшной стенки достаточно часто приводит к образованию пупочной грыжи (выявляется у 20% младенцев). Иногда такая грыжа заметна только при вертикальном положении малыша или когда он тужится или кричит. В большинстве случаев пупочная грыжа у новорожденных проходит сама – по мере укреплении мышц брюшной стенки. Однако наблюдение у хирурга обязательно. Грыжа не должна увеличиваться, ущемляться. Может быть назначен массаж.
В некоторых случаях возникает пупочная грыжа и взрослых. Причины: слабость брюшной стенки, повышенное внутрибрюшное давление. Провоцирующими факторами являются беременность, ожирение, хронические запоры и т.п. Выглядит такая грыжа как шарик в области пупка. Иногда она проявляется лишь при натуживании или кашле. При большом размере грыжи возможны болевые ощущения, усиливающиеся после еды или во время физической нагрузки.
Грыжи белой линии живота
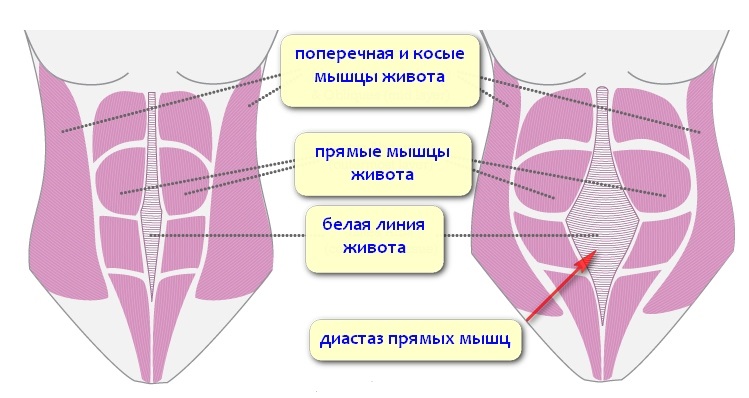
Белая линия живота – это пластина, образованная переплетенными сухожилиями и разделяющая прямые мышцы живота. Белой она называется по цвету ткани (в ней мало кровеносных сосудов). Проходит белая линия по середине живота – от грудной клетки (мечевидного отростка грудины) через пупок до лобка. В норме ее ширина составляет не более 3-х см. Но она может увеличиваться, если прямые мышцы начнут расходиться (например, под воздействием высокого внутрибрюшного давления). Подобное состояние называется диастазом прямых мышц живота. В этом случае по белой линии возможно образование грыж – выше пупка (надпупочная грыжа), в области пупочного кольца (околопупочная) или ниже пупка (подпупочная).
Разновидности вульвита
У женщин репродуктивного возраста поражение вульвы чаще вторичное, как следствие воспаления в вышележащих отделах мочеполовой системы. Первичный вульвит характерен для девушек и девочек, которые не достигли половой зрелости. В этом случае патология изначально возникает на вульве.
Тип воспаления зависит от причинных факторов, которые влияют на метод лечения. Выделяют следующие разновидности заболевания:
- Бактериальный вульвит – вызван патогенными или условно-патогенными микроорганизмами.
- Аллергический вульвит – развивается по типу реакции гиперчувствительности при контакте с аллергеном.
- Кандидозный – результат размножения грибковой инфекции.
- Атрофический вульвит – появляется при атрофии мочеполовых органов в климактерическом периоде и при удалении яичников.
Бактериальная инфекция бывает нескольких типов. Неспецифический вульвит вызывает условно-патогенная микрофлора, которая в норме успешно контролируется иммунной системой. Чаще в очагах воспаления обнаруживают кишечную палочку, стафилококков, стрептококков, энтерококков. Специфическое воспаление вызывают гонококки, трихомонады и хламидии, но они обычно встречаются при вторичном инфицировании.
Когда проводят лечение вульвита, учитывают причину заболевания, его связь с другими болезнями и провоцирующими факторами. Без тщательного сбора анамнеза и изучения факторов риска избавиться от болезни тяжело.
Что делать, если вы прошли курс консервативного лечения тромбоза
Обилие средств для консервативного лечения тромбоза и зачастую настроенность врача на использование этой методики приводит к тому, что большая часть тромбозов лечатся консервативно. В нашу Клинику обращаются пациенты на разных этапах проведения курса консервативной терапии. Часто это ситуация, когда сразу после возникновения тромба была начата консервативная терапия, произошло некоторое облегчение состояния, уменьшился болевой синдром, но остается «шишка» в области заднего прохода, некоторые болевые ощущения. Иногда приходят вполне здоровые люди, которые пережили эпизод острого тромбоза несколько месяцев или лет назад и сейчас их беспокоит наличие кожных «бахромок», избытка кожи в области заднего прохода, которые остаются после разрешения острого состояния. Они могут препятствовать качественно осуществлять гигиену этой области, влиять на интимную жизнь. Что делать в этой ситуации? И снова главным для врачей нашей Клиники будет мнение пациента. Если вы хотите избавиться от проявления острого тромбоза, даже если уже проведено консервативное лечение, прошло много времени – это можно сделать оперативным путем.
Лечение крапивницы
Базовое лечение крапивницы строится на одних и тех же принципах, независимо от причины ее появления, и включает в себя:
-
устранение фактора, который вызвал крапивницу: гипоаллергенная диета, отмена лекарственного препарата, спровоцировавшего аллергическую реакцию, предупреждение действия физических факторов;
-
медикаментозную терапию.
— Для снятия острого состояния применяют кортикостероиды (дексаметазон), антигистаминные препараты 1 поколения с быстрым действием.
— Дезинтоксикационная терапия проводится с применением специальных инфузионных растворов.
При тяжелом обострении или присоединении отека гортани пациентов госпитализируют.
После того, как состояние стабилизировалось, возможно амбулаторное лечение с применением антигистаминных препаратов 2 и 3 поколения, седативных средств.
Лечение основного заболевания.
На приеме врач порекомендует вам профилактические меры для предупреждения обострений, прогрессирования крапивницы и возникновения ее осложнений.
В каких случаях помогает промывание носа беременным?
Затруднённое дыхание во время беременности может являться следствием разных причин: изменений гормонального фона, аллергической реакции организма, заражения вирусной или бактериальной инфекцией. Более подробная информация представлена в таблице.
| Вид насморка | Причины | Симптомы | Лечение |
| Вазомоторный ринит или «ринит беременных» | Изменение иммунитета и гормонального фона сказывается на проницаемости сосудов, провоцирует отёк слизистой | Внезапно появившаяся заложенность носа, жидкие прозрачные выделения, чихание и зуд в носовой полости | Опасности не представляет, но и не поддаётся лечению, можно лишь снять симптомы с помощью промывания носа морской водой |
| Аллергический ринит | Повышенная чувствительность организма к определённым веществам (аллергенам): пыль, цветущие растения, сигаретный дым, продукты питания, шерсть животных и прочее | Затруднённое носовое дыхание, жидкие выделения, чихание, зуд или жжение в полости носа, покраснение и резь в глазах, высыпания на лице и теле | Обнаружение и устранение аллергена, приём противоаллергических препаратов (назначает квалифицированный специалист), проветривание и увлажнение воздуха в помещении, солевой раствор для промывания носа беременным устраняет заложенность и очищает носовую полость от аллергенов |
| Вирусный ринит | Бактериальная или вирусная инфекция | Заложенность носа, кашель, чихание, першение и боль в горле, повышение температуры тела, насморк | Промывание носа беременным в домашних условиях облегчит состояние и устранит некоторые симптомы. Для назначения схемы лечения необходимо обратиться к терапевту |
В целях профилактики также рекомендовано промывание носа. Проведение этой процедуры обеспечивает уменьшение отёка слизистой оболочки носа, повышение тонуса капилляров, усиление защитных свойств слизистой.
Промывание носа беременным при насморке и заложенности носа – это лишь часть терапии, направленная на устранение симптомов. Для полноценного лечения необходимо определить факторы, спровоцировавшие недомогание. Даже если вы сами установили причину насморка и заложенности носа, не советуем заниматься самолечением – во время беременности многие препараты запрещены, так как могут нанести вред здоровью и развитию ребёнка.
Разные виды ринита лечатся по-разному. Поэтому обязательно обратитесь за помощью к квалифицированному специалисту, который уточнит диагноз и назначит правильное безопасное лечение.


