Роды: фазы, течение, положение плода
Содержание:
- Диагностика
- Лечение низкой плаценты при беременности
- Что еще необходимо проверить при УЗИ плода в 15 недель беременности?
- Шейка матки женщины при УЗИ плода в 15 недель беременности
- Яичники женщины при УЗИ плода в 15 недель беременности
- Матка женщины при УЗИ плода в 15 недель беременности
- Плацента при УЗИ плода в 15 недель беременности
- Сердце при УЗИ плода в 15 недель беременности
- ЦНС при УЗИ плода в 15 недель беременности
- Другие органы при УЗИ плода в 15 недель беременности
- Тазовое предлежание плода
- Течение родов
- Симптомы
- Механизм родов
- Сложные предлежание плода
- КЛАССИЧЕСКОЕ РУЧНОЕ ПОСОБИЕ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА
- Влияние заднего затылочного предлежания на течение родов
- Изменения в Вашем организме при беременности 16 недель
- Механизм родов
Диагностика
Специально проводить диагностику вида и позиции малыша на сроке беременности до 30-ой недели не нужно. В матке достаточно места для движений малыша и его положение часто меняется. Это является нормальным состоянием.
Метод наружной пальпации живота, так называемый прием Леопольда-Левицкого, известен с 1891 года и получил в акушерстве всеобщее признание. Он является первичным и проводит его врач-акушер. Различают несколько приемов данного исследования, в зависимости от поставленных задач.
Если необходимо уточнить предлежание, врач назначает влагалищное (через передний его свод) исследование.
Самостоятельно определить положение малыша также можно, например, так:
- отражение живота в зеркале будет напоминать регбийный мяч, если плод расположился поперек матки;
- если малыш находится головкой вверх, то толчки и пинки (ножками) будут ощущаться в нижней части живота, почти над лобком;
- где ощущаются легкие движения небольшой амплитуды – это, скорее всего, ручки.
УЗИ позволяет с высокой точностью определить множество необходимых для ведения беременности показателей. Например, таких как: предлежание плода, параметры и пропорции ручек и ножек, головы, живота. Если выясняется, что малыш занял неправильное положение, то в обязательном порядке проводят еще одно исследование (с допплером) и КТГ – для получения данных о сердцебиении и возможных нарушениях состояния ребенка, вызванных гипоксией.
Лечение низкой плаценты при беременности
К сожалению, даже при современном уровне развития медицины специального и на 100% эффективного лечения этой патологии не существует. Врачи не располагают средствами, позволяющими целенаправленно поднять плаценту, поэтому чаще всего выжидают, что она мигрирует в нормальное положение самостоятельно. Чаще всего так и происходит, но не всегда – в таких случаях пациентке назначается терапия, направленная на снижение рисков и поддержание жизнеспособности ребенка.
Лекарственная терапия. При низком расположении плаценты женщине на всем протяжении беременности необходимо принимать медикаменты следующих типов:
- спазмолитики — они снижают тонус матки и сокращают вероятность выкидыша (на ранних сроках) и преждевременных родов (на позднем этапе);
- препараты железа – с их помощью компенсируется малокровие, возникающее из-за кровотечений, и кислородное голодание плода;
- антиагреганты и вазодилататоры – препараты этого типа препятствуют образованию тромбов и расслабляют мускулатуру кровеносных сосудов, тем самым улучшая циркуляцию крови в плаценте и пуповине;
- гормональные препараты – используются при недостаточной функции эндокринных желез женщины и дефиците ее собственных половых гормонов (прогестеронов), обеспечивающих нормальное развитие плаценты.
Кесарево сечение. Оно используется только на поздних сроках беременности, когда плод уже достиг определенной стадии развития. Это крайняя мера, направленная на предотвращение обширных кровотечений из-за разрыва плаценты, возникающего во время естественных родов при полном или частичном перекрытии плацентой родового канала. Чаще всего кесарево сечение делают при сочетании этой патологии с поперечным или тазовым предлежанием плода, многоплодной беременностью и другими осложнениями.
Естественные роды при низком расположении плаценты во время беременности возможны, но проводятся при соблюдении следующих условий:
- плод должен иметь небольшие размеры и располагаться в правильной позе (головой к родовому каналу);
- нормальные размеры таза и родовых путей у пациентки, отсутствие анатомических нарушений репродуктивных органов;
- отсутствие кровотечений, свидетельствующих о наличии отслоений плаценты от маточного эндометрия;
- нормальном положении, размере и состоянии шейки матки, играющей большую роль в процессе родов.
В некоторых случаях при естественных родах с плацентарным предлежанием требуется хирургическая помощь. Задача врачей состоит в том. Чтобы максимально облегчить продвижение плода по родовым путям, уменьшить интенсивность кровотечений. Медикаментозной стимуляции родов не проводится ни при какой виде патологии, процесс должен проходить естественным путем, не создавая дополнительную нагрузку на половые органы матери.
Профилактика низкого предлежания плаценты направлена на устранение факторов, способствующих этой патологии:
- отказ от вредных привычек – курения, употребления алкоголя и наркотических веществ;
- исключение или ограничение стрессовых ситуаций на работе и в повседневной жизни;
- ограничение физической (в том числе сексуальной) активности, создающей дополнительную нагрузку на репродуктивную систему.
В целом, уровень современной медицины позволяет своевременно обнаружить плацентарное предлежание на ранних сроках вынашивания и выработать эффективную стратегию для сохранения жизни малыша. Однако, если такой возможности нет или риск для матери слишком велик, врачи рекомендуют искусственное прерывание беременности. Также шансы на успешное рождение здорового ребенка зависят от того, как строго пациентка выполняла предписания врача.
Что еще необходимо проверить при УЗИ плода в 15 недель беременности?
Шейка матки женщины при УЗИ плода в 15 недель беременности
Важно оценить состояние шейки матки при УЗИ плода в 15 недель беременности. Именно в это время чаще всего дебютируют первые признаки истмико-цервикальной недостаточности
Истмико-цервикальная недостаточность – это проблема шейки матки, связанная с несостоятельностью запирательной функции шейки. Грубо говоря, шейка не может удержать плод внутри матки, открывается раньше времени, и происходит выкидыш.
Основные причины истмико-цервикальной недостаточности:
- Травматизирующие гинекологические операции (выскабливания, аборты, биопсии)
- Инфекции,передающиеся половым путем — хламидиоз, уреаплазмоз, микоплазмоз, и т.д. — и ассоциированный с ними хронический эндоцервицит (воспаление внутри шейки матки).
- Рубцовая деформация шейки после предшествующих тяжелых родов с разрывами шейки матки.
Яичники женщины при УЗИ плода в 15 недель беременности
При УЗИ плода в 15 недель беременности оцениваются также яичники женщины. Не всегда удается оценить не измененные яичники (если с яичниками все в порядке). Визуализация их затруднена в связи с увеличенной беременной маткой.
Матка женщины при УЗИ плода в 15 недель беременности
В структуре матки обязательно оценивается однородность мышечного слоя (миометрия), где могут визуализироваться миоматозные узлы. В норме при УЗИ матки в 15 недель беременности миометрий представлен тонким, около 2,5 см, однородной структурой.
Плацента при УЗИ плода в 15 недель беременности
Плацента при УЗИ плода в 15 недель беременности может иметь разную локализацию. Чаще всего, она расположена по передней или по задней стенке матки. Иногда плацента доходит до шейки матки или перекрывает шейку матки. Такое расположение плаценты при УЗИ плода в 15 недель беременности называется предлежанием плаценты. Эта ситуация требует постоянного врачебного контроля. При предлежании плаценты возникает необходимость часто проходить стационарное профилактическое лечение. Полное предлежание плаценты вообще будет требовать практически всю беременность после установления диагноза постельный режим, чаще в условиях стационара. Такая тактика связана с тем, что плацента при предлежании расположена в самой подвижной и растяжимой части матки – в нижнем сегменте. Эта локализация опасна угрозой преждевременной отслойки плаценты, внутриутробной гибели плода и смертельного маточного кровотечения. Миграция плаценты (перемещение плаценты выше опасной зоны), проходит вплоть до 28 недели, но если при УЗИ в 15 недель беременности диагностируется полное предлежание плаценты, вероятность того, что плацента так и останется на этом месте очень высока.
Сердце при УЗИ плода в 15 недель беременности
При УЗИ плода в 15 недель беременности сердце имеет четыре камеры: два предсердия и два желудочка, как и у взрослого человека. Особенностью плодового сердца является наличие открытого овального окна, через которое происходит сбос крови. Овальное окно закроется после первого вдоха, но у некоторых оно полностью не закрывается. Между предсердиями в норме при УЗИ плода в 15 недель беременности имеется полная перегородка.
ЦНС при УЗИ плода в 15 недель беременности
Головной мозг доступен полноценной оценке при УЗИ плода в 15 недель беременности. Оцениваются желудочки головного мозга, мозжечек, разделение головного мозга на два полушария.
Другие органы при УЗИ плода в 15 недель беременности
Обязательно оценивается при УЗИ плода в 15 недель беременности наличие и правильность расположения желудка, мочевого пузыря, почек, кишечника.
Тазовое предлежание плода
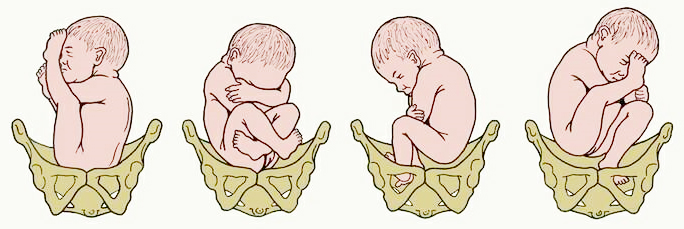
Тазовое предлежание встречается в 3-5% случаев и делится на ножное, когда предлежат ножки плода, и ягодичное, когда малыш как бы сидит на корточках, и предлежат его ягодички. Ягодичное предлежание более благоприятно.
Роды в тазовом предлежании считаются патологическими из-за большого количества осложнений у матери и плода, так как первым рождается менее объемный тазовый конец и при выведении головки возникают трудности. При ножном предлежании врач рукой задерживает рождение ребенка до тех пор пока тот не присядет на корточки, чтобы не допустить выпадения ножки, после такого пособия первыми рождаются ягодички.
Тазовое предлежание не является абсолютным показанием для кесарева сечения. Вопрос о методе родоразрешения решается в зависимости от следующих факторов:
— размеров плода (при тазовом предлежании крупным считается плод более 3500г, тогда как при обычных родах – более 4000г);
— размеров таза матери;
— вида тазового предлежания (ножное или яголичное);
— пола плода (для девочки роды в тазовом предлежании сопряжены с меньшим риском, чем для мальчика, так как у мальчика возможно повреждение половых органов);
— возраста женщины;
— течения и исхода предыдущих беременностей и родов.
Для поворота плода после 31 недели рекомендуется следующее упражнение: лечь на правый бок, полежать 10 минут, быстро перевернуться на левый бок, через 10 минут снова на правый, повторять 3-4 раза несколько раз в день перед едой. По 15-20 минут в день нужно стоять в коленно-локтевом положении. Также способствуют повороту плода занятия в бассейне. Если малыш перевернется на головку, рекомендуется носить бандаж, чтобы зафиксировать его правильное положение.
Противопоказаниями для выполнения подобных упражнений являются осложненное течение беременности (гестоз, угроза преждевременных родов), рубец на матке после операции кесарево сечение в прошлом, предлежание плаценты, опухоли матки.
Ранее применялся наружный поворот плода (врач через живот пытался сместить головку плода внизу). Сейчас он не применяется из-за низкой эффективности и большого количества осложнений, таких как преждевременная отслойка плаценты, преждевременные роды, нарушение состояние плода.
Если тазовое предлежание сохраняется, то за 2 недели до родов беременную направляют в стационар, где составляется план родоразрешения.
Течение родов
Роды — это сокращения матки, которые приводят к сглаживанию и раскрытию шейки матки. Предвестники родов («фальшивые роды») часто нуждаются дифференциальной диагностики с настоящими родами. При «фальшивых родах» пациентки обычно жалуются на нерегулярные сокращения матки, которые очень варьируют по продолжительности, интенсивности и периодичностью и не вызывают структурных изменений шейки матки (сглаживание и раскрытие шейки матки).
Диагноз родов следует определять только в том случае, когда происходят регулярные сокращения матки (схватки), которые сопровождаются структурными изменениями шейки матки. Клиницисты для определения начала родов часто используют такие признаки, как боль внизу живота, выделения слизистой пробки из канала шейки матки, тошнота и рвота, пальпаторная идентификация сокращений матки. Но все эти симптомы следует применять только в комплексе с объективным признаком начала родов — прогрессирующим сглаживанием и раскрытием шейки матки.
Индукция и стимуляция родов
Индукция родов — это вызывание начала родов у пациенток, у которых еще не развилась спонтанная родовая деятельность.
Стимуляция родов — усиление уже присутствующей родовой деятельности, возникшей спонтанно.
Для индукции родов используют простагландины, окситоцин, механическое расширение шейки матки и / или искусственный разрыв плодных оболочек (амниотомию). Показания к индукции родов включают материнские, плодовые и фетоплацентарные причины. Желание матери завершить беременность не является показанием к индукции родов.
Частые показания к индукции родов:
- переношенная беременность
- преэклампсия
- преждевременный разрыв плодных оболочек
- неправдивые результаты тестов оценки состояния плода
- задержка внутриутробного развития плода
Подготовка к индукции родов
При наличии показаний к индукции родов, ситуацию следует обсудить с пациенткой и составить план действий. Если показания к индукции являются существенными, ее начинают незамедлительно. Успех индукции родов (путем влагалищного родоразрешения) часто коррелирует с благоприятным состоянием шейки матки (8 и более баллов по шкале Бишопа). Если оценка состояния шейки матки по шкале Бишопа не превышает 5 баллов, в 50% случаев индукция родов будет неэффективной. Таким пациенткам рекомендуют назначение геля или пессариев с простагландином Е2 (ПГЕ2) или мизопростолом (ПГЕ4) для ускорения «созревания» шейки матки.
Применение простагландинов противопоказано беременным, страдающим бронхиальной астмой и глаукомой; при предыдущем кесаревом сечении (более чем одному), неопределенном состоянии плода. Передозировка простагландинов может привести к гиперстимуляции матки и развития титанических маточных сокращений. Механическое расширение шейки матки может осуществляться с помощью ламинарии или катетера Фолея.
Тампон с ламинарией вводят в цервикальный канал на 6-12 ч; вследствие абсорбции воды ламинарией она расширяется, что приводит к раскрытию шеечного канала. Катетер Фолея вводится в шейку матки близко к плодному пузырю, наполняется и оказывает легкую тракцию, что обычно приводит к раскрытию шейки матки в течение 4-6 часов.
Окситоцин (питоцин) также применяется для фармакологической индукции родов путем внутривенного введения (5-10 ЕД окситоцина на 400 мл 5% раствора глюкозы или физиологического раствора хлорида натрия).
Амниотомия — вскрытие плодного пузыря — хирургический метод индукции родов, выполняется осторожно, браншами пулевых щипцов. Удаление некоторого количества амниотической жидкости уменьшает объем матки, способствует увеличению внутриматочного давления и усиливает родовую деятельность
При выполнении амниотомии следует избегать поднятия головки плода и резкого излитие околоплодных вод во избежание выпадения пупочного канатика.
Симптомы
В акушерской деятельности ПППЛ-отклонения на сроках гестации до 29 недель не принято считать критичными, так как они нередко самоустраняются с восстановлением нормального головного ПЛ-предлежания.
Однако если этого не происходит, данное нарушение устанавливается после 29 недели, когда беременной необходимо записаться на прием к акушер-гинекологу и пройти дополнительное обследование.
Патология выявляется при осмотре пациентки, пальпации ее живота, влагалищного исследования
При этом доктор обращает внимание на растянутую поперечную конфигурацию живота обследуемой женщины, левостороннее либо правостороннее расположение ПЛ-головки
Механизм родов
Период раскрытия протекает так же, как и при других головных предлежаниях. С окончанием его головка вступает в таз не стреловидным швом, как при затылочных предлежаниях, а так называемой лицевой линией (аналог стреловидного шва). Эта линия идет от лобного шва по спинке носа к подбородку (рис. 88). Часто при лицевых предлежаниях головка вступает в таз не сразу лицом, а лбом (лобное предлежание) и только в дальнейшем, по мере развития родовой деятельности, переходит в настоящее лицевое предлежание. В отличие от сгибательного типа, при котором головка делает винтообразное движение, проходя стреловидным швом через косой размер полости таза, головка при лицевом предлежании этого винтообразного движения не делает. С лицевой линией в поперечном или слегка косом размере таза она доходит до дна таза и здесь, в колене оси таза, начинает ротацию в нормальных условиях подбородком кпереди.
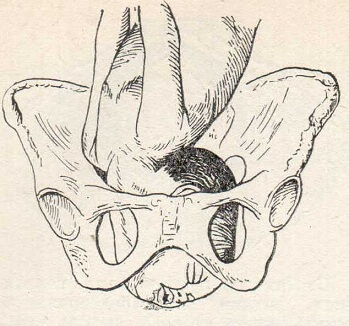
Рис. 88. Лицевое предлежание. Ротация головки (правильная).
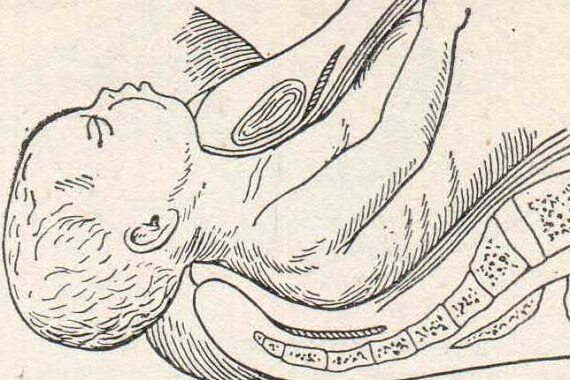
Рис. 89. Лицевое предлежание. Рождение головки.
Механизм прорезывания личика через вульварное кольцо
Первым показывается под симфизом подбородок. Прорезываясь через вульварное кольцо, лицо доходит подъязычной областью до лонной дуги. Здесь эта область фиксируется (гипомохлион), вокруг точки фиксации начинается сгибание головки и через промежность перекатываются нос, лоб, темя и затылок. Головка, таким образом, проходя через таз, проделывает следующие движения: 1) разгибание (exstensio deflexio), которое совершается от входа до дна таза; 2) правильная ротация — подбородком кпереди — на дне таза, в колене оси полости; 3) сгибание — при прорезывании через вульварное кольцо (рис. 89). Родовая опухоль располагается на половине лица, обращенной кпереди, главным образом на подбородке, на глазах и губах. Здесь же встречаются геморрагии. В подъязычной области иногда наблюдаются надрывы в кожной клетчатке.
Проводная точка — подбородок.
Точка фиксации — область подъязычной кости.
Прорезывающаяся окружность — circumferentia trachelo- bregmatica (33 см) — соответствует вертикальному размеру (от макушки темени до подъязычной области).
Конфигурация головки — резкая долихоцефалия. В отличие от долихоцефалической головки при затылочных предлежаниях резко фигурированная головка при лицевых предлежаниях имеет обезображенную половину лица (родовая опухоль), кроме того, родившийся ребенок первое время после родов лежит с разогнутой головкой.
Сложные предлежание плода
Предлежание конечности плода рядом с головкой или ягодицами называют сложным предлежанием. Частота сложных предлежаний равна менее 1: 1000 беременностей и растет при недоношенной, многоплодной беременности, многоводии и клинически узком тазе. Частым осложнением сложных предлежаний плода является выпадение пупочного канатика.
Диагноз часто определяется при вагинальном исследовании на основании присутствия конечности плода рядом с большой предлежащей частью (головкой или ягодицами). Важным является определение характера конечности плода (ручка или ножка). Ультрасонография может помочь определению характера сложного предлежание плода.
Ведение родов. Аномальные предлежания плода в большинстве случаев требуют проведения оперативного родоразрешения путем кесарева сечения
Если принимается решение о попытки влагалищных родов, следует уделить внимание предотвращению выпадения пупочного канатика и мониторинга ЧСС плода, контроля за ходом родов путем частых влагалищных исследований
КЛАССИЧЕСКОЕ РУЧНОЕ ПОСОБИЕ ПРИ ТАЗОВОМ ПРЕДЛЕЖАНИИ ПЛОДА
Классическое ручное пособие при тазовом предлежании плодазаключается в выведении ручек и головки во втором периоде родов.
Показанием к
ручному пособию является задержка рождения ручек и головки, которая
находится в полости малого таза. Если после рождения туловища до нижних
углов лопатки не произошло рождение ребенка, в течении 2-3 мин, то
приступают к ручному пособию.
Методика. Сначала
освобождают ручки, а затем головку плода. Ручки начинают освобождать
после рождения туловища плода до угла лопатки обращенной кзади. Первой
освобождают ручку, обращенную кзади (к промежности), так как только в
этом отделе родовых путей акушер может ввести руку и достичь локтевого
сгиба ручки плода (рис. 12.11).
• Каждая ручка плода выводится одноименной рукой акушера — правая ручка — правой, левая ручка — левой.
• Первой всегда освобождается ручка, обращенная кзади.
•
Для освобождения обращенной кпереди ручки туловище плода поворачивают
так, чтобы вторая ручка находилась со стороны промежности.
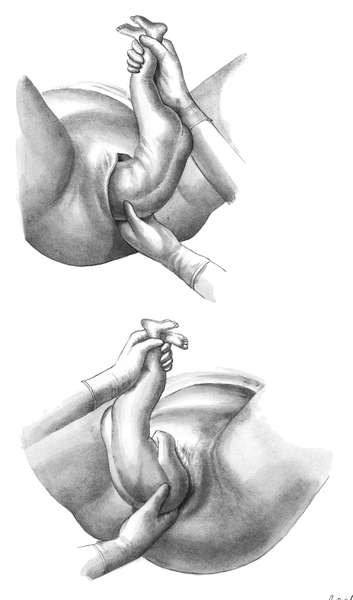 Рис.
Рис.
12.11. Ручное пособие при тазовом предлежании.А — освобождение нижней
левой ручки. Туловище плода отведено к противоположному паху матери; Б —
Освобождение второй (правой) ручки после поворота туловища на 180°
Освобождение
ручек проводят при расположении туловища плода в прямом размере. При
первой позиции левой рукой (см. рис. 12.11) берут за голеностопные
суставы ножек и туловище плода размещают параллельно правому паховому
сгибу матери. Правой рукой входят со стороны промежности в родовые пути и
доходят до локтевого сгиба ручки плода. Умывательным движением (перед
личиком) извлекают ручку. При этом следует избегать сильного давления на
плечевую кость и предплечье из-за опасности их повреждения. Ручка,
обращенная кпереди, иногда рождается сама. Если этого не происходит, то
плод следует повернуть на 180°так, чтобы оставшаяся ручка
была бы обращена к промежности
Для этого двумя руками обхватывают
грудку плода (большие пальцы расположены на спинке) и осторожно
поворачивают плод так, чтобы спинка прошла под лоном. С целью облегчения
такого сложного движения плод следует слегка подтолкнуть вверх, внутрь
матки
Для освобождения второй ручки туловищу плода вновь придается
положение, параллельное паховому сгибу матери, и ручка извлекается за
локтевой сгиб перед личиком плода (умывательное движение).
Влияние заднего затылочного предлежания на течение родов
Далеко не все женщины смогут понять , что ребенок находился в заднем положении
При благоприятном течении процесса врачи не будут акцентировать внимание матери на этом
Продолжительность родовой деятельности будет зависеть от особенностей организма роженицы. Однако, в некоторых случая роды в заднем затылочном предлежании требуют особого внимания и помощи со стороны врачей.
Статистика утверждает, что такие роды будут долгими по времени.
Отмечается наличие сильной боли в спине и необходимость стимулировать схватки окситоцином.
Описание биомеханизмов родового акта
Данное понятие включает в себя совокупность всех движений плода, которые он проделывает в период продвижения по родовым путям.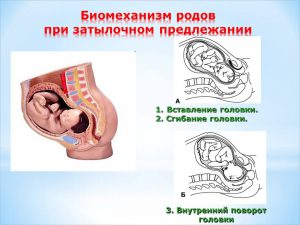
Движение ребенка включает в себя несколько этапов:
- Опускание головы ребенка в таз матери.
- Продвижение головы в расширенную область родового пути.
- Опускание в узкую часть таза головы ребенка.
- Выход из полости таза. Рождение ребенка.
Таблица «Биомеханизмы родов в головном предлежании»
| Характеристика | Затылочное предлежание, передний вид | Затылочное предлежание, задний вид | Переднеголовное предлежание | Лобное предлежание | Лицевое предлежание |
| 1-й момент | Вставление головки плода в плоскость входа в малый таз | ||||
| Стреловидный шов в косом разрезе | Стреловидный шов в косом разрезе | Стреловидный шов в поперечном разрезе | Лобный шов в поперечном разрезе | Лицевая линия в поперечном разрезе | |
| 2-й момент | Сгибание головки | Сгибание головки | Умеренное разгибание головки | Сильное разгибание головки | Максимальное разгибание головки |
| 3-й момент | Крестцовая ротация | Крестцовая ротация | Крестцовая ротация | Крестцовая ротация | Крестцовая ротация |
| 4-й момент | Внутренний поворот головки на 45° | Внутренний поворот головки на 45° или 135° | Внутренний поворот, большой родничок к симфизу | Внутренний поворот головки, затылок сзади, лицо спереди | Поворот подбородка спереди |
| 5-й момент | Разгибание головки | Усиленное сгибание головки, разгибание головки | Сгибание и разгибание головки | Сгибание и разгибание головки | Сгибание головки |
| 6-й момент | Внутренний поворот туловища и наружный поворот головки | ||||
| 7-й момент | Выхождение туловища и всего тела плода | ||||
| Ведущая точка | Малый родничок | Малый родничок | Большой родничок | Центр лба | Подбородок |
| Точки фиксации | Под симфизом подзатылочная ямка | Под симфизом – большой родничок или граница волосистой части лба, в области копчика – подзатылочная ямка | Под симфизом – переносье, в области копчика – затылочный бугор | Под симфизом – верхняя челюсть, области копчика – затылочный бугор | Область подзатылочной кости |
| Окружность прорезывающейся головки соответствует | Малому косому размеру – 32 см | Среднему косому размеру -33 см | Прямому косому размеру – 34 см | Между прямым и косым большим размером -35 см | Вертикальному размеру -32 см |
| Расположение родовой опухоли | На затылке | На затылке | В области большого родничка | На лбу – распространяется до глаз и большого родничка | Угол рта и щека |
| Форма головки | Долихоцефалическая | Резкая степень долихоцефалии | «Башенный» череп, брахицефалическая | Неправильная, вытянутая в направлении лба | Долихоцефалическая |
Изменения в Вашем организме при беременности 16 недель
Вы можете почувствовать легкие толчки или покачивания внизу живота. Это не газы, это ваш малыш настолько подрос, что вы его начинаете ощущать! Если вы не слышите шевелений в 16 недель беременности – это тоже нормально. Большинство женщин, беременных впервые,ощущают шевеления в 20-22 недели. С 16 недель шевеления плода чувствуют либо уже имеющие детей женщины, либо достаточно худенькие.
Продолжает увеличиваться грудь. Вам необходимо носить специальный трикотажный бюстгальтер для того, чтоб избежать избыточного давления на молочные железы, готовящиеся к грудному вскармливанию. Идеальный вариант- хлопковые бюстгальтеры для кормящих. Не стоит сильно переживать, что грудь пострадает сильно после кормления ребенка. Это далеко не так. Если вы следите за своим весом, не набираете за беременность и во время кормления лишние килограммы – грудь практически не изменится, сохранит свою привлекательность. А ваш малыш получит первый самый ценный вклад в его здоровье – грудное молоко, богатое антителами, формирующими иммунитет крохи, и другими полезными веществами.
Многих беременных продолжают донимать запоры. Это связано с влиянием гормонов беременности, с механическим прессингом растущей беременной матки на кишечник. Эти факторы способствуют тому, что пищеварительный тракт становится более медлительным
Важно пить достаточное количество жидкости (не менее 2,5 литров), употреблять растительную клетчатку, не допускать отсутствие стула более двух дней
Возрастает количество вагинальных выделений. Они необходимы для защиты родовых путей от патогенных бактерий и инфекций. Несмотря на то, что выделения доставляют вам неприятные ощущения, не поддавайтесь соблазну применения ежедневных одноразовых прокладок, способствующих развитию молочницы. Прокладки создают парниковую среду, теплицу для роста «плохих» бактерий и гибели «хороших».
Варикозное расширение вен можно предупредить, если не набирать больше положенного веса. Избыточная масса тела создает дополнительную нагрузку на сосуды. Кроме этого, старайтесь при любой возможности держать ноги на уровне таза или выше, больше совершайте пеших прогулок, если доктор, занимающийся ведением беременности, не порекомендовал вам другое.
Гормоны беременности оказывают воздействие на слизистые оболочки, вызывая из набухание. Не исключение и слизистая носа. Заложенность носа – частая проблема беременных. Солевые спреи для носа (аквамарис, хъюмер) способны несколько облегчить ситуацию,снимая отечность. При неэффективности назначаются фармакологические сосудосуживающие капли в нос, но их можно применять только под контролем врача.
Живот растет, постепенно меняется угол наклона таза, что может вызвать боли в пояснице. Так же боли в пояснице могут быть одним из симптомов угрозы выкидыша. Обязательно сообщите вашему врачу об этой боли, особенно если боль в пояснице сопровождает боли внизу живота.
Облегчить боль в пояснице при меняющемся угле наклона таза можно с помощью легкого массажа проблемной области, теплого душа.
Вы отметили, что во время чистки зубов появляется кровь? Это влияние на десна тех же гормонов беременности – прогестерона и хорионического гонадотропина человека. Гормоны делают десна более уязвимыми бактериями, поэтому десна воспаляются. Необходимо тщательно следить за гигиеной полости рта.
читайте далее: 17 неделя беременности
Мы вполняем все виды узи-диагностики:
3D и 4D узи при беременности
Данные фетометрии в различных сроках
Узи-диагностика синдрома Дауна и других хромосомных аномалий
Оценка правильного развития плода по УЗИ
Гидротубация (эхогидротубация): исследование проходимости маточных труб (ультразвуковая гистеросальпингоскопия)
Трансвагинальное
Яичников
Матки
Молочных желез
Дуплексное сканирование
Сосудов головного мозга
Сосудов шеи (дуплексное ангиосканирование магистральных артерий головы)
Вен нижних конечностей
Трансректальное (трузи): предстательной железы
Мошонки (яичек)
Сосудов полового члена
Аппендицит
Брюшной полости
Желчного пузыря
Желудка
Кишечника
Мочевого пузыря
Мягких тканей
Поджелудочной железы
Печени
Почек
Суставов
Щитовидной железы
Эхокардиография (узи сердца)
Варикоз: УЗИ-диагностика варикозного расширения вен
Гипертония: УЗИ-диагностика гипертонии
Тромбоз: УЗИ-диагностика тромбоза вен
Узи диагностика хронического панкреатита
при камнях в почках
при холецистите
Механизм родов
При ягодичном предлежании в конце беременности и в начале родов ягодицы плода обычно вступают в таз таким образом, что поперечный их размер совпадает с одним из косых размеров входа в таз. Продвижение плода по родовому каналу начинается обычно после излития околоплодных вод (см.).

Рис. 2. Схематическое изображение некоторых моментов механизма родов при ягодичном предлежании плода: а — боковое сгибание поясничного отдела позвоночника плода и прорезывание ягодиц (второй момент); б — внутренний поворот плечиков (третий момент); в — прорезывание головки (шестой момент).
При ягодичных предлежаниях в механизме родов различают шесть моментов. Первый момент — внутренний поворот ягодиц — начинается при их переходе из широкой части полости малого таза в узкую. Поворот совершается таким образом, что в выходе из таза ягодицы располагаются своим поперечным размером в прямом размере таза; ягодица, обращенная кпереди, подходит под лонную дугу, обращенная кзади — устанавливается над копчиком. Второй момент — боковое сгибание поясничного отдела позвоночника плода; при этом ягодица, обращенная кзади, выкатывается над промежностью и вслед за ней из-под лонного сочленения окончательно рождается ягодица, обращенная кпереди (рис. 2, а). Третий момент — внутренний поворот плечиков и наружный поворот туловища — завершается установлением плечиков в прямом размере выхода из малого таза; при этом переднее плечико плода подходит под лонную дугу, а заднее — устанавливается впереди копчика над промежностью (рис. 2, б). Четвертый момент — боковое сгибание шейно-грудного отдела позвоночника — приводит к рождению плечевого пояса и ручек. Пятый момент — внутренний поворот головки — характеризуется вступлением головки косым размером в косой размер входа в таз, противоположный тому, в к-ром проходили плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате к-рого стреловидный шов устанавливается в прямом размере выхода из таза, а подзатылочная ямка — под лонным сочленением. Шестой момент — сгибание головки — приводит к прорезыванию (рождению) головки обычно малым косым, реже прямым размером (рис. 2, в).
При ножных предлежаниях механизм родов отличается от описанного тем, что из половой щели первыми показываются не ягодицы, а ножки или ножка. Появление ножек из вульварного кольца указывает на вскрытие плодного пузыря и вступление ягодиц в малый таз. Однако это не означает, что маточный зев раскрылся полностью. При полном раскрытии маточного зева и рождении ножек до колен ягодицы вступают в таз, в вульварном кольце показывается бедро и дальше процесс идет так же, как при ягодичном предлежании.
Родовая опухоль при тазовых предлежаниях располагается на ягодицах или ножках.


