Ревматологический комплекс
Содержание:
- Введение
- Как его сдавать?
- Расшифровка результатов
- Как подготовиться к анализу на ревмопробы?
- Антинуклеарные антитела (АНА)
- А что, если это не артроз и не артрит?
- Как проявляются артрит и артроз
- Нормы показателей крови
- Не допустить осложнений
- Неартрические причины болей
- Наши услуги
- Можно ли полностью вылечить артроз и артрит?
- Почему стрептококковая инфекция чаще встречается при беременности?
- АНА ИЛИ АНТИЦИТОПЛАЗМАТИЧЕСКИЕ АНТИТЕЛА
- Ортопед или ревматолог: в чем разница
- Лечение серопозитивного артрита
- Медикаментозная терапия
Введение
Современная ревматология оформилась в самостоятельный раздел медицины, чему способствовало выделение большого числа так называемых ревматических болезней, объединенных по принципу преимущественного поражения опорно-двигательного аппарата. В связи с этим термин «ревматический» приобрел неоднозначность и может относиться как к истинному ревматизму—болезни Сокольского — Буйо (ревматический кардит, ревматическая хорея и т.д.), так и к ревматическим заболеваниям вообще. Группа ревматических заболеваний включает болезни, которые, имея ряд общих черт с ревматизмом, в большинстве случаев существенно отличаются по этиологическим факторам, патогенетическим механизмам и клиническим проявлениям.
В настоящей главе основные ревматические заболевания представлены в виде 4 разделов: болезни с преимущественным поражением собственно суставов; васкулиты и диффузные болезни соединительной ткани, в основе которых лежит системное иммуновоспалительное поражение соединительной ткани и ее производных с частым вовлечением в процесс локомоторного аппарата; истинный ревматизм.
Как его сдавать?
Для проведения ревматологической пробы необходима венозная кровь. Забор биоматериала для анализа основных факторов производится 1 раз. Повторный забор крови необходим только в случае, если выявилось повышенное содержание АСЛО (антистрептолизина). Производится он не ранее, чем через неделю после первой сдачи крови.
Детям также назначают сдачу крови для анализа на ревмопробу. Здесь результаты трактуются несколько иначе: у детей школьного возраста показатели содержания антистрептолизина выше среднего, что считается вполне нормальным в силу возраста.
У беременных женщин результаты ряда анализов (в частности, анализ на содержание альбумина) могут быть занижены.
Расшифровка результатов
При превышении норм по трем основным критериям можно сделать вывод о наличии тех или иных заболеваний.
Результат положительный
| Высокий уровень АСЛО | Высокий уровень РФ | Высокий уровень СРБ |
| Ревматоидный артрит | Ревматоидный артрит | Воспалительные процессы, вызванные болезнями суставов или костных тканей |
| Хронический тонзиллит | Инфекционные заболевания (туберкулез, грипп, краснуха) | |
| Скарлатина | Злокачественные опухоли | |
| Остеомиелит | Полимиозит | |
| Красная волчанка | ||
| Травмы стенок сосудов |
Результаты проведения ревмопроб, как правило, предоставляются пациенту спустя сутки после сдачи им биоматериала. Интерпретация результатов проводится только квалифицированным специалистом.
Результат отрицательный
Результат считается отрицательным, когда значения основных показателей находятся в пределах нормы. Это не является поводом для проведения повторного ревмотеста.
На низкий результат могут также повлиять такие факторы, как — беременность, нервное или физическое истощение.
Как подготовиться к анализу на ревмопробы?
В качестве подготовки, чтобы получить достоверные результаты, необходимо за две недели прекратить прием лекарственных препаратов. Если лечение прервать невозможно, в карточке указывают, какие медицинские препараты принимал пациент. Забор крови рекомендуется делать натощак утром. Перед сдачей анализа не едят как минимум 8 часов.
За сутки до сдачи анализов исключают:
- прием тяжелой, жареной пищи, жирных продуктов;
- физические нагрузки;
- стрессы, волнение;
- употребление алкоголя.
Утром перед анализами нельзя курить, пить напитки, чай, кофе. Разрешается только вода. Если не соблюдать эти правила, результаты могут быть неточными. В таком случае пациенту могут назначить повторное исследование.
Антинуклеарные антитела (АНА)
С помощью АНА теста можно определить наличие в крови антинуклеарных антител (антител к ядерным антигенам).
АНА – это группа специфических аутоантител, которые производит иммунная система нашего организма в случае аутоиммунных нарушений. Антитела оказывают повреждающее действие на клетки организма. При этом человек испытывает различные болезненные симптомы, например боль в мышцах и суставах, общую слабость и др.
Обнаружение в сыворотке крови антител принадлежащих к группе АНА (например, антител к двуспиральной ДНК) помогает выявить аутоимунное заболевание, контролировать течение болезни и эффективность его лечения.
1
Исследование крови на АЦЦП

2
Анализ крови на С-реактивный белок

3
Исследование крови на АЦЦП
Когда необходим анализ крови на антинуклеарные антитела
Выявление антинуклеарных антител может быть признаком следующих аутоиммунных заболеваний:
- полимиозит;
- дерматомиозит;
- системная красная волчанка;
- смешанное заболевание соединительной ткани;
- склеродермия;
- синдром и болезнь Шегрена;
- синдром Рейно;
- аутоиммунный гепатит
Как выполняется тест на антинуклеарные антитела
Кровь на антинуклеарные антитела берется из вены на локтевом сгибе, натощак. Перед исследованием можно не придерживаться никакой диеты.
В некоторых случаях, для того чтобы дифференцировать различные аутоиммунные заболевания, могут потребоваться дополнительные уточняющие тесты на аутоантитела из группы антинуклеарных антител, так называемый иммуноблот АНА.
Что обозначают данные теста
Антинуклеарные антитела (другое название — антинуклеарный фактор) указывают на наличие какого-то аутоиммунного нарушения, однако не указывают точно на болезнь, вызвавшую его, поскольку тест на АНА является скрининговым исследованием. Цель любого скрининга – выявить людей с повышенным риском того или иного заболевания.
У здорового человека с нормальным иммунитетом антинуклеарных антител в крови быть не должно или их уровень не должен превышать установленные референсные значения.
Нормальное значение АНА подразумевает титр антител, не превышающий значение 1: 160. Ниже этого значения анализ считается отрицательным.
Положительный анализ на антинуклеарные антитела (1:320 и более) указывает на повышение антинуклеарных антител, и наличие у человека заболевания аутоиммунной природы.
В настоящее время для выявления антинуклеарных антитела используются две методики: непрямую реакцию иммунофлюоресценции с использованием так называемой клеточной линии Нер2 и иммуноферментный анализ. Оба теста дополняют друг друга, в связи с чем их рекомендуют выполнять одновременно.
Можно выделить следующие виды антинуклеарных тел АНА в реакции непрямой иммунофлюоресненции:
- гомогенная окраска — может быть при любом аутоиммунном заболевании;
- пятнистая или крапчатая окраска может быть при системной красной волчанки, склеродермии, синдроме Шегрена, ревматоидном артрите, полимиозите и смешанном заболевании соединительной ткани;
- периферическая окраска – характерна для системной красной волчанки;
При положительном анализе на антинуклеарные антитела необходимо провести иммуноблот антинуклеарных антител для уточнения типа аутоиммунного заболевания и постановки диагноза.
А что, если это не артроз и не артрит?
Иногда боль в суставе вызвана совершенно другими причинами, к которым ни артрит, ни артроз не имеют отношения. Так, при активных движениях бывает боль в сухожилиях. Еще один вариант – блокада или ущемление сустава, о которых свидетельствует резкий болевой синдром, ограничивающий подвижность. От сосудистых болей – из-за сниженного кровообращения – страдают чаще всего колени и плечи.
Правильно поставить диагноз и различить причину боли способен только врач-ревматолог или специалист смежной медицинской профессии. Не спешите списывать боль на усталость и заниматься самолечением. Возможно, организм сигнализирует вам о начале артроза, а значит, чем раньше вы начнете лечение, тем меньше неприятностей доставит вам заболевание в будущем!
Как проявляются артрит и артроз
Симптоматика артрита более очевидна:
- болевой синдром, особенно при надавливании на сустав, который не проходит в состоянии покоя;
- припухлости в области сустава;
- изменение его формы, появление видимых солевых отложений;
- ограничение подвижности пострадавшего участка;
- покраснение кожи над суставом;
- метеозависимость;
- замерзание, онемение и затекание конечностей;
- общие признаки инфекции – повышение температуры, озноб, ломота во всем теле.
Определить артроз не так просто, поскольку на начальной стадии симптомы носят стертый характер:
- периодические боли, которые обостряются после физической активности или долгого покоя (в состоянии покоя сустав, как правило, не болит);
- защитное напряжение мышц, которое часто списывают на усталость;
- ограничение подвижности;
- на рентгене заметно разрушение хряща, покрывающего сустав;
- появляются и другие симптомы, хорошо знакомые хирургам-ортопедам.
Болит сустав? При диагностике врачи обращают внимание на сопутствующие симптомы
Нормы показателей крови
Существуют общепринятые нормы показателей ревмокомплекса, которые способствуют подтверждению или опровержению наличия патологии в организме.
Таблица «Допустимые значения ревмотестов»
| Показатели и возрастная группа | Значение |
| АСЛО | |
| У взрослых | От 0 до 203 Ед/мл |
| У детей (до подросткового возраста) | До 151 Ед/мл |
| Ревмофактор | |
| У взрослых | До 15 МЕ/мл |
| У детей (до 12 лет) | До 13 МЕ/мл |
| С-реактивный белок (независимо от возраста) | 0 (к отрицательному значению ещё можно отнести показатель, когда ревмопроба положительная, но не больше 5 МЕ/мл) |
| Альбумин | |
| У взрослых возрастом до 60 лет После 60 лет | 35–50 г/л 33–49 г/л |
| У детей (до 14 лет) | 37–54 г/л |
| Общий белок | |
| У взрослых с 15 до 60 лет | 65–85 г/л |
| У пожилых людей (после 60 лет) | 63–84 г/л |
| У ребёнка до года жизни | От 46 до 74 г/л |
| От года до 4 лет | 60–76 г/л |
| 5-15 лет | 58–77 г/л |
Значения могут немного отличаться в зависимости от лаборатории, оборудования и исходных материалов для анализа. Поэтому, многие исследовательские учреждения указывают свои граничные нормы показателей ревмотеста на специальном бланке.
Не допустить осложнений
Обнаружить БГСА сразу после поселения в первые дни болезни крайне сложно, а в крови и вовсе невозможно, ведь должно пройти время, чтобы стрептококк освоился, а иммунная система носителя инфекции ответила, то есть, иммунокомпетентные клетки дали команду на включение гуморального иммунитета и продукцию антител, направленных на антигенную структуру инфекционного агента. Этими антителами и станет АСЛО или антистрептолизин-О — и тогда можно ожидать повышенный уровень показателя. Но пока организм не обнаружит «гостя» и не начнет синтез антител, следы β-гемолитического стрептококка в крови подхватившего инфекцию человека определяться не будут.
Если имеет место подозрение, то можно сделать мазок из зева и произвести посев на кровяной агар (бактериологическое исследование), в результате которого через 3 дня вырастут колонии гноеродной флоры.
Знать происхождение воспалительного заболевания (тонзиллофарингита) очень важно, если дело касается ребенка, ведь только ангина стрептококковой этиологии нуждается в применении антибактериальной терапии (антибиотиков), другие процессы способны обойтись и без нее. Исследование АСЛО поможет избежать частого и нередко ненужного использования антибиотиков и предотвратить возможные осложнения, наиболее «ожидаемым» из которых является острая ревматическая лихорадка
При написании статьи использовались материалы и изображения с сайта www.sosudinfo.ru
Неартрические причины болей
Менисковые боли – обычно возникают после травмы и затрагивают один сустав. Чаще появляются у детей 10-12 лет. Беспокоят при нагрузках, концентрируются в проекции щели сустава там, где поврежден мениск.
Остеохондральные – затрагивают один сустав, чаще на ноге, возникают у детей 8-10 лет. Механизмом развития такой боли может быть неправильная физическая нагрузка. Однако точная причина неизвестна. Боль проявляется при нагрузке и ограничивается одним суставом.
Боль в надколенниках, кроме остеохондропатии и патологических вывихов, может возникать при высоком расположении надколенников, хондромаляции, синдроме медиопателлярной складки.
Нагрузочные боли в стопах – их причинами могут быть: ряд объединений костей, врожденные пороки развития стоп, синдром тугоподвижности суставов на фоне системных патологий скелета.
Сухожильно-мышечные и энтезитные – варианты хронической и острой патологии (посттравматические, транзиторные и др.). Первичная энтезопатия – это симптом SEA-синдрома или ювенильного артрита. Вторичная возникает на фоне основного ортопедического заболевания.
Суставной синдром – различные по вариации и выраженности боли, обычно страдают тазобедренные, голеностопные, коленные суставы. Реже – локтевые и плечевые. Таким болям сопутствует воспаление. Болевой синдром ограничен одним суставом и сухожильно-мышечным элементом либо областью, в которой сухожилие прикрепляется к кости.
Боли по причине гипермобильности поражают дошкольников и младших школьников. Могут быть симметричными, иметь разлитой характер, локализуются на передней поверхности голеней. В некоторых случаях затрагивают голеностоп и коленный сустав. Чаще всего это ночные и вечерние боли, которым предшествовала нагрузка. Такой болевой синдром – это миалгия как следствие перенапряжение мускулатуры голеней при слабом капсульно-связочном элементе. Многие литературные источники называют это состояние «боли роста». Родителей должны насторожить ночные боли у ребенка, потому что они могут быть связаны с опухолью, особенно на фоне лихорадки и обильного потоотделения.
В более старшем возрасте боли на фоне гипермобильности недетализируются, имеют разлитой характер. Могут затрагивать один сустав или несколько. Возникают как на фоне нагрузки, так и после нее (днем и вечером). Появляются такие боли из-за микротравмирования структур внутри сустава, излишнего напряжения пателлофеморального сочленения, растяжения связочно-капсульного элемента.
Наши услуги
Основные направления
- Терапия
- Неврология
- Эндокринология
- Кардиология
- Ревматология
- Остеопатия
- Вертебрология
- Кинезиология
- Ортопедия и травматология
- Восстановительная медицина
- Офтальмология
- Акушерство и гинекология
- Маммология
- Репродуктология
- Ведение беременности
- Урология и андрология
- Дерматология
- Венерология
- Косметология
- Гомеопатия и биорезонансная терапия
- Аллергология
- Иммунология
- Медикаментозная терапия
- Гастроэнтерология
Лечебные процедуры
- Все виды инъекций
- Лекарственные блокады
- Радиоволновая хирургия
- Медицинский массаж
- Физиотерапия
- Ударно-волновая терапия
- Внутрисуставные инъекции
- Фармакопунктура
- Рефлексотерапия
- Мануальная терапия
- Гирудотерапия
- Внутривенное лазерное лечение (ВЛОК)
- Плазмолифтинг
- PRP — терапия
- Кинезиотейпирование
- Изготовление ортопедических стелек
- Кабинет охраны зрения
- Плазмотерапия
- Лечебные процедуры на аппарате «Аэлтис»
Виды диагностики
- Лабораторная диагностика
- Ультразвуковая диагностика
- МРТ, КТ и Рентгенография
- Диагностика в офтальмологии
- Диагностика в гинекологии и урологии
-
Диагностика в кардиологии
- Электрокардиография
- Электрокардиография с нагрузкой
- Холтеровское мониторирование (Холтер)
- Суточный мониторинг артериального давления (СМАД)
- Подоскопия
- Спермограмма
- Пункция сустава
Оформление медицинской документации
- Оформление листов нетрудоспособности
- Оформление справок в бассейн
- Справка об отсутствии КОВИД-19
- Санаторно-курортная карта
Можно ли полностью вылечить артроз и артрит?
Артрит инфекционного происхождения вылечить можно, если терапия начата вовремя и препараты подобраны правильно. Иногда для этого нужно пройти несколько курсов. Сложнее обстоит дело с ревматоидным артритом: его лечить предстоит пожизненно, небольшими дозами.
Полностью избавиться от артроза в запущенном состоянии невозможно, однако это не значит, что стоит опускать руки. Прием хондропротекторов стимулирует регенерацию хряща, а внутрисуставные инъекции Noltrex всего за несколько уколов восстанавливают синовиальную жидкость в суставе. Трение прекращается, боль проходит – человек может вести привычный образ жизни в течение года-двух, пока не возникнет необходимость в повторном курсе.
Почему стрептококковая инфекция чаще встречается при беременности?
В связи с гормональными изменениями при беременности, прежде всего, меняется бактериальная флора влагалища. По этой причине стрептококковая инфекция может проникнуть в организм гораздо быстрее и начать там распространяться
В связи с этим беременной женщине особенно важно следить за личной гигиеной и избегать использования агрессивных моющих средств, не предназначенных для интимной гигиены, которые могут ухудшить состояние кислой вагинальной среды
Отдельная группа инфекционных заболеваний, провоцируемых разными видами стрептококка. Чаще всего поражаются кожные покровы, области шеи, рук, лица и органы дыхания.
Чем опасна стрептококковая инфекция?
Заразиться стрептококком может любой ребенок, но локализуется заболевание в самом скомпрометированном месте в организме ребенка. Возможно также здоровое носительство, то есть стрептококк присутствует в организме ребенка, но при снижении иммунитета может спровоцировать развитие заболевания.
Самые распространенные и наиболее опасные для ребенка болезни, вызываемые стрептококком:
- стрептококковые ангины. Характеризуются наличием белого, желтого, творожистого налета на миндалинах. Однако не всякое заболевание горла, сопровождающееся налетом, вызывается стрептококком;
- скарлатина – инфекционное заболевание, вызываемое бета-гемолитическим стрептококком группы А;
- заболевания кожи – рожистое воспаление, стрептодермия.
Стрептококковая инфекция опасна для детей своими осложнениями. Если вовремя не начать лечение, у детей со слабым иммунитетом могут развиться такие осложнения, как ревматизм, артриты (поражение суставов), порок сердца, гломерулонефрит (тяжелое поражение почек, приводящее к инвалидизации).
Причины стрептококковой инфекции
Возбудителем заболеваний являются грамположительные факультативно-анаэробные бактерии из семейства Streptococcaceae, существует порядка 15 подтипов стрептококка. Некоторые из подтипов стрептококков входят в состав нормальной микрофлоры органов дыхательной системы, желудочно-кишечного тракта. Опасность для человека представляет подтип бета-стрептококков. Стрептококковая инфекция может предаваться воздушно-капельным путем при кашле, разговоре, чихании; контактно-бытовым путем при контакте с больным человеком или бактерионосителем, при использовании общими бытовыми предметами. Также возможен половой путь передачи.
Симптомы стрептококковой инфекции
Симптоматика стрептококковой инфекции может отличаться в зависимости от конкретного заболевания. Основные симптоматические проявления, в случае поражения органов дыхания: налет на миндалинах, повышение температуры тела, общая слабость, боль в горле, увеличение лимфатических узлов. При поражении стрептококковой инфекцией кожных покровов на пораженных участках возникает покраснение, зуд, возникают высыпания в виде пузырьков и бляшек на коже, появляется озноб и слабость. При поражении органов мочеполовой системы, у больных появляются неприятные ощущения при мочеиспускании, выделения из половых путей, зуд и болезненность.
АНА ИЛИ АНТИЦИТОПЛАЗМАТИЧЕСКИЕ АНТИТЕЛА
— системная красная волчанка (СКВ), — ревматоидный артрит,- синдром Шегрена, — склеродермия,- дерматомиозит,- узелковый периартериит и др.;
- Инфекции (туберкулез, инфекционный мононуклеоз, острый и особенно хронический вирусный гепатит, подострый инфекционный эндокардит, ВИЧ-инфекция и др.);
- Хронический аутоиммунный гепатит, первичный билиарный цирроз печени;
- Сахарный диабет (инсулинзависимый);
- Множественный склероз;
- Легочной фиброз;
- Системные васкулиты.
Антинуклеарные антитела также могут выявляться при острых и хронических лейкозах, приобретенной гемолитической анемии, болезни Вальденстрема, малярии, хронической почечной недостаточности, тромбоцитопениях, лимфопролиферативных заболеваниях, миастении и тимомах.Титры антинуклеарных антител при узелковом периартериите могут достигать 1:100, при дерматомиозите — 1:500, СКВ — 1:1000 и выше. При СКВ тест на выявление антинуклеарных антител методом непрямой иммунофлюоресценции обладает высокой степенью чувствительности (до 98% по данным разных авторов), но умеренной специфичностью (78%), так как антинуклеарные антитела могут встречаться и при других, указанных выше, заболеваниях. Для сравнения, тест определения антител к нативной ДНК с помощью ИФА в диагностике СКВ обладает значительно меньшей чувствительностью — 38% (т.к. патогенетическую роль в развитии СКВ могут играть не только антитела к ДНК, но и антитела к гистонам, дезоксирибонуклеопротеину и многим другим ядерным антигенам); однако специфичность определения антител к нативной ДНК для диагноза СКВ является почти абсолютной (98%). Клиническая интерпретация этих различий в чувствительности и специфичности разных лабораторных тестов в диагностике СКВ выглядит следующим образом: отрицательный результат обнаружения антител к нативной ДНК с помощью ИФА не исключает диагноз СКВ, обнаружение же этих антител практически со 100% вероятностью подтверждает диагноз. Другая ситуация имеется в отношении АНФ: отрицательный (особенно многократный) результат обнаружения антинуклеарных антител методом непрямой иммунофлюоресценции делает диагноз СКВ (во всяком случае, активной формы) весьма сомнительным (т.к. метод обнаруживает практически все аутоантитела, встречающиеся при СКВ), обнаружение же антинуклеарных антител не всегда будет достаточным основанием для постановки диагноза СКВ, оно подтверждает наличие феномена аутоиммунитета и обычно требует для установления окончательного диагноза дальнейшей клинико-лабораторной дифференциации с учетом типа свечения, титра антител, проведения дополнительных уточняющих или подтверждающих тестов, рекомендованных лабораторией, сопоставления результатов с клинической картиной.При СКВ корреляция между величиной титра ANA и клиническим состоянием обычно отсутствует, хотя сохранение высоких титров в течение длительного времени является неблагоприятным прогностическим признаком. Снижение уровня антител предвещает ремиссию, но иногда — летальный исход (феномен потребления антител: при нарастающем аутоиммунном повреждении тканей темп высвобождения ядерных антигенов, с которыми связываются наработанные антиядерные антитела, превышает скорость синтеза новых аутоантител).При склеродермии частота выявления антител к ядерным антигенам составляет 60-80%, их титр обычно ниже, чем при СКВ. При ревматоидном артрите часто встречаются СКВ-подобные формы течения, поэтому довольно часто выявляются ANA. При дерматомиозите антитела к ядерным антигенам в крови встречаются в 20-60% случаев, при узелковом периартериите — в 17% (титр до 1:100), при болезни Шегрена — в 56% в сочетании с артритом и в 88% случаев — при комбинации с синдромом Гужеро-Шегрена. При дискоидной (кожной) красной волчанке антинуклеарный фактор выявляется у 50% больных.Частота обнаружения антинуклеарных антител при ревматическихзаболеваниях и у здоровых лиц (Насонова В.А. и др., 1997)
| Заболевание | Частота выявления ANA, % | Титры |
| СКВ — активная форма | 98-100 | +++ |
| Дискоидная красная волчанка | 40 | ++, +++ |
| Лекарственная волчанка | 100 | ++ |
| Системная склеродермия | 70 | ++, +++ |
| Синдром Шегрена | 60 | ++, +++ |
| Смешанное заболевание соединительной ткани | 100 | ++, +++ |
| Болезнь Рейно | 60 | ++, +++ |
| Ревматоидный артрит | 40 | +, ++ |
| Ювенильный хронический артрит | 20 | +, ++ |
| Полимиозит и дерматомиозит | 30 | + |
| Узелковый периартериит | 17 | + |
| Здоровые лица до 40 лет | 3 | + |
| Здоровые лица после 40 лет | 25 | + |
Ортопед или ревматолог: в чем разница
Ревматологи занимаются широкой группой заболеваний, связанных с дегенеративными и воспалительными заболеваниями соединительной ткани, костей и суставов. В сфере их компетенции свыше 200 болезней.
И ортопед, и ревматолог занимаются заболеваниями двигательной системы, однако в деятельности специалистов есть отличия. Задача ревматолога как специалиста в области аутоиммулологии — лечение хронических заболеваний суставов, то есть не вызванных внезапной травмой.
Основная задача ортопеда — диагностика и лечение нарушений в работе в органов опорно-двигательного аппарата. Это касается как врожденных, так и приобретенных патологий. Если в центре внимания ревматолога соединительные ткани и суставы, то ортопед изучает все структуры, благодаря которым человек двигается.
Ревматолог и ортопед могут тесно сотрудничать. Слаженные действия сразу двух специалистов помогают пациентам быстро восстановить хорошую форму. Лечение назначается индивидуально — все зависит от типа заболевания, анамнеза, возраста, состояния пациента. Чаще всего для лечения ревматических болезней назначается фармакологическая терапия в сочетании с физиотерапевтическими процедурами.
Лечение серопозитивного артрита
В настоящее время все специалисты придерживаются тактики раннего выявления и активной терапии серопозитивного РА. Такая тактика позволяет в большинстве случаев избежать инвалидности и сохранить достойное качество жизни.
Основным методом лечения серопозитивного артрита является медикаментозная терапия, остальные методики имеют вспомогательное значение. Это диета, физиотерапевтические процедуры, лечебная гимнастика, массаж, народные и гомеопатические средства.
Медикаментозное лечение
 Лечение серопозитивного артрита
Лечение серопозитивного артрита
Серопозитивный ревматоидный артрит начинают лечить как можно раньше, используя сразу несколько лекарственных препаратов — симптоматических и базисных.
К симптоматическим средствам относятся лекарства, устраняющие воспаление суставов и болевой синдром, но не действующие на механизм развития болезни (патогенез). Их назначают непродолжительными курсами для устранения острых симптомов серопозитивного РА. Это:
- Нестероидные противовоспалительные средства (НПВС):
- Диклофенак – назначают в виде таблеток, ректальных свечей, мазей; очень эффективное средство, но при длительном применении вызывает язвенные поражения желудка и склонность к кровотечениям;
- Нимесулид – более современный эффективный препарат, имеющий минимум побочных эффектов; назначают внутрь в виде таблеток.
- Глюкокортикостероидные гормоны (ГКС – Преднизолон, Дексаметазон, Бетаметазон) – еще быстрее устраняют симптоматику, но имеют много побочных действий и требуют постоянного повышения дозировок. Назначают строго по показаниям короткими курсами в том числе вводят в суставную полость.
К базисным средствам относятся медикаменты, оказывающие сильное воздействие на патогенез заболевания. Их назначают длительными курсами, периодически проверяя эффективность терапии диагностическими исследованиями. К таким препаратам относятся:
- Базисные противовоспалительные препараты (БПВП) – Метотрексат, Сульфасалазин, Лефлуномид. Подавляют аутоиммунные процессы, назначаются длительными курсами в виде инъекций или приема внутрь; к препаратам 2-го ряда этой группы, использование которых практикуется не всегда, относится Тауредон (препарат золота), подавляющий иммунные процессы и воспаление.
- Генно-инженерные биологические препараты (ГИБП, биологические агенты) – сюда входит самая современная группа препаратов (Инфликсимаб, Тоцилизумаб, Абатацепт, Ритуксимаб) они содержат антитела к провоспалительным цитокинам или подавляют работу определенных звеньев иммунитета. Назначаются в составе комплексной медикаментозной терапии, иногда вызывают аллергические реакции.
Дополнительные лечебные методики
Лечащий врач может также включать в состав комплексной терапии серопозитивного артрита для облегчения состояния больного:
- гомеопатические и народные средства;
- физиотерапевтические процедуры;
- процедуры для очищения крови – плазмаферез, гемосорбцию;
- курсы лечебной физкультуры (ЛФК) и массажа – двигательная активность необходима, так как является профилактикой деформаций и контрактур;
- при необратимых изменениях в суставах и их деструкции на поздних стадиях, когда терапевтические мероприятия оказались неэффективными, направлять пациента на хирургическую операцию.
Медикаментозная терапия
Лечение ревматоидного артрита у женщин проводится комплексно, с назначением симптоматической и базисной терапии. Препараты этих двух групп назначают одновременно:
- симптоматические средства позволяют быстро облегчить состояние женщины, устранив отек и боль; из назначают максимально короткими курсами;
- базисные препараты подавляют механизм развития болезни; их принимают годами.
Симптоматическая терапия ревматоидного артрита у женщин
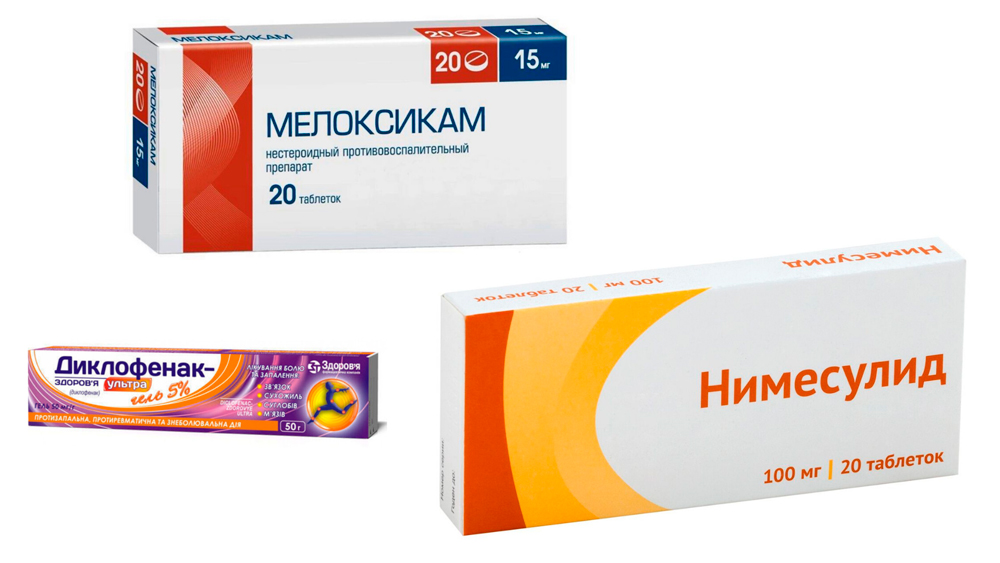
Для уменьшения самых тяжелых проявлений ревматоидного артрита в первую очередь назначают лекарства из группы нестероидных противовоспалительных средств (НПВС). Большинство из них устраняют отек тканей и связанный с ним болевой синдром. Одним из первых и самых эффективных НПВС является Диклофенак. Его назначают в виде инъекций, ректальных свечей, таблеток для приема внутрь, мазей и гелей. Недостатком препарата являются побочные эффекты: язвенные поражения желудка и снижение свертываемости крови.
Более современные препараты этой группы – Нимесулид, Мелоксикам при высокой эффективности почти не имеют таких побочных эффектов.
 Симптоматическая терапия ревматоидного артрита у женщин
Симптоматическая терапия ревматоидного артрита у женщин
Еще лучше снимают отек и боль при артритах лекарства из группы глюкокортикоидных гормонов (Бетаметазон, Преднизолон и др.)
Но их применение у женщин связано с риском стимуляции синтеза провоспалительных цитокинов ИЛ-1 и ФНО-альфа, поэтому препараты этого ряда назначаются с осторожностью, только по показаниям и короткими курсами. Они к тому же имеют много серьезных побочек
Как только болевой синдром уменьшается, симптоматическую терапию снимают. Для того, чтобы уменьшить дозировки лекарств этих групп, их часто назначают в сочетании с народными средствами и гомеопатическими препаратами:
- сельдерейный сок – назначают по 20 мл трижды в день за 30 минут до еды как обезболивающее и противовоспалительное средство; курс лечения 1,5 месяца;
- Цель Т – гомеопатический препарат, назначается в виде внутримышечных инъекций, таблеток для рассасывания и мазей; снимает воспаление суставов и боль.
Народные и гомеопатические средства может назначать только врач. Их самостоятельный прием абсолютно неэффективен, более того, он может ускорить прогрессирование заболевания.
Базисная терапия
Препараты базисной терапии также делятся на две большие группы – синтетические и биологические. К синтетическим относятся Метотрексат, Сульфасалазин, Лкфлуномид. Они подавляют повышенную реактивность иммунной системы и оказывают противовоспалительное действие. Чаще всего назначают проверенный временем Метотрексат, но при этом в организме снижается содержание фолиевой кислоты, поэтому ее обязательно назначают одновременно с Метотрексатом.
К биологическим базисным препаратам относятся лекарства, прицельно подавляющие образовательных цитокинов. Эти препараты особенно эффективны при терапии женских форм ревматоидного артрита, так как именно цитокины являются основной причиной длительно протекающего воспалительного процесса. Особенно эффективно у женщин применение Инфликсимаба и Адалимумаба – препаратов, содержащих антитела к ФНО-альфа. Если в крови у женщины преобладают цитокины ИЛ-1, то назначают Анакинру, в состав которой входят антитела к этому цитокину.
Дополнительные лечебные манипуляции
К таким методам относятся:
- физиотерапевтические процедуры – усиливают эффективность медикаментозной терапии у женщин, страдающих артритами;
- плазмаферез и гемосорбция – применяется при тяжелом течении ревматоидного артрита у женщин для очищения крови от токсических продуктов;
- ЛФК и массаж – предупреждают развитие тяжелых анкилозов (неподвижности суставов); курсы проводятся только по назначению врача и под контролем инструктора ЛФК, при самостоятельном выполнении упражнений можно нанести организму непоправимый вред;
- ортопедические методы коррекции – использование специальных аппаратов, удерживающих конечность в правильном положении, в результате чего приостанавливается процесс деформации конечностей;
- хирургические операции – эндопротезирование (при высокой степени поражения сустава замена его на искусственный).


